Лечение от инфекции во влагалище народными средствами
К этой группе заболевании относятся те, которые связаны с внедрением в половые органы так называемых гноеродных микробов, преимущественно стрептококков и стафилококков (первые имеют под микроскопом цепочкообразную, а вторые — гроздевидную форму). Кроме того, воспалительный процесс может быть вызван и микробом, называемым кишечной палочкой. Эти микробы чрезвычайно распространены в природе. Их можно найти в воздухе, в воде, на коже любого участка тела. Для того чтобы они внедрились в организм и вызвали заболевание, необходимо нарушение целости кожи или слизистых оболочек, в то время как гонококки прививаются на неповрежденной слизистой оболочке и для заражения гонореей повреждения тканей не требуется.
Стрептококки, стафилококки и кишечная палочка могут находиться во влагалище здоровой женщины, не вызывая воспалительного процесса. Одно присутствие этих микробов еще не обусловливает появления воспаления (иногда даже при незначительном нарушении целости слизистой оболочки). Однако если при наличии указанных микробов женщина перенесет какое-либо общее инфекционное или другое заболевание, которое значительно ослабляет организм, то у нее может возникнуть или обостриться воспалительный процесс половых органов. Такой процесс возникает иногда после родов, особенно в тех случаях, когда женщина во время беременности нарушала гигиенический режим и, в частности, в конце беременности жила половой жизнью.
Послеродовой воспалительный процесс, а иногда и общее заражение крови наблюдаются при родах, которые иногда проходят на дому, когда обстановка может способствовать проникновению в родовые пути стафилококков, стрептококков и других болезнетворных микробов. Однако чаще всего указанные микробы проникают в организм женщины и вызывают воспалительный процесс септического характера при абортах, особенно криминальных (внебольничных).
Воспалительные изменения в половых органах под влиянием септической инфекции протекают с повышенной температурой, болями в животе, расстройством менструального цикла, кровотечениями. Появляются гнойные бели, оставляющие на белье желтые пятна.
Стрептококки относят к самым распространённым возбудителям бактериальных инфекций у человека. На основании антигенных различий большую часть стрептококков, выделенных от человека, относят к группам A, B, C, D, F, G.
Стрептококки группы А имеют исключительно важное значение, поскольку часто вызывают инфекционные заболевания у человека и играют существенную роль в развитии ревматизма и гломерулонефрита.
Стрептококки группы В часто заселяют женские половые пути и слизистые оболочки глотки и прямой кишки.
Стрептококки групп С и G относят к комменсалам, однако в отдельных случаях они способны вызывать фарингиты.
Стрептококки группы D часто становятся причиной инфекций мочевых путей у больных со структурными аномалиями и более чем в 10% случаев — этиологическим фактором бактериального эндокардита.
Основной метод диагностики стрептококковой инфекции — бактериологический. В последнее время разработаны слайдовые экспресс-тесты (ответ можно получить в течение 10 мин) на основе метода иммунохрома-тографии (чувствительность — 97%, специфичность — 95%), позволяющие выявлять Аг р-гемолитического стрептококка группы А в смывах из носоглотки и р-гемолитических стрептококков группы В — в отделяемом из влагалища. Серологическая диагностика основана на выявлении титра АТ к полисахариду стрептококка группы А методом ИФА, а также АСЛО в сыворотке крови больного.
Стафилококк — один из наиболее часто встречающихся микроорганизмов, у человека преимущественно вызывает гнойные заболевания и осложнения при соматических и хирургических заболеваниях. Ведущий метод диагностики заболеваний, вызываемых стафилококком, — бактериологический. Серологическая диагностика направлена на выявление титра АТ к стафилококкам в сыворотке крови больного.
Пневмококк (Streptococcus pneumoniae) чаще всего становится возбудителем пневмонии. У маленьких детей он может вызывать менингит, а у взрослых изредка сепсис. Лабораторная диагностика пневмококковых инфекций базируется в основном на бактериоскопическом (обнаружение в мазках, окрашенных по Граму и Романовскому-Гимзе, грамположительных диплококков с капсулой более 10 пар в поле зрения) и бактериологическом (культуральный рост пневмококков в разведении 10 5 мкл/мл и выше) исследованиях, серологическая диагностика играет вспомогательную роль.
Палочка инфлюэнцы (Haemophilus influenzae) инфицирует только людей и локализуется, прежде всего, в верхних дыхательных путях. За последние 30-45 лет заболеваемость системными формами инфекции, вызываемой палочкой инфлюэнцы типа b, увеличилась в 4 раза, причём чаще стали распознавать случаи поражения у взрослых. Выделение палочки инфлюэнцы при бактериологических посевах из носоглотки диагностического значения не имеет из-за широкого распространения носительства палочки среди здоровых людей (у 90%). Для диагностики инфекции исследуют кровь, мочу, плевральную и суставную жидкости, ликвор и др.
Helicobacter pylori — грамотрицательная палочка, чаще всего имеющая S-образную форму. Helicobacter pylori встречают в среднем у 87% больных язвенной болезнью и 75% больных острыми гастритами. После проникновения бактерий в желудок происходит их адгезия к клеткам желудочного эпителия в области межклеточных промежутков. Последнее обусловлено хемотаксисом бактерий к местам выхода мочевины и гемина, используемых для жизнедеятельности бактерий. Расщепляемая уреазой бактерий мочевина превращается в аммиак и углекислый газ, которые создают вокруг колоний бактерий защитный слой, предохраняющий их от неблагоприятного рН желудочного сока.
Для диагностики Helicobacter pylori используют следующие методы диагностики.
Микоплазменные инфекции органов мочеполовой системы в настоящее время занимают ведущее место среди инфекций, передающихся половым путём. Они часто сочетаются с поражением гонококками, трихомонадами и условно патогенными микроорганизмами.
Диагноз урогенитального микоплазмоза основан на данных анамнеза, клинического обследования и результатах лабораторных исследований.
Если вы думаете, что заразились инфекционной болезнью, или же ваш настоящий или бывший партнер сообщил вам, что он болен именно таким заболеванием, вам следует немедленно обратиться к врачу или специалисту по инфекционным заболеваниям. Цель вашего визита — убедиться, что вы либо заразились инфекционным заболеванием, либо нет. Если же окажется, что вы больны какой-то серьезной болезнью, то установление точного диагноза на ранней стадии ее развития поможет вам быстрее вылечиться.
Нравится вам это или нет, но в случае заражения инфекционным заболеванием вы должны поставить вашего постоянного сексуального партнера в известность об этом прискорбном факте. Сам факт того, что вы заразились такой болезнью, еще не свидетельствует о неверности вашего партнера. Помните, что вы могли заразиться еще раньше и болезнь в течение продолжительного времени могла оставаться незамеченной вами. Конечно, в исключительных случаях вы должны сказать о вашей болезни и настоящему партнеру, и вашим бывшим сексуальным партнерам. Говорить с ними об этом следует конфиденциально и только для того, чтобы они тоже могли провериться у врача. И такой шаг не является надуманным, потому что здесь речь идет не просто об ответственности, а о жизни другого человека. А это означает, что, за небольшим исключением, вам все равно следует открыться вашему настоящему партнеру и бывшим партнерам для того, чтобы они также сходили к врачу.
Конечно, общение с партнером или бывшим партнером на эту тему — не самое приятное занятие. Однако при разговоре не старайтесь обвинять вашего партнера. В таких случаях лучше всего говорить только о последствиях, что в результате принесет и вам, и вашему партнеру меньше вреда. Помните, что когда вы сообщаете своему партнеру новости такого плана, то делаете это не для того, чтобы сообщить ему плохие новости, а для его же блага, а именно для того, чтобы помочь ему сохранить здоровье. Вы должны отнестись к сложившейся ситуации со всей серьезностью. Кстати, персонал диспансера также может вам порекомендовать поговорить со своим партнером самостоятельно.
Если говорить честно, то лучше всего в жизни иметь одного постоянного сексуального партнера. Если вы все-таки заразитесь инфекционной болезнью на стороне, то помните, что вы почти наверняка передадите ее своему постоянному партнеру. Поэтому в разговоре с ним постарайтесь оставаться честным уже только для того, чтобы не испортить сложившихся отношений.
Для зародыша, особенно на ранней фазе развития, определенную опасность представляют вирусные инфекции матери, такие как краснуха, свинка, корь и грипп. Опасны также токсоплазмоз, кандидоз и др. заболевания, вызываемые простейшими микроорганизмами.
Последние научные исследования австралийских генетиков показали, что недостаток фолиевой кислоты, а также витамина В12 в организме ведет к генетическим мутациям, сравнимым по своим отрицательным последствиям с радиоактивным излучением.
Хорошо известна отрицательная роль сульфаниламидных препаратов, солнечной и другой радиации, рентгеновского облучения и целого ряда химических веществ на возникновение врожденных пороков. Таким же действием обладают некоторые противозачаточные и абортирующие средства, а также некоторые снотворные лекарства.
Основные враги будущего ребенка: алкоголь, курение, стрессы, инфекции, неправильное питание будущей матери, неблагоприятная экологическая обстановка.
Что еще следует учесть:
Опасны чересчур ранние браки, т. к. слишком юная женщина не может выносить здорового ребенка.
Опасно, когда дети зачинаются в состоянии алкогольного опьянения.
Опасно, когда женщина до рождения первого ребенка делает аборты.
Опасно, когда (в первый раз особенно!) беременеет немолодая женщина, т. к. с возрастом накапливаются хромосомные изменения в половых клетках, увеличивающие вероятность рождения детей с тяжелой патологией, в том числе и болезнью Дауна.
Если у ребенка нарыв, или гной на конце пальца или вокруг ногтя на руке или ноге, или воспалившийся порез, или любая аналогичная инфекция, нужно обратиться к врачу. Тем временем ребенок должен лежать с приподнятой конечностью.
Если с врачом сразу связаться нельзя, лучшее средство первой помощи — прикладывать постоянно влажную повязку. Она смягчает кожу, ускоряет созревание нарыва,, позволяя выйти гною, и не дает отверстию слишком быстро закрыться.
Можно приготовить раствор, вскипятив чашку воды и растворив в ней столовую ложку английской или поваренной соли. Перевяжите место инфекции и облейте повязку соленой водой, чтобы она вся промокла. Когда она высыхает, каждые несколько часов поливайте снова.
Можно дольше сохранить повязку влажной, особенно ночью, и при этом сохранить одежду и постельное белье сухим, если покрыть повязку водонепроницаемым материалом, таким, как пластиковые мешочки или обертки. Материал должен быть достаточно велик, чтобы выйти за края повязки; закрепите его пластырем. (Не обматывайте пластырем руку или ногу, это может помешать кровообращению.)
Если у ребенка от кожной инфекции поднялась температура, или если по руке или ноге текут красные струйки, или если у него под мышками или в паху разбухли и болят лимфатические железы, значит инфекция распространяется, и следует принимать срочные меры. Немедленно доставьте ребенка к врачу или в больницу, даже если для этого придется ехать всю ночь. Для борьбы с такими инфекциями необходимы современные средства.
[youtube.player]Многие женщины знают на личном опыте, что такое грибок во влагалище и какой дискомфорт он причиняет. Candida albicans – основной дрожжевой грибок, что является составляющей микрофлоры половой системы у 80% населения планеты. Основной источник питания грибка – гликоген, что содержится в слизистом слое влагалища. 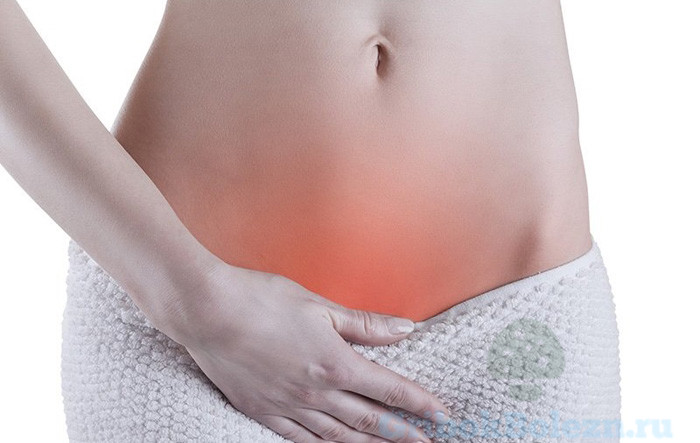
О заболевании
Грибок влагалища (синонимы – микоз или дисбактериоз влагалища, генитальный грибок, молочница или же кандидоз) – это патология инфекционной природы, что поражает преимущественно женщин. Классическая локализация – влагалище, иногда обнаруживается грибок на половых губах и в матке.
Кроме Candida albicans, заболевание вызывают другие грибки рода Candida.
При частых рецидивах и отсутствии лечения болезнь осложняется воспалением:
Главным этиологическим фактором является дрожжевой грибок. Его избыточный рост приводит к нарушению равновесия между безобидными (палочки Додерлейна) и опасными бактериями. В результате погибают полезные бактерии и начинают интенсивно расти грибки.
Причины

Причины возникновения кандидоза влагалища:
- слабость иммунной системы организма;
- частые перемерзания;
- туберкулез;
- активные половые контакты;
- дисбактериоз кишечника;
- половые инфекции;
- нарушение личной гигиены;
- незащищенные половые контакты;
- чрезмерное количество спринцеваний;
- прием стероидных гормонов;
- редкая смена ежедневных гигиенических прокладок;
- внутриматочная спираль, а также применение спермицидных препаратов с целью контрацепции;
- тяжелая патология инфекционной природы;
- микроскопическое травмирование слизистой оболочки влагалища;
- белье из искусственной ткани;
- патология эндокринной системы (диабет, беременность, гормональные контрацептивы);
- продолжительная антибиотикотерапия;
- несбалансированное питание (дефицит витаминов, избыточное употребление сладостей);
- вредные привычки.
Вероятность возникновения кандидоза увеличивается по окончании менструации. Candida albicans прекрасно размножается в условиях неудовлетворительной гигиены – редкие подмывания и смены гигиенических прокладок.
Симптомы

При интенсивном размножении грибки повреждают слизистую половых органов женщины. Острый кандидоз часто приобретает хронический характер.
Для заболевания характерны следующие симптомы:
- интенсивный зуд половых органов;
- чувство жжения;
- отечность органов, а также кисловатый запах;
- ощущение сухости, боли во влагалище;
- плохое настроение, беспокойство, раздражительность;
- выделения творожистого характера, белого или желтого цвета;
- зуд усиливается после полового контакта или гигиенических процедур.
Влагалищный хронический грибок может быть причиной многих осложнений. Он способен вызвать воспаление шейки матки, так называемый цервицит, после чего может попасть в матку. Встречается также воспаление мочевого пузыря и уретры, вызванное кандидой.
Неблагоприятным фактором является комбинация молочницы и половых инфекций. Их сочетание приводит к необратимым последствиям в матке, яичниках, конечным результатом которых является бесплодие. Иногда наличие вагинального грибка является начальным симптомом сахарного диабета и иммунодефицитных состояний.
Способы диагностики

Предварительный диагноз выставляется гинекологом и подтверждается лабораторными исследованиями.
Ниже представлен перечень необходимых анализов:
- Исследование мазка влагалища.
- Анализ на грибки рода Candida с помощью полимеразной цепной реакции, иммуноферментного анализа, различных серологических реакций.
- Бактериологический посев содержимого влагалища.
- Определение чувствительности грибков к препаратам.
- Мазок из уретры, прямой кишки берут для дифференцировки с другими заболеваниями.
Вагинальные дрожжевые грибки у женщин выявляются быстрее всего с помощью окрашивания полученных мазков по Граму. При невозможности взятия мазка пользуются серологическими методами, для которых требуется кровь из вены женщины.
Лечение
Грибковая инфекция должна лечится комплексно. Как лечить ее правильно – подскажет гинеколог. Часто самолечение приводит к повторному возникновению заболевания и переходу его в хроническую форму. При появлении на фоне антибиотикотерапии не стоит ее отменять, нужно проконсультироваться с врачом по поводу антигрибкового лечения и приема пробиотиков по окончанию приема антибактериальных средств.

Чем лечить молочницу? Ниже представлен список возможных препаратов.
При легкой степени кандидоза шейки матки и влагалища применяют средства локального действия – вагинальные свечи и мази:
- Нистатин;
- Пимафуцин;
- Циклопирокс;
- Натамицин;
- Кетоконазол;
- Тержинан;
- Канизон;
- Изоконазол;
- Дафнеджин;
- Клион-Д;
- Кандибене;
- Антифунгол;
- Гинезол-7;
- Клотримазол;
- Миконазол.
Существуют препараты для лечения молочницы у женщин, однократный прием которых может вылечить кандидоз шейки матки и влагалища. К ним относятся: Дифлюкан, Микосист, Дифлазон, а также Медофлюкон.
Грибковые заболевания лечатся в течение от одной недели до месяца. Если есть частые рецидивы, то нужно обследоваться у эндокринолога для исключения системных заболеваний.
Лечиться нужно не только женщине, но и ее сексуальному партнеру.
На период противогрибковой терапии необходимо воздерживаться от полового контакта. Лечение грибка влагалища должно проводиться на фоне активной, частой гигиены половых органов, отказа от пряной, соленой еды, различных маринованых продуктов, сладостей, жирной пищи. В рацион рекомендуется включить кисломолочные продукты, свежие овощи, фрукты.

Некоторые травы и масла успешно применяются некоторыми женщинами и врачами, чтобы вылечить грибковый вагинит. Иногда они помогают избавится от навязчивых, болезненных симптомов.
- Сочетание масла календулы и чайного дерева.
– Берут 1 ложку первого и добавляют 2 капли второго.
– Эта смесь вводится шприцом без иглы во влагалище. - Содовый раствор.
– 1 ч. ложку пищевой соды разводится в 1 л кипятка до полного растворения.
– Этот раствор применяют для вливаний во влагалище.
– Использовать ежедневно в течение одной недели. - Мед.
– Его растворяют в кипятке в соотношении 1:10.
– Этим раствором рекомендуется подмываться утром и вечером. - Растительный сбор.
– Берут 1 ст. л. коры дуба, 1 ст. ложку ромашки и одну ст. л. шалфея, а также 3 ст. л. крапивы.
– Все это перемешивается и 2 ст.л. смеси заливаются 1 л кипятка.
– Она должна настоятся ночь, после чего ею проводят спринцевания. - Кефир 0% жирности.
– Им смачивается тампон, который на ночь помещается во влагалище каждый день.
– Утром его нужно извлечь и произвести спринцевание настоем ромашки или календулы. - Сочетание меда и алоэ.
– 2 ст. ложку сока алоэ перемешиваются с 1 ст. л. теплой кипяченой воды и 1 ч. л. меда.
– Этой смесью смачивается тампон и помещается на ночь во влагалище каждый день.
– Курс лечения – 3 дня. - Аптечные квасцы.
– 2 ложки квасцов разводятся в 1 л воды и доводятся до кипения.
– Теплым раствором подмываются. - Зверобой.
– 2 ч. л. измельченной травы обдают стаканом кипятка и настаивают.
– Применяют от грибка влагалища для подмываний и спринцеваний.
Вагинальный кандидоз лечится народными средствами только по согласованию с гинекологом. Неправильные методики могут привести к хронизации заболевания.
Профилактика

Для предотвращения заболевания следует исключить некоторые факторы, что способствуют его возникновению.
- Избегать самолечения антибактериальными средствами. Применять антибиотики только по назначению врача.
- Придерживаться должной интимной гигиены. Чаще менять прокладки во время менструаций. Не использовать один тампон более 5 часов в день.
- Отказаться от нижнего белья из синтетики.
- В общественных саунах или бассейнах лучше всего садиться сверху на свое чистое полотенце, а не на голые поверхности.
- Гели для интимной гигиены нужно подбирать в зависимости от уровня РН.
- Во время лечения исключить половые контакты.
- Снизить употребление сладостей, пряностей, соленой пищи, включить в рацион свежие овощи, фрукты, витамины.
- После курса антибиотикотерапии обязательно принимать пробиотики для нормализации микрофлоры организма.
- Не злоупотреблять спринцеваниями.
Заключение
Своевременное и корректное лечение, назначенное гинекологом, помогает избавиться от вагинального грибка, предотвратить возможный рецидив. Также следует ответственно отнестись к способам профилактики и навсегда забыть, что такое кандидоз влагалища и шейки матки.
[youtube.player]Лечение такого гинекологического заболевания воспалительной природы происхождения, как вагинит, может проводиться не только путем использования сильнодействующих лекарственных средств с антибактериальным спектром действия, противовоспалительных свеч и антисептических кремов. Народная медицина предлагает свои альтернативные способы избавления от воспаления слизистой оболочки стенок влагалища независимо от того, что стало основной причиной развития недуга. В отличие от медикаментозной терапии, народные средства не так быстро снимают патологические симптомы, но несмотря на это они не менее эффективны. Необходимо всего лишь потратить больше времени на систематическое применение народных рецептов и набраться терпения на продолжительное лечение. В данном случае схема терапии основывается на применении отваров целебных трав, спиртовых настоек и смазывании стенок вульвы экстрактами эфирных масел, которые обладают не худшими противовоспалительными средствами, чем медикаментозные препараты.
Можно ли вылечить вагинит народными средствами?

Терапия вагинита бактериальной, вирусной или грибковой природы происхождения с помощью рецептов нетрадиционной медицины вполне реальна. Главное правильно подобрать лекарственное средство и определиться, какой схемы лечения придерживаться, чтобы терапевтический эффект был максимально положительным, а период выздоровления занял минимальное количество времени.
При этом обязательным условием использования народных средств лечения является тесное сотрудничество с врачом гинекологом, который осуществляет контроль состояния здоровья заболевшей женщины, дабы применение нетрадиционных мер терапии не вызвало ухудшения общего состояния здоровья и прогресса гинекологического недуга.
Независимо от степени тяжести воспалительного процесса внутри влагалища, в народной медицине используют такие методы воздействия на заболевание, как спринцевание отварами из ромашки, подорожника, мать-и-мачехи, зверобоя, шалфея, чабреца. Это целебные виды полевых трав, которые заключают в себе такие терапевтические свойства, как противовоспалительный, антибактериальный и регенерирующий эффекты.
Параллельно с этим можно выполнять прием спиртовой настойки, изготовленной на основе березовых почек, собранных в первые дни апреля, когда дерево только готовится к роспуску листьев. Эта домашняя настойка обеспечивает прилив дополнительного объема крови к женским половым органам, снимает отечность слизистой оболочки влагалища, подавляет активность бактериальной микрофлоры. С давних времен женщины, имеющие проблемы по части гинекологии, собирали весной березовые почки, а затем настаивали их на спирту или водке, тем самым изготавливая эффективное домашнее лекарство.
Лечение вагинита народными средствами в домашних условиях
Нетрадиционные методики терапии, предусматривают применение большого количества разнообразных способов и приемов, направленных на снятие воспаления в области вульвы, устранении патологического очага инфекционного воспаления и стимуляции более ускоренного процесса регенерации клеток эпителия, которые были разрушены острым развитием болезни. Среди всего изобилия народных рецептов, выделяют следующие средства, наиболее часто используемые в лечении, а также те, которые доказали свою эффективность по ходу их практического применения.
На основе лекарственных трав (ромашки, мать-и-мачехи, зверобоя, шалфея, чабреца) готовят разнообразные отвары, которые применяются во внутрь в качестве противовоспалительных чаев, либо же с помощью целебной жидкости выполняется спринцевание полости влагалища. Для приготовления подобного рода домашнего лекарства необходимо взять не менее 15 грамм сухих листьев и стеблей целебного растения из указанного выше перечня, высыпать их в металлическую посудину, залить 1 литром проточной воды и кипятить на слабом огне в течении 20 минут.
По завершению процесса приготовления, женщина получает полноценный терапевтический продукт, который должен остыть до температуры 35-40 градусов по Цельсию. По достижению указанных температурных показателей отвар готов к использованию. Метод лечения заключается в том, что женщина набирает полную резиновую грушу травяного экстракта и впрыскивает его себе во внутрь вагины.
Процедуру рекомендуется проводить утром и вечером после предварительного принятия водных процедур.

При этом больная должна находиться в положении лежа на спине, чтобы предотвратить вытекание лекарства и обеспечить максимально продолжительную задержку отвара внутри влагалища.
Это обеспечит положительный терапевтический контакт воспаленной слизистой с биохимическими компонентами, присутствующими в травяной микстуре. Ориентировочный курс терапии составляет от 10 до 15 дней. Это более продолжительно, чем при использовании антибактериальных препаратов с химической формулой, но от травяных отваров не возникает побочных эффектов, в кровь не проникают синтетические компоненты и они не нарушают бактериальный баланс в кишечнике и непосредственно в самом влагалище. Этот метод лечения отлично подходит для женщин, которые склонны к аллергическим реакциям на аптечные медикаменты.
В качестве данного лекарственного средства применяют эфирные масла эвкалипта, мяты, облепихи, шиповника, которые содержат в себе максимальный концентрат всех полезных веществ, находящихся в конкретном виде целебного растения. В домашних условиях приготовить лечебное масло практически не реально, потому что все равно не удастся соблюсти предусмотренные технологические требования. Лучше купить уже готовый эфирный экстракт в аптеке. Лечение заключается в том, что женщина берет на пучки указательного и среднего пальца небольшое количество масла и смазывает им внутренние стенки влагалища.
Наносится противовоспалительное средство равномерно по всей слизистой оболочки воспаленного органа. Уже на 3-5 день от начала терапии появляются первые признаки положительной динамики к выздоровлению. Снижается тяжесть воспалительного процесса, уходит отечность эпителиальных тканей, исчезает чувство боли, жжения и зуда внутри вульвы. Лучше всего использовать эфирные масла в составе комплексной терапии, дабы добиться наиболее положительных результатов на всех этапах лечения.

Народная медицина славится не только активным применением даров природы, но еще и берет на вооружение в борьбе с вагинитом силу молитвенного слова. В данном случае применяются заговоры, которые помогали женщинам избавляться от болезни на протяжении многих веков, а таинство ритуальной молитвы передавалось от поколения к поколению, сохраняя традицию лечения вагинита с помощью заговоров. Для того, чтобы применить подобный метод терапии, следует обратиться к женщине, которая занимается подобного рода исцелением.
В большинстве случаев ритуал выполняется на убывающую луну и по мере прохождения ее фазы также постепенно уходит и гинекологическое заболевание. Традиционная наука данное явление не воспринимает и отрицает всяческое проявление положительного терапевтического эффекта, но практика показывает, что метод лечения заговорами действительно работает. Самостоятельно его проводить не рекомендуется, так как для этого необходимо иметь природную силу к исцелению болезней.
Отзывы людей
Большинство женщин, которые столкнулись с воспалительными процессами в области влагалища и на протяжении длительного времени лечились от вагинита с помощью аптечных лекарственных средств, отмечают, что им удалось избавиться от заболевания народными методами терапии намного быстрее, чем при использовании сильнодействующих медикаментов.
Около 77% опрошенных одновременно применяли спринцевание отварами лекарственных трав, смазывали воспаленные стенки влагалища эфирными маслами, свойства которых равносильны антисептическим мазям.
Практически все выздоровели и вернулись к привычному образу жизни, не вспоминая от тяжелых последствия вульвовагинита. Несмотря на одобрение народных способов терапии со стороны пациенток, страдающих от воспалительных процессов в области влагалища, рекомендуется предварительно проконсультироваться с лечащим врачом гинекологом и только с его разрешения применять методики лечения, рекомендованные нетрадиционной терапией.
[youtube.player]Читайте также:


