Лечение пиелонефрита и инфекции мочевыводящих путей
Пиелонефрит – это острое или хроническое заболевание почек, развивающееся в результате воздействия на почку некоторых причин (факторов), которые приводят к воспалению одной из её структур, называющейся чашечно-лоханочной системой (структура почки, в которой происходит накопление и выделение мочи) и прилегающей к этой структуре, ткани (паренхимы),с последующим нарушением функции поражённой почки.
Хронический пиелонефрит, характеризуется обострениями (чаще всего в холодное время года), и ремиссиями (утихание симптомов). Симптомы его слабо выражены, чаще всего, он развивается как осложнение острого пиелонефрита. Часто хронический пиелонефрит ассоциирован с любым другим заболеванием мочевыделительной системы (хронический цистит, мочекаменная болезнь, аномалии мочевыделительной системы, аденома простаты и другие).
Женщины, особенно молодого и среднего возраста, заболевают чаще, чем представители мужского пола, примерно в соотношении 6:1, это связано с анатомическими особенностями половых органов, началом половой жизни, беременностью. Мужчины чаще заболевают пиелонефритом в более пожилом возрасте, это связанно чаще всего с наличием аденомы простаты. Так же заболевают и дети, чаще раннего возраста (до 5-7 лет), по сравнению с детьми, более старшего возраста, это связано с низкой сопротивляемостью организма к различным инфекциям.
Анатомия почек
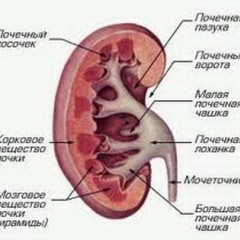
Почка - это орган мочевыделительной системы, участвующий в выведении из крови избытка воды, и продуктов выделяемые тканями организма, которые образовались в результате обмена веществ (мочевина, креатинин, лекарственные препараты, токсические вещества и другие). Почки выводят мочу из организма, в дальнейшем по мочевым путям (мочеточники, мочевой пузырь, мочеиспускательный канал),она выводится в окружающую среду.
Почка представляет собой парный орган, в форме фасоли, тёмно-коричневого цвета, располагаются в области поясницы, по бокам от позвоночника.
Масса одной почки 120 - 200 г. Ткань каждой из почек, состоит из мозгового вещества (в форме пирамид), расположенного в центре, и коркового расположенного по периферии почки. Верхушки пирамид сливаются по 2-3 штуки, образуя почечные сосочки, которые охвачены воронкообразными образованиями (малые почечные чашечки, в среднем 8-9 штук), которые в свою очередь сливаются по 2-3, образуя большие почечные чашечки (в среднем 2-4 в одной почке). В дальнейшем большие почечные чашечки переходят в одну большую почечную лоханку (полость в почке, воронкообразной формы), она в свою очередь переходит в следующий орган мочевыделительной системы, называющий мочеточником. Из мочеточника моча поступает в мочевой пузырь (резервуар для сбора мочи), а из него через мочеиспускательный канал наружу.
Воспалительные процессы в чашечках и лоханке почки, называются пиелонефритом.
Причины и факторы риска в развитии пиелонефрита
| Особенности мочевыводящих путей | |
| Развиваются в результате воздействия на плод во время беременности неблагоприятных факторов (курение, алкоголь, наркотики) или наследственных факторов (наследственные нефропатии, возникают в результате мутации гена, ответственного за развитие мочевыделительной системы). К врожденным аномалиям, приводящим к развитию пиелонефрита, относятся следующие пороки развития: сужение мочеточника, недоразвитая почка (маленьких размеров), опущенная почка (находится в тазовом отделе). Наличие хотя бы одного из вышеперечисленных пороков, приводят к застою мочи в почечных лоханках, и нарушение её выведение в мочеточник, это является благоприятной средой для развития инфекции и дальнейшего воспаления структур, где скопилась моча. |
| У женщин по сравнению с мужчинами, мочеиспускательный канал короче и большего диаметра, поэтому инфекции, передающиеся половым путём, легко проникают в мочевыделительный тракт, поднимаясь до уровня почки, вызывая воспаление. |
| Гормональные изменения в организме во время беременности | |
| Гормон беременности, прогестерон, имеет способность снижать тонус мышц мочеполовой системы, эта способность обладает, положительным эффектом (предотвращение выкидышей), и отрицательным эффектом (нарушение оттока мочи). Развитию пиелонефрита во время беременности служит, нарушенный отток мочи (благоприятная среда для размножения инфекции), развивающийся в результате гормональной перестройки, и сдавления увеличенной (при беременнсти) маткой мочеточника. | |
| Сниженный иммунитет | |
Задачей иммунной системы является устранение всех чужеродных для нашего организма веществ и микроорганизмов, в результате снижения сопротивляемости организма к инфекциям, может развиться пиелонефрит.
| |
| Хронические заболевания мочеполовой системы | |
| приводят к нарушению выведения мочи и её застою; |
| (воспаление мочевого пузыря), в случае неэффективного лечения или его отсутствия, происходит распространения инфекции по мочевым путям вверх (к почке), и дальнейшее её воспаление. |
| Такие инфекции как хламидиоз, трихомониаз при проникновении через мочеиспускательный канал, попадают в мочевыделительную систему, в том числе и в почку. |
| Хронический амигдалит, бронхит, кишечные инфекции, фурункулёз и другие инфекционные заболевания являются фактором риска для развития пиелонефрита. В присутствии хронического очага инфекции, её возбудитель(стафилококк, кишечная палочка, синегнойная палочка, кандида и другие) с током крови может попасть в почки. |
Симптомы пиелонефрита
- Ноющая, постоянная боль в поясничной области, тупого характера, односторонняя или двухсторонняя (в зависимости, сколько почек поражены), иногда сопровождается приступами, называющей почечной коликой (при наличии камней в мочевых путях), у детей, в отличие от взрослых, такие боли возникают в животе;
- Симптомы интоксикации организма, чаще характерны для острого пиелонефрита (повышение температуры тела до 38 0 С, тошнота, возможно рвота, снижение аппетита, озноб, потоотделение), её развитие является результатом поступление токсинов инфекции в кровь, и их негативное воздействие на ткани;
- Нарушение мочеотделения
- жжение и боль во время мочеиспускания, из-за воспалительного процесса в мочевыводящих путях;
- потребность в частых мочеиспусканиях, чем обычно, маленькими порциями;
- моча цвета пива (тёмная и мутная), является результатом присутствия большого количества бактерий в моче,
- неприятный запах мочи,
- часто присутствие крови в моче (застой крови в сосудах, и выход красных клеток крови из сосудов в окружающие воспаленные ткани).
- Симптом Пастернацкого положительный – при лёгком нанесении удара ребром ладони по поясничной области появляется боль.
- Отеки, образуются при хронической форме пиелонефрита, в запущенных случаях (отсутствие лечения), чаще появляются на лице (под глазами), ногах, или других частях тела. Отёки появляются к утру, мягкие тестообразной консистенции, симметричные (с левой и с правой стороны тела одинакового размера).
Диагностика пиелонефрита
Общий анализ мочи - указывает на отклонения состава мочи, но не подтверждает диагноз пиелонефрита, так как, любое из отклонений может присутствовать и при других заболеваниях почек.
Правильный сбор мочи: утром выполняется туалет наружных половых органов, только после этого выполняется сбор утренней, первой порции мочи, в чистую, сухую посуду (специальный пластиковый стаканчик с крышкой). Собранную мочу можно хранить не более 1,5-2 часа.
Это очень важная тема, и причин тому две. Во-первых, само по себе заболевание достаточно серьезное и требует от пациента некоторого понимания его особенностей, а во-вторых, это "любимый" диагноз многих врачей, не связанных непосредственно с нефрологией, и под его маской часто скрываются совершенно иные состояния.
С этого мы и начнем. Дело в том, что диагноз "пиелонефрита", как правило, первоначально устанавливает терапевт районной поликлиники. И нередко диагноз этот основывается лишь на данных анализов мочи, а не на всем "облике" заболевания, то есть его клинической картине. Анализы же мочи, вещь хотя и исключительной важности, но все же всего лишь лабораторный метод, то есть вспомогательный. Интерпретировать результаты анализов можно только (и обязательно) вместе с историей заболевания и данными дополнительных исследований. Попросту говоря – "плохие" анализы, причем часто схожие, могут обнаруживаться при многих, весьма различных по своей природе состояниях, и постановка правильного диагноза в таких ситуациях требует проведения обследования, доступного только специалисту.
Очевидно, что установление правильного диагноза необходимо при любом заболевании – ведь от этого зависит характер проводимого лечения. В случае неправильной диагностики пиелонефрита возникает опасность двойного рода. Ошибочный диагноз может привести к тому, что реально необходимое больному, и иногда очень серьезное лечение не проводится, а вместо этого без достаточных оснований назначаются антибиотики, которые в некоторых случаях оказывают нежелательное воздействие на организм. Поэтому пациентам с впервые установленным диагнозом "пиелонефрит" обязательно нужно проконсультироваться у специалиста – уролога или нефролога.
Теперь мы переходим к сути дела. Пиелонефрит – заболевание воспалительной природы, вызываемое различными бактериями. Собственно пиелонефрит (термин означает воспаление почечных лоханок), это лишь одно из проявлений инфекции мочевых путей. Под этим понятием в настоящее время объединяют помимо пиелонефрита такие состояния, как острый и хронический цистит (воспаление мочевого пузыря), уретрит (воспаление мочеиспускательного канала) и так называемую "бессимптомную бактериурию", то есть случаи, когда присутствие бактерий в моче не вызывает каких-либо конкретных симптомов. У здорового человека моча стерильна (то есть бактерий в ней нет), но бактерии способны проникать в мочевые пути из близко расположенных органов (кишечника, половых органов) через лимфатическую и кровеносную систему, и получают возможность размножаться в мочевой системе при наличии предрасполагающих факторов.
Факторы эти могут быть общими, такими как снижение иммунной реактивности, сахарный диабет, атеросклероз, нарушения деятельности кишечника, хронические воспалительные заболевания тазовых органов, и местными. Местные факторы - это нарушения оттока мочи в результате различных врожденных аномалий, мочекаменной болезни, заболеваний предстательной железы и некоторых других состояний. Особую проблему представляет собой пиелонефрит при беременности, связанный со сдавлением мочеточников связками матки.
Симптомы инфекции мочевых путей достаточно яркие. При цистите это жжение в мочеиспускательном канале, учащенное и болезненное мочеиспускание малыми порциями, иногда с выделением капель крови в конце мочеиспускания, тяжесть и боли в низу живота, познабливание, небольшое повышение температуры. Для пиелонефрита характерны высокая (иногда до 40 градусов) температура, ознобы, потливость, боли в поясничной области, часто односторонние. В тяжелых случаях возникают тошнота, рвота, боли в животе, жажда, резкая слабость. Мочеиспускание учащается, моча выделяется малыми порциями и может быть мутной, темной. При хронических формах обострения заболевания могут протекать более стерто, без высокой температуры и общих симптомов.
В отсутствие указанных нарушений самочувствия изменения в анализах мочи – увеличение количества лейкоцитов, эритроцитов, появление белка – не могут служить достаточным основанием для диагностики именно пиелонефрита и других проявлений ИМП, даже если имеются признаки воспалительного процесса по данным клинического анализа крови. Такие признаки могут обнаруживаться и при заболеваниях, не связанных с бактериальной инфекцией.
Для подтверждения диагноза, помимо общих анализов мочи и крови, необходимо исследование посевов мочи. Эти исследования позволяют выявить возбудитель воспалительного процесса и определить его чувствительность к различным антибиотикам. К сожалению, посевы мочи не всегда можно выполнить в условиях районной поликлиники, и это одна из причин, по которой больные с ИМП должны лечиться и наблюдаться у специалистов.
Дополнительные методы обследования, такие как ультразвуковое, рентгеновское и радиоизотопное, также требуют оценки уролога или нефролога. Каких-либо специальных изменений, которые позволили бы однозначно поставить диагноз, при этих исследованиях обнаружить нельзя. Самая главная задача этих исследований исключить обструкцию, т.е. нарушение оттока по мочевыводящим путям.
Часто приходится слышать от пациентов или даже читать в протоколах исследований, что диагноз "хронический пиелонефрит" поставлен только на основании данных УЗИ или радиоизотопной ренографии. В подавляющем большинстве случаев это означает, что заключение недостаточно квалифицированное. Поэтому повторюсь – диагноз пиелонефрита в обязательном порядке должен быть подтвержден специалистом-нефрологом.
Что касается лечения, то, как всякое микробное воспаление, все инфекции мочевых путей нужно лечить антибактериальными препаратами. Вопрос в том, какими препаратами и в каком режиме это лечение проводить. И здесь пациенту важно знать основные принципы. Так, острый пиелонефрит (под острым пиелонефритом понимается как собственно "острый", то есть впервые возникший, так и яркое обострение хронического) требует лечения в условиях стационара, так как антибиотики необходимо вводить внутримышечно или даже внутривенно. Кроме того, в редких случаях может возникнуть необходимость в проведении операции и интенсивной терапии, а соответствующее обследование и наблюдение, которые позволяют своевременно выполнить все необходимое, в амбулаторных условиях невозможно. Лечение пиелонефрита у беременных также необходимо проводить в специализированных лечебных учреждениях. Особого внимания и упорного лечения требует возникновение пиелонефрита у больных с сахарным диабетом, поскольку ИМП у диабетиков протекает достаточно тяжело и часто с трудом поддается терапии. При этом необходимо иметь в виду, что при диабете лечения антибиотиками требует даже бессимптомная бактериурия, то есть наличие роста микробов в посеве мочи при отсутствии каких-либо иных проявлений заболевания. Кроме того, профилактические курсы лечения у больных с ИМП и диабетом должны быть более длительными, чем у других категорий больных.
В остальных случаях лечение можно проводить на дому в соответствии с назначениями уролога или нефролога. Как правило, назначаются профилактические курсы различных антибактериальных препаратов. Выбор лекарств зависит от результатов посева мочи, о чем мы говорили выше. Препараты назначаются в "прерывистом" режиме, обычно рекомендуется прием в течение недели с перерывом в три недели. Такие профилактические курсы проводятся в течение 3-6 месяцев, при упорном течении и дольше, лекарственные средства чередуются. Дозы препаратов устанавливает врач, уменьшение обычных дозировок может (но далеко не всегда) потребоваться в случаях снижения функции почек. Обычно больному на руки выдается схема, согласно которой следует чередовать антибактериальные препараты и делать перерывы в лечении. В процесс лечения необходимо контролировать анализы мочи (до начала и после завершения очередного курса в обязательном порядке, и в случае возникновении обострений между курсами) и наблюдаться у специалиста.
Ну и, наконец, еще одно важное обстоятельство. Далеко не во всех случаях наличие даже подтвержденного диагноза инфекции мочевых путей, в том числе и пиелонефрита, вообще требует лечения антибактериальными препаратами. Все зависит от клинической ситуации, оценить которую, я вновь вынуждена повториться, может только специалист. В практике врача-нефролога нередко приходится сталкиваться с тем, что участковые терапевты, а то и сами больные, бесконтрольно и необоснованно применяют серьезные и мощные препараты с нарушением показаний, дозировок и сроков применения антибиотиков. Это приводит к возникновению побочных эффектов (иногда довольно тяжелых) и появлению микроорганизмов, не чувствительных к основным группам антибактериальных препаратов, что впоследствии чрезвычайно затрудняет лечение.
Таким образом, я хочу еще раз обратить ваше внимание на серьезность этой проблемы. Обследование и лечение у специалиста позволит уточнить диагноз, своевременно провести коррекцию лечения в случаях возможных ошибок диагностики на предшествующих этапах, и контролировать проведение рациональной антибактериальной терапии при различных формах инфекции мочевых путей.
Заболевание вызывает воспалительный процесс в паренхиме почек и почечных лоханках, связанный с инфекцией мочевыводящих путей. Болезнь обычно имеет двусторонний характер и протекает остро или хронически.
Острый пиелонефрит характеризуется обычно симптомами острой инфекции и поражением мочевыводящих путей. Часто имеет место на фоне нарушения оттока мочи вследствие урологических заболеваний, а также при беременности, сахарном диабете.
Болезнь начинается остро: с озноба, повышения температуры, болей в поясничной области и учащенного болезненного мочеиспускания.
Лечение. Назначают антибиотики. Рекомендуется обильное питье (до 2–3 л жидкости в день), соблюдение
постельного режима. Больные должны избегать переохлаждения, соблюдать диету. В разгар болезни и в период выздоровления назначается диета с пониженным содержанием соли, исключением острых продуктов. В рацион вводятся молочные продукты, соки, мочегонные. Употребление алкоголя запрещается.
Хронический пиелонефрит развивается, как правило, после острого. Он протекает с периодическими обострениями, с появлениями расстройств мочеиспускания, болей в пояснице.
Лечение при обострении пиелонефрита проводят антибиотиками. Назначают фурадонин по 0,1 г 3 раза в день в течение 20 дней. При отсутствии выраженного эффекта, сохраняющихся значительных изменениях в моче возможно применение других противоинфекционных средств (5-НОК, неграм). При почечной недостаточности антибактериальные средства следует применять в меньших дозах, так как они плохо выделяются почками и накапливаются в организме. Некоторый бактериостатический эффект вне обострения пиелонефрита может поддерживаться назначением клюквенного экстракта. При тяжелой гипертонии и почечной недостаточности необходимо соблюдение более строгой диеты (ограничение соли и белка).
Профилактика хронического пиелонефрита состоит в эффективном, достаточно длительном лечении инфекций мочевых путей, в раннем хирургическом лечении заболеваний, нарушающих отток мочи.
? Листья брусники обладают противомикробным и мочегонным действием. Применяется в виде отвара (2 ст. ложки на 1,5 стакана воды), пить по 2 ст. ложки 5–6 раз в день Лучше действует в щелочной среде.
? Клюквенный сок, морс обладают выраженным противовоспалительным действием. Принимают по 2–4 стакана в день.
Для лечения и профилактики рекомендуются также следующие сборы.
? Взять корень аира, цветки бузины, траву зверобоя, семя льна, траву мелиссы, лист почечного чая, траву спорыша, лист толокнянки, плоды фенхеля в соотношении 2:4:5:3:2:3:5:5:2. 2–3 ст. ложки сбора залить 0,5 л крутого кипятка, настоять 12 ч в термосе. Принимать в теплом виде в 3 приема за 20–30 мин до еды.
? Взять побеги багульника, траву вероники, траву зверобоя, рыльца кукурузы, семя льна, лист мяты, почки сосны, траву хвоща полевого в соотношении 5:5:5:3:2:3:3:4. Готовить и принимать, как и предыдущий сбор.
? Листья смородины черной — 10 г, листья березы — 10 г, плоды можжевельника — 10 г, шишки хмеля — Юг, листья толокнянки, листья брусники, листья подорожника — по 20 г, листья крапивы — 30 г, плоды шиповника — 40 г, ягоды земляники, трава хвоща полевого — по 60 г. 5–6 г сбора залить 500 мл кипятка, накрыть крышкой и нагревать на водяной бане в течение 30 мин. Принимать в теплом виде по 150 мл 3 раза в день до еды в течение 4–8 недель.
? Трава хвоща полевого — 1 ч. ложка, плоды можжевельника — 1 ст. ложка, корень солодки — 1 ст. ложка, листья толокнянки — 1 ч. ложка, листья брусники — 1 ст. ложка. Смесь залить 3 стаканами кипятка, нагревать на водяной бане 10 мин. Принимать по 1 ст. ложке 3 раза в день до еды в течение 3 недель каждого месяца на протяжении 1,5–2 лет.
Наряду с приемом сборов внутрь полезны ванны с лекарственными растениями: корни одуванчика, корни цикория, рыльца кукурузы, трава сушеницы, листья березы, листья аира, листья ромашки, трава чистотела, трава вереска, побеги можжевельника в соотношении 4:4:3:5:3:3:4:4:3:3. 100 г смеси настоять в 1 л крутого кипятка в течение 2 ч, процедить, влить в принимаемую ванну (температура воды 32–36 °C). Прием ванны длится 10–15 мин. После ванны необходимо сразу лечь в постель, легко промокнув тело полотенцем. Курс лечения — 10–15 ванн.
Пути распространении инфекции в почках
прилипанию бактерий к слизистой оболочке. Имеют значение и травма уретры при половых контактах, а также комбинация указанных факторов. Обычно микробы, попадающие в мочевой пузырь, выводятся с помощью перистальтических движений стенок мочевыводящих путей и посредством антибактериальных механизмов. Однако обструкция уретры или атония пузыря приводит к его неполному опорожнению и появлению остаточной мочи. При задержке мочи бактерии, попавшие в мочевой пузырь, могут размножаться в поврежденной стенке органа. Кроме того, инфекция мочевыводящих путей особенно часто встречается у больных с обструкцией нижних отделов мочевого тракта [например, при доброкачественной гиперплазии (аденоме) предстательной железы, опухолях и камнях]. Хотя обструкция и является важным предрасполагающим фактором в патогенезе восходящей инфекции, все же именно недостаточность везикоуретерального отверстия служит причиной того, что бактерии поднимаются по мочеточникам в лоханки. Нормальное вхождение мочи из мочеточника в мочевой пузырь обеспечивается работой клапана, расположенного на границе стыка органов. Клапан препятствует ретроградному току мочи в случае повышения внутрипузырного давления. Кроме того, инфекция мочевого пузыря сама по себе, видимо, в результате воздействия бактериальных и воспалительных продуктов на сократительную способность мочеточника может вызвать или усилить везикоуретеральный рефлюкс (особенно у детей). Влияние везикоуретерального рефлюкса сходно с обструкцией, в результате которой появляется остаточная моча, способствующая росту бактерий. Кроме того, везикоуретеральный рефлюкс представляет собой механизм, с помощью которого инфицированная моча забрасывается в почечные лоханки и проникает в паренхиму почек через открытые протоки на сосочках (интраренальный рефлюкс). Интраренальный рефлюкс характерен для верхних и нижних полюсов почки, где сосочки имеют плоские или вогнутые кончики. Острый пиелонефрит. Он представляет собой острое гнойное воспаление почек, вызванное бактериальной инфекцией, которая попадает в почку гематогенным или восходящим путем и связана с везикоуретеральным рефлюксом. В основе острого пиелонефрита лежат интерстициальное гнойное воспаление и некроз канальцев. Нагноение встречается в виде ограниченных абсцессов, поражающих одну или обе почки, или крупных клинообразных участков нагноения. Локализация очагов поражения имеет случайный характер, однако при пиелонефрите она связана с рефлюксом, и повреждения чаще всего встречаются в нижних или верхних полюсах почек. На самых ранних стадиях заболевания нейтрофильная инфильтрация ограничивается пределами интерстициальной ткани. Однако вскоре воспаление захватывает канальцы и приводит к образованию характерных абсцессов с разрушением канальцев (рис. 18.14). Последние служат путем распространения процесса, и массы нейтрофилов часто вдоль поврежденного нефрона проникают в собирательные трубки. Характерно, что клубочки резистентны к инфекции. Вместе с тем в крупные очаги некроза могут быть вовлечены и клубочки, а при грибковом пиелонефрите (например, кандидозном) клубочки поражаются особенно часто. Известны три основных осложнения острого пиелонефрита: папиллярный некроз, пионефроз и перинефритический абсцесс. Папиллярный некроз возникает при диабете и при заболеваниях, сопровождающихся закупоркой мочевыводящих путей. Он бывает двусторонним, иногда односторонним. Обычно поражается одна, реже все пирамиды почки. На разрезе некротизированные кончики или дистальные две трети пирамид имеют серо-белый или желтый цвет и напоминают изменения при инфаркте. Микроскопически некротизированная ткань имеет вид, характерный для инфарктного коагуляционного некроза с сохраненными контурами канальцев. Лейкоцитарный инфильтрат распола-
. гается на границе сохранной и разрушенной ткани. Пионефроз развивается при полной или почти полной обструкции мочевыводящих путей, особенно при закупорке на высоком уровне. Поскольку дренирование гнойного экссудата невозможно, он скапливается в почечных лоханках, чашечках и мочеточниках, вызывая пионекроз. При перинефритическом абсцессе гнойное воспаление сквозь капсулу почки распространяется в окружающую ткань. После острой фазы пиелонефрита начинается рубцевание. Нсйтрофильный инфильтрат сменяется преимущественно мононуклеарным с макрофагами, плазматическими клетками, а позже лимфоцитами. Очаги воспаления замешаются рубцовой тканью, которую можно увидеть на кортикальной поверхности в зонах характерных фиброзных вдавлений. Такие рубцы микроскопически характеризуются атрофией канальцев, интерстициальпым фиброзом и лимфоцитарной инфильтрацией. Вместе с тем пиелонефритические рубцы почти всегда сопровождаются воспалением, фиброзом и деформацией чашечек и лоханок, отражая роль восходящей инфекции и везикоуретерального рефлюкса в патогенезе этого заболевания. Развитие острого пиелонефрита часто связано с предрасполагающими заболеваниями, определяющими патогенез. К их числу относятся: • обструкция мочевыводящих путей (врожденная или приобретенная); • инструментальное повреждение мочевыводящих путей (чаще всего при катетеризации); • везикоуретеральный рефлюкс; • беременность (у 4—6 % беременных развивается бактериурия, а у 20—40 % появляются симптомы мочевой инфекции); • пол и возраст больных. После 1-го года жизни (время появления врожденных аномалий у лиц мужского пола) и до возраста около 40 лет инфекции чаще встречаются у женщин, затем возрастает заболеваемость у мужчин в связи с гипертрофией предстательной железы и частыми инструментальными исследованиями; • предрасполагающие повреждения почек, представленные рубцеванием и обструкцией мочевыводящих путей; • сахарный диабет, при котором острый пиелонефрит чаще всего связан с инструментальными исследованиями, общей повышенной чувствительностью к инфекции и неврогенной дисфункцией мочевого пузыря; • иммуносупрессия и иммунодефицит. Неосложненный острый пиелонефрит обычно имеет доброкачественное течение, а его симптомы исчезают через несколько дней после начала антибиотикотерапии. При обструкции мочевыводящих путей, сахарном диабете и иммунных нарушениях острый пиелонефрит может иметь более тяжелое течение, сопровождаться повторными приступами бактериемии. Наслоение папиллярного некроза часто приводит к острой почечной недостаточности. Хронический пиелонефрит и рефлюксная нефропатия. Хронический пиелонефрит представляет собой тубулоинтерстициальное заболевание почек и проявляется хроническим тубулоинтерстициальным воспалением и рубцеванием почечной ткани, сопровождающимся вовлечением в процесс чашечек и лоханок. Это заболевание служит частой причиной терминального поражения почек и обнаруживается у 11—20 % больных с пересаженной почкой и находящихся на диализе. Различают две формы хронического пиелонефрита: хронический обструктивный и хронический рефлюксный пиелонефрит (рефлюксная нефропатия). Хронический обструктивный пиелонефрит. При этой форме хронического пиелонефрита закупорка мочевыводящих путей предшествует инфекции. Рецидив инфекции накладывается на диффузные или местные обструктивные повреждения и приводит к рецидивирующему воспалению и рубцеванию паренхимы почек, сопровождаясь признаками хронического пиелонефрита. Рефлюксная нефропатия. Это наиболее распространенная форма хронического пиелонефрита. Вовлечение в патологический процесс почек при рефлюксной нефропатии обнаруживается в раннем детском возрасте как результат наслоения мочевой инфекции на врожденный везикоуретеральный и внутрипочечный рефлюкс. Рефлюкс может быть одно- и двусторонним. Таким образом, повреждение почек может выражаться рубцеванием и атрофией одной или обеих почек и заканчиваться хронической почечной недостаточностью. Везикоуретеральный рефлюкс обычно вызывает повреждение почек без инфекции (стерильный рефлюкс). При хроническом пиелонефрите почки неравномерно сморщены, а при двустороннем поражении асимметричны. При хроническом гломерулонефрите почки, наоборот, подвергаются диффузному и симметричному сморщиванию. В основе хронического пиелонефрита лежит образование грубых, дискретных, кортикомедуллярных рубцов, связанных с расширенными и деформированными чашечками. Количество рубцов колеблется от одного до нескольких, они могут встречаться в одной или обеих почках. Большинство рубцов находится в верхних и нижних полюсах почек, что совпадает с частотой рефлюкса в этих участках. Микроскопические изменения встречаются в основном в канальцах и интерстиции. Обнаруживают атрофию одних и гипертрофию других канальцев либо их дилатацию (рис. 18.15). Расширенные канальцы могут быть заполнены коллоидными цилиндрами (тиреоидизация канальцев, т.е. превращение их в структуры, напоминающие фолликулы щитовидной железы, заполненные эозинофильным коллоидом). Наблюдают разную степень выраженности хронического интерстициального воспаления и фиброза в корковом и мозговом веществе. В случае активной инфекции в интерстиции появляются нейтрофилы, а в канальцах — гнойные цилиндры. В участках рубцевания в дуговых и междольковых артериях развивается облитерирующий эндартериит, а при гипертензии — гиалиноз и артериолосклероз. Вокруг слизистой оболочки чашечек часто встречается фиброз и появляется обильный воспалительный инфильтрат. Клубочки могут выглядеть нормальными, если не учитывать перигломерулярный фиброз. Вместе с тем, как и при гипертензии (см. главу 11), гломерулярные изменения включают в себя ишемическую фиброзирующую облитерацию, а также пролиферацию и некроз. У больных хроническим пиелонефритом и рефлюксной нефропатией на поздней стадии заболевания развивается вторичный фокальный сегментарный гломерулосклероз. Необычной и относительно редкой формой хронического пиелонефрита является ксантогранулематозный пиелонефрит, который характеризуется накоплением пенистых макрофагов, плазматических клеток, лимфоцитов, полиморфно-ядерных
лейкоцитов и гигантских клеток. Заболевание связано с инфицированием палочкой протея (Proteus) и обструкцией; образуются крупные желто-оранжевые узелки, которые внешне можно спутать с почечно-клеточным раком.
Читайте также:


