Лекция мрт лучезапястного сустава анатомия повреждения ч
МРТ кисти, как и МРТ других суставов, применяется для выявления различных повреждений, прежде всего связочного аппарата, костных переломов (в дополнение к рентгенографии) и оценки состояния суставов. В лучезапястном суставе оценивается конгруэнтность и наличие жидкости.
На рентгенограммах хорошо видны дистальные переломы лучевой кости. Проблема диагностики возникает когда нет костных повреждений, но есть нестабильность. Ее можно определить на рентгенограммах по косвенным признакам – нарушению характерной линии вдоль соединения костей и увеличению расстояния между некоторыми из них. Однако только МРТ дает возможность увидеть разрывы связок, приводящие к нарушению конфигурации в запястье.
Из связок при МРТ кисти, прежде всего, оценке подлежит ладьевидно-полулунная, полулунно-трехгранная и треугольный фиброзно-хрящевой комплекс. Дополнительное значение имеют внутренние связки запястья, которые сложным образом соединяют мелкие кости между собой, а также с лучевой костью. Толщина этих связок от 1 до 3 мм. Повреждение перечисленных связок, особенно, полное или частичное заднего компонента, приводит к нестабильности в суставе. Фиброзно-хрящевой комплекс состоит из треугольного фиброзно-хрящевого диска и нескольких коротких связок, соединяющих кости запястья между собой, а также проксимальные концы локтевой и лучевой костей.

МРТ кисти. Корональная Т1-взвешенная МРТ. Нормальное изображение ладьевидно-полулунной связки. Обозначения: S – ладьевидная кость (scaphoid), L – полулунная кость (lunatum), T- трехгранная кость (triquetrum).

МРТ кисти. Корональная градиентная МРТ. Нормальное изображение полулунно-трехгранной связки. Обозначения: S – ладьевидная кость (scaphoid), L – полулунная кость (lunatum), T- трехгранная кость (triquetrum).

МРТ кисти. Корональная Т1-взвешенная томограмма с подавлением сигнала от жира. Ладьевидно-трапецевидная связка в норме. Обозначения: S- ладьевидная кость, Td – трапециевидная кость, Tm – трапеция.

МРТ кисти. Разрыв радио-ульнарной связки – части треугольного фиброзно-хрящевого комплекса

МРТ кисти. Разрывы диска треугольного фиброзно-хрящевого комплекса.
Некоторые костные переломы запястья также трудно увидеть при рентгенографии или даже КТ. Это особенно относится к трабекулярным переломам, типичным для спортивной травмы.

МРТ кисти. Корональная Т1-взвешенная и Т2-взвешенная МРТ. Трабекулярный перелом лучевой кости без смещения.

МРТ кисти. Корональные Т1- и Т2-взвешенные МРТ. Повреждение задней группы связок.
Очень сложны в диагностике переломы ладьевидной кости – они часто пропускаются на рентгенограммах. Осложнением такого перелома может стать асептический ее некроз. На Т2-взвешенных МРТ при переломах виден отек костного мозга, обычно частично охватывающий кость.

МРТ кисти. Т1-взвешенная корональная МРТ. Асептический некроз ладьевидной кости.
На асептический некроз (болезнь Кинбека, Kienböck) очень похож синдром локтевого вклинения, когда ладьевидная кость вклинивается в локтевую. МРТ мелких суставов кисти обсуждается в отдельной статье.
Опухоли кисти встречаются очень редко.
Теносиновиальная гигантоклеточная опухоль (пигментированная виллонодулярная опухоль)- опухоль обычно доброкачественная. Локализуется в области кисти, происходит из сухожилия и сопровождается отеком и болями. Выявляется у взрослых. На рентгенограммах опухоль, как правило, не видна . При УЗИ опухоль однородная гипоэхогенная, васкуляризованная. При МРТ опухоль очень напоминает виллонодулярный синовит, представляющий собой клеточную пролиферацию и скопление гемосидерина. Опухоль низкого сигнала на Т1-ВИ и Т2-ВИ и не всегда контрастируется. Дифференциальная диагностика проводится с синовитом, кистами ганглия и гломусными опухолями.

МРТ кисти. Гигантоклеточная опухоль. Т1-взвешенная МРТ.

МРТ кисти. Т1-взвешенная МРТ после контрастирования.
Еще одна из причин МРТ кисти и лучезапястного сустава – тоннельный синдром. Как правило, это карпальный (запястный) неврологический синдром; связанный с ущемлением медианного нерва в фиброзно-костном канале до его разделения на лучевой и локтевой каналы.
Очень редко встречаются асептические некрозы полулунной кости. При МРТ лучезапястного сустава и кисти виден измененный сигнал в острую фазу. При дальнейшем склерозировании яркий сигнал на Т2-взвешенных МРТ сменяется сниженным
Лишь немногие центры МРТ СПб имеют опыт исследования кисти. МРТ в СПб кисти и лучезапястного сустава мы обычно делаем на аппаратах открытого типа, так как условия пребывания пациента в магните комфортнее.
Все виды повреждения кисти можно разделить на несколько групп.
Начнем с МР-диагностики травматических повреждений кисти и лучезапястного сустава.
При клиническом обследовании больных с ушибами лучезапястного сустава и кисти, как правило, определяются болезненность при пальпации, увеличение объема окружающих мягких тканей, а объективно и рентгенологически изменения отсутствуют. Наиболее часто встречаются ушибы метаэпифиза лучевой и локтевой костей, а также полулунной и ладьевидной костей. Ушибы (контузионные поражения) кисти определяются только при МРТ-исследовании, особенно хорошо видно на программах с подавлением сигнала от жира. Морфологически ушиб кости проявляется нарушением целостности трабекул костной ткани с кровоизлиянием и отеком костного мозга. Однако, несмотря на повреждение трабекул костной ткани, рентгенологические исследования, включая КТ, не позволяют обнаружить патологические изменения.
Клинические проявления у пациента: боль и ограничение движений после падения на вытянутую руку 4 месяца назад.
Перелом ладьевидной кости с явлениями асептического некроза проксимального полюса и, связанного с ним, остеоартрита. Ладьевидный перелом обычно происходит из-за падения на вытянутую руку, которое приводит к гиперэкстензии лучезапястного сустава.

Аваскулярный (асептический) некроз нередко сопутствует переломам проксимальной части ладьевидной и переломам полулунной кости, а также неадекватно репонированным и иммобилизированным переломам этих костей. Основная причина – нарушение трофики участка кости при повреждении питающих артерий.
Методом выбора в диагностике и стадировании остеонекроза костей кисти является МРТ.
Этот термин применяется для обозначения переломов, которые первично не были выявлены рентгенологически, а обнаружены только методом МРТ. Только через 5-10 дней после травмы на отсроченных рентгенограммах появляется линия перелома. Через 1,5-2 мес. после травмы ретгенография и СКТ у пациентов со скрытыми переломами позволяют визуализировать незначительные облаковидные остеосклеротические изменения по ходу линии перелома, как проявление репаративного процесса.

Лучевая диагностика повреждений связочного аппарата лучезапястного сустава и кисти представляет наибольшие трудности в связи со сложностью анатомии и малыми размерами данной области. Возможности рентгенографии и КТ в диагностике повреждений связок ограничены. О них судят по наличию косвенных признаков. Вследствие относительно малых размеров связок, УЗИ затруднительно. Методом выбора при исследовании связочного аппарата является МРТ.
Клинически: Острая боль. В анамнезе нет травмы или чрезмерной нагрузки. Увеличение диаметра и повышение МР-сигнала в проекции сухожилия разгибателя.

МРТ показывает веретенообразное расширение нерва, которое вызвано утолщением нервных пучков и жировой и фиброзной пролиферацией. МРТ характеристики фибролипоматозной гамартомы являются патогномоничным, что исключает необходимость в биопсии для диагностики.

Кистозное образование в проекции тыльных межзапястной и лучезапястной связок; незначительный синовит.
Синдром повреждения сухожилий включают частичные и полные их разрывы, проявления теносиновита и посттравматического тендиноза. Основную долю составляют теносиновиты, возникающие изолированно или на фоне повреждения костей и связок. Морфологически теносиновиты характеризуются скоплением синовиальной жидкости под оболочками сухожилия. Рентгенодиагностика в диагностике теносиновитов неинформативна. Наиболее информативны в диагностике теносиновита УЗИ и МРТ.

Теносиновит сухожилий глубокого сгибателя пальцев кисти и длинного сгибателя большого пальца.
Клинически: Отек левой руки, сохраняющийся длительное время, в настоящий момент пациент начал жаловаться на нарушение чувствительности боковых трех пальцев.

Капсулированная масса прикреплена к сухожилиям поверхностного и глубокого сгибателей указательного пальца. Липома из сухожилия (гистологически доказано).
Большинство травм лучезапястного сустава и кисти сопровождается симптомами сопутствующего экссудативного синовита; его выраженность зависит от тяжести травм. На МРТ выявляется суставной выпот. Кроме того, иногда определяется отек костного мозга в субхондральных отделах эпифизов костей, отек периартикулярных мягких тканей.


Ревматоидный артрит. Субхондральные эрозии, гипертрофия синовиальной оболочки.

Ревматоидный артрит. Анкилозирование костей запястья, деструкция эпифизов лучевой и локтевой костей.

Хронический остеомиелит ладьевидной кости.
Кистевой туннельный синдром может быть спровоцирован целым рядом причин. Существует два механизма формирования данного синдрома. Первый – уменьшение в размерах самого карпального канала. Сюда относят такие причины, как артроз, травмы, акромегалия, и чрезмерное механическое воздействие. Второй механизм – увеличение в размерах содержимого карпального канала. Например, при ганглиевых кистах, опухолях нерва, отложение веществ (например, амилоида), или синовиальной гипертрофии при ревматоидном артрите. Также некоторые индивидуальные факторы, такие как размер и форма запястья и форма срединного нерва, могут способствовать развитию синдрома запястного канала.
Клинически проявляется болью и нарушениями чувствительности. Типичным является брахиалгия, парастезии, или ночные восходящие боли, исходящие из запястья. Кроме того, определяется слабость в руке. Слабость, чаще всего, является поздним симптомом.

На основании всего вышеизложенного, можно сделать вывод, что магнитно-резонансная томография кисти – высокоинформативное исследование, позволяющее оценить изменения самого различного характера и происхождения.
Рис. 19.53. МРТ лучезапястного сустава и костей запястья (корональная плоскость).
1— лучевая кость; 2 — локтевая кость; 3 — шиловидный отросток локтевой кости; 4 — полулунная кость; 5 — ладьевидная кость; 6 — головчатая кость; 7 — крючковидная кость; 8 — трапециевидная кость; 9 — кость-трапеция; 10 — трехгранная кость; 11 —треугольный диск.
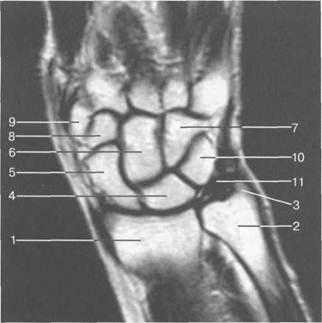
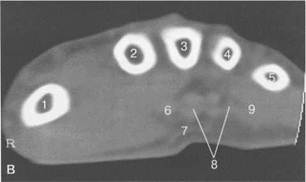
Рис. 19.54. МРТ лучезапястного сустава и кисти в аксиальной плоскости.
а — уровень лучезапястного сустава: 1 — лучевая кость; 2 — локтевая кость; 3 — группа ладонной поверхности сухожилий; 4 — группа тыльной поверхности сухожилий.
б — уровень костей запястья: 1 — крючковидная кость; 2 — головчатая кость; 3 — трапециевидная кость; 4 — кость-трапеция; 5 — группа сухожилий сгибателей; 6 — п. medianus; 7 — группа сухожилий разгибателей.
в — уровень пястных костей: 1 — I пястная кость; 2 — II пястная кость; 3 — IIIпястная кость; 4 — IV пястная кость; 5 — V пястная кость; 6 — сухожилие m. flexor pollicis longus; 7 — ладонный апоневроз; 8 — сухожилия сгибателей; 9 — п. medianus; 10 — m. abductor digiti munimi;11— m. abductor pollicis brevis.
визуализируется реже, чем ладьевидно-полулунная связка. Указанные связки не занимают все межзапястное пространство, а располагаются преимущественно вдоль периферического отдела этой зоны. Поэтому на корональных срезах они прослеживаются на уровне лучезапястного сустава, а не межзапястного. Что касается остальных межзапястных сочленений, пространство их заполнено гиалиновым хрящом сочленяющихся костей.
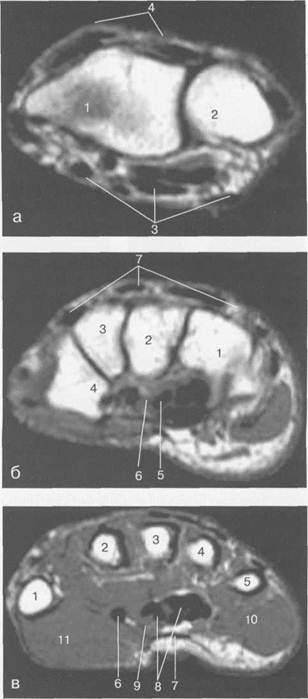
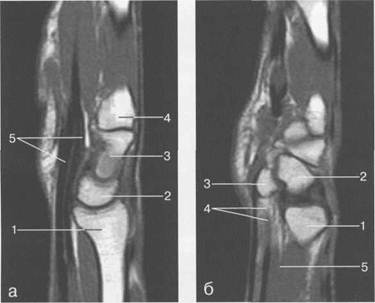
Рис. 19.55. MPT лучезапястного сустава в сагиттальной плоскости.
а — через плоскость лучевой кости: 1 — лучевая кость; 2 — полулунная кость; 3 — головчатая кость; 4 — основание II! пястной кости; 5 — сухожилие m. flexor digitorum profundus et superficialis. 6 — через плоскость гороховидной кости: 1 — лучевая кость; 2 — трехгранная кость; 3 — гороховидная кость; 4 — сухожилие m. flexor digitorum profundus et superficialis; 5 — т. pronator quadratus.
Дегенеративные возрастные изменения в локтевом диске обычно появляются после 30 лет. Они характеризуются зоной высокой интенсивности, которую следует дифференцировать с разрывом или воспалением. Гистологические исследования этих зон выявили малое количество хондроцитов, отражающее изменения фиброзного матрикса. На 71- и Т2-ВИ визуализируется фокальное и линейное повышение интенсивности сигнала. Линейное повышение интенсивности сигнала, доходящее до суставной поверхности, обычно соответствует полному старому разрыву. Эти дегенеративные изменения прогрессируют с возрастом, но редко сопровождаются клиническими проявлениями. Жидкость и выпот, как правило, не визуализируются в капсуле и карманах лучезапястного сустава здоровой кисти. Вместе с тем при использовании Т2-ВИ, STIR- и GRE-последователь-ностей можно выявить небольшое количество жидкости. Выпот, превышающий 1 — 1,5 мм по толщине, считается патологическим. Исследование в корональной плоскости при толщине среза 3 мм дает возможность оценить треугольный фиброзно-хрящевой диск. Его волокна имеют низкую интенсивность сигнала в области дистальной суставной поверхности локтевой кости. Сагиттальная плоскость.Изображения, полученные в сагиттальной плоскости, позволяют оценить положение костей запястья по отношению друг к другу, в особенности оси лучевой, полулунной, головчатой и ладьевидной костей, которые можно измерить. Эффективность этих измерений превосходит возможности боковых рентгенограмм, поскольку отсутствует эффект наложения костей друг на друга. Ладонные и тыльные подвывихи можно точно визуализировать только в сагиттальной плоскости. Сагиттальная плоскость является главной для оценки нестабильности и дегенеративных изменений (рис. 19.55).
Аксиальная плоскостьпозволяет визуализировать запястный канал и его содержимое. Ре-тинакулюм, который располагается между дистальной поверхностью ладьевидной кости, бугорком кости-трапеции и крючка крючковатой кости, виден как структура с низкой ИС. Срединный нерв располагается сразу под ним и из-за содержания воды и жира характеризуется гиперинтенсивным сигналом по сравнению с сухожилиями сгибателей на всех типах ВИ. Различные варианты расположения срединного нерва хорошо видны в поперечной плоскости и не должны приниматься за патологические изменения. Отчетливо дифференцируются сухожилия поверхностных и глубоких сгибателей, а также наличие даже небольшого жидкостного содержимого сухожильных влагалищ, которое можно зарегистрировать на Т2-ВИ. Ладонные и тыльные капсульные связки визуализируются на поперечных срезах, как правило, при
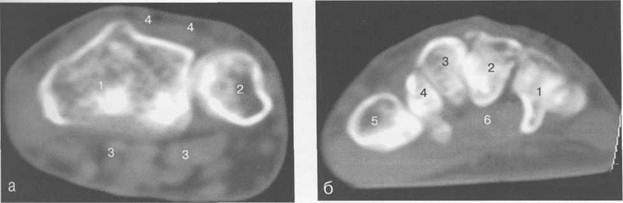
Рис. 19.56. КТ лучезапястного сустава.
а —через плоскость лучезапястного сустава: 1 —лучевая кость; 2 — локтевая кость; 3 — сухожилия мышц-сгибателей; 4 — сухожилия мышц-разгибателей.
б — через плоскость костей запястья: 1 — крючко-видная кость; 2 — головчатая кость; 3 — трапецие-виднаякость; 4 — кость-трапеция; 5 — основание I пястной кости; 6 — сухожилие мышц сгибателей, в — через плоскость пястных костей: 1 — Т пястная кость; 2 — II пястная кость; 3 — III пястная кость; 4 — IV пястная кость; 5 — V пястная кость; 6 — сухожилие m. flexor pollicis longus; 7 — ладонный апоневроз; 8 — сухожилия мышц-сгибателей.
наличии патологических изменений. Только в этой плоскости можно адекватно оценить ана-томо-топографические соотношения лучелоктевого сустава и диагностировать минимальные ладонные и тыльные подвывихи (рис. 19.56).
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Как лечить суставы, какие бывают заболевания суставов.
Клиническая картина заболевания
Артрит лучезапястного сустава – это группа заболеваний кистей рук, сопровождающихся воспалением, болевыми ощущениями, изменениями внешнего вида кистей рук. В отличие от артроза, воспалительный процесс при артрите не локализуется только в соединении, а охватывает весь организм.
Причины, способствующие развитию болезни
Исходя из причин, вызвавших болезнь, выделяют несколько видов артрита лучезапястного сустава:
- Специфический (вызванный бактериальными возбудителями).
- Неспецифический (возникающий как сопутствующая болезнь).
- Инфекционно-аллергический (протекает как инфекционная болезнь в стадии осложнения).
- Аутоиммунные (ревматоидный артрит).
- Артрит, развивающийся из-за нарушения обменных процессов в организме.
Кроме того, артрит может возникнуть из-за травм, переохлаждения соединений. Часто становится профессиональным заболеванием строителей, спортсменов, офисных работников. Из-за перегрузок лучезапястного сустава возникают микротравмы, которые способствуют развитию болезни.
Степени проявления и основные симптомы заболевания
Развитие артрита бывает острым или хроническим. Болевые ощущения являются главным симптомом. Исходя из выраженных болевых ощущений, выделяют 3 степени развития заболевания:
I степень – легкая. На этой стадии болезнь не причиняет сильного дискомфорта, боль проявляется по утрам, после долгой работы, перегрузки лучезапястного сустава.
II степень – средняя. Проявляются заметные признаки воспаления, затрудняется подвижность, боль приобретает более постоянный характер, чем при I степени.
III степень – тяжелая. Полное отсутствие подвижности кистей, болевой синдром и воспалительный процесс затрагивает не только лучезапястное сочленение, но и другие суставы, внутренние органы. Такие же проявления наблюдаются при острой стадии, или в периоды обострения хронического.
Для всех стадий болезни есть общие, основные симптомы артрита:
- Боль в лучезапястном соединении;
- Воспаление, покраснение кистей рук;
- Отеки, припухания;
- Ограниченность движений;
- Повышение внутренней температуры тела;
- Симптомы других воспалительных заболеваний (конъюнктивит, цистит).
Артрит лучезапястного сустава, диагностика
В зависимости от этиологии заболевания (причины), проводятся различные методы обследования. После первичного осмотра и опроса пациента, врач назначает необходимые диагностические методы:
- УЗИ.
- Рентгенография.
- Анализ крови (общий, биохимический).
- Артроскопия.
Основные признаки артрита(вне зависимости от вида) на ультразвуковом исследовании:
- Неровность синовиальной оболочки хрящевой ткани сочленения;
- Наличие воспалительного экссудата (жидкости);
- Присутствие во внутрисуставной жидкости остатков деградации хряща.
Рентген показывает сужение суставной щели, изменение костных структур соединения.
В анализе крови присутствуют все признаки воспалительного процесса во всем организме – увеличение СОЭ, увеличение белков-глобулинов, появление иммунных белковых комплексов и С-реактивного белка. При подагрическом артрите в крови обнаруживается мочевая кислота и ее соли.
Правила лечения артрита лучезапястного сустава
Лечить артрит кистей рук следует комплексно. Перед врачом стоят сразу несколько задач:
- Снятие воспаление и уменьшение болевого синдрома.
- Восстановление и защита хрящевой ткани сочленения.
- Возвращение подвижности кистям.
При лечении следует учитывать причину болезни, степень развития артрита лучезапястного сустава.
Эффективные методы терапии артрита кистей рук
Для снятия воспалительного процесса и болей в сочленениях кистей рук назначаются нестероидные противовоспалительные препараты (диклофенак, ибупрофен, индометацин). В зависимости от возбудителя (вирус, бактерии, грибок), назначается специфическое лечение противовирусными, противогрибковыми препаратами и антибиотиками. Курсы лечения длятся не более 10 дней.
Так же подробную информацию о лечении артрита можно посмотреть в данном видео:
После снятия воспаления и болей назначаются курсы хондропротекторов. Такие препараты содержат необходимые для синтеза, регенерации хрящевой ткани. Они усиливают кровообращение в области пораженной руки, запускает обменные процессы в ткани, тем самым защищая и предотвращая деградацию хрящей сочленения.
Кроме медикаментозного лечения, проводятся курсы физиотерапии, массажа, лечебной физкультуры.

Сильная, нестерпимая боль и полное отсутствие подвижности в суставе – основные проявления острого приступа заболевания. В этом случае необходимо как можно быстрее снять болезненные ощущения. К кистям рук прикладывают холодные компрессы, в капсулу вводят инъекции кортикостероидов. Быстро купировать боль и воспаление помогает фенилбутазон – нестероидный противовоспалительный препарат очень агрессивного действия, позволяющий обезболить лучезапястное соединение за 5-7 дней.
Больное соединение подлежит иммобилизации – необходимо ношение бандажей и фиксаторов. На время обострения заболевания прекращаются занятия лечебной гимнастикой, массажи, физиотерапевтические процедуры.
После купирования обострения и наступления ремиссии, продолжаются курсы процедур и лечебной физкультуры. Проводятся массажи с лечебными мазями, грязевые и солевые ванны. Задается особая диета, содержащая все необходимые для стабилизации хрящевой ткани вещества. Предполагается использование витаминных и минеральных комплексов, имеющих в составе витамины А, группы B, С, Е, кальций, магний.
Соблюдение всех правил, прописанных врачом, позволяет продлить периоды ремиссии при хроническом течении заболевания.
Артрит лучезапястного сустава, ннародная медицина
В домашних условиях возможно приготовить некоторые народные рецепты, применяющиеся для лечения запястья, пораженного артритом.
Помогает снять воспаление и болевые ощущения при артрите, снимает ограниченность в движении запястий рук. Теплую, шерстяную ткань необходимо смочить в свежем капустном соке и приложить к больному суставу, утеплить. Держать такой компресс необходимо от 4 до 6 часов, можно оставить на ночь.
Как вспомогательное средство при лечении артрита используется отвар из трав. В равных количествах смешать цветки ромашки, календулы, бузины, листья крапивы и кору ивы, залить горячей водой, довести до кипения. После процедить и перелить в термос. Такой отвар можно употреблять 3-4 раза в день, по 1-2 стакана до еды.
Снимает воспаление и улучшает кровоснабжение в области лучезапястного сустава. 100 г высушенного корня борца залить 1 л водки, настоять в темном, теплом месте в течении 3 дней. После того, как настойка станет темной, можно использовать ее для растирания больных соединений.
Профилактика артрита лучезапястного сустава
Зачастую артрит лучезапястного сустава развивается у молодых людей, проводящих много времени за компьютером. При I степени заболевания, симптомы слабо выражены, постепенно развиваются и усиливаются в возрасте 40-50 лет.
Профилактика артрита гораздо проще, чем лечение, и состоит из нескольких простых правил:
- Правильное, сбалансированное питание, содержащее в себе все необходимые вещества для поддержания здоровья суставов (витамины А, В, С, Е, кальций, магний, гиалуроновая кислота, хондроитин).
- Периодические перерывы на гимнастику и разминку лучезапястных суставов во время работы (вращения, растяжка, растирание кистей).
- Защита кистей рук от переохлаждения, травм и повреждений (варежки, бандажи).
- Своевременное лечение и профилактика простудных, воспалительных заболеваний, которые могут стать причиной развития артрита, как осложнения.
Артрит лучезапястного сустава, заключение
Артрит лучезапястного сустава может стать серьезной проблемой в жизни любого человека. Он становится причиной дискомфорта, снижает качество жизни, может вызывать сопутствующие заболевания и стать причиной потери работоспособности. Правильное и скорое лечение помогают быстро избавиться от симптомов и причины болезни, вернуть здоровье рукам.

- С какой целью применяется магнитная томография?
- Какой вид диагностики лучезапястного сустава лучше и что покажет МРТ?
- Правила подготовки к диагностической процедуре
- Порядок проведения обследования
- В каких случаях проведение МРТ противопоказано?
- Действия пациента после получения результата исследования
- Видео по теме
На сегодняшний день в медицинской отрасли среди не инвазивных методов оценивания состояния костной и мягких тканей нет равных магнитно-резонансной томографии. С помощью этой диагностической процедуры практикующие врачи диагностируют различные патологии – начиная с травм и заканчивая злокачественными процессами. Чаще всего МРТ используется в травматологии.
Одной из наиболее предрасположенных к повреждениям частей человеческого организма считается запястье. Возникновению проблем с лучезапястным суставом могут предшествовать ушибы, травмы, длительная работа за рулем автомобиля или компьютером – развивается синдром карпального канала, который характеризуется болезненными ощущениями и онемением пальцев.
При появлении болей в области запястья стоит незамедлительно сделать МРТ кисти руки! По качеству итоговых данных магниторезонансная методика уступает только артроскопии – малоинвазивной хирургической манипуляции, которую осуществляют с целью диагностики и лечения повреждений суставов. Однако этот способ требует нарушения целостности кожных покровов.
В нашей статье мы предоставим информацию о показаниях к проведению МРТ лучезапястного сустава и кисти руки, этапах подготовки и проведения диагностики, использовании контрастного вещества. А также ответим на вопросы, которые часто возникают у пациентов, которым проводят процедуру – какие заболевания можно выявить с помощью обследования, существуют ли противопоказания к выполнению сканирования, как часто делают МРТ руки и что означают полученные результаты?
С какой целью применяется магнитная томография?
Первым делом диагностику назначают после травмирования лучезапястного сустава, а также в тех случаях, когда пациент жалуется на болезненные ощущения и нарушении функциональной деятельности запястья.
С помощью сканирования можно обнаружить различные патологические процессы:
- инфекционные поражения;
- нарушение циркуляции крови;
- очаги воспалительной реакции;
- опухолевидные образования.
МРТ кистей рук является самым универсальным и информативным исследованием, позволяющим поставить компетентный диагноз. Этот метод дает визуализацию сосудов, хрящей, сухожилий, связок, костных образований, мягких тканей. Ни одна другая методика обследования органов не может предоставить четкую картину всех его структур.
Главными показаниями к назначению данной диагностической процедуры являются:
- наличие у пациента длительных болевых ощущений;
- блокировка лучезапястного сустава;
- повреждение мышечного аппарата;
- диагностирование артрита, остеомиелита, подагры, артроза;
- защемление сухожилий и нервных окончаний;
- подозрение на развитие флегмоны (гнойного воспаления соединительной ткани) или гигромы (синовиальной кисты) запястья;
- опухолевидные образования;
- отсутствие эффективного результата предыдущего курса лечебно-восстановительных мероприятий.
Какой вид диагностики лучезапястного сустава лучше и что покажет МРТ?
Очень часто магнитно-резонансное сканирование проходят для уточнения результатов рентгена, ультразвуковой диагностики или компьютерной томографии. Основным отличием этих исследовательских способов от МРТ является большая степень информативности данных – возможность оценить состояние мягких тканей и костной системы кисти. Альтернативы данному способу диагностирования патологических процессов в современной медицине не существует!
МРТ позволяет визуализировать все структуры лучезапястного сустава – ее результат показывает:
- нарушение кровообращения;
- врожденные патологии строения суставов;
- повреждения, полученные вследствие травм, растяжения или разрыва сухожилий и связок;
- остеонекроз полулунной кости (болезнь Кинбока);
- новообразования различного происхождения;
- поражение соседствующих тканей.
Во время проведения диагностики врач может выявить наличие у пациента:
- травм кисти руки и предплечья, которые были получены в бытовых условиях, на производстве и в ходе занятий спортом;
- разрыва сухожилий пальцев;
- тендовагинита – воспаления соединительно-тканных оболочек, которые окружают сухожилие;
- артрических и ревматоидных процессов;
- остеопороза и подагры – патологических состояний тканей и суставов, вызванных нарушением обменных процессов в организме;
- кистевых опухолей;
- новообразований, которые поражают близлежащие ткани.
Правила подготовки к диагностической процедуре
Сложной подготовки к проведению МРТ руки не требуется. Несколько простых рекомендаций помогут пациенту как следует подготовиться к выполнению обследования.
Важно правильно подобрать одежду – главное, чтобы она не стесняла движений и не имела металлических элементов (пуговиц, застежек, заклепок). В том случае, если в гардеробе пациента, пришедшего на диагностику, имеются неподходящие вещи – медицинские работники предоставляют ему одноразовое белье.
Если при проведении МРТ будет использоваться контрастное вещество, пациент должен побеспокоиться о режиме своего питания. За 8–10 часов до исследования не стоит принимать пищу – действующий компонент контраста может вызвать тошноту или рвоту. О наличии заболеваний мочевыделительной системы или повышенной чувствительности организма необходимо предупредить врача-диагноста до начала процедуры.
Если пациент страдает клаустрофобией, ему назначают седативные препараты. Выполнение диагностики кисти ребенку также сопровождается приемом успокаивающих средств – во время обследования пациент должен быть полностью расслаблен.
Порядок проведения обследования
Для осуществления сканирования запястья задействуют специальный медицинский аппарат – томограф. Медицинские сотрудники укладывают пациента на выдвижной стол, фиксируют его голову и конечности – это необходимо для недопущения малейших искажений изображения, которые могут появиться даже при незначительном движении. Затем стол задвигается внутрь томографа и кольцо прибора начинает вращаться, издавая слабый треск.
При использовании контрастирующего вещества для диагностики потребуется немного больше времени. До начала процедуры больному проводят аллергический кожный тест. Медицинский препарат гадолиний, который считается абсолютно безопасным для человека, вводят внутривенно с помощью катетера. Компонент быстро окрашивает сосудистую систему – это повышает ее визуализацию и позволяет увидеть даже незначительные патологические элементы.
Такую методику используют для выявления опухолевидных образований, оценивания площади пораженных тканей и изучения их характера. При наличии в сканируемой зоне онкологических новообразований, сетка сосудов выделяется наиболее сильно – это сразу отмечает врач-диагност.
В каких случаях проведение МРТ противопоказано?
От диагностической процедуры лучше отказаться:
- беременным женщинам;
- детям младше 7 лет;
- больным, имеющим имплантированные металлические устройства – слуховые аппараты, инсулиновые помпы, кардио- и нейростимуляторы, зубные коронки, протезы конечностей;
- лицам, страдающим гиперкинезом — патологией, при которой трудно контролировать движения собственного тела.
Действия пациента после получения результата исследования
После окончания томографии больного просят подождать определенное время – врач приступает к интерпретации полученного изображения сустава. По завершении процесса расшифровки пациент получает снимки с подробным описанием, заключением и предварительным диагнозом. После этого он отправляется к лечащему специалисту, который на основании клинической симптоматики, данных анамнеза, лабораторных исследований и МРТ поставит компетентный диагноз и разработает рациональную тактику лечебных мероприятий.
Важнейшую роль в составлении клинической картины патологического процесса играет возможность представить лучезапястный сустав в трехмерном изображении. Эта методика способствует выявлению патологии в самых труднодоступных отделах структуры кисти на ранних этапах ее формирования.
После проведения необходимой хирургической коррекции, магнитно-резонансное сканирование позволяет отследить течение процесса реабилитации. Данная диагностическая процедура не оказывает вредное воздействие на человеческий организм, поэтому может проводиться столько раз, сколько потребует проводимый курс лечебно-профилактических мероприятий. В современной медицине все чаще стали использовать сканирование кистей в открытых томографах – это позволяет не подвергать психологическому напряжению пациента во время обследования.
Читайте также:


