Летняя инфекция летние грипп

Можно ли летом заболеть гриппом или ОРВИ?
Грипп – заболевание, которое ежегодно уносит жизни 250-500 тысяч человек. Согласно последним исследованиям, наибольший риск заболеть гриппом существует в температурном интервале от +5 до – 5. Кроме того, заболеваемости способствует низкая влажность воздуха, поэтому наибольшая вероятность заболеть гриппом приходится на зимний период. Тем не менее заболеть гриппом можно и летом, поскольку спорадические (случайные, не имеющие характера эпидемии) случаи заболеваемости регистрируются круглогодично.
Начинается грипп остро с высокой лихорадки (38.5 градусов по Цельсию и выше) и мучительной головной боли во фронтальной области (лоб и виски). Боль усиливается при движении глазных яблок, нередко сопровождается тошнотой или даже рвотой, головокружением, в тяжелых случаях возможны обмороки – это проявления тяжелой интоксикации (общего отравления организма).

Заболеть гриппом можно и летом, поскольку спорадические (случайные, не имеющие характера эпидемии) случаи заболеваемости регистрируются круглогодично.
На второй-третий день болезни выраженность интоксикации снижается, спадает лихорадка и стихает головная боль. Тем не менее общее состояние пациента, увы, не улучшается, поскольку именно в этот период достигает своего расцвета так называемый катаральный синдром. Развиваются острые воспалительные процессы в слизистой оболочке верхних дыхательных путей от носа и носоглотки до трахеи и бронхов, нередко также поражается конъюнктива глаз.
Теплолюбивые и морозостойкие ОРВИ
ОРВИ (острая респираторная вирусная инфекция) – это заболевание, которое вызывают вирусные агенты разных родов и семейств, обладающие общим свойством: способностью вызывать катаральное воспаление эпителия воздухоносных путей. Данные патологии протекают подобно гриппу, хотя и имеют некоторые отличия.

Так, температура при ОРВИ редко поднимается до крайне высоких цифр, а головная боль и симптомы общей интоксикации организма выражены слабее. Вместе с тем, некоторые ОРВИ имеют более выраженный катаральный синдром. Особенно это касается группы риновирусов.
Чем опасны грипп и ОРВИ?
Тяжелые формы течения гриппа и ОРВИ
Смертность от гриппа относительно невысока. Тем не менее, встречаются молниеносные формы заболевания, когда в первые же часы развивается гриппозная (вирусная) пневмония, приводящая к геморрагическому отеку легких и гибели пациента на второй-третий день болезни. Кроме того, причиной летального исхода при крайне тяжелой форме гриппа может стать отек мозга или развившаяся на фоне интоксикации недостаточность кровообращения.

Среди ОРВИ следует выделить коронавирусную инфекцию, которая начинается подобно гриппу (головная боль, интоксикация, лихорадка), однако при тяжелой форме течения заболевания приводит к прогрессирующей дыхательной недостаточности вследствие поражения альвеолярного (дыхательного) эпителия легких. Смертность в таких случаях достаточно высока.
Бактериальные осложнения при гриппе и ОРВИ
Если крайне тяжелые формы течения гриппа и ОРВИ встречаются относительно редко, то бактериальные осложнения вирусных инфекций – достаточно распространенное явление.
Дело в том, что любая вирусная инфекция резко снижает иммунную защиту человеческого организма. В таких условиях, в первую очередь, активизируются инфекционные очаги хронической инфекции: переходят в активную фазу хронические тонзиллиты, фарингиты, гаймориты и т.п.
При тяжелых формах гриппа и ОРВИ бактериальные осложнения довольно часто вызывает условно-патогенная флора. Микроорганизмы, которые прекрасно сосуществовали с человеческим организмом, не доставляя ему никаких хлопот, при резком снижении иммунитета начинают бурно размножаться, вызывая отит, пневмонию, пиелонефрит и другие тяжелые поражения самых различных органов и тканей.
Присоединение бактериальной инфекции на любом этапе развития вирусной патологии значительно ухудшает прогноз, так что преимущественное большинство смертей при гриппе и ОРВИ связано именно с бактериальными осложнениями.
Аллергические и аутоиммунные заболевания как отдаленные осложнения гриппа и ОРВИ
Вирусные инфекции имеют способность грубо нарушать иммунные реакции, вызывая агрессию системы, отвечающей за защиту организма от собственных тканей. По этой причине через 1-3 месяца после перенесенного гриппа или ОРВИ возможно развитие таких тяжелых заболеваний, как:
системная красная волчанка и др.
Перенесшим грипп или ОРВИ пациентам врачи советуют избегать стрессов и переохлаждений в ближайшие недели и месяцы после выздоровления.
Что может скрываться за маской гриппа или ОРВИ
Следует отметить, что начальные симптомы гриппа и ОРВИ (температура, слабость, головная боль и т.п.) неспецифичны и встречаются при многих заболеваниях, в том числе при таких, как:
начальные стадии острых вирусных гепатитов (преджелтушный период);
корь, краснуха, ветрянка (период, предшествующий появлению высыпаний);
начало инфекционного процесса при дифтерии;
атипичная пневмония (микоплазменная инфекция и др);
острая неспецифическая инфекция (острый пиелонефрит, острая пневмония и т.п.).
Нередко даже опытные врачи ошибаются при постановке диагноза гриппа или ОРВИ, поэтому таким пациентам необходимо лечиться под наблюдением доктора, который в случае необходимости скорректирует назначенное лечение.
Что нельзя делать при подозрении на грипп или ОРВИ
Что нужно делать при подозрении на грипп или ОРВИ
При подозрении на грипп или ОРВИ необходимо, в первую очередь, обратиться за квалифицированной медицинской помощью. На сайте сети медицинских центров ЛЕЧУ вы можете вызвать врача на дом, заполнив простую форму.
Дежурный оператор перезвонит в течение 5 минут, ответит на все волнующие вас вопросы, предоставит необходимые рекомендации и направит к вам квалифицированного специалиста, который приедет к вам в тот же день, проведет консультативный осмотр и составит индивидуальный план лечебных мероприятий.
На следующий день наш дежурный врач обязательно перезвонит вам и проверит ваше самочувствие.
После заполнения формы на нашем сайте вам уже не придется беспокоиться о своем здоровье. В случае необходимости врач предложит вам пройти дополнительные диагностические исследования.
Все необходимые вам документы (рецепты для приобретения медикаментов, направления на обследования, больничный лист) вы сможете получить, не выходя из дома.
Энетеровирусная инфекция у детей не имеет типичной клинической картины. У одних она сопровождается обычным носительством вируса и выделением его во внешнюю среду, а у других может проявляться развитием менингита, миокардита или других жизненноопасных заболеваний. Задачей родителей является правильная трактовка симптомов и транспортировка ребёнка в лечебное заведение. Основная задача врачей , профилактика воспаления мозга, сердца и других внутренних органов.
Энтеровирусы могут быть причиной смерти и инвалидности у детей. Чем раньше начинается лечение, тем больше шансов на успешное выздоровление без отдалённых и ранних постинфекционных осложнений у детей.
Причина
Причиной энтеровирусной инфекции являются РНК-вирусы. Они обитают в кишечнике людей и других млекопитающих. Существует около 70 видов энетровирусов, которые могут вызывать болезнь у людей.
Основную роль в эпидемиологии заболевания играют 4 вида вируса:
- волиовирусы,
- вирус Коксаки типа А,
- вирус Коксаки типа Б,
- ECHO-вирус.
Все вирусы группы Коксаки могут иметь от 15 до 30 разных вариаций набора антигенов. ECHO-вирус имеет более 30 разновидностей, каждая из которых поражает детей и взрослых.
Энетровирусы хорошо переносят замораживание. Умирают при воздействии высоких температур, солнечных лучей и химических веществ, созданных для дезинфекции. Для уничтожения вирусов используют:
- хлорамин,
- хлор,
- фурацилин,
- раствор йода,
- синька (метиленовый синий),
- зелёнка,
- марганцовка,
- перекись водорода.
Вирусы обладают пагубным влиянием на любые клетки, с которыми контактируют.
Распространение вируса
Заражение детей энтеровирусом происходит только от других людей, которые болеют или переносят вирус. Выделение вируса происходит с калом, слизью из гортани, глотки и бронхов.
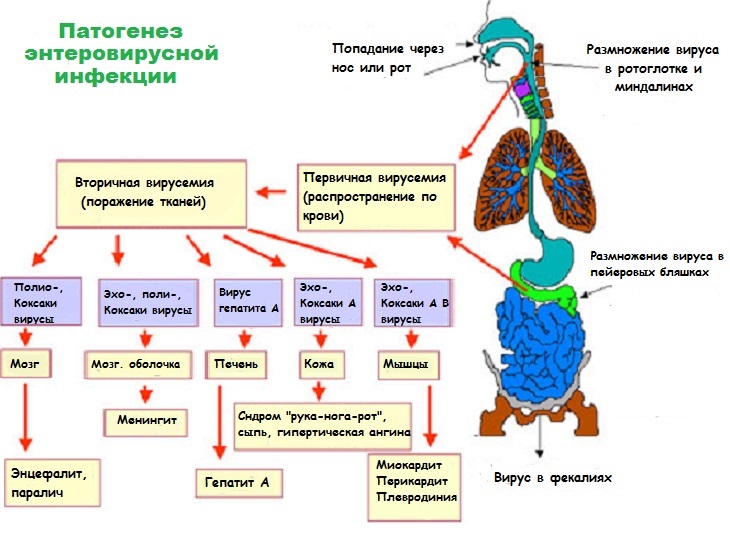
Самое большое количество энтеровируса у детей выделяется в первые 3-4 дня болезни. Без лечения вирус может выделяться 2-3 недели, не вызывая никаких симптомов. Путь заражения , с фекалиями (немытые руки ребенка после туалета), в редких случаях происходит заражение воздушно-капельным путём. Описаны случаи заражения при попадании энтеровируса от беременных женщин к детям через плаценту.
После перенесения энтеровирусной инфекции у ребёнка формируется стойкий иммунитет к контактному возбудителю. В 45% случаев иммунитет может быть перекрёстным, и влиять на остальные энтеровирусы с похожей структурой.
Что происходит после попадания в организм
Размножаясь, энтеровирусы продолжают проникать по лимфоидной ткани к другим органам. Возникает поражение мозга, почек, сердца. Реже поражаются надпочечники и поджелудочная железа. Для ECHO-вирусов характерным местом локализации является печень.
В ротовой полости энтеровирус может поражать миндалины детей и вызывать специфическую ангину. Подробней об обычной ангине и её особенностях можно прочитать в этой статье.
Классификация поражения органов энтеровирусом
Попадая в различные органы, энтеровирусы приводят к формированию таких заболеваний:
- ангина (герпангина),
- миалгия или воспаление мышц,
- энтеровирусный менингит,
- энтеровирусный энцефалит,
- менингоэнцефалит,
- синдром Гиена-Барре с обильным воспалением спинномозговых корешков,
- энтеровирусная лихорадка,
- экзантема,
- миокардит,
- гингивит и стоматит.
Энтеровирус у детей может протекать по типу гриппа, из-за этого болезнь получила название летнего гриппа.
Клинические проявления и симптомы у детей
Инкубационный период у энтеровирусов составляет от 40 часов до 12 дней в зависимости от резистентности организма. Появляется насморк, сухой кашель, на лице могут появиться зоны обильного покраснения. Горло , красное, воспалённое, происходит поражение глаз по типу конъюнктивита. Длительность симптомов 2-4 дня.
Заложенность носа при энтеровирусной инфекции у детей сопровождается воспалением ротоглотки и увеличением миндалин. На мягком нёбе появляются налёты в виде мелких везикул, внутри которых есть прозрачная жидкость. Везикулы похожи на сыпь при ветрянке или герпесе.
Для энтеровирусной инфекции у детей характерно появление боли в мышцах. Боль очень резкая, сопровождается спазмами, усиливается при кашле, чихании, резких движениях.
На лице и коже ребёнка в 90% случаев появляются зоны покраснения. Кроме боли в мышцах и насморка, нет сильной интоксикации, понос, как правило, не возникает.
ВАЖНО! Часто возникает слабость в мышцах, которая может привести к временной потере двигательной функции поражённой конечности.
Особенности у детей раннего возраста
Если энтеровирусная инфекция перешла от беременной женщины к плоду через плаценту, ребёнок рождается с гепатитом, энцефалитом или миокардитом. Часто дети рождаются недоношенными, имеют мышечную слабость, плохой аппетит, постоянно спят, у них могут быть судороги.
При пальпации определяется патологическое увеличение печени и селезёнки. Кожа и склеры жёлтые, кожа , дряблая сухая.
Вызывается вирусом Коксаки. У ребёнка повышается температура тела до 38 градусов и выше. Общее состояние нарушается незначительно, появляется боль в горле, гиперемия глотки, язычка и мягкого нёба. На миндалинах появляются папулы, из которых позже формируются везикулы с прозрачной жидкостью. Спустя 24-48 часов везикулы лопаются и на их месте возникают раны. Если все раны сливаются , появляется большой дефект. Длится такое состояние 6-8 дней. На протяжении всего заболевания, и 1-2 месяца после него могут быть увеличены подчелюстные лимфатические узлы.
Длительность боли от 1-2 минуты до 1-2 часа. Боль настолько выражена, что хирурги могут принять её за острый живот, но в 95% случаев синдромы раздражения брюшины отсутствуют.
Начинается остро с повышения температуры до 39,40 градусов. Появляются симптомы менингита на 1-3 день. Основной признак – резистентность (ригидность) мышц затылка, симптомы Бабинского и Кернига. Ребёнок жалуется на головную боль, появляется частая рвота, которая не приносит облегчения.
Подробней о менингококковом менингите читайте в этой статье.
Возникает сильная интоксикация, появляются признаки повышенного внутричерепного давления, сильная головная боль, рвота, судороги. В отличие от менингита, при энцефалите развиваются параличи и парезы. Возникают нарушения зрения, слуха, происходит потеря разговорной речи. Зрачки реагируют на свет не синхронно. Бывает нарушение симметрии лица, одна часть свисает или парализована.
Возникает сильная интоксикация, нарушение работы и моторики рук и ног. В отличие от полиомиелита, парезы и параличи , возвратные. У ребёнка возникает боль по ходу воспалённых нервов, поднимается температура тела до 39-40 градусов.
Проявляется постоянными болями в области сердца, появлением отёков на ногах, отдышкой, посинением области вокруг рта (цианоз), на кончике носа. Ребёнок постоянно сонный, малоактивный, ест с трудом, отказывается от груди.
При правильной симптоматической и патогенетической терапии у ребёнка происходи полное выздоровление, с возвратом всех утерянных во время болезни функций. Летальный исход встречается у маленьких детей до 2 лет и новорождённых. Причинами смерти является поражение мозга или сердца.
Диагностика
Для диагностики энтеровируса у детей берут анализ спинномозговой жидкости, смывы со рта и ротоглотки. Для верификации возбудителя определяют специфические антигены при помощи световой микроскопии. Проводят иммуноферментные анализы и серологические тесты на наличие антител к вирусу.

Лечение энтеровирусной инфекции происходит при помощи диеты, постельного режима, интерферона и средств для купирования основных симптомов.
Диета при энтеровирусной инфекции у детей состоит из простой легкой пищи, преимущественно жидкой. Подойдут нежирные овощные супы, гречневая каша, рис, варёная грудка курицы, печёные яблоки. Постельный режим назначается до конца острого периода заболевания. Когда спадает интоксикация и температура, назначают палатный режим.
Симптоматическая терапия энтеровирусной инфекции включает прием жаропонижающих: Парацетамол по 10 мг на 1 кг, Ибупрофен 10 мг на 1 кг веса ребенка. Назначают прием десенсибилизирующих средств: Лоратадин 1-2 таблетки в день, Тавегил, Диазолин, Супрастин в возрастной дозировке.
Проводят дезинтоксикационную терапию и дают витамин С.
Лечение менингита при энтеровирусной инфекции включает приём мочегонных: Лазикс 1-2 мг на 1 кг, Манит или Манитол 1 мг на 1 кг. Капают альбумины и криоплазму, вводят 5% глюкозу, но не больше 50 мл на 1 кг. Воспаление снимают глюкокортикоидами: Дексаметазон, Преднизолон.
Глюкокортикоиды назначают в последнюю очередь. Эти препараты подавляют естественные иммунные реакции и могут продлить течение заболевания. Их необходимо принимать не более трех дней и только при неэффективности мочегонных и других препаратов.
Миокардит и энцефалит. Назначают мочегонные: Лазикс, Манит или Манитол в таких же дозах, как при менингите. Против судорог – Седуксен 0,2-0,3 мг на 1 кг, Дроперидол 0,25% 0,05-0,09 мл на 1 кг. Для дезинтоксикации , глюкоза 5%, альбумин. Преднизолон 1-2 мг на 1кг. В случаях когда сердце не справляется, снижается фракция выброса, дают сердечные гликозиды: Строфантин, Коргликон.
При появлении бактериальных осложнений показаны антибиотики широкого спектра действия. Подойдут пенициллины (защищенные), цефалоспорины. Выписывают из больницы при энтеровирусной инфекции не раньше, чем через 21 день после нормализации клинических и лабораторных показателей.

Наш эксперт – врач-терапевт Екатерина Панова.
Заболеть летом настоящим гриппом реально только в том случае, если затянулась холодная и дождливая погода. Жару вирусы гриппа переносят плохо: если и не погибают совсем, то размножаются очень медленно. Однако в природе существует много вирусов, которые вызывают схожие с гриппом симптомы, но при этом устойчивы к высокой температуре. Они-то и вызывают недомогание.
Вирусный гастроэнтерит
Насморк, покашливание, першение в горле, ползет вверх температура… И вдруг традиционный сценарий меняется – появляются понос и рвота. В быту мы называем это заболевание желудочным гриппом. А врачи – вирусным гастроэнтеритом.

Как можно заразиться?
Вызвать вирусный гастроэнтерит могут несколько десятков вирусов. В 30–40% случаев они передаются, как и при обычном гриппе, воздушно-капельным путем при кашле и чихании. Любой заболевший заразен буквально с первых же часов инфицирования. Подхватить болезнь можно и через посуду, предметы быта, еду, который готовил носитель вируса. Можно заболеть, даже подержавшись за поручень эскалатора или нажав на кнопку лифта: стоит после этого, не вымыв руки, съесть на ходу пирожок и – готово. Еще один вариант заражения – при купании в водоемах.
Наиболее восприимчивы к таким вирусам люди, у которых есть хронические заболевания желудочно-кишечного тракта, например, гастрит или гастродуоденит.

Что делать?
Если вы тяжело переносите высокую температуру, примите жаропонижающее. При сильном поносе и рвоте следует использовать препараты, восполняющие потерянную организмом жидкость. Некоторые из них помимо солей содержат экстракт ромашки, который дезинфицирует кишечник. Если же недомогание сохраняется 2–3 дня или симптомы нарастают, следует обратиться к врачу.
Острые кишечные инфекции

Как можно заразиться?

Что делать?
Больше пить, небольшими порциями, лучше водно-солевые растворы. Принять антидиарейный препарат. При болях в животе можно использовать спазмолитики. Если состояние за сутки не улучшилось – перейти на антибиотики. Когда понос прекратится, в течение трех дней рекомендуется лечебное питание: отварные, тушеные блюда, нежирное мясо, рыба, каши на воде без масла.

Нельзя! Во время болезни и несколько дней после выздоровления принимать алкоголь, пить кофе, соки, есть свежие фрукты и овощи.
В отличие от гриппа, ОРВИ летом – весьма распространенное явление. Симптомы во многом зависят от конкретного возбудителя заболевания. Так, риновирус провоцирует насморк, аденовирус – высокую температуру, озноб, боль в горле, воспаление лимфоузлов.

Как можно заразиться?
Во‑первых, от больного человека. Во‑вторых, потенциальные возбудители болезни присутствуют в носоглотке даже у здоровых людей. Но их размножение задерживают иммунные клетки, находящиеся на слизистой оболочке. При ослаблении иммунной защиты (а его может спровоцировать сквозняк, кондиционер, слишком холодное питье в жару) вирусы или бактерии прорывают оборону, отсюда и простуда.

Что делать?
Лечение летних простуд несколько отличается от зимних. Поднялась температура? Пейте как можно больше. Во‑первых, жар (и внутренний и уличный) обезвоживает организм, во‑вторых, жидкость поможет быстрее выводить из организма вредные вещества, образующиеся в процессе жизнедеятельности инфекционных агентов. Питье должно быть не горячим, а слегка теплым. При первых же симптомах начинайте принимать противовирусные препараты. Плюс – переходите на фруктово‑овощную диету, чтобы обеспечить себя витамином С. Никаких специальных тепловых процедур: перегрев может обернуться осложнениями. Полоскать горло можно антисептиками или травяными настоями. Ингаляции нужно делать только вечером, когда спадет жара.

Нельзя! Ни в коем случае не принимайте антибиотики, на вирусы они не действуют. Антибактериальные препараты нужны, только если возникли осложнения. Но это должен решать уже врач.


Что такое энтеровирус?
Энтеровирус - инфекционное заболевание, входит в группу кишечных вирусов.в основном поражает детей до 10 лет, Серьезные осложнения, например, серозно-вирусный менингит, энтеровирус чаще всего вызывает у детей до 2-х лет. У взрослых людей вероятность развития осложнений не велика.
Cезонные инфекции были, есть и будут всегда. Однако есть факторы, которые способствую вспышке инфекционных заболеваний: жаркий климат, появление новых продуктов в питании, скученность людей. Группирование большого количества людей в одном месте – в детском саду, в загородном лагере – это всегда создание условий для возникновения болезни. Нужно быть готовыми к возникновению вируса, а для этого врага нужно знать в глаза. Заражение происходит через воду, продукты питания, а также испражнения больного, через мельчайшие капельки слюны и мокроты при кашле и чихании. Очень часто заражение происходит при купании в открытых водоемах.

Какие разновидности энтеровирусной инфекции у детей встречаются чаще?
Людям, не связанным с клиникой, полной классификацией владеть ни к чему, но знать наиболее распространенные разновидности и их симптомы нужно всем ответственным родителям, так как существует более 90% вероятности того, что ребенок переболеет энтеровирусом.


Как родителям отличить энтеровирус от постуды?
Заболевание начинается с повышения температуры до 38-40˚ С, слабости, головной боли, тошноты, рвоты, светобоязни. Эти симптомы могут сопровождаться болями в области сердца, живота, мышцах, боли в горле, герпетическими высыпаниями на дужках и миндалинах. В некоторых случаях наблюдаются катаральные явления со стороны верхних дыхательных путей, насморк, кашель. На 1-2 день болезни появляется сыпь, преимущественно на руках, ногах, вокруг и в полости рта, которые держатся в течение 24-48 часов (иногда до 8 дней) и затем бесследно исчезают.

Что делать, если заболел ребенок?
В случае появления этих жалоб необходимо немедленно обратиться к врачу, не ждать, надеясь, что все пройдет, не пытаться самостоятельно лечиться.

Как защитить ребенка?
Меры профилактики энтеровирусной инфекции такие же, как при любой острой кишечной инфекции — необходимо соблюдать следующие правила:
- для питья использовать только кипяченую или бутилированную воду;
- мыть руки с мылом перед каждым приемом пищи и после каждого посещения туалета, строго соблюдать правила личной и общественной гигиены;
- обеспечьте индивидуальный набор посуды для каждого члена семьи, особенно для детей;
- перед употреблением фруктов и овощей их необходимо тщательно мыть с применением щетки и последующим ополаскиванием кипятком;
- купаться только в официально разрешенных местах, при купании стараться не заглатывать воду;
- не приобретать продукты у частных лиц и в неустановленных для торговли местах.
- и чаще проветривайте комнаты, влажную уборку проводите с применением дезинфицирующих средств.

Как видно, энтеровирусная инфекция у детей симптомы имеет самые разнообразные, и очень важно вовремя обратиться за диагностикой к специалистам, так как необходимо отличать её от обычных респираторных инфекций, дерматологических проблем или отравлений.
Кристина Скрипник
В среднем каждые десять лет мир сотрясает очередная вспышка заболевания, представляющая собой угрозу для человечества. Эпидемиологи разводят руками: так было и так будет, только от гриппа ежегодно умирает до 650 тысяч человек. Но медицина не стоит на месте, страны объединяются, чтобы противостоять распространению той или иной заразы. Любопытная деталь: далеко не против всех нижеперечисленных вирусов созданы вакцины.
Китайская пневмония
Мир почти охвачен паникой из-за распространения коронавируса. В конце декабря новая коронавирусная инфекция была выявлена в китайском городе Ухане. Спустя два с лишним месяца география распространения охватывает уже 101 страну. В некоторых, например, в Италии до 3 апреля введен карантин, закрыты школы. Большинство работодателей отправили сотрудников работать из дома. Число заболевших в мире тем временем перевалило за 110 тысяч, жертвами коронавирусной инфекции стали свыше 4 тысяч. В зоне риска - пожилые люди, среди детей и подростков меньше одного процента заболевших.
Массовые мероприятия по всему миру переносятся или отменяются одно за другой. И если в январе аналитики предсказывали, что уже в феврале вспышка пойдет на спад, то в марте совсем другие прогнозы: к лету не стоит ждать снижения активности вируса, предположил глава специальной экспертной комиссии госкомитета по вопросам здравоохранения КНР Чжун Наньшань. Пока он продолжает распространяться по миру. Вакцины на данный момент не существует, ведутся лишь разработки, которым затем придется пройти ряд тестов в лаборатории и только после – на живых организмах. Это не внушает оптимизма людям, которые отказываются от путешествий и массово скупают медицинские маски, антибактериальные средства. Могут ли последние в полной мере защитить от заражения в случае контакта с больным или предметами с вирусом на поверхности? Положа руку на сердце, вряд ли.
Лихорадка Эбола
Если вспоминать об эпидемиях последних десятилетий, то одной из самых страшных по количеству жертв стала лихорадка Эбола. Вспышка началась в Западной Африке в 2014 году. Смертность составляла до 90% (!). Ее жертвами стали свыше 13 000 человек (это только официальные данные, реальные цифры всегда выше). Наибольшая смертность была зафиксирована в Гвинее, Сьерре-Леоне и Либерии. В России жертвами стали две лаборантки, проколовшие кожу по неосторожности во время опытов, и таким образом заразившиеся вирусом.
Признаки этой опасной вирусной инфекции включают в себя высокую температуру и выраженную интоксикацию. У зараженных начиналась рвота, диарея, боли в животе, наружные (в буквальном смысле слова кровь из глаз) и внутренние кровотечения. Во многих странах она сошла на нет только два года спустя, хотя в Конго эпидемия продолжалась и в 2019 году. В прошлом году там были заражены порядка трех тысяч человек. Мировые СМИ мало писали об этом и потому многим казалось, что лихорадка Эбола давно осталась в прошлом. На самом деле ВОЗ присвоила этой вспышке статус чрезвычайной ситуации международного значения - в июле 2019 года! Статус действовал практически до конца года. Только в ноябре 2019 года была одобрена вакцина от вируса Эбола. Она получила статус разрешенного лекарства и стала завозиться в африканские страны.
Атипичная пневмония
Птичий грипп
В том же 2003 году получил распространение птичий грипп, вызываемый вирусом H5N1. Источником заражения стали больные птицы, случаи инфицирования от человека к человеку крайне редки. Первый же подтвержденный случай заражения был зафиксирован в Гонконге еще в 1997 году, тогда его жертвами стали 6 человек — слишком маленькое количество, чтобы говорить о вспышке. Вирус активизировался спустя годы. Инфекция опасна осложнениями, в частности, развитием вирусной пневмонии. По данным ВОЗ, от птичьего гриппа скончались 262 человека из 16 стран мира. А основным способом борьбы с распространением стал забой миллионов особей домашней птицы.
Случаи птичьего гриппа периодически фиксируются в разных странах. Например, в этом году вспышка H5N1 произошла на птичьей ферме в провинции Хунань — случаев заражения людей не зафиксировано.
Свиной грипп
Вирус H1N1 гриппа А был выявлен у свиней аж в 1930 году. Но все помнят пандемию в 2009-2010 годах. Все началось в Мексике – именно там,18 марта 2009 года, был зафиксирован первый случай заражения. А уже в апреле ВОЗ забила тревогу, объявив пандемию свиного гриппа. Вирус получил распространение в более, чем 200 странах. Заболевшими зачастую становились молодые здоровые люди. По данным ВОЗ, жертвами вируса в 2009 году стали порядка 18,5 тысяч человек.
Россию свиной грипп не обошел стороной: тогдашний главный государственный санитарный врач РФ Геннадий Онищенко заявлял в декабре 2009 года о 21 тысяче случаев гриппа A/H1N1 в нашей стране. Только в 2010 году вирус сошел на нет, но медики еще тогда предупреждали, что инфекция будет периодически возникать как разновидность сезонного гриппа, который неискореним.
Испанский грипп
Так долгое время было неизвестно, что стало причиной возникновения испанского гриппа и почему, облетев всю планету, он вдруг исчез. Лишь в начале двухтысячных, после извлечения легочных тканей некоторых умерших (чьи тела покоились в зоне вечной мерзлоты – Прим.), ученые выяснили, что вирус вызывал неконтролируемую реакцию иммунной системы, когда организм вырабатывает слишком много цитокинов (белковых молекул) для борьбы с инфекцией.
Но эпидемиологи не спешат радовать: грипп постоянно мутирует, новые штаммы, безусловно, будут появляться и забирать человеческие жизни. По данным ВОЗ, каждый год сезонная эпидемия гриппа уносит в мире до 650 тысяч жизней. И коронавирусу до таких цифр пока далеко.
_Фото: GlobalLookPress; Gerd Altmann/Pixabay _
Читайте также:


