Лимфома при синдроме шегрена

Сложно сказать, сколько людей страдают синдромом Шегрена, потому что разные доктора используют разные критерии для диагностики синдрома. Отличительным признаком может быть продукция двух не обычных антител среди тысяч продуцируемых, это антитела Ro и антитела La, названные так по первым двум буквам имен пациентов. Некоторые доктора ставят диагноз болезни Шегрена тем пациентам, у которых определяются антитела Ro и La, однако у трети пациентов с волчанкой и у некоторых пациентов с ревматоидным артритом также определяются антитела к Ro and La. Другие врачи ставят диагноз в том случае, если есть эти антитела, есть признаки сухости глаз, сухости слизистой рта и нет признаков волчанки.
В начале 20 века шведский врач Генрик Шегрен, впервые описал группу женщин, которые страдали хроническим артритом и одновременно сухостью глаз и слизистой рта.
Диагностика синдрома Шегрена
Нет единичного теста, который бы подтвердил диагноз синдрома Шегрена. Синдромом Шегрена в первую очередь занимаются ревматологи и они обычно проводят серию исследований и выясняют специфические симптомы. Международная группа экспертов сформулировала критерии классификациидля синдрома Шегрена которые позволяют врачам поставить диагноз. Эти критерии рассматривают синдромы сухости, нарушения функций слюнных и слезныз желез и изменения в организме в целом
Анализы крови, которые помогают установить диагноз
- ANA Антинуклеарные антитела это группа антител, которые реагируют с нормальными компонентами ядер. У , примерно 70% пациентов с синдромом Шегрена позитивные антитела ANA
- RF (Rheumatoid Factor) Ревматоидный фактор
- Этот антитетельный тест информативен, и часто используется для установки диагноза ревматоидного артрита , но он также положителен при многих ревматических заболеваниях. Ревматоидный фактор положителен в 60-70% случаев синдрома Шегрена.
- SS-A (or Ro) и SS-B (or La) .Это антитела маркеры синдрома Шегрена, у 70 % пациентов с синдромом Сьегрена обнаруживаются антитела SS-A и у 40% обнаруживаются антитела к SS- B (они так же обнаруживаются у пациентов с волчанкой)
- ESR (Erythrocyte Sedimentation Rate) Скорость оседания эритроцитов. Тест показывает воспалительный процесс происходящий в организме
- IGs (Immunoglobulins) Иммуноглобулины
- .Белки в норме находятся в крови, однако их уровень возрастает при синдроме Шегрена
Офтальмологическое исследование включает:
- Тест Ширмера
- Измерение слезопродукции
- Использование красящих капель для того, что бы оценить поверхноть глаза.
- Стоматологическое обследование включает:
- Оценка продукции слюны за определенный промежуток времени
- Сцинтиграфия слюнных желез
- Ислледование слюнных желез с помощью возможностей nuclear medicine/
- Биопсия слюнных желез, ( обычно с нижней губы), подтверждение лимфоцитарной инфильтрации.
Искусственные слезы
В продаже есть много различных увлажняющих капель. Препараты содержащие гидроксиметилцелюлозу или декстран - более вязкие, дольше сохраняются на глазу и реже возникает необходимость повторного закапывания.
Пациентам с синдромом Шегрена и те, кто страдает другими аутоиммунными заболеваниями желательно сокращать время проведенное под открытым солнцем. Ультрафиолетовый свет, исходящий от солнца может вызывать неадекватныый иммунный ответ на ткани кожи и во внутренних органах.
В ответ на длительное прибывании под лучами Солнца у пациентов с синдромом Шегрена на коже возникает сыпь, неприятные ощущения в глазах
У людей с синдром Шегрена значительно выше риск развития неходжкинской лимфомы, чем в среднем в популяции. Неходжкинская лимфома это злокачественное новообразование лимфатической системы ( части иммунной ситемы), которая включает в себя лимфатические узлы и селезенку. Она так же может повреждать слюнные железы и другие органы вовлекаемые в синдром Шегрена.
Существует большое количество типов неходжкинских лимфом, но у людей синдромом Шегрена чаще всего случаются B- клеточная MALT (mucosa associated lymphoid tissue) лимфома. Этот тип лимфомы чаще всего поражает слюнные железы, но так же может развиваться и в других железах, например в слезных железах, легких, желудке.
Многие доктора утверждают, что риск развития лимфомы у пациентов с синдромом Шегрена ниже чем это часто утверждается.
Возможно есть связь развития лимфомы с уровнем витамина D.
Содержание статьи:
Синдром Шегрена — аутоиммунная патология соединительной ткани, при которой появляется сухость в глазах и во рту и появляются симптомы поражения экзокринных желез. В патологический процесс вовлекаются слезные, слюнные, потовые, сальные и пищеварительные железы.
Первый раз синдром был описан в конце XIX века окулистом из Швеции Хенриком Шегреном, в честь которого нарушение получило свое название. Доктор изучал больного, которого беспокоили сухость в глазах и во рту, суставные боли. Чаще всего синдром Шегрена диагностируют у женщин в период климакса.
Заболевание разделяют на два вида: первичный, когда он развивается сам по себе; вторичный, когда синдром Шегрена появляется через несколько лет после начала других патологий соединительной ткани, в том числе ревматоидного артрита, болезни Либмана-Сакса, первичного билиарного цирроза, системной склеродермии.
В международной классификации болезней МКБ–10 синдром Шегрена имеет код M35.0.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция.
- 2. Подострая. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы.
По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена.
Различают следующие степени активности патологии: - 3. При высокой степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке.
- 4. При умеренном течение патологии наблюдается частичное разрушение железистой ткани.
- 5. При минимальной активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
Причины синдрома Шегрена
Причины синдрома Шегрена до сих пор неизвестны. Факторы-провокаторы могут быть следующими:
- гормональный дисбаланс;
- передозировка медикаментами, различные интоксикации;
- перегрев или переохлаждение организма;
- инфекции, вызванные вирусами, бактериями, грибками, микоплазмами, простейшими;
- хронический стресс, депрессия;
- генетическая предрасположенность;
- повышение иммунологической реактивности.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
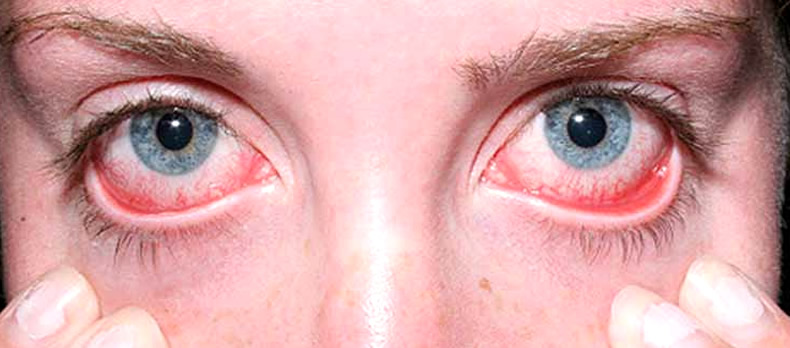
1. Ксерофтальмия или сухой глаз. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
4. Сухость слизистой носоглотки и образование на ней корки. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
1. Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
2. Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
3. Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
4. Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
5. Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
6. С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
7. ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
8. Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
9. Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
10. Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
11. УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
12. Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
1. Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
2. Возможно понадобиться ношение мягких контактных линз.
3. Для купирования воспаления слезных желез прописывают циклоспорин.
4. Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
5. При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
6. При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
7. Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
8. Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
9. Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
10. Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
11. При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
12. Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
13. При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Болезнь Шегрена (БШ) – системное заболевание неизвестной этиологии, характерным для которого является хронический аутоиммунный и лимфопролиферативный процесс в секретирующих эпителиальных железах с развитием паренхиматозного сиалоаденита с ксеростомией и сухого кератоконъюнктивита с гиполакримией 3. Синдром Шегрена (СШ) – аналогичное болезни Шегрена поражение слюнных и слезных желез, развивающееся у 5-25% больных с системными заболеваниями соединительной ткани, чаще ревматоидным артритом, у 50-75% больных с хроническими аутоиммунными поражениями печени (хронический аутоиммунный гепатит, первичный билиарный цирроз печени) и реже при других аутоиммунных заболеваниях [1, 4]. Синдром Шегрена – системное воспалительное состояние, к типичным признакам которого относятся сухость глаз, сухость полости рта, артрит.
Заболеваемость БШ колеблется от 4 до 250 случаев на 100 000 населения; пик заболеваемости приходится на возраст 35-50 лет; у женщин встречается в 8-10 раз чаще, чем у мужчин; смертность при БШ в 3 раза выше, чем в популяции [5].
Факт высокой встречаемости лимфом при БШ известен. Особая предрасположенность к развитию злокачественных опухолей, происходящих из лимфоидной ткани, заложена в основе БШ (лимфоплазмоцитарная инфильтрация эпителиальных желез и поликлональная В-клеточная активация с образованием аутоантител и возможная злокачественная трансформация лимфоэпителиальных клеток пораженных слюнных желез с формированием лимфомы) 5. В-клеточная гиперактивность лежит в основе патогенетических механизмов развития БШ/СШ и проявляется лимфоидной инфильтрацией как секретирующих эпителиальных желез, так и других органов и тканей, образованием аутоантител (РФ, АНФ, Ro/La) и криоглобулинов с моноклональным РФ в составе, а также развитием у 5-16% больных преимущественно В-клеточных лимфом [5, 6].
Так, по данным литературы, частота формирования лимфом при БШ в 44-50 (!) раз выше, чем при других аутоиммунных заболеваниях; у 5-15% больных после 10-20-летнего течения БШ происходит формирование лимфом, а после 40-летнего течения – у 40% больных; в среднем лимфомы диагностируются через 11-14 лет от начала БШ [6]. Это позволяет рассматривать данное заболевание как аутоиммунное и лимфопролиферативное одновременно [2, 6].
Лимфомы составляют 20-50% в структуре летальности при БШ. Другие причины летальности: генерализованный криоглобулинемический васкулит, аутоиммунные панцитопении (частота 37,7% и 6,6% соответственно) [6, 7].
Далее приводим наше клиническое наблюдение, иллюстрирующее ассоциацию БШ с лимфопролиферативным заболеванием.
Больная К., 48 лет, поступила в ревматологическое отделение многопрофильного медицинского центра (ММЦ) ОНМедУ с жалобами на: сухость во рту, значительное увеличение околоушных слюнных желез, длительный (более 3 месяцев) субфебрилитет, артралгии, миалгии, снижение массы тела (на 5 кг за последние 3 месяца), ночные поты, одышку при ходьбе, общую слабость. Из анамнеза болезни известно, что считает себя больной с 2001 г., когда впервые появилось двустороннее увеличение околоушных слюнных желез (был установлен диагноз эпидемического паротита), которое прошло самостоятельно через 2 недели. В дальнейшем эпизоды увеличения слюнных желез повторялись многократно (примерно 1 раз в 2 года) и так же самопроизвольно регрессировали в течение короткого времени (2 недели). Пациентка не обследовалась. Ухудшение самочувствия отметила с февраля 2014 г., когда после переутомления и стресса внезапно возникли резкое увеличение слюнных желез и подчелюстных лимфатических узлов, субфебрилитет, слабость, артралгии. Лечилась амбулаторно (антибиотикотерапия, прием нестероидных противовоспалительных средств (НПВС)) без эффекта. Госпитализирована для уточнения диагноза и лечения.
Данные объективного исследования: общее состояние больной удовлетворительное, температура тела 37,6°С. Кожа и видимые слизистые оболочки обычной окраски, чистые. Околоушные слюнные железы значительно увеличены в размерах. Затылочные, заднешейные, подчелюстные, надключичные, подмышечные, паховые лимфоузлы увеличены (до 3-4 см в диаметре), эластической консистенции, безболезненные. Ширина сосудистого пучка – 14 см. Границы сердечной тупости расширены влево. Сердечная деятельность ритмичная, тоны сердца звучные, чистые. Пульс – 84 в 1 минуту, ритмичный. Артериальное давление (АД) – 120/80 мм рт. ст. Перкуторно над легкими – ясный легочный звук, при аускультации – жесткое везикулярное дыхание. Язык обложен белым налетом. Живот мягкий, безболезненный при пальпации. Край печени выступает из-под реберной дуги на 2 см. Селезенка не пальпируется. Периферических отеков нет.
Данные лабораторных исследований: общий анализ крови: эритроциты – 3,98 Т/л, гемоглобин – 117 г/л, цветной показатель – 0,87, лейкоциты – 6,0 Г/л, эозинофилы – 1%, палочкоядерные нейтрофилы – 2%, сегментоядерные нейтрофилы – 64%, лимфоциты – 27%, моноциты – 6%, СОЭ – 56 мм/ч.
Биохимический анализ крови: общий белок – 78 г/л; альбумины (А) – 44%; глобулины; ά1 – 4%, α2 – 12%, β – 16%, γ – 24%; тимоловая проба – 40 ед.; АЛТ – 1,8 ммоль/л, СРБ (+++), РФ (+) 1/64.
Исследование крови на маркеры вирусных гепатитов В, С: не обнаружены.
Исследование крови на антитела к растворимым ядерным антигенам (АNА-профиль): SS-Anative (+++, 105), Ro-52 (+++, 96), SS-B (+++, 82).
Рентгенография органов грудной клетки (ОГК): Тень средостения в верхних отделах расширена за счет объемного образования, занимающего в поперечнике 13,5 см. Контуры справа четкие, выпуклые, слева – менее дифференцированные. В легких – без очаговых и инфильтративных изменений. Корни малоструктурные, частично перекрыты объемным образованием. Синусы свободные. Слева диафрагма малодифференцирована.
Компьютерная томография (КТ) ОГК: В верхней доле (SІ-ІІ) левого легкого очаговое образование округлой формы до 8 мм. Увеличение размера и количества лимфатических узлов средостения, сливающихся между собой в конгломераты. Лимфоузлы верхнего отдела переднего средостения, аортопульмональные узлы диаметром 10-45 мм сливаются в конгломераты до 62 × 65 мм. Справа ретрокавально, паратрахеально, смещая легкое, имеется конгломерат размером 68 × 64 мм. Конгломераты паратрахеальных и бронхопульмональных лимфатических узлов – до 40 × 34 мм.
Заключение: КТ-картина лимфопролиферативного процесса (лимфома?, лимфагранулематоз?). Лимфогранулема (?) в верхней доле левого легкого.
Клинический диагноз: Основное заболевание – Лимфопролиферативное заболевание (лимфома?, лимфогранулематоз?). Болезнь Шегрена, хроническое течение, ІІ стадия (генерализованная), активность ІІІ ст., рецидивирующий двусторонний паренхиматозный паротит, генерализованная лимфаденопатия, артралгии, миалгии, гепатит.
На фоне терапии (медрол 32 мг/сут, мовалис, омез) отмечена нормализация температуры тела, уменьшение размеров слюнных желез и шейных лимфатических узлов.
КТ органов брюшной полости (ОБП).
Заключение: Лимфопролиферативное заболевание (?) с поражением брюшных (перипортальных, перипанкреатических) и забрюшинных лимфатических узлов (паракавальных, парааортальных).
Консультация гематолога: Лимфопролиферативное заболевание? Назначена биопсия шейного лимфоузла для гистологического исследования.
Гистологическое исследование (с иммунногистохимическим исследованием): В-клеточная лимфома из клеток маргинальной зоны.
Больная госпитализирована в гематологическое отделение ОКБ.
Клинический диагноз (ОКБ): В-клеточная лимфома из клеток маргинальной зоны с поражением шейно-надключичных, медиастинальных, подмышечных, брюшных, забрюшинных лимфатических узлов, верхней доли левого легкого, ст. 4А.
Начат 1-й индукционный курс паллиативной химиотерапии (ПХТ) в режиме R-СНОР-14 (ритуксимаб (мабтера) 375 мг/м2, циклофосфан 750 мг/м2, доксорубицин 50 мг/м2, винкристин 2 мг/м2, медрол 64 мг). Повторные курсы 2 раза в месяц (всего № 8).
КТ ОГК и ОБП после 4-го курса ПХТ: Выраженная положительная динамика в отношении размеров медиастинальных, прикорневых, подмышечных, внутрибрюшных и забрюшинных лимфатических узлов (диаметр уменьшился до 4-12 мм), конгломераты отсутствуют.
В-клеточная лимфома – наиболее часто встречающийся вариант неходжкинских лимфом высокой степени злокачественности. К моменту установления диагноза генерализованную стадию имеют 2/3 больных. Заболевание характеризуется неблагоприятным прогнозом: пятилетняя выживаемость в среднем 38% (до 80% при использовании режима R-СНОР), а медиана выживаемости нелеченых больных – менее 1 года [8].
На сегодняшний день больной проведено 7 индукционных курсов ПХТ с хорошим эффектом.
Таким образом, особенностями данного клинического случая являются: субклиническое течение заболевания на протяжении продолжительного времени (более 13 лет), поздняя клиническая манифестация болезни на этапе осложнений, выраженная положительная динамика клинических данных на фоне начатой терапии.
Онкологические осложнения
По сравнению с общей популяцией у больных с синдромом Шегрена (особенно первичным) чаще возникают злокачественные опухоли, в первую очередь лимфосаркомы слюнных желез. Возможно, что основой для развития этой патологии служит исходная повышенная пролиферативная активность В-клеток, в процессе которой создается большая вероятность возникновения мутаций. В сочетании с рассматриваемым ниже ослаблением клеточных иммунных реакций это обстоятельство может существенно облегчать развитие опухолей.
Между обычной лимфоидной инфильтрацией слюнных желез и лимфосаркомой существует как бы промежуточная стадия, называемая псевдолимфомой. У соответствующих больных увеличиваются слюнные железы, лимфатические узлы и селезенка, развиваются гиперглобулинемическая пурпура, доброкачественная лимфоидная инфильтрация почечной ткани. Хотя стероидная терапия способна вызвать обратное развитие этих изменений, они рассматриваются как предзлокачественное состояние. Подобные больные должны находиться под целенаправленным наблюдением с проведением ранних биопсий, особенно в случаях быстрого увеличения размеров лимфатических узлов и селезенки.
О злокачественной трансформации процесса, помимо гистологических изменений в биоптатах, могут свидетельствовать также снижение ранее повышенного уровня сывороточных глобулинов и появление моноклональных иммуноглобулинов. Обращается внимание на увеличение риска развития лимфосарком после радиотерапии увеличенных околоушных желез. Кроме того, при синдроме Шегрена отмечается более частое развитие рака кожи.
Иммунологическая характеристика синдрома Шегрена
Характерной чертой сухого синдрома является гиперглобулинемия. Она особенно выражена у больных с первичным синдромом Шегрена, обусловливая в ряде случаев клинические проявления гиперглобулинемической пурпуры и симптомокомплекса повышенной вязкости. В большинстве случаев повышен уровень нескольких или всех классов иммуноглобулинов.
Эти закономерности в сочетании со способностью лимфоцитов из биоптатов слюнных желез секретировать иммуноглобулины в клеточной культуре привели к представлениям о неспецифической активации В-клеток при синдроме Шегрена. Такая активация во многом объясняет высокую частоту образования рассматриваемых ниже аутоантител и иммунных комплексов, а также тенденцию к лимфопролиферативным реакциям.
Практически у 100% больных обнаруживают в высоких титрах классический ревматоидный фактор класса IgM (с помощью реакции Ваалера—Роуза), причем особенно высокое содержание его свойственно не только сочетаниям с ревматоидным артритом, но и первичному синдрому Шегрена. Уровни ревматоидных факторов, относящихся к классам IgG и IgA, также повышены в крови и слюне. Весьма вероятно, что именно ревматоидные факторы во многом ответственны за образование циркулирующих иммунных комплексов, количество которых повышено у большинства больных с обоими вариантами синдрома Шегрена.
Ряд проявлений этого заболевания соответствует признанным представлениям об иммунокомплексной патологии (васкулит, артрит, артралгия, а также редко встречающиеся интерстициальный нефрит и гломерулонефрит). Тем не менее конкретных доказательств патогенной роли иммунных комплексов при синдроме Шегрена пока нет; во всяком случае их уровень не отражает активность болезни.
Весьма часто обнаруживают антитела к компонентам клеточных ядер. Их суммарное определение методом иммунофлюоресценции дает положительный результат почти у 90% больных с первичным синдромом Шегрена и почти у половины больных с вторичным. Характер флюоресценции ядер обычно диффузный или пятнистый, реже — нуклеолярный. Большое внимание уделяется определению антител к конкретным комплексным антигенам, имеющим, наиболее вероятно, характер рибонуклеопротеидов. Наиболее важны среди них антигены Ro (по-видимому, цитоплазматический) и La (имеющий как цитоплазматическое, так и ядерное происхождение). Пока не установлены ни функциональная роль этих растворимых антигенов, ни их точная локализация в клетке.
Анти-Ро-антитела обнаруживают у половины всех больных с синдромом Шегрена; сообщения о частоте обнаружения анти-La-антитела более разноречивы (по данным разных авторов, от 10 до 80%). Оба антитела наиболее свойственны первичному синдрому Шегрена, а также вторичному, сочетающемуся с СКВ. Примечательно, что у этих больных установлена отчетливая корреляция анти-Ко-антител с васкулитом. D. Isenberg и соавт. (1982) отметили, что обнаружение анти-La-антител у больных с полиартралгией указывает на большую вероятность последующего развития синдрома Шегрена, чем РА.
Высказывалось мнение, что существует иммуногенетическая ассоциация сравнительно часто обнаруживаемых при первичном сухом синдроме HLAB8 и DR3 с антителами к антигенам Ro и La. Следует иметь в виду, что эти антитела встречаются не только у больных с синдромом Шегрена, но и при системной красной волчанке с преимущественно кожными проявлениями (подострая кожная красная волчанка), а также у больных детей и их матерей при редком волчаночном синдроме новорожденных.
Антитела к нативной ДНК и дезоксирибонуклеопротеидам, столь характерные для СКВ, обнаруживают приблизительно у 20% больных с первичным синдромом Шегрена в низких или умеренных титрах. При этом их наличие и уровень не отражают какие-либо органные изменения. Описывались также антитела к комплексу Гольджи и к полифосфорибозе, но их значение не установлено.
Органоспецифические и тканеспецифические антитела при синдроме Шегрена находят почти у 1/3 больных. К ним относятся антитела к поджелудочной и щитовидной железам, яичникам, гладким и скелетным мышцам, мембранам печеночных клеток и обкладочным (париетальным) клеткам желудка. Их клиническое значение неопределенно; единственным исключением может считаться относительно закономерное сочетание высокого титра антител к микросомам щитовидной железы и к тироглобулину с признаками тиреоидита.
Рассмотренные выше проявления повышенной активности В-клеток при синдроме Шегрена (гиперглобулинемия, аутоантитела, иммунные комплексы) являются, возможно, следствием уменьшения супрессивного влияния Т-лимфоцитов. Действительно, снижение количества Т-супрессоров было отмечено в периферической крови и в биоптатах губы больных с классическим сухим синдромом.
Таким образом, выраженные гуморальные нарушения могут быть вторичными по отношению к патологии в клеточном звене иммунитета. Конкретными примерами снижения клеточных иммунных реакций у больных с первичным синдромом Шегрена оказываются уменьшение выраженности бласттрансформации лимфоцитов и кожных реакций на интрадермальное введение стандартных антигенов (туберкулина и др.).
Диагноз
Основой для диагноза синдрома Шегрена служит констатация у больного двух из следующих трех критериев: ксерофтальмия, ксеростомия, наличие РА или другого диффузного заболевания соединительной ткани. Очень редко в качестве сопутствующего заболевания могут быть хронический агрессивный гепатит, первичный билиарный цирроз или саркоидоз. Нередки, однако, ошибки в распознавании ксерофтальмии и ксеростомии.
Вопрос о синдроме Шегрена возникает не только при жалобах больных на сухость, но и при увеличении слюнных желез, прежде всего околоушных. В подобных ситуациях врачу необходимо иметь в виду, что их увеличение свойственно, помимо сухого синдрома, также опухолевой патологии (первичные доброкачественные и злокачественные опухоли слюнных желез, лимфосаркомы, макроглобулинемия Вальденстрема), воспалительным заболеваниям (саркоидоз, острые бактериальные и вирусные инфекции желез, хронический сиалоаденит, туберкулез, сифилис, актиномикоз, гистоплазмоз, анкилостомоз) и ряду других болезней (аллергия к соединениям йода, свинца и меди, камни слюнных протоков, сахарный диабет, циррозы печени, гиперлипидемия, голодание).
Об опухолях особенно следует думать при одностороннем прогрессирующем увеличении железы, ее большой плотности и отсутствии других признаков сухого синдрома. В пользу синдрома Шегрена свидетельствуют колебания размеров желез, отсутствие боли в них, хроническое увеличение желез без вовлечения в процесс окружающих тканей.
Необходимо помнить, что увеличение слюнных и слезных желез может встретиться при лимфосаркоме, лимфолейкозе и саркоидозе, но сухой синдром среди перечисленных заболеваний возможен практически только при саркоидозе. В сомнительных случаях для подтверждения диагноза синдрома Шегрена может быть использована биопсия одной из малых слюнных желез. Биопсия крупной железы оправдана только при подозрении на опухолевое заболевание. Большинство других перечисленных выше заболеваний при правильной оценке их клинической картины и анамнеза больных могут быть достаточно четко отдифференцированы от синдрома Шегрена (в первую очередь по отсутствию ксерофтальмии и ксеростомии).
Для правильного диагностического обобщения в редко встречающихся тяжелых случаях первичного синдрома Шегрена необходимо принимать во внимание, что клиническими проявлениями этого заболевания, помимо ксеростомии и ксерофтальмии, могут быть следующие синдромы: васкулит (панартериит, некротизирующий артериит); гиперглобулинемическая пурпура; лимфопролиферация и близкие болезни; гепатоспленомегалия; увеличение околоушных слюнных желез; фиброзирующий альвеолит и признаки обструктивного заболевания дыхательных путей; синдром Рейно; почечный канальцевый ацидоз; гломерулонефрит; полиневрит; анемия, лейкопения, тромбоцитопения; миозит.
Правильное представление о возможности этих синдромов важно для правильной постановки диагноза в рамках одной нозологической единицы, не прибегая к предположению о сочетании нескольких болезней. Следует еще раз отметить, что указанная выше системная патология, особенно в совокупности, встречается при первичном синдроме Шегрена сравнительно редко. В еще меньшей степени она свойственна больным с вторичным синдромом Шегрена (если иметь в виду клинические симптомы, не служащие проявлением сопутствующего соединительнотканного заболевания).
Важное значение для установления диагноза синдрома Шегрена имеет обнаружение практически у всех больных ревматоидным фактором, причем у ряда больных в максимально высоких титрах. При первичном сухом синдроме часто находят антитела к антигенам Ro и La.
Лечение больных с синдромом Шегрена обычно заключается в терапии как проявлений собственно сухого синдрома, так и сопутствующего системного заболевания (РА, СКВ и т. д.). Лечение сопутствующих болезней при этом проводится без каких-либо принципиальных особенностей, однако врачам необходимо иметь в виду несколько большую склонность больных с синдромом Шегрена к аллергическим реакциям на лекарства.
Поэтому назначение последних должно быть строго обоснованным. Как правило, после выписки из стационара больным следует находиться под наблюдением ревматолога, окулиста и стоматолога. Необходимо обращать особое внимание на возможное увеличение размеров слюнных желез и появление признаков лимфопролиферации, чтобы провести соответствующее онкологическое обследование.
Для лечения сухого синдрома как такового в основном применяют симптоматические средства, существенно улучшающие состояние и самочувствие многих больных. В то же время нежелательно назначать антигистаминные средства и антидепрессанты, которые могут значительно увеличить сухость слизистых оболочек.
Частота закапывания названных препаратов определяется индивидуально. Некоторые авторы отмечают эффективность применения мягких контактных линз, замедляющих испарение слез из глаз. При сохранении небольшого слезоотделения с успехом используют закрытие носослезных каналов путем электрокоагуляции. В случаях вторичного бактериального или грибкового инфицирования глаз показано энергичное лечение соответствующими антибиотиками.
Ксеростомия, особенно при большой выраженности, поддается лечению с трудом. Использовавшиеся для этой цели желеподобные смазывающие препараты (любриканты) оказались неэффективными, а в ряде случаев увеличивали ощущение сухости во рту. Поэтому лучшим методом борьбы с ксеростомией остается применение воды или других жидкостей, что позволяет облегчить жевание и освободить полость рта от пищевых остатков. Необходимы тщательный уход за зубами и регулярные консультации стоматолога для активного лечения первых симптомов осложнений (гингивит, кариес, молочница и т. д.). При редко встречающемся гнойном паротите, не поддающемся лечению антибиотиками, а также при полной закупорке слюнного протока камнем необходимо хирургическое вмешательство.
Сухость в носу уменьшается при орошении изотоническим раствором натрия хлорида. Нежелательно интраназальное назначение любрикантов, содержащих различные масла, ввиду риска развития липоидной пневмонии. Сухость кожи редко требует специального лечения, обычно вполне достаточно смягчающих кремов. При сухости влагалища назначают смягчающие гели.
Предпринимались также попытки уменьшить сухость слизистых оболочек с помощью средств не местного, а общего действия, в частности бромгексина в дневной дозе 24—48 мг. Контролируемое рандомизированное исследование показало, что назначение этого препарата привело к увеличению секреции слез, но не слюны, на что был основной расчет.
У больных с первичным синдромом Шегрена, помимо рассмотренных выше методов местного лечения сухости слизистых оболочек, при необходимости используют также препараты иного действия: щелочи при почечном канальцевом ацидозе, нестероидные противовоспалительные препараты при артралгиях и артритах, нифедипин при синдроме Рейно. В случаях выраженного миозита, редко встречающихся гемолитической анемии или тяжелого системного васкулита с неврологическими осложнениями показано назначение кортикостероидов в умеренных дневных дозах (20—40 мг преднизолона) с обычным постепенным снижением дозы до минимальной поддерживающей и последующей отменой.
При развитии лимфопролиферативного синдрома (увеличение лимфатических узлов и селезенки, нередко в сочетании с нарастанием размеров слюнных желез и криоглобулинемической пурпурой и легочной инфильтрацией) также назначают кортикостероиды (начиная с 30—40 мг преднизолона в день), часто в сочетании с циклофосфамидом или азатиоприном. Местная радиотерапия увеличенных слюнных желез при синдроме Шегрена противопоказана в связи с риском возникновения лимфосаркомы. Назначение преднизолона только по поводу увеличения слюнных или слезных желез также не рекомендуется, покольку сухость слизистых оболочек в результате этого лечения е уменьшается, несмотря на возможное сокращение размера селез.
Имеются сообщения о положительных результатах лечения ольных с синдромом Шегрена только циклофосфамидом, но они юка малочисленны и поэтому нуждаются в подтверждении. За последние годы появились данные об успешном применении [ри тяжелых вариантах синдрома Шегрена пульс-терапии метилфеднизолоном (3 дня подряд по 1000 мг/сут медленно внутри(енно) или метилпреднизолоном в сочетании с циклофосфаном (последний в дозе 1000 мг вводят дополнительно в первый день тульетерапии).
В результате уменьшались признаки ксеростомии 4 ксерофтальмии, отмечались клиническое улучшение системных проявлений и положительная динамика иммунологических показателей. Авторы полагают, что пульс-терапия может считаться методом выбора при таких проявлениях синдрома Шегрена, как васкулит с язвеннонекротическими изменениями кожи, полиневрит, гиперглобулинемическая (криоглобулинемическая) пурпура, экссудативный полисерозит, цереброваскулит и аутоиммунная гемолитическая анемия. По наблюдениям этих же авторов, результаты пульс-терапии еще более возрастают при ее сочетании с плазмаферезом или гемосорбцией.
Сигидин Я.А., Гусева Н.Г., Иванова М.М.
Читайте также:


