Малярия пути передачи источник инфекции
Малярия – группа острых инфекционных заболеваний, вызываемых простейшими паразитами из рода плазмодиев, проявляющихся лихорадочными приступами, малокровием, увеличением печени и селезенки.
Причина. Малярию человека вызывают 4 вида возбудителей плазмодиев: тропической, трехдневной, четырехдневной и овале-малярии.
Источником инфекции является больной человек или носитель возбудителей болезни. Переносчиком инфекции – некоторые виды комаров. В естественных условиях заражение человека малярией происходит через укусы инфицированных малярийных комаров.
Распространение малярии возможно при наличии источника инфекции (больного малярией), малярийных комаров и благоприятных климатических условий. Жизнедеятельность паразитов малярии в организме комаров возможна при температуре воздуха 16 о С и выше. Продолжительность цикла развития паразитов в комаре – примерно около месяца.
Очаги малярии имеются в районах с тропическим и субтропическим климатом. Малярия широко распространена практически во всех странах Африки и Южной Америки, в Азии и на островах Тихого океана. В последние годы ситуация по малярии в мире ухудшается. Только в Африке к югу от Сахары ежегодно малярией заболевают 100 млн человек и около 1 млн больных умирают. В Индии и Бразилии ежегодно регистрируется до 2,6 млн больных малярией. Малярия имеется в Таджикистане и Азербайджане. Активизировались очаги в Астраханской области и вновь появились в Ростовской, Волгоградской, Самарской и других областях России.
В настоящее время у возбудителя тропической малярии развилась лекарственная устойчивость к препаратам, широко применявшимся для ее лечения.
Процесс развития болезни. При заражении человека плазмодии проникают в тканевые клетки, в течение 6-9 сут многократно делятся и в большом количестве проникают в эритроциты, где продолжается их размножение, особенно быстрое у плазмодиев тропической малярии. Через определенное время, в зависимости от вида плазмодия, начинается массовое разрушение зараженных эритроцитов и выход в кровь паразитов. Это сопровождается развитием у больного лихорадочного приступа.
При тропической малярии зараженные эритроциты скапливаются в сосудах внутренних органов, преимущественно головного мозга, что ведет к нарушению кровообращения в них и развитию тяжелых осложнений – малярийной комы и др.
В организме человека плазмодии тропической малярии существуют до 1,5 лет, трехдневной малярии – до 3 лет, в связи с чем могут быть рецидивы заболевания.
Иммунитет после перенесенной малярии нестойкий.
Признаки. Инкубационный период, в зависимости от вида малярии, от 8 до 25 дней. При трехдневной малярии возможно начало заболевания через 6-14 мес после заражения.
Начальные проявления малярии характеризуются периодическими ознобами, повышенной потливостью, болями в мышцах, суставах, пояснице, умеренным повышением температуры тела, чаще до 38 о С , послаблением стула. Указанные явления сохраняются от 2 до 5 дней.
Затем появляются характерные для малярии, лихорадочные приступы. Приступы, как правило, повторяются через день. При тропической малярии они могут наблюдаться ежедневно. Лихорадочные приступы возникают обычно утром с максимальной температурой в первой половине суток. Внезапно наступает озноб, как правило, потрясающий. Длительность его 1,5 ч. Озноб сменяется чувством жара. При снижении температуры тела больной начинает потеть и самочувствие его быстро улучшается; он успокаивается и часто засыпает. После этого самочувствие больного до следующего приступа может быть вполне удовлетворительным, сохраняется работоспособность.
Тропическая малярия, осложняющаяся комой, характеризуется нарастанием головной боли, головокружением. Развивается дезориентация, сонливость, спутанность сознания, что свидетельствует о начале комы. В период истинной комы сознание отсутствует, температура тела повышается до 40,0 о С.
Распознавание болезни. Диагноз малярии подтверждается обнаружением малярийных плазмодиев в препаратах крови. Кровь на малярию исследуют:
у всех больных с лихорадкой, прибывших из неблагополучных по малярии районов в течение последних 2 лет;
у больных с периодическими повышениями температуры;
у больных с неясными лихорадочными заболеваниями при увеличении печени и селезенки и развития малокровия неясной природы.
Неотложная помощь. При подозрении на малярию необходимо немедленно вызывать неотложную помощь для проведения срочной госпитализации. Лечении больных малярией начинают немедленно при подозрении на заболевание, не дожидаясь результатов лабораторного исследования. Потеря времени при тропической малярии может повлечь развитие тяжелой формы болезни со смертельными осложнениями.
Диспансеризация. Перенесшие малярию находятся под медицинским наблюдением в течение 2 лет. При возникновении у них любой лихорадки проводится исследование крови на малярийные плазмодии.
Предупреждение болезни. Проводится путем приема антималярийных препаратов лицами, выезжающими в зоны, где распространена малярия и осуществляются мероприятия по защите от комаров.
Для профилактики тропической малярии принимается мефлохин (лариам) по 1 таблетке (250 мг) 1 раз в нед. Прием препарата следует начать за неделю до выезда в очаг, продолжать весь период пребывания в очаге и в течение 4 нед после выезда из очага.
При приеме мефлохина возможны нежелательные реакции: тошнота, сердцебиение, головная боль. Изредка отмечаются судороги, психозы, сильное головокружение.
Противопоказания к применению мефлохина: беременность, деятельность, связанная с вождением транспорта, психическое заболевание.
Делагил, который применялся для предупреждения заражения до последнего времени, не гарантирует от заражения лекарственноустойчивой тропической малярией.
Для защиты от укусов комаров в местах, где распространена малярия, следует спать в комнатах, двери и окна которых затянуты сеткой, или спать под сетчатым пологом, желательно пропитанным инсектицидом; с сумерек до рассвета одеваться так, чтобы не оставлять открытыми руки и ноги; открытые участки тела обрабатывать репеллентом.
Возбудители и способы заражения
Болотную лихорадку вызывают 5 видов простейших вида плазмодии (Plasmodium). В зависимости от того, какой из них попадает в кровь, у человека развивается та или иная форма заболевания (тропическая, овале, четырехдневная и трехдневная), которые разнятся по симптоматике, течению и инкубационному периоду.

Комар анофелес — переносчик малярии
Малярия передается через кровь и лимфу. Источником заражения может стать укус самки комара рода анофелес или больной человек (особенно в случае рецидива малярии). Известны случаи передачи плазмодиев от матери к ребенку при родах и инфицирование во время манипуляций с нестерильными медицинскими инструментами.
Инкубационный период
Обычно от момента заражения до первых проявлений болезни проходит от 7 до 21 дней. Однако этот период может растянуться, если человек проводит медикаментозную профилактику. Кроме того, малярия овале и трехдневная лихорадка могут проявляться лишь через 8-10 месяцев после заражения. Их возбудители живут в клетках печени, и могут оставаться там даже после излечения, вызывая рецидивы болезни.
Симптомы малярии и ее диагностика
Тайские врачи хорошо знакомы с симптомами лихорадки, и при малейшем подозрении сделают необходимые анализы и будут лечить по самым современным протоколам, что обеспечивает очень высокий процент выздоровления. Именно поэтому целесообразно заранее позаботиться о хорошей медицинской страховке.

Ребенок, больной малярией, под противомоскитной сеткой
Малярия опасна в запущенном состоянии, поэтому всем проживающим в королевстве полезно ознакомиться с признаками этого заболевания, чтобы при необходимости вовремя обратиться за помощью к врачу. Если вы находитесь в ЮВА больше 7 дней и внезапно ощущаете комплекс следующих симптомов, незамедлительно обратитесь к врачу:
- озноб и высокая температура;
- боль в суставах;
- реже рвота и конвульсии;
- иногда появляется ощущение покалывания кожи (особенно при тропической малярии);
- мучительные головные боли.
Примечательно, что приступы развиваются волнообразно каждые один, два или три дня.
Диагностируют малярию на основе общих признаков и по анализу крови. Наиболее надежным считается метод ПЦР. Также сегодня существуют ускоренные диагностические тесты типа RDT, Rapid Diagnostic Tests, которые позволяют получить ответ в течение 10-15 минут.
Самым эффективным веществом в борьбе с малярией, сегодня, как и много веков назад считается хинин, с той лишь разницей, что современные фармацевты комбинируют его с различными препаратами в зависимости от вида и восприимчивости инфекции.
В том случае, если проявление малярии происходит уже на территории России, по возвращении из поездки, следует обязательно известить врачей о своем путешествии в Юго-Восточную Азию. К сожалению, наши доктора не настолько искусны в диагностике тропических заболеваний как тайские. Методы лечения, зачастую, даже не соответствуют рекомендациям ВОЗ. А многие лекарства, давно используемые во всем мире, попросту у нас не зарегистрированы.
Профилактика малярии
Человечество бьется над получением прививки от малярии со времен возникновения иммунологии. В 2010 году японские ученые заявили, что им удалось получить специальный белок, который, попадая в кровь, будет бороться с вредоносными плазмодиями. При этом они пошли по очень неординарному пути. С помощью генной инженерии они изменили состав отделяемого (выделений) слюнных желез комаров. И теперь укус зловредных кровососов, вместо того чтобы заражать, будет работать как прививка от малярии!
Генномодифицированные комары пока еще живут в лабораториях и кусают только мышей. Перед учеными сейчас стоит задача научить их размножаться, и передавать потомству лекарственные свойства. Кроме этого есть еще большой круг вопросов, которые предстоит решить, прежде чем выпускать летающие прививки на волю. Однако, возможно, не за горами те времена, когда люди, наконец, избавятся от еще одной болезни.
На сегодняшний день современная наука может предложить лишь следующие профилактические меры:
Для этого могут применяться некоторые препараты, используемые для лечения малярии и сугубо профилактические. Но, к сожалению, ни один из них не дает сто процентной защиты от инфицирования. Кроме того, они имеют и целый ряд неприятных побочных эффектов.

Выбор медикамента
Выбор лекарства зависит от резистентности возбудителей, обитающих в той области, куда направляется человек и от сопутствующих заболеваний, которые могут стать противопоказанием к применению. Очень важно иметь в виду, что препарат, на фоне приема которого, все-таки развивается малярия, не может быть использован для последующего лечения.
Начинать профилактику следует за пару недель до поездки в зону обитания плазмодиев, все время путешествия, и завершать лишь спустя месяц после возвращения.
Современные препараты для профилактики малярии:
Лечебные препараты, которые используют для профилактики:
В Таиланде ведут очень активную борьбу с летающим гнусом. В крупных городах и туристических центрах комары уничтожаются весьма успешно. Это делают как государственные службы с помощью специальных препаратов и осушения водоемов со стоячей водой, так и местное население, окуривая улицы специфической травой.
Практически в любом магазине королевства на полках можно встретить всевозможные средства для отпугивания кровососущих насекомых. Средствами, которые наносятся на кожу, следует пользоваться, когда других способов спастись от летающих злодеев, нет. Свое жилище нужно обязательно снабдить противомоскитными сетками, ловушками для насекомых и пользоваться фумигаторами. При желании провести спокойный вечер на свежем воздухе, целесообразно брать с собой дымовые спирали.
В мире существует еще много заболеваний, которые тяжело переносятся человеком и могут стать причиной его смерти. Одну из таких болезней вызывает возбудитель малярии – плазмодий, который становится причиной развития и тяжелого течения патологии. Науке известны все стадии созревания паразита, схема передачи от носителя к больному, лечение и способы профилактики.
Что такое малярия
Это название для многих известно, но не каждый понимает, что из себя представляет болезнь. Малярия – это патология инфекционно-трансмиссивного типа, которая представляет угрозу жизни человека. Характеризуется болезнь длительными лихорадочными приступами с рецидивами и хроническим течением. Причиной становится малярийный паразит, которых выделяют несколько видов, переносит его, как правило, комар (самка). Наблюдаются следующие типичные признаки заболевания:
- увеличиваются селезенка, печень;
- анемия;
- лихорадочные приступы;
- отсутствие аппетита;
- снижение веса;
- общая слабость;
- головная боль;
- высокая температура тела.

Как передается малярия
Высокая вероятность летального исхода заставляет всех людей, которые собираются в Азию или Африку на отдых, серьезно отнестись к этой болезни. Источник инфекции при малярии – комары рода Anopheles, кусают только самки. Остальные виды этих насекомых не являются носителями, через них. Малярия передается одного из типов, они отличаются друг от друга некоторыми морфологическими признаками:
У этих микробов жизненный цикл состоит из нескольких стадий, за время которых они меняют хозяев: человека и комара. Когда возбудитель попадает к первичному носителю, он выпускает вещество, которое привлекает комаров. Далее при кровососании он попадает к насекомому, проходит там последнюю стадию развития и возвращается через укус. Вероятность заражения зависит от:
- ландшафта местности;
- климатических условий, которые могут стать благоприятной средой для распространения инфекции;
- бытовые условия;
- состояние иммунитета человека;
- экономические факторы;
- миграция населения.
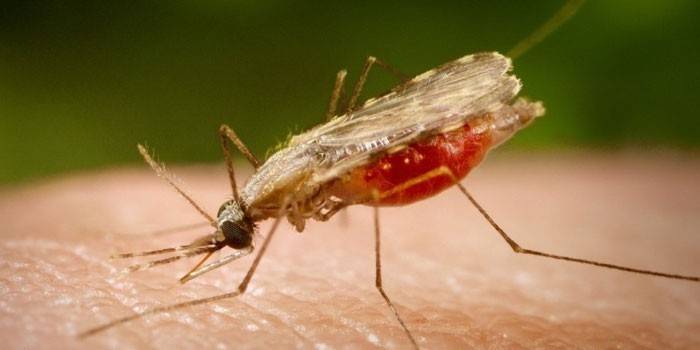
Источником становится паразитоноситель или больной человек, который имеет в крови гаметоциты. Малярия – инфекция трансмиссивного типа, передающаяся посредством укуса комара. Обнаруживаются гаметоциты из анализа крови уже на первых днях развития болезни. Их количество возрастает, когда проходит несколько повторов эритроцитарной шизогонии. Схема передачи возбудителя малярии человеку зависит от первичного носителя микроба.
Укус комара (трансмиссивный механизм)
Это основной способ передачи микроба, которые обеспечивает существование плазмодиев. Человек становится источником инфекции, в крови которого содержатся зрелые гаметоциты (женские, мужские клетки паразита). Переносчиками болезни становятся только самки особи комаров Anopheles. Малярийный плазмодий проходит несколько этапов развития: сначала желудок комара, куда он попадает после укуса человека, происходит созревание гаметоцитов, слияние, многократное размножение, затем образуются спорозоиты, которые скапливаются в слюнных железах насекомого.
Шизонты, трофозоиты – бесполые формы плазмодия не выживают в желудке и погибают. Малярийный плазмодий в организме человека проходит бесполый этап деления, у комара – половое деление. Во время укуса клетки паразитов просачиваются в кровеносное русло и распространяются по всему телу, поражая внутренние органы, вызывая описанные выше симптомы малярии.
Это вариант, когда заражение происходит от матери к плоду или новорожденному ребенку в процессе рождения. Крайне редко переносится малярия через плаценту. Большинство случаев передачи болезни приходится при родах, когда попадается некоторое количество материнской крови в кровоток малыша, если эритроциты содержат бесполые формы плазмодия малярийного.
Является причиной развития шизонтной малярии. Передача микроба происходит при переливаниях крови или внутривенных инъекциях (часто среди наркоманов, которые используют общую иглу). В первом случае источником возбудителя становится донор, который заражен малярией, с сублатентной паразитемией (недостаточное количество паразитов). По этой причине на территории, где существует риск заражения малярией при заборе донорской крови проводят серологическое изучение крови вместе с паразитологическими методами лабораторной диагностики.
Во втором случае, когда источником возбудителя становятся инъекции, в кровь попадает совсем мало паразитов, поэтому инкубационный период может растянуться до 3 месяцев. При массивном заражении этот срок очень короткий – несколько суток. Это важный момент, который необходимо учитывать при диагностике у больных признаков малярии, перенесших операцию, наркоманов.
Рост миграционных процессов дал толчок широкому распространению этой болезни, благодаря завозу инфекции их тропиков в страны СНГ и Западной Европы. И как раз на наших территориях смертность от малярии выше, чем когда либо, потому что, откровенно говоря, знания и настороженность врачей в отношении нее недостаточные.

Что такое малярия
Малярия – не одна болезнь, а единое понятие, состоящее из 4 трансмиссивных инфекций, относительно 4 видов возбудителей – представителей типа Простейшие (Protozoa), рода Плаздмодии (Plasmodium):
- Pl.malariae – возбудитель четырехдневной малярии;
- Pl.vivax – простейшее, вызывающее трехдневную малярию;
- Pl.falciparum – причина тропической малярии (занимает примерно 85% случаев);
- Pl.ovale – паразит, вызывающий малярию овале;
- Pl.knowlesi – обнаружен совсем недавно, причина болезни в Юго-Восточной Азии.
Каждая разновидность инфекции отличается своими как клиникой, так и эпидемиологией, но тропическая форма среди них наиболее важна, потому что только она может иметь злокачественное течение и окончиться летально.
Ежегодно от этой инфекции погибает 1,5-3 миллиона людей по всему свету. Львиная доля, до 90% подобных случаев, приходится на страны Западной и Центральной Африки, и страдают в основном дети до 5 лет. В следующие 20-25 лет ожидается скачок смертности от этой болезни в 2 раза.

Как происходит заражение
Существуют три пути заражения малярийным плазмодием.
Появляется при укусе комара рода Анофелес – это самый важный и эпидемиологически значимый путь передачи малярии, так как именно он обеспечивает плазмодию дальнейшее существование как биологического вида.
Будьте осторожны
По статистике более 1 миллиарда человек заражено паразитами. Вы даже можете не подозревать, что стали жертвой паразитов.
Определить наличие паразитов в организме легко по одному симптому — неприятному запаху изо рта. Спросите близких, пахнет ли у вас изо рта утром (до того, как почистите зубы). Если да, то с вероятностью 99% вы заражены паразитами.
Заражение паразитами приводит к неврозам, быстрой утомляемости, резкими перепадами настроениями, в дальнейшим начинаются и более серьезные заболевания.
У мужчин паразиты вызывают: простатит, импотенцию, аденому, цистит, песок, камни в почках и мочевом пузыре.
У женщин: боли и воспаление яичников. Развиваются фиброма, миома, фиброзно-кистозная мастопатия, воспаление надпочечников, мочевого пузыря и почек. А так же сердечные и раковые заболевания.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые, по словам фармацевтов, вытравят всех паразитов. Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму.
Что же делать? Для начала советуем почитать статью с главного института паразитологии Российской Федерации. В данной статье раскрывается метод, с помощью которого можно почистить свой организм от паразитов без вреда для организма. Читать статью >>>
В этом случае источником инфекции является зараженный ранее человек, в крови которого персистируют зрелые гаметоциты. Это может быть, как пациент с выраженными клиническими симптомами, так и паразитоноситель. Заразиться напрямую от заболевшего нельзя – обязателен укус малярийного комара, в теле которого происходит половое размножение плазмодия.
В жарких странах чаще всего источниками становятся именно дети, потому что в детских организмах количество образовавшихся гаметоцитов гораздо большее, чем у взрослых.
Во время укуса самки малярийного комара рода Анофелес происходит передача накопленных в их слюнных железах спорозоитов – конечной фазы полового размножения возбудителя малярии (спорогонии). В итоге человек получает спорозоитную инфекцию. Спорозоиты обладают высокой степенью заразности.

Передается от матери плоду или новорожденному. Заражение через плаценту происходит крайне редко, гораздо чаще встречается инфицирование в родах, когда некоторая часть материнской крови попадает ребенку.
Следует отметить, что в высокоэндемических районах у женщин развивается частичный иммунитет к малярии, который нарушается во время беременности и будущая мать страдает от малярии разной степени выраженности, иногда даже очень тяжелой. Тем не менее, у ребенка, рожденного от такой матери сохраняется стойкий антималярийный иммунитет на протяжении нескольких месяцев.
Возможность заражения малярией при гемотрансфузии, гемотерапии или при нарушении правил асептики при проведении различного рода инъекций.
Если заражение произошло при переливании крови, естественно, что источником был бессимптомный носитель. В этом случае плазмодий минует тканевую стадию развития и такая инфекция называется шизонтной. Вероятность подобного заражения зависит от концентрации паразитов в донорской крови и их способности выживать в консервирующих растворах.

Так как при парентеральной передаче инфекции в кровь реципиента впрыскивается ничтожное количество шизонтов, инкубационный период малярии затягивается и иногда составляет 3-4 месяца. Если донорская кровь хранится при +40°С, плазмодии в ней постепенно отмирают и через 2 недели не останется ни одного жизнеспособного.

В тех районах, где малярия успешно ликвидирована, таким образом может передаваться только Pl.malariae, так как только он способен на длительное, многолетнее персистирование в крови паразитоносителя. Довольно часто именно так заражаются наркоманы, употребляющие инъекционные наркотики.
Когда появляются клинические симптомы
Особенности клинических проявлений и признаков малярии зависят от особенности жизненного цикла каждого из возбудителей.
Попадая к человеку одним из путей возможного инфицирования,с током крови спорозоиты попадают в печень и оседая в гепатоцитах, путем бесполого размножения (тканевой шизогонии) превращаются в экзоэритроцитарные шизонты. Они, в свою очередь, постепенно увеличиваются в размерах, а затем делятся, образуя печеночные мерозоиты (шизонты). Тканевая шизогония не имеет симптомов и соответствует инкубационному периоду. Инкубация плазмодиев вивакс и овале может длится 8-10 месяцев.

Один спорозоит способен образовать неимоверное количество мерозоитов, например до 10 тысяч при размножении Pl.vivax и до 40 тысяч – Pl.falciparum. Мерозоиты снова попадают в кровь и проникают внутрь эритроцитов, начиная эритроцитарную шизогонию, которая и провоцирует появление клинических симптомов. Таким образом, эритроцитарная шизогония – это еще один этап бесполого размножения возбудителя малярии.
Для всех видов малярии, кроме тропической, характерны отдаленные рецидивы – поздние клинические проявления инфекции, спровоцированные новыми эпизодами выхода паразитирующих шизонтов в кровь.

Зона распространения: Африка, Южная Америка, Центральная Америка, острова Карибского бассейна, острова Океании, Юго-Восточная Азия, Средняя Азия (Узбекистан, Таджикистан), Западная Азия (Азербайджан).
Малярия (болотная лихорадка, перемежающаяся лихорадка) – группа инфекционных, трансмиссивных заболеваний человека, переносчиком которых является самка малярийного комара (род Anopheles). Заражение происходит при укусе и сопровождается ознобами, лихорадкой, увеличением размеров печени и селезенки, анемией.
Ежегодно в мире фиксируется около 350-500 млн. случаев заболевания малярией, из которых 1,3-3 млн. заканчиваются летальным исходом.
Причины малярии
Причиной малярии являются паразитические простейшие рода Plasmodium – малярийные плазмодии.
У человека заболевание вызывают четыре вида плазмодиев: возбудитель трехдневной малярии (Plasmodium Vivax), возбудитель четырехдневной малярии Plasmodium Malariae, возбудитель тропической малярии Plasmodium falciparum и возбудитель овале-малярии, схожей с трехдневной Plasmodium Ovale.
Жизненный цикл плазмодий
Жизненный цикл малярийных плазмодий достаточно сложный и включает в себя шизогонию (бесполое развитие), пребывая в организме человека – промежуточном хозяине, и спорогонию (половое развитие), обитая в самке комара Anopheles – своего главного хозяина.
Комар инфицируется при укусе человека, который болен малярией или является паразитоносителем. В процессе кровососания в желудок комара проникают женские и мужские половые клетки плазмодиев, и там же они оплодотворяются. В результате последующего процесса развития клеток образуются спорозоиты, которые попадают в слюнные железы насекомого и могут там оставаться на протяжении двух месяцев.
Зараженная самка комара при укусе инфицирует человека спорозитами, которые со слюной попадают в кровь нового промежуточного хозяина. Возбудитель малярии в организме человека проходит несколько фаз своего бесполого развития. Циклы превращений повторяются до тех пор, пока не образуются незрелые половые клетки гаметоциты (мужские и женские). А уже попав в организм самки комара Anopheles происходит дальнейшее половое развитие.
Пути передачи малярии
Итак, в соответствии с жизненным циклом малярийных плазмодий, мы видим, что путь передачи малярии от одного человека к другому – трансмиссивный, и реализуется посредством укуса самки комара рода Anopheles. Однако также возможна передача инфекции трансплацентарная, во время беременности, и парентеральная, при переливании крови от донора-паразитоносителя.
В эндемических районах малярией чаще всего заражаются дети и приезжие. Рост заболеваний совпадает с периодом активности комаров в летне-осеннее время.
Симптомы малярии
За время протекании малярии можно выделить четыре основных периода:
- инкубационный период;
- период острых первичных проявлений;
- вторичный латентный период;
- период рецидивов.
При овале-малярии или трехдневной малярии инкубационный период длится от 1 до 3-х недель, при тропической – около 2-х недель, при четырехдневной – от 2 до 5 недель.
Типичные синдромы для всех форм заболевания:
- лихорадочный (недомогание, повышение температуры, сыпь, боль в горле, увеличение лимфатических узлов, слезотечение, инфекционные или неинфекционные заболевания и др.);
- гепатолиенальный (увеличение селезенки и печени и нарушение функционирования этих органов);
- анемический (снижение уровня эритроцитов и гемоглобина).
Обычно усиление припадков малярии проявляется на 3-5-ые сутки и представляет собой последовательную смену фаз: озноб, жар и пот.
Возникают гипертермия, гиперемия, сухость кожи, покраснение глаз, жажда, увеличиваются селезенка и печень. У больного могут наблюдаться бред, возбуждение, потеря сознания, судороги. Высокая температура может держаться 5-8 часов и более. Затем происходит обильное потоотделение, и температура тела резко снижается до нормального уровня. При малярии это означает окончание приступа лихорадки. При четырехдневной малярии приступы случаются на каждый 4-й день, при трехдневной – на каждый 3-й.
Через 2-3 недели кожа и внешние белковые оболочки глаз становятся бледно-желтого оттенка и развивается гемолитическая анемия при нормальной окраске кала и мочи.
При своевременном лечении развитие малярии можно остановить после одного-двух приступов.
Продолжительность трехдневной малярии без специфической терапии составляет порядка двух лет, овале-малярии – три-четыре года, тропической малярии – около года. После 10-14 приступов, инфекция переходит в новую стадию – латентную, длительность которой от нескольких недель до года и дольше.
Как правило, через два-три месяца видимого благополучия начинают проявляться ранние рецидивы малярии и протекают они также как самые острые проявления болезни. Через 5 – 9 месяцев возникают поздние рецидивы, но они имеют более легкую форму течения.

Осложнения малярии
Малярия может иметь жизненно-угрожающие осложнения в виде малярийного алгида, малярийной комы, отека мозга, разрыва селезенки, ДВС-синдрома, острой почечной недостаточности, психических нарушений.
Для малярийного алгида характерно развитие коллаптоидного состояния с холодным потом, гипотермией, нитевидным пульсом, артериальной гипотонией, бледностью кожных покровов, снижением сухожильных рефлексов. Часто возникают обезвоживание и понос.
Малярийной комой чаще всего осложняется тропическая малярия. Кома развивается в результате появления паразитарных тромбов, которые нарушают микроциркуляцию головного мозга.
Фазы малярийной комы:
- сомноленция (адинамия, сонливость);
- сопор (снижение рефлексов, резкая заторможенность);
- глубокая кома (отсутствие рефлексов и сознания).
При данном осложнении летальный исход возникает в 96-98% случаев.
При молниеносной, злокачественной форме трехдневной малярии развивается отек мозга. Чаще всего это случается у детей дошкольного возраста и подростков. Появляется на пике лихорадочного приступа и характеризуется судорогами, пеной изо рта, потерей сознания, сильной головной болью и скорым летальным исходом.
При малярии разрыв селезенки происходит спонтанно. Выражается пронзающейся болью в области живота с иррадиацией в лопатку и левое плечо. У больного наблюдается холодный пот, резкая бледность, снижение артериального давления, нитевидный пульс, тахикардия. УЗИ в брюшной полости обнаруживает свободную жидкость. Без экстренного оперативного вмешательства, наступает быстрая смерть от гиповолемического шока и острой кровопотери.
Причиной развития при малярии острой почечной недостаточности является внутрисосудистый гемолиз эритроцитов, интенсивная гемоглобинурия, нарушение почечного кровообращения. Как правило она является последствием гемоглобинурийной лихорадки.
При тропической малярии специфическим осложнением является психическое расстройство, выраженное психомоторным возбуждением, галлюцинациями, бредом и др.
Диагностика малярии
Для клинической диагностики малярии характерны следующие признаки:
- приступообразная, с периодическими подъемами и спадами, лихорадка, повторяющаяся каждые 2-3 дня;
- одновременное увеличение печени и селезенки;
- гемолитическая анемия.
Также выясняется факт посещения пострадавшим эндемичных регионов, или перенесённых им парентеральных вмешательств и переливание крови за последние 2-3 месяца.
Специфический лабораторный метод диагностики малярии – микроскопия толстой капли крови, которая позволяет определить наличие паразитов и их количество. А вид плазмодия и стадию его шизогонии (бесполого размножения) идентифицируют путем исследования мазка крови на малярийный плазмодий. Забор крови предпочтительнее делать на высоте приступа лихорадки.
Серологические методы, такие как РНГА (реакция непрямой гемагглютинации), РФА (рентгенофлуоресцентный анализ), РИФ (реакция иммунофлюоресценции) при выявлении малярии играют вспомогательную роль.
Что касается дифференциальной диагностики, то для лихорадящего больного исключены такие заболевания как лейкоз, цирроз печени, гемолитическая желтуха менингоэнцефалит, туберкулез, сепсис, лейшманиоз, возвратный тиф, бруцеллез и др.
Лечение малярии
Больные, у которых подозревается малярия, госпитализируются в инфекционное отделение. В стационаре им назначается строгий постельный режим, обильное питье, инфузионная, общеукрепляющая и симптоматическая терапия. В случае необходимости проводятся гемодиализ и гемосорбция.
Поначалу при специфической химиотерапии малярии применялся хинин, получаемый их коры хинных деревьев. Сейчас существует много синтетических лекарств, но по причине быстрой невосприимчивости паразитов к синтетическим препаратам, хинин и сегодня не утратил свою актуальность.
Противомалярийные лекарства, по оказываемому воздействию, делятся на гематоциды и тканевы шизонтоциды.
Первые воздействуют на эритоцитарные формы малярийного плазмодия (хинин, мепакрин, пириметамин, хлорохин и др.), вторые – на тканевые формы возбудителя (примахин, хиноцид).
В зависимости от тяжести течения заболевания и его формы, эти препараты назначаются по определенной схеме в различных сочетаниях.
Например, обычно при трехдневной малярии 3 дня проводится курс терапии хлорохином, а после 10 дней, для уничтожения тканевых форм плазмодия, принимается хиноцид или примахин. Также возможны другие схемы лечения малярии.
Прогноз малярии и ее профилактика
При своевременном и правильном лечении малярии происходит быстрое купирование клинических проявлений. При терапии летальные исходы возникают приблизительно в 1% случаев, в основном при осложненной форме тропической малярии.
Профилактика малярии осуществляется в двух направлениях. Это индивидуальная защита (использование противомоскитных сеток, лосьонов, кремов или химиопрофилактика при посещении неблагополучных по малярии регионов) и уничтожение малярийных комаров (обработка территорий инсектицидами).
Для раннего выявления паразитоносителей и больных, всем пациентам, у кого наблюдается лихорадка неясного происхождения, следует провести микроскопию крови на малярию.
Читайте также:


