Малярия реферат по инфекционным болезням








РЕФЕРАТ НА ТЕМУ: МАЛЯРИЯ
I. Малярийный плазмодий – возбудитель малярии.
Тип Protozoa – Простейшие
Класс: Sporozoa – Споровики
Plasmodium vivax – возбудитель трехдневной малярии;
Plasmodiummalariae – возбудитель четырехдневной малярии;
Plasmodium falciparum – возбудитель тропической малярии;
Plasmodiumovale – возбудитель овале-малярии.
Малярийный плазмодий относится к классу споровиков – простейших, все представители которых перешли к паразитизму. Как представитель кровяных споровиков, плазмодий развивается в крови человека и вызывает одно из наиболее распространенных и опасных протозойных заболеваний – малярию. Для плазмодиев характерен сложный жизненный цикл, включающий промежуточного и окончательного хозяев, и состоящий из нескольких этапов, на каждом из которых паразит имеет различающиеся стадии и происходит половое или бесполое размножение.
II. Пути заражения
Возможны три пути передачи малярии: 1) трансмиссивно – через комара; 2) трансплацентарно – от матери плоду или новорожденному (вертикальная передача); 3) трансфузионно – через кровь с возбудителями при медицинских манипуляциях, или при нарушении асептики во время инъекций. При вертикальной передаче малярии плод может заражаться через плаценту, что наблюдается редко. Вертикальная передача инфекции происходит у неиммунных к малярии матерей. У коренных жителей эндемичных очагов рождается иммунный ребенок, остающийся устойчивым к малярии в течение еще нескольких месяцев. Заражение малярией возможно при гемотрансфузии, гемотерапии или нарушении асептики при инъекциях. В донорской крови плазмодии могут выживать 1-2 недели. Заражение малярией возможно также при манипуляциях инструментами (шприцы, иглы), испачканными зараженной кровью. Восприимчивость к малярии всеобщая.
Первый путь – важнейший, обеспечивающий существование малярийных паразитов как биологических видов. При этом, источником инфекции может быть больной малярией или паразитоноситель – практически здоровый человек. Эпидемиологическая опасность носителя инфекции определяется численностью гаметоцитов в крови, длительностью периода гаметоносительства и доступностью его комарам. Заражение человека происходит в результате укуса зараженного комара. Вместе со слюной зараженного комара в кровь человека попадают плазмодии на стадии спорозоитов. Током крови спорозоиты разносятся по всему телу и проникают в клетки печени. В этих клетках они проходят тканевую (преэритроцитарную) часть цикла развития. Она соответствует основной части инкубационного (скрытого) периода болезни. В клетках печени из спорозоитов развивается стадия тканевых шизонтов. Тканевые шизонты увеличиваются и приступают к делению путем шизогонии. Из каждого шизонта возникает множество тканевых мерозоитов. Часть тканевых мерозоитов снова проникает в клетки печени, где развивается новая генерация тканевых шизонтов. Другая часть тканевых мерозоитов попадает в кровяное русло и внедряется в эритроциты. Начинается эритроцитарная часть цикла развития. Первая стадия развития плазмодия в эритроците носит название шизонта (в стадии кольца). После того, как плазмодий разрастается настолько, что занимает весь эритроцит, он втягивает псевдоподии и приобретает округлую форму. Далее ядро последовательно несколько раз делится (от 12 до 22 ядер). Затем, вокруг ядра обособляются комочки цитоплазмы – формируются мерозоиты. После их сформирования оболочка эритроцита разрывается, мерозоиты и токсичные продукты жизнедеятельности плазмодиев поступают в кровяное русло. Мерозоиты снова проникают в эритроциты, цикл повторятся, образуется новая генерация мерозоитов. Ввиду цикличности эритроцитарной шизогонии лихорадочные приступы повторяются каждые 48 часов при 3-дневной, овале и тропической малярии и через 72 часа при 4-дневной. Часть мерозоитов, проникнув в эритроциты, развивается не в шизонты, а в половые формы. Из них образуются гаметоциты (незрелые половые особи). Различают женские особи – макрогаметоциты и мужские – микрогаметоциты. Дальнейшее их развитие возможно лишь в теле комара рода Anopheles. Гаметоциты попадают в желудок самки комара (в процессе питания кровью зараженного человека). Из макрогаметоцитов образуются макрогаметы. Микрогаметоциты несколько раз делятся и дают микрогаметы. Осуществляется попарное слияние макро- и микрогамет. Оплодотворенная клетка (зигота) – оокинета, проникает под эпителий желудка комара, увеличивается и носит название ооцисты. Внутри ооцисты происходит множественное деление, приводящее к образованию огромного количества спорозоитов. Созревшая ооциста лопается, и спорозоиты проникают во все органы комара. Наибольшее количество плазмодиев скапливается в слюнных железах. При укусе вместе со слюной комара в кровь человека попадают спорозоиты, которые затем внедряются в клетки печени.
III. Профилактика малярии.
При выезде в районы, опасные в отношении малярии, в качестве личной профилактики рекомендуется предохраняться от укусов комаров (спать под пологом, сеткой, смазывать кожу отпугивающими комаров средствами). Кроме того, следует принимать внутрь лекарственные противомалярийные препараты, оказывающие профилактическое действие.
Заключение. Малярия всегда была и остается одной из опаснейших болезней человека. Малярия – заболевание, вызываемое микроскопическим паразитами, называемыми Plasmodium vivax, Plasmodium malariae, Plasmodium falciparum, Plasmodiumovale. Существует две группы риска по заражению малерией: беременные женщины и дети. Ежегодно малярией заражается 250—600 миллионов человек. В целом, за последние 30-40 лет заболеваемость малярией выросла в 2-3 раза. Подавляющее большинство случаев регистрируется в Африке. Малярия находится на пятом месте по числу смертельных случаев за год среди инфекционных заболеваний – ежегодно от неё умирает около 1 миллиона человек.
Список источников информации:
Грачева, Л.И. Проблема токсоплазмоза / Л.И. Грачева // 1999
2. Биология: учебник в 2-х т. / под ред. В.Н. Ярыгин. – Москва: ГЭОТАР-Медиа, 2013.
3. Пехов А.П. Биология: медицинская биология, генетика и паразитология: учебник/ А.П. Пехов. – М.: ГЭОТАР-Медиа, 2010. – 656 с.
Что такое малярия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Малярия (febris intermittens, болотная лихорадка) — группа протозойных трансмиссивных заболеваний человека, вызываемых возбудителями рода Plasmodium, передающимися комарами рода Anopheles и поражающими элементы ретикулогистиоцитарной системы и эритроциты.
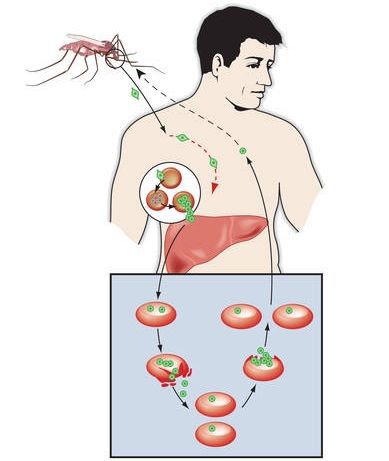
Клинически характеризуется синдромом общей инфекционной интоксикации в виде лихорадочных пароксизмов, увеличением печени и селезёнки, а также анемией. При отсутствии срочного высокоэффективного лечения возможны серьёзные осложнения и смерть.
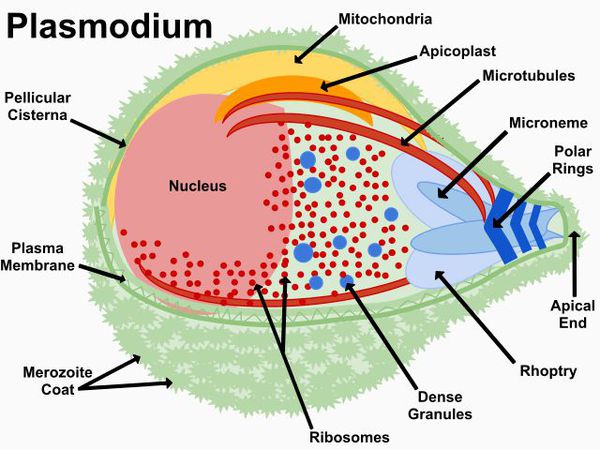
Тип — простейшие (Protozoa)
Класс — споровики (Sporozoa)
Отряд — гемоспоридий (Haemosporidia)
- P. malariae (четырёхдневная малярия);
- P. falciparum (тропическая малярия) — наиболее опасна;
- P. vivax (трёхдневная малярия);
- P. ovale (овале-малярия);
- P. knowlesi (зоонозная малярия Юго-Восточной Азии).
Продолжительность экзоэритроцитарной шизогонии (тканевого размножения):
- P. falciparum — 6 суток, P. Malariae — 15 суток (тахиспорозоиты — развитие после короткой инкубации);
- P. ovale — 9 суток, P. Vivax — 8 суток (брадиспорозоиты — развитие заболевания после длительной инкубации);
Продолжительность эритроцитарной шизогонии (размножения в эритроцитах, то есть в крови):
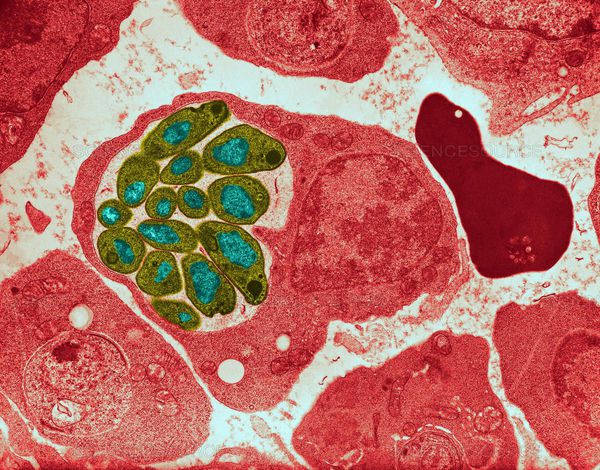
Малярия — распространённая паразитарная болезнь, характерная для стран с жарким климатом. Ежегодно заболевает более 500 млн человек, 450 тысяч из которых умирают (преимущественно в африканском регионе).
Источник инфекции — больной человек или паразитоноситель (исключение — зоонозная малярия knowlesi, источником которой могут являться длиннохвостые и свиные макаки).
Специфический переносчик — комар рода Anopheles (более 400 видов), который и является окончательным хозяином возбудителя инфекции. Человек же является лишь промежуточным хозяином. Комары активны в вечернее и ночное время. Большую роль играет наличие воды, поэтому наибольшее распространение инфекции наблюдается во влажных местах или в период дождей.
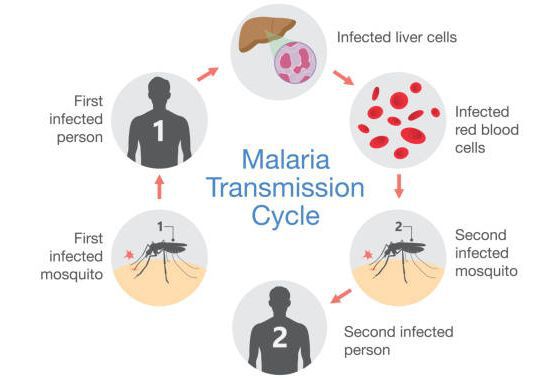
- трансмиссивный (инокуляция — укус);
- вертикальный (трансплацентарно от матери к плоду, при родах);
- парентеральный путь (переливание крови, пересадка органов).
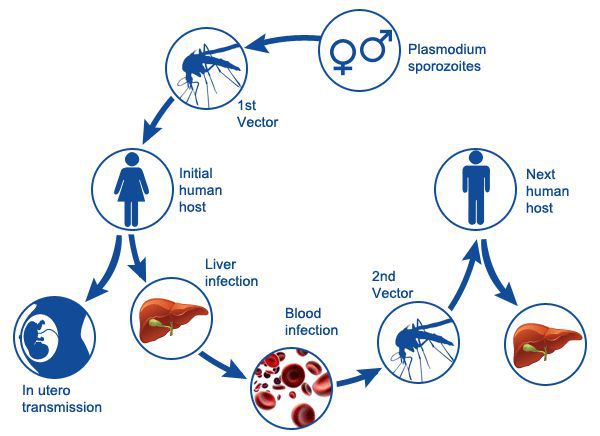
Распространение малярии возможно при наличии:
- источника инфекции;
- переносчика;
- благоприятных климатических условиях: температура воздуха окружающей среды должна быть постоянно не ниже 16°С и непрерывной в течение 30 дней — это условие является главенствующим в географическом ареале возможного распространения малярии (например в средней полосе РФ такие климатические условия практически невозможны).
Иммунитет видоспецифический, нестойкий. У жителей эндемичных регионов заболевание протекает чаще в лёгкой форме или форме паразитоносительства. [1] [2]
Симптомы малярии
Инкубационный период зависит от вида возбудителя:
- трёхдневная — 10-21 день (иногда 6-13 месяцев);
- четырёхдневная — 21-40 дней;
- тропическая — 8-16 дней (иногда месяц при внутривенном заражении, например, при переливании крови);
- овале-малярия — 2-16 дней (редко до 2 лет).
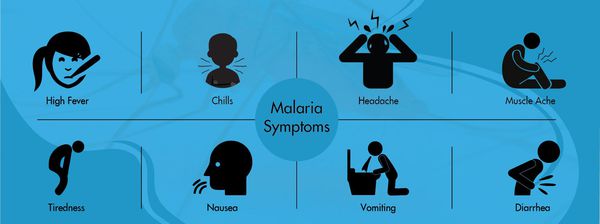
В среднем возможно около 10 малярийных приступов. К этому моменту в крови появляются антитела, которые вызывают частичную гибель плазмодиев, однако паразиты изменяют свою антигенную структуру и могут вызывать повторные заболевания. Если это брадиспорозоиты, то после последней серии приступов наступает длительная ремиссия, но весной следующего года процесс начинается снова. Отличительная особенность малярии Knowlesi — ежедневные приступы, тогда как при других формах малярии межприступный интервал может длиться несколько суток (у трёхдневной и овале-малярии повторный приступ возникают через день, у четырёхдневной — через два дня, у тропической — длительные приступы без чёткой периодичности).
При осмотре можно выявить различные степени угнетения сознания (исходя из тяжести заболевания). Положение больного так же соответствует степени тяжести болезни. Проявляется болезненность мышц и суставов, в период приступа есть некоторая вариабельность вида кожных покровов в зависимости от вида возбудителя:
- при трёхдневной малярии — бледность при ознобе и красная горячая кожа при жаре;
- при тропической малярии — бледная сухая кожа;
- при четырёхдневной болезни — постепенное развитие бледности.

Клинические критерии малярии:
- эпидпредпосылки (нахождение в странах жаркого климата последние два года);
- острое начало заболевания;
- характер лихорадки (перемежающаяся, приступы);
- гепатолиенальный синдром (из-за повышения кровенаполнения);
- анемия. [1][3][4]
Патогенез малярии
Комары различных видов рода Anopheles, выпивая кровь больного человека (за исключением зоонозной малярии), дают доступ крови больного в свой в желудок, куда попадают половые формы плазмодиев — мужские и женские гаметоциты. Прогресс спорогонии (полового развития) венчается формированием многих тысяч спорозоитов, которые, свою очередь, в значительных количествах накапливаются в слюнных железах комара. Таким образом, кровососущий комар становиться источником опасности для человека и сохраняет заразность до 1-1,5 месяцев. Инфицирование восприимчивого человека случается при укусе инфицированного (и заразного) комара.
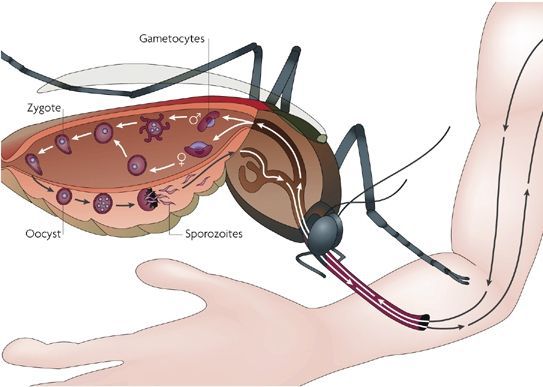
Далее спорозоиты посредством тока крови и лимфы (находятся в крови около 40 минут) проникают в печёночные клетки, где происходит их тканевая шизогония (бесполое размножение) и формируются мерозоиты. В этот период наблюдается клиническое благополучие. В дальнейшем при тропической и четырёхдневной малярии мерозоиты полностью покидают печень, а при трёхдневной и овале-малярии могут длительно квартировать в гепатоцитах.
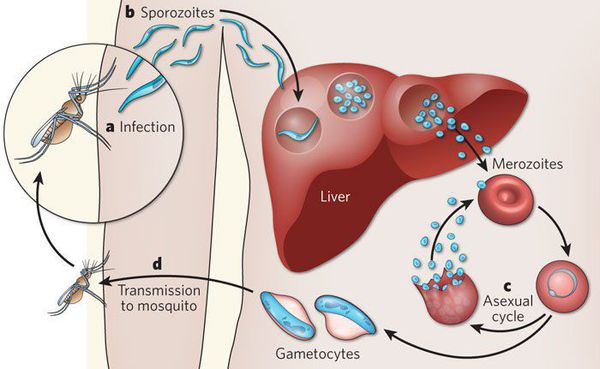
После периода латенции наступает эритроцитарная шизогония (рост и размножение в эритроцитах бесполых форм паразитов), оканчивающаяся массивным поступлением паразитов в кровь и развитием характерного малярийного пароксизма. В сосудистое русло попадают токсические продукты жизнедеятельности плазмодиев, различные пигменты, мерозоиты и части распада эритроцитов.
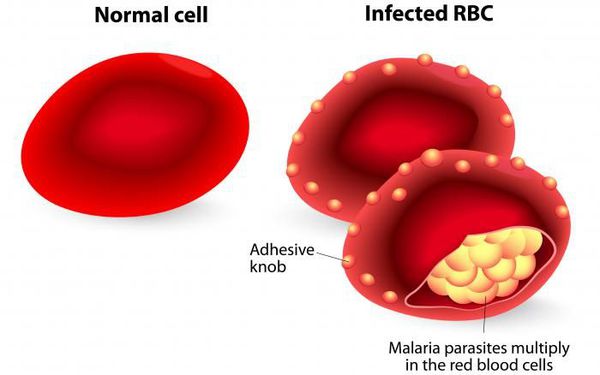
Учитывая тот факт, что в реализации приступа первостепенное значение имеет количество паразитов и аллергическая перестройка организма, следует считать, что малярийный приступ — это ответная реакция предварительно подготовленного (сенсибилизированного) организма на действие антигенов — пирогенных белков, высвобождающихся при разрушении заражённых эритроцитов. Неоднократно повторяющееся разрушение эритроцитов приводит к анемии и развитию аутоиммунных процессов (образование антител к самим эритроцитам). Увеличивается кровенаполнение печени, селезёнки и костного мозга, что усугубляет анемию. Происходит повышение концентрации гемомеланина, что приводит к гиперплазии эндотелия и фиброзным изменениям в сосудах. Приступы сопровождаются сужением периферических сосудов в период озноба, а в период жара — расширением. Это подталкивает организм к повышению синтеза кининов и, как следствие, к повышению проницаемости сосудистой стенки и вязкости крови, а также к ослаблению кровотока, что в свою очередь приводит к гиперкоагуляции и ДВС-синдрому.
Развитие гемоглобинурийной лихорадки (black water fever) связано с массивным внутрисосудистым гемолизом (разрушение эритроцитов с выделением гемоглобина) и дефицитом глюкозо-6-фосфат дегидрогеназы в эритроцитах (шоковая почка).
Малярийный энцефалит развивается при склеивании эритроцитов в капиллярах головного мозга и почек с образованием эритроцитарных тромбов, что в совокупности с общим процессом ведёт к повышению проницаемости стенок сосудов, выходу плазмы во внесосудистое русло и отёку мозга.
Малярия у беременных протекает очень тяжело, с частым развитием осложнений, характерен синдром злокачественной малярии. Летальность, по сравнению с небеременными, выше в 10 раз. При заболевании матери в первом триместре характерно значительное повышение риска абортов и гибели плода. Возможно внутриутробное заражение, ведущее к задержкам развития и клинико-лабораторным признакам малярии у новорождённого.
Дифференциальная диагностика:
- сепсис любой этиологии;
- грипп;
- лептоспироз;
- брюшной тиф;
- висцеральный лейшманиоз;
- бруцеллёз;
- геморрагические лихорадки;
- острый лейкоз. [1][4]
Классификация и стадии развития малярии
По степени тяжести:
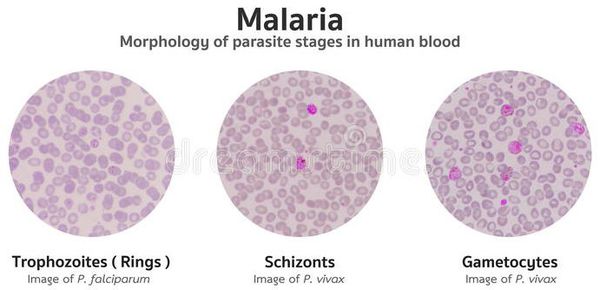
Осложнения малярии
- Малярийная кома — развивается чаще при тропической малярии, характеризуется появлением на фоне заболевания гиперпиретической температуры (выше 41°С), невыносимой головной боли, повторной рвоты, нарушениями сознания разной степени выраженности. Прогноз неблагоприятный.
- Малярийный алгид (инфекционно-токсический шок).
- Гемоглобинурийная лихорадка — возникает при массивной паразитемии, применении некоторых противомалярийных препаратов на фоне дефицита глюкозо-6-фосфат дигидрогеназы. Характерно резкое повышение температуры тела, нарастание нарушения функции почек, моча тёмно-коричневого цвета, нарастание желтухи. При отмене препарата обычно наблюдается быстрое улучшение.
- Разрыв селезёнки — характерна резкая кинжальная боль в левых верхних отделах живота, нитевидный пульс, резкая слабость, снижение артериального давления. При отсутствии срочного оперативного вмешательства неизбежен летальный исход.
- ДВС-синдром, отёк лёгких, геморрагический синдром и другие. [1][2]
Диагностика малярии
Основа лабораторной диагностики малярии — микроскопия крови методом толстой капли (выявление малярийного плазмодия) и тонкого мазка (более точное установление вида плазмодия). При подозрении на малярию исследование следует повторять до трёх раз независимо от наличия лихорадки или апирексии.
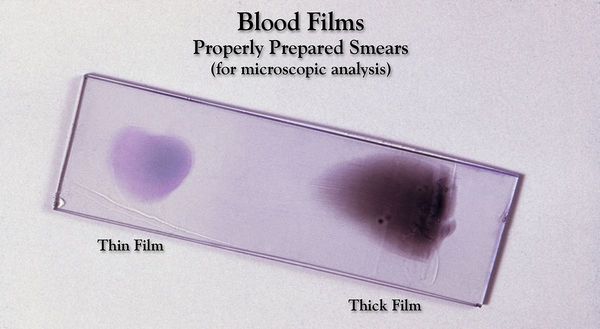
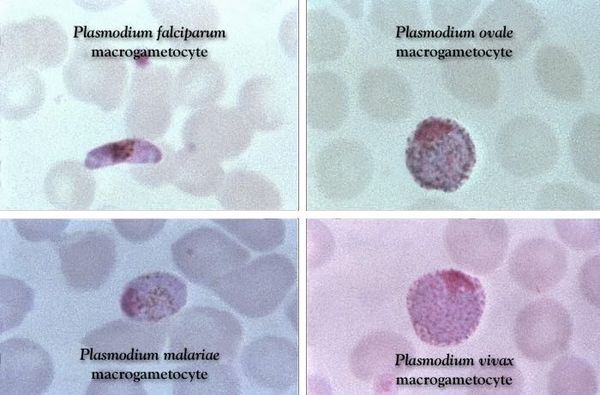
Проводятся следующие исследования:
- клинический анализ крови (анемия, тромбоцитопения, ретикулоцитоз, повышение СОЭ);
- ПЦР-диагностика;
- биохимический анализ крови (повышение общего блирубина, АЛТ, АСТ, ЛДГ);
- УЗИ органов брюшной полости (увеличение печени и в большей мере селезёнки). [1][3]
Лечение малярии
Место — инфекционное отделение больницы.
Необходимо применение противомалярийных препаратов исходя из наличия данных о возможности малярии (при недоступности метода этиологического подтверждения и высокой вероятности малярии обязательно назначение лечения), определение вида плазмодия.
Исходя из состояния больного и проявлений болезни назначается комплекс патогенетической и симптоматической терапии.
При малейших признаках малярии (температура, озноб после посещения южных стран) нужно незамедлительно посетить врача или вызвать скорую помощь. Заниматься самолечением — опасно для жизни. [1] [3]
Прогноз. Профилактика
При своевременно начатом лечении и отсутствии осложнений чаще всего наступает полное выздоровление. При запоздалом лечении (тем более у европейцев) и развитии осложнений прогноз неблагоприятен.
Основа профилактики — борьба с переносчиками инфекции. Она включает использование защитных противомоскитных сеток, пропитанных инсектицидами, применение инсектицидов в помещениях в виде распылителей репеллентов и химиопрофилактику малярии. Также достаточно эффективно осушение болот, низменностей и лишение комаров естественной природной среды. Путешественникам не следует находиться в темное время суток вне жилых защищённых помещений, особенно вне городов.
Имеет место применение ряда противомалярийных вакцин, например RTS,S/AS01 (Mosquirix™), однако её применение пока ограничено, так как оказываемый ею эффект обеспечивает лишь частичную защиту у детей (возможно применение у детей в особо опасных районах Африки). [1] [4]
Министерство здравоохранения и социального развития РФ
ГОУ ВПО Красноярская государственная медицинская академия
Кафедра инфекционных болезней
Выполнил: студент 508 гр.
МАЛЯРИЯ - острое протозойное заболевание, характеризующееся циклическим, рецидивирующим течением со сменой лихорадочных приступов и межлихорадочных состояний.
Этиология. Малярию человека вызывают 4 вида возбудителей: Pl.falciparum - возбудитель тропической малярии, Pl.vivax, PI. ovale - возбудитель трехдневной малярии, PI. malaria - возбудитель четырехдневной малярии. В процессе жизнедеятельности малярийные паразиты проходят два цикла развития со сменой хозяев: половой цикл (спорогонию) в организме комара Anopheles и бесполый (шизогонию) в организме человека.
Эпидемиология. Источником является человек, больной малярией, или паразитоноситель, а переносчиком - комары из рода Anopheles. Заражение человека происходит при укусе его инфицированным комаром, а также при переливании крови больного малярией. Возможно внутриутробное инфицирование плода. Больной малярией становится заразным для комаров, когда в крови у него появляются зрелые шизонты: при трех- и четырехдневной малярии после второго-третьего приступа, при тропической - через 7-10 да от начала болезни.
Патогенез. Все клинические проявления малярии связаны с эритроцитарной шизогонией - ростом и размножением в крови бесполых эритроцитарных форм паразита. Наступление малярийных пароксизмов (приступов) совпадает с окончанием эритроцитарного цикла развития паразитов и массовым разрушением пораженных эритроцитов. Длительность эритроцитарной шизогонии определяет периодичность приступов при разных формах малярии: через 48 ч при трехдневной, тропической и ovale-малярии и через 72 ч - при четырехдневной малярии. Разрушение эритроцитов, которое происходит во время приступов, ведет к анемии. Возникновение малярийной комы связано с образованием паразитарных тромбов в капиллярах головного мозга и аллергизацией организма.
Клиническая картина. Инкубационный период при тропической малярии - 8-10 дней, при трехдневной - 10-14 дней и при четырехдневной - 20-25 дней. В начале заболевания лихорадка при малярии может быть непрерывного типа и лишь через несколько дней устанавливается правильное чередование приступов. В течение приступа различаются периоды озноба, жара и пота. Приступы обычно возникают утром с максимальной температурой в первой половине суток. Озноб появляется внезапно и носит, как правило, “потрясающий” характер. Затем наступает вторая фаза - жар. Температура достигает 39-40 °С и выше, усиливаются головная боль, боли в пояснице и мышцах, появляются беспокойство, жажда, иногда рвота. Через несколько часов жар сменяется фазой потоотделения, самочувствие больного быстро улучшается, но, как правило, остаются слабость, сонливость. Общая продолжительность малярийного приступа составляет от 6 до 12ч, при тропической малярии - до 24 ч и больше. В период апирексии самочувствие больного, как правило, остается хорошим, нередко он сохраняет работоспособность. Уже после первых 2-3 приступов появляется выраженное увеличение печени и селезенки. В результате массового распада эритроцитов возникают бледность и желтушное окрашивание кожных покровов. Со стороны сердечно-сосудистой системы в большинстве случаев имеют место функциональные нарушения - снижение артериального давления, тахикардия во время приступа, иногда небольшое расширение границ сердца влево.
Осложнения: малярийная кома, разрыв селезенки, тромбоз вен, гемоглобинурийная лихорадка.
Диагноз. Принимаются во внимание характерная клиническая картина (типичные лихорадочные приступы) и эпидемиологические данные (выезд за рубеж в тропики). Абсолютным доказательством служит обнаружение малярийных плазмодиев в крови. Мазки и толстую каплю необходимо брать до начала лечения.
Дифференцировать малярию необходимо с сепсисом, бруцеллезом, крупозной пневмонией, милиарным туберкулезом.
Лечение. Основные задачи в лечении - купирование приступа малярии путем воздействия на эритроцитарные шизонты, уничтожение гаметоцитов в крови больного для предупреждения возможной передачи возбудителя комарами, обезвреживание тканевых форм паразита для предупреждения развития отдельных рецидивов. Наиболее выраженным гематошизотропным действием, купирующим приступ малярии, обладают хлорохин, амодиахин, хлоридин. Гистошизотропное действие свойственно хиноциду, примахину, а также бигумалю и фансидару.
Прогноз при неосложненных формах малярии благоприятный. При малярийной коме, разрыве селезенки, тромбозах вен нередки летальные исходы.
Профилактика. Основными мерами профилактики малярии в странах, где она ликвидирована, являются раннее выявление и лечение больных. Лицам, выезжающим в эндемичные по малярии очаги, необходимо проводить химиопрофилактику. Назначаются делагил по 0,5 г 1 раз в неделю, амодиахин по 0,4 г (основания) 1 раз в неделю, хлоридин по 0,025 г 1 раз в неделю.
Малярия — трансмиссивное заболевание человека, характеризующееся преимущественным поражением ретикулогистиоцитарной системы и эритроцитов, лихорадочными приступами, анемией, увеличением печени и селезёнки.
❐ Этиология
● Возбудители — простейшие-споровики рода Plasmodium
● Plasmodium vivax — возбудитель трёхдневной малярии
● Plasmodium malarias — возбудитель четырёхдневной малярии
● Plasmodium falciparum — возбудитель тропической малярии
● Plasmodium ovale -возбудитель малярии овале (типа трёхдневной)
● Переливание инфицированной крови.
✎ Факторы риска: Путешествия или проживание в эндемичных регионах. Эпидемиология
● Малярию выявляют повсеместно от 45° северной до 40" южной широты (но чаще в тропиках и субтропиках) на высоте от 0 до 1800 м над уровнем моря
● В странах с умеренным климатом более часто выделяют Plasmodium vivax, реже Plasmodium malariae
● В тропиках основным возбудителем является Plasmodium falciparum, и лишь спорадически в Африканских странах выделяют Plasmodium ovale
● Ежегодно в 104 эндемичных странах заболевают около 250 млн человек
● Смертельные исходы чаще всего наблюдают среди детей, но также регистрируют среди неиммунизированных взрослых (1-2 млн ежегодно)
● Переносчики — комары рода Anopheles. Заболеваемость прямо зависит от размеров популяции комаров и числа больных, служащих резервуаром инфекции
● В связи с развитием индустрии туризма заболевание выявляют в странах, лежащих за пределами естественного ареала
● Передача инфекционного агента в большинстве случаев носит горизонтальный характер (распространение в течение эпидемического сезона возможно только через комаров). Генетические аспекты
● Лица, эритроциты которых не несут Аг группы Duffy, обладают естественной резистентностью к возбудителям малярии (многие представители негроидной расы)
● Естественной резистентностью обладают лица с врождённым дефицитом глюко-зо-6-дегидрогеназы, т.к. паразиты неспособны использовать глюкозомонофосфатный шунт в качестве источника энергии и в подобных условиях не могут развиваться в эритроцитах
● Лица с гемоглобинопатиями также резистентны к заражению, т.к. паразиты неспособны размножаться в эритроцитах с изменённой морфологией, например, у больных серповидноклеточной анемией
● При тропической малярии, вызванной Plasmodium falciparum, развивается черноводная (гемоглоби-нурийная) лихорадка — осложнение малярии, возникающее после приёма хинина и примахина. Чаще наблюдают у лиц с повышенной ломкостью эритроцитов как следствие наследственного дефекта глюкозо-6-фосфат-дегидрогеназы по типу анемии Маркиафавы-Микели, а также как реакция гиперчувствительностью замедленного типа на хинин.
❐ Клиническая картина
● Инкубационный период при малярии в зависимости от вида возбудителя варьирует от 8 до 25 сут (при трёхдневной может достигать 8-14 мес).
● Симптомы — лихорадка, анемия и нарушения кровообращения (для всех форм). Наиболее тяжело протекает тропическая малярия.
● Лихорадку наблюдают в момент выхода паразитов из разрушенных эритроцитов; интервалы между проявлениями приступов зависят от биологического цикла паразита. Начало острое, температура тела может достигать 40-41,7 °С (обычно подъём температуры наблюдают в дневное время), через несколько часов литически падает до 35-36 °С.
● Анемия — следствие массивного лизиса эритроцитов и фагоцитоза поражённых клеток фагоцитами. Черноводная лихорадка при тропической малярии характеризуется острым массивным гемолизом, гемолитической желтухой, болями в пояснице, гемоглобинурией. Значительно реже и лишь при тропической малярии наблюдают внутрисосудистый гемолиз.
● Нарушения кровообращения обусловлены подъёмом температуры тела. Расширение сосудов приводит к снижению ОЦК и АД. Последующий спазм сосудов, повышенная вязкость крови, закупорка капилляров остатками эритроцитов приводят к ишемии органов и тканей.
● Острый гломерулонефрит иногда сопровождает тропическую (falciparum) малярию; при хроническом заболевании, вызванном Plasmodium malariae, может развиться прогрессирующая почечная недостаточность. Нефропатология при малярии обусловлена аутоиммунными механизмами.
● Увеличение селезёнки и тромбоцитопения (часто).
● Поражения органов ЖКТ (например, гангренозноязвенные изменения слизистой оболочки кишечника, увеличение печени, фиброзный панкреатит).
❐ Лабораторные исследования
● Анализ крови — анемия, лейкопения, тромбоцитопения, увеличение концентраций АЛТ и ACT, увеличение содержания прямого и непрямого билирубина, снижение концентрации альбумина
● Микроскопия мазков на наличие паразитов. Для приготовления мазков используют капиллярную и венозную кровь. Мазки окрашивают по Райту или Романовскому-Гимза. Виды плазмодиев дифференцируют по морфологическим различиям. Дифференциальный диагноз
● Острая гемоли-тическая анемия
● Острая вирусная инфекция
● Другие причины тропической спленомегалии.
❐ Лечение:
● Больным в острой стадии и пациентам с тропической малярией рекомендована госпитализация
● В тяжёлых случаях контролируют возможное развитие осложнений, например, тяжёлой анемии и почечной недостаточности. Лекарственная терапия — воздействие на эритроцитар-ные формы плазмодиев (лечение малярии).
● При малярии, вызванной Plasmodium vivax, Plasmodium ovale, Plasmodium malariae, а также Plasmodium falciparum, чувствительными к хлорохину (хингамину), — хлорохина фосфат (хлорохин, хингамин) перорально.
● Взрослым — на первый приём 1 г (600 мг основания), затем через 6ч — 500 мг (300 мг основания), во 2 и 3 дни -по 500 мг 1 р/сут.
● Детям — на первый приём 10 мг/кг (не более 500 мг), затем 5 мг/кг через 6 ч, во 2 и 3 дни по 5 мг/кг 1 р/сут.
● При неосложнённом течении малярии, вызванной Plasmodium falciparum, устойчивыми к хлорохину.
● Перорально сочетание хинина сульфата и тетрациклина или клиндамицина, или сульфадоксина-пириметамина (фансидар)
● Взрослым — хинина сульфат 650мг 3 р/сут в течение 3-7 дней, тетрациклин 250мг 4 р/сут в течение 7 дней, клиндамицин 450 мг 3 р/сут в течение 3 дней, сульфадок-син-пириметамин 3 таблетки в один приём
● Детям — хинина сульфат 3 р/сут в течение 3-7 дней, сульфадоксинпириметамин 1/2 таблетки (до 4 лет), 1 таблетка (4-8 лет), 2 таблетки (8-12 лет) а Беременным — хинина сульфат 650 мг 3 р/сут в течение 3-7 дней, клиндамицин 450 мг внутрь каждые 8 ч в течение 3 дней или.
● Мефлохин или галофантрин. Взрослым — мефлохин 15 мг/кг внутрь однократно (не более 1 250 мг), галофантрин 6 таблеток (250 мг соли), по 2 таблетки через 6 ч до 3 доз.
● При осложнённом (злокачественном) течении малярии (паразитемия >5%, неврологические нарушения или неспособность к пероральному приёму препарата) — хинина дигидрохлорид 10 мг/кг в/в капельно в течение 1-2 ч, затем, или
постоянная инфузия со скоростью 0,02 мг/кг/мин, или по 10мг/кг п/к каждые 8 ч до паразитемии
Воздействие на параэритроцитарные формы (для предупреждения отдалённых рецидивов).
● При малярии, вызванной Plasmodium vivax и Plasmodium ovale, — во время или после лечения — примахина фосфат (примахин).
● Взрослым — 15мг примахина основания (26,3мг соли) внутрь ежедневно в течение 14 дней. Не следует назначать при беременности и недостаточности глюкозо-6-фосфатде-гидрогеназы.
● Детям — 0,3 мг/кг/сут примахина основания в течение 14 дней.
● При малярии, вызванной Plasmodium falciparum и Plasmodium matariae, параэритроцитарные формы возбудителя отсутствуют.
● Гамонтотропные средства (для предупреждения распространения малярии от больного человека). При малярии, вызванной Plasmodium vivax и Plasmodium malariae, — хлорохин или препараты для лечения острого приступа. При малярии, вызванной Plasmodium falciparum, — примахин 15 мг (осно-вание)/сут в течение 3 дней или 45 мг однократно.
✎ Осложнения (при отсутствии адекватного лечения)
● Инвазия Plasmodium falciparum; возможны паразитемия мозга, острая почечная недостаточность, острый гастроэнтерит, отёк лёгких, массивный гемолиз, разрыв селезёнки
● Инвазия Plasmodium malariae: у пациентов с хронической инфекцией может развиться нефротический синдром
● Прочие осложнения — судорожные припадки, анурия, психотические расстройства, кома, дизентерия, малярийный алгид, черноводная лихорадка, гиперпирексия.
✎ Прогноз при своевременной диагностике и адекватной терапии благоприятный.
Профилактика. Личная химиопрофилактика — предупреждение развития малярии у здорового человека при его пребывании в эндемичном районе
● Для профилактики малярии, вызванной всеми видами возбудителей, кроме Plasmodium falciparum, устойчивых к хлорохину, — хлорохина фосфат (хлорохин)
● Взрослым — 300 мг основания внутрь 1 р/нед. Приём препарата следует начать за 2 нед до прибытия в эндемичную местность и продолжить 4-6 нед после выезда из неё
● Детям — 5 мг/кг/нед; режим приёма как для взрослых (всего не более 300 мг)
● Для профилактики малярии, вызванной Plasmodium falciparum, устойчивыми к хлорохину, — мефлохин
● Взрослым — 250 мг 1 р/нед внутрь. Приём препарата следует начать за 1 нед до прибытия в эндемичную местность и продолжать 4 нед после выезда из неё
● Детям с массой тела 15-19 кг — 1/4 таблетки; 20-30 кг- 1/2 таблетки; 31-45 кг — 3/4 таблетки; выше 45 кг-1 таблетка. Режим приёма, как у взрослых
● При наличии противопоказаний к приёму мефлохина или хлорохина: детям старше 8 лет, взрослым — доксициклин 100 мг внутрь 1 р/сут. Приём препарата начинают за 1-2 дня до прибытия в малярийную местность и продолжают 4 нед после выезда из неё.
✎ МКБ: .
● В50 Малярия, вызванная Plasmodium falciparum
● В51 Малярия, вызванная Plasmodium vivax
● В52 Малярия, вызванная Plasmodium malaria
● В53 Другие виды паразитологически подтверждённой малярии
● В54 Малярия неуточнённая См. также рис. 4-8
● Малярия. Лобан КМ, Полозок ЕС. М.: Изд-во Рос. Ун-та дружбы народов, 1995
Читайте также:


