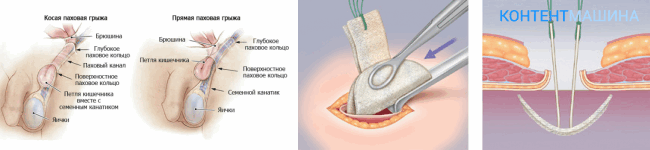
Материалы при операциях с грыжей
Грыжа (лат. hernia) — выход органов полностью или частично из своей анатомической полости через естественное или патологически образованное отверстие в тканях. Выпячивание органа происходит в пространство между мышцами или существующие рядом анатомические карманы и полости.
Термин был введен еще в древности К. Галеном. Грыжи могут быть легочные, дифрагмальные, мозговые, паховые, мышечные, вентральные (грыжи живота).
Самые частые – вентральные и паховые. Единственный для них метод лечения – герниопластика, т. е. хирургический способ.
Причины развития вентральных грыж
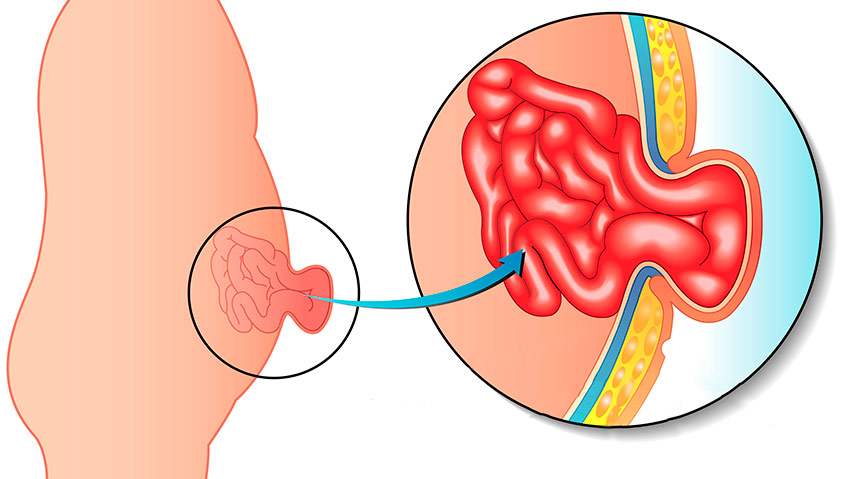
Главная ее причина – несостоятельность абдоминальных мышц, которые не выдерживают повышения внутрибрюшного давления. Чаще всего это возникает при ожирении, истощении, беременности, подъеме тяжестей, частом крике и плаче у младенцев, хронических легочных патологиях, запорах и т. п.
По происхождению

Грыжи бывают врожденные (порок развития) и приобретенные, вправимые и невправимые. Невправимыми они становятся после ущемлений и спаек.
По наличию осложнений – осложненные и неосложненные.
По течению – первичные, послеоперационные и рецидивные.
Методы и виды операции
Операция при грыжах живота включает в себя 2 этапа: герниотомия (грыжесечение) и герниопластика (ушивание грыжевых ворот).
На первом этапе происходит поиск и обнаружение грыжевого мешка, его рассечение, ревизия содержимого и при возможности вправление жизнеспособных частей в брюшную полость. При наличии некротизированных тканей – они отсекаются.
Герниопластика – это второй и главнейший этап операции. Она может проводиться многими способами. Объединены они в 3 большие группы:
- ушивание натяжением собственных тканей;
- укрепление грыжевых ворот лоскутами из других тканей;
- закрытие грыжевого отверстия полимерной сеткой с дальнейшим ее вживлением.
Главным недостатком всех ранее производимых методов герниопластики пупочной грыжи до 1960-х годов 20 века было натяжение тканей при ушивании грыжи. Такая процедура давала до 70 % осложнений и рецидивов, поскольку такой шов оказывался несостоятельным. Поэтому сегодня подобный метод заменен более результативными способами – без натяжения.
Разновидности операций при грыжах

На сегодняшний день натяжная герниопластика пупочной грыжи применяется все реже потому, что:
- дает сильный постоперационный болевой синдром;
- длительный период восстановления;
- трудоспособность теряется минимум на 3 месяца;
- при малейшем напряжении шов расходится;
- в трети случаев возникают рецидивы.
Отзывы пациентов о таком способе крайне негативные.
Большая часть практикующих хирургов сегодня за ненатяжные методы, например, часто применяют установку сетчатого имплантата. Он полностью принимает на себя все давление. Ячеистая его структура создана так, что в него быстро прорастают фиброзные клетки, и в дальнейшем стенка живота только укрепляется. Сетка создана из полимерных инертных материалов и прекрасно вживается.

Герниопластика пупочной грыжи сеткой снижает вероятность рецидива меньше, чем до 3 %. Кроме этих 2 методов, применяют и смешанный вариант, когда натяжение тканей сочетается с наложением имплантата.
В зависимости от доступа герниопластика также может быть:
- открытой;
- лапароскопической.
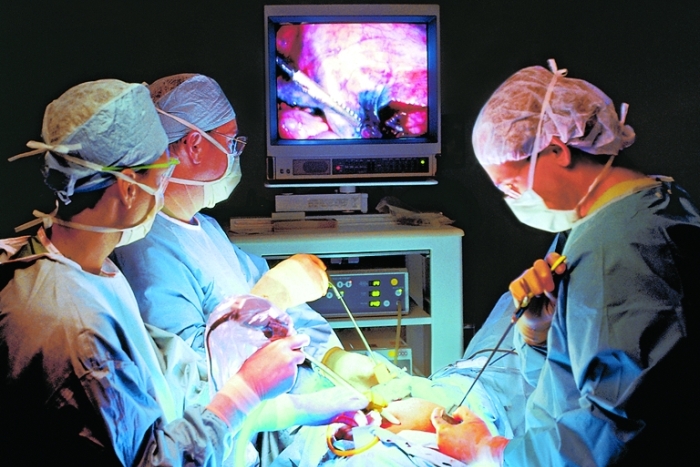
Более предпочтительна лапароскопия ввиду минимальной ее травматичности и осложнений. Наркоз при этом назначают эндотрахеальный с миорелаксацией.
Этапы операции в целом
Методов много, но этапы одинаковы:
- Сначала мягкие ткани разрезаются и отыскивается грыжа.
- Проводится ее ревизия и оценивается жизнеспособность тканей.
- При возможности она вправляется или иссекается.
- Затем идет этап пластики.
Показания и противопоказания герниопластики
Планируя герниопластику грыжи, врач оценивает пользу и риски от операции. Особенно если речь идет о пожилых больных.
- Ущемление грыжи – операция экстренная.
- Рецидив после операции.
- Вероятность разрыва грыжи при истончении над ней кожи.
- Появление спаек после операции в сочетании с кишечной непроходимостью.
- Обтурационная непроходимость кишечника.
- возраст после 70 лет;
- острые инфекции;
- терминальные состояния;
- шоковые состояния и сепсис;
- ожирение;
- цирроз печени с асцитом;
- варикоз вен пищевода;
- диабет;
- нарушение свертываемости крови;
- грыжи после рака.
Современные возможности анестезии и лапароскопического метода лечения делают герниопластику вентральной грыжи возможной даже при противопоказаниях, но степень риска всегда оценивается индивидуально.
Предоперационная подготовка
Пациент сдает все стандартные анализы и делает УЗИ органов живота. За неделю отменяются антикоагулянты. Накануне легкий ужин, утром нельзя пить и есть.
Метод Лихтенштейна
Герниопластика пупочной грыжи по Лихтенштейну – наиболее популярный вариант пластики, потому что не требуется длительной подготовки больного, техника метода довольно несложна.
Единственный недостаток – имплантация полимерной сетки, которая дорогая по цене. Этот тип операции применим для многих грыж - пупочной, паховой, бедренной. Сетка устанавливается под мышечный апоневроз, без разрезов мышц и фасцией. Поэтому эта операция малотравматична, и это самый главный ее плюс.
Наибольшее количество положительных отзывов о герниопластике пупочной грыжи приходится на долю именно по методу Лихтенштейна. Она практически не имеет рецидивов (99 % успеха).
Натяжная герниопластика по Бассини
Герниопластика паховой грыжи по этому способу – это классическая операция с натяжением при паховых грыжах. Анестезия местная или спинальная. Разрез до 8 см в длину делается без рассечения брюшины.
Хирург отыскивает и вскрывает семенной канатик, содержимое грыжевого мешка возвращается в брюшную полость, а часть нежизнеспособных оболочек отсекается. Затем паховая связка подшивается к прямой мышце живота, семенной канатик переводится вверх, затем апоневроз наружной косой мышцы живота ушивается. Все это получило название пластики задней стенки пахового канала по Бассини.
Способ Мейо
Герниопластика пупочной грыжи по Мейо – метод натяжной. Разрез стенки живота продольный, с левосторонним обходом пупка. Кожа и клетчатка затем отсепаровывается от стенки грыжевого мешка и рассекается пупочное кольцо. После вправления грыжи, хирург сложной последовательностью наложения швов обеспечивает прочность и многослойность стенки живота, чтобы не было расхождений.
Другие методы
Герниопластика паховой грыжи по методу Постемского – натяжной способ. В ходе операции полностью вырезают паховый канал, из оставшихся мышц хирург моделирует новый канал, через который пропускается семенник, мышцы сшиваются. Для такого способа достаточно местной анестезии.
Пластика пупочной грыжи по методу Сапежко. Наркоз общий. В ходе операции полностью удаляется и кожа, и пупок. Грыжевые ворота раскрываются продольным разрезом. После заправления грыжевого содержимого мешочка внутрь брюшины разрез сшивается.
Пластика грыжи по методу Лексера - открытая герниопластика пупочной грыжи. Применяется при спаивании пупка с дном грыжевого мешка. После вскрытия техника ревизии и вправления та же, что и в обычной операции. Вырезанный вначале лоскут кожи возвращается на место и подшивается узловым швом.
Пластика грыжи по методу Краснобаева. Вид наркоза любой. Такой метод применяется в детской хирургии детям после полугода. Удаление грыжевого мешочка происходит без разреза апоневроза ребенка, закрытие грыжевого канала производится шелковой нитью.
Метод Марси - сужается расширенное глубокое паховое кольцо. Операция называется еще простым закрытием кольца. В этом случае оно повреждается минимально. Метод рассчитан на косые паховые грыжи у лиц любого пола.
Герниопластика паховой грыжи

Лапароскопическая операция устраняет полностью причины появления грыжи. Место выпячивания сшивается, накладывается имплантат – полимерная сетка. Т. е. метод ненатяжной. Особенностью паховых грыж является тот факт, что во время операции часто обнаруживается и паховая грыжа противоположной стороны.
Лапароскопия типична: производят 3 небольших надреза немного выше паховой области – для введения лапароскопа и 2 для выполнения манипуляций. Этапы удаления те же: обнаружение грыжи, ревизия грыжевого мешка, установление причины грыжи. Попавшая в мешок петля тонкого кишечника возвращается на свое место (она и бывает провокатором выпячивания) и накладывается заплатка. Закрепление ее происходит на брюшинных мышцах титановыми скрепками.
Длительность операции – около часа. Болевые ощущения небольшие после операции, проходят через 2-3 дня. Полное восстановление в течение месяца. Обычно рецидивов и осложнений такой метод не дает.
Лапароскопическая операция пупочной грыжи

Преимущества лапароскопической герниопластики пупочной грыжи заключаются в:
- минимизации повреждений брюшной стенки;
- хорошем эстетическом эффекте;
- отсутствии осложнений в виде нагноения и кровотечений;
- минимальность болевых ощущений и быстрое восстановление;
- возможность проведения операции у тяжелых больных.
К недостаткам можно отнести необходимость общего наркоза и использование миорелаксантов, длительность операции.
При эндоскопической герниопластике грыжи живота хирург делает те же 3 небольших надреза, о которых говорилось. В абдоминальную полость накачивается газ, что позволяет улучшить обзорность, в дальнейшем техника проведения аналогична любому грыжесечению.
Среди недостатков можно отметить существующую возможность повреждения самими манипуляторами подкожных плохо различимых сосудов. Возникающее при этом кровотечение остановить можно не совсем быстро. Поэтому эндоскопические операции всегда лучше проводить опытным квалифицированным хирургам.
Послеоперационный период и осложнения
Период реабилитации протекает чаще всего в течение 2 недель. Осложнений не бывает. Швы при таком благоприятном течении удаляют через неделю. По показаниям врач может порекомендовать ношение бандажа, удерживающего шов от нагрузки и давления внутренних органов.
После эндоскопии бандаж обычно не требуется. Болевой синдром после операции прекрасно поддается действию обычных анальгетиков.
С противовоспалительной целью и для снятия отека вокруг раны кратковременно назначают НПВС. Никаких физических нагрузок и подъема даже небольших тяжестей быть не должно.
По истечении индивидуального срока можно начинать выполнять лечебную гимнастику. Тренировка должна происходить без рекордов, очень постепенно. Боли быть не должно. Необходима нормализация веса.
Осложнения редки, но все же они возможны:
- Воспаление и нагноение шва.
- Рецидив.
- Возможное повреждение нервно-сосудистого пучка или соседних органов во время операции.
- Прорезывание шовных нитей со всеми вытекающими отсюда последствиями, резкое натяжение тканей.
- Смещение сетчатого имплантата со своего места.
- Спаечная болезнь.
- Отторжение имплантата.
- Осложнения от общего наркоза.
Свойства полимерных сеток для имплантации
К преимуществам можно отнести:
- повышенную прочность;
- не вступают в химические и биологические реакции;
- гипоаллергенны;
- нетоксичны;
- не дают развиться инфекциям и воспалению;
- гибкие и эластичные;
- имеют противораковые свойства.
Грыжевые ворота ограничивают собой грыжевой дефект и могут иметь размер от нескольких сантиметров в диаметре (в основном при грыжах белой линии живота и пупочных) до двадцати-тридцати сантиметров и даже более, что чаще всего встречается при послеоперационных грыжах и диастазе (расхождении) прямых мышц живота.
В основном в грыжевой мешок выходят подвижные органы брюшной полости, а именно: петли тонкой кишки (чаще всего), сальник (несколько реже), слепая кишка, аппендикс, поперечно-ободочная и сигмовидная кишка, меккелев дивертикул и т.д.
Особенностью внутренних грыж живота (лат. hernia abdominalis interna) является то, что в число их элементов не входит грыжевой мешок, он здесь попросту отсутствует. Выпячиваться через грыжевые ворота в подобных ситуациях могут быть не только вышеперечисленные органы, но также желудок, селезёнка, печень и почки.
Особенности оперативного лечения пупочных грыж
На сегодняшний день вылечить пупочную грыжу у взрослых пациентов можно лишь посредством хирургического вмешательства. Если нет ущемления образования, и оно свободно вправляется, можно ограничиться ушиванием пупочного кольца. При сильном расширении для закрытия используют пластику.
При развитом некротическом процессе, а именно, при омертвении тканей органа, замкнутого в грыжевом мешке, требуется больший объем оперативного вмешательства. В этом случае врач удаляет измененные участки.
Существует множество способов герниопластики: Сапежко, Мейо, Лекстеру и т. д. Различия, в основном, заключается в способе доступа, остальные этапы практически идентичные
На современном этапе в герниологии для пластики дефектов брюшной стенки в подавляющем большинстве случаев применяются искусственные материалы.
Суть метода заключается в выкраивании из специального материала индивидуального по своим размерам и форме лоскута, который затем надёжно фиксируется в виде заплаты к тканям брюшной стенки либо нерассасывающимися монофиламентными, проленовыми нитями достаточной толщины, либо танталовыми скрепками, накладывающимися специальным степлером. Помимо этого сейчас выпускаются сетки, изначально снабжённые особыми липучками для крепления – их не пришивают, а просто прижимают к окружающим тканям.
В работе используются ультрасовременные аллопластические материалы. Они позволяют значительно снизить риск повторного возникновения грыжи, он равен всего лишь 1%. Пластичный сетчатый имплантат берет на себя всю нагрузку. При этом ткани при его установке не стягиваются, благодаря чему уменьшается выраженность болевого синдрома. Ненатяжная герниопластика сводит к минимуму вероятность возникновения осложнений после операции и сокращает продолжительность реабилитации пациентов.
Также возможно проведение герниопластики местными тканями. Этот способ применяется только у молодых пациентов с неосложненными грыжами небольших размеров.
Лечение паховой грыжи
Развитие паховой грыжи может повлечь за собой опасные для жизни осложнения. Поэтому ее лечение не обходится без хирургического вмешательства. При этом совсем не важно, каков тип выпячивания и какого размера образование.
Существует два основных способа удаления паховой грыжи:
В современной медицине используют два варианта герниопластики: натяжную и ненатяжную. Первый предполагает закрытие дефекта брюшной стенки с помощью стягивания собственных тканей и сшивания их между собой. Второй подразумевает установку синтетического эндопротеза.
Имплантат изготавливается из высокотехнологичных полимерных материалов. Он обеспечивает сохранение естественных пропорций в паховом канале, исключает натяжение тканей и способствует уменьшению болевого синдрома. Восстановление пациентов при ненатяжной герниопластике происходит намного быстрее. К тому же имплантацию синтетического эндопротеза можно осуществлять и лапароскопическим способом.

- Разновидности операций при грыжах
- Когда проводится герниопластика
- Противопоказания к герниопластике
- Предоперационная подготовка
- Самостоятельная подготовка
- Виды операций и способы пластики
- Метод Лихтенштейна
- Метод Бассини
- Метод Мейо
- Метод Постемского
- Метод Сапежко
- Послеоперационный период
- Осложнения после герниопластики
Герниопластика или пластика грыжи это операция по удалению грыжи или грыжесечению. Грыжа – это патологическое состояние, при котором внутренние органы выходят из полости через аномальные или естественные расхождения тканей.
Для лечения грыж применяют оперативные методики, т.к. консервативные стратегии не дают результата и являются лишь профилактикой.
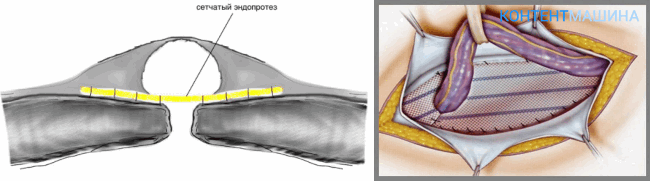
Разновидности операций при грыжах
Существует два способа коррекции грыжевых выпячиваний:
- ненатяжная герниопластика;
- натяжная герниопластика.
При оперативном вмешательстве натяжного типа врач для перекрытия грыжевых ворот использует ткани пациента. Стягивая и сшивая края в области с патологическим расхождением и выпячиванием.
Операции ненатяжного типа подразумевают использование искусственных барьеров (сеток). Которые перекрывают грыжевые ворота и препятствуют выходу органов из полости.
Со временем вживленный барьер покрывается фиброзной тканью, создавая надежное препятствие для грыжи и сводя риск рецидивов к минимуму.
Хирург может сочетать натяжную и ненатяжную технику.
Разновидности герниопластики по доступу:
- лапароскопическая;
- открытая.
Лапароскопическая герниопластика относится к малоинвазивным методикам. Хирург формирует несколько проколов (от 5 до 12 мм) в области локализации грыжи. Затем в проколы водят инструменты, удаляют деформированные ткани (грыжевой мешок), вправляют выпяченную часть органа и блокируют грыжевые ворота.
Открытая герниопластика проводится через разрез в брюшной стенке. Хирургический разрез не превышает 10 см. Врач производит манипуляции по иссечению грыжевого мешка, вправлению органа, перекрывает грыжевые ворота и послойно ушивает ткани.
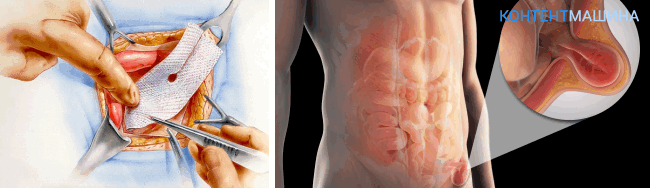
Когда проводится герниопластика
Оперативная методика рекомендована в обязательном порядке пациентам, у которых течение болезни осложняется прочими факторами:
- защемление грыжевого мешка;
- повторные грыжи после ранее перенесенной операции по коррекции грыжевых выпячиваний;
- грыжи в области ранее наложенных швов (в т.ч. в зарубцевавшемся состоянии);
- опасность разрывов грыжи;
- спайки в брюшной полости;
- нарушения функций кишечника.
Противопоказания к герниопластике
Перед назначением операции лечащий врач должен оценить целесообразность хирургического вмешательства и вытекающие риски.
При наличии относительных противопоказаний операцию переносят до момента, пока состояние пациента не стабилизируется:
- инфекционные поражения;
- шоковые состояния;
- беременность;
- терминальные состояния.
- возраст от 70 лет (пожилым пациентам операции по иссечению грыжевых выпячиваний проводят только при ущемлении);
- тяжелые заболевания легких и сердечно-сосудистой системы;
- цирроз печени;
- сахарный диабет;
- грыжи, возникшие после паллиативного лечения злокачественных опухолей.
Предоперационная подготовка
Процедура подготовки к герниопластике включает в себя сдачу анализов и осмотр у специалистов (хирург, анестезиолог и терапевт).
Список обязательных анализов:
- анализ мочи и крови (общий);
- биохимический анализ крови;
- флюорография;
- электрокардиограмма;
- анализ на ВИЧ, сифилис и гепатиты;
- анализ на группу и резус крови, свертываемость;
- ультразвуковой анализ органов брюшной полости.
ВНИМАНИЕ! Пациент в обязательном порядке должен рассказать врачу о приеме лекарственных средств, чтобы исключить осложнения на фоне употребления антикоагулянтов и кроверазжижиющих препаратов.
Не позднее чем за сутки до назначенной операции, больной должен предоставить врачу результаты анализов. За ночь до процедуры необходимо принять гигиенический душ. Крайний прием пищи разрешен вечером, накануне перед операцией.
ВНИМАНИЕ! При крупных вентральных грыжах больному могут назначить клизму.
Виды операций и способы пластики
Независимо от метода хирургического вмешательства ход операции включает в себя основные этапы:
- Введение наркоза или обезболивающего средства.
- Обработка кожных покровов.
- Организация хирургического доступа (рассечение тканей или формирование проколов).
- Изучение грыжи и определение радиуса удаления тканей (удаляют, как правило, нежизнеспособную ткань и воспаленные элементы).
- Вправление органа.
- Пластика грыжевых ворот.
- Сшивание рассеченных тканей.
Существует несколько способов пластики грыжевых ворот. Зачастую хирург отдает предпочтение ненатяжному способу. Правильно подобранная стратегия коррекции ворот выпячивания позволяет избежать рецидивов и облегчить послеоперационный период.
Методика достаточно проста и не подразумевает сложной предварительной подготовки. Способ подходит для коррекции бедренной, паховой и пупочной грыжи, грыж белой линии.
Хирург перекрывает место выпячивания органа с помощью сеточного материала, устанавливая его под мышечный апоневроз. Фасцию и мышцы не травмируют.
Герниопластика по Лихтенштейну может проводиться через открытый и через лапароскопический доступ.
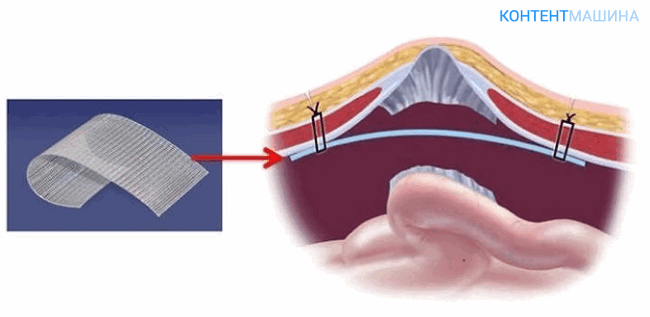
Метод используют при прямых и косых грыжах пахового отдела. Хирургический доступ формируют непосредственно над грыжей, затем производят вправление и иссечение тканей.
На финальном этапе края косых мышц пресса сшивают с паховой связкой.
Грыжесечение по Мейо – это натяжная операция. Метод применяют в случаях, когда у пациента диагностирована пупочная грыжа и грыжа белой линии живота. Хирург рассекает кожные покровы, обходя пупок.
После этого кожу и клетчатку отделяют от грыжи и разрезают пупочное кольцо поперечным разрезом. Часть грыжевого мешка вправляют в полость, а часть удаляют.
Поэтапно подшиваются верхний и нижний края прямой мышцы. Врач накладывает ткани послойно, создавая прочный барьер.
Натяжная операция подразумевает полное удаление пахового канала и его искусственное дублирование.
Семенной проток размещают в физиологичном положении.
Грыжесечение по Сапежко применяют при пупочных грыжах. Кожу над грыжей и пупок удаляют, а грыжевой мешок частично иссекают (его содержимое при этом вправляют внутрь).
Грыжевые ворота рассекают горизонтальным разрезом. На финальном этапе операции хирург создает дупликатуру.
Послеоперационный период
Строгий послеоперационный период длится 12 часов. В течение этого времени больному показан постельный режим. Вечером в день операции можно начинать употреблять жидкости, приподниматься и поворачиваться из положения лежа.
Ходить разрешено уже через сутки после операции. Привычный режим питания можно возобновить через неделю после герниопластики.
Снятия швов не требуется, а обработку швов больной проводит самостоятельно. В качестве средства для обработки применяется слабый раствор йода или марганцовки.
Осложнения после герниопластики
Осложнения после операции по коррекции грыж встречаются редко, но возможны:
- инфицирование раны;
- рецидив;
- повреждение органов и тканей брюшной полости;
- образование спаек;
- миграция и отторжение имплантата.
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли [1] . Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (ламинэктомия). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска [2] ;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника [3] ;
- грыжи грудного отдела позвоночника являются самыми редкими.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
«Удаление грыжи межпозвонкового диска, тем более с использованием видеоэндоскопических технологий, — это серьезное хирургическое вмешательство. Поэтому важно все правильно спланировать и реализовать. Часто пациент выбирает специалиста, руководствуясь информацией, опубликованной на форумах. Однако желательно все собранные сведения проверять на месте — обратиться в клинику и побеседовать лично со специалистом.
Выбрать хирурга, решениям которого пациент может полностью доверять, — приоритетная задача. Первичная консультация поможет лично познакомиться с врачом и по результатам обсуждения принять решение. Большую роль играет полноценное обследование перед операцией. Особое внимание стоит уделить клиникам, которые специализируются на неврологии и нейрохирургии и имеют соответствующее оснащение.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-014505 от 6 июля 2017 года выдана Департаментом здравоохранения г. Москвы.


Грыжа позвоночника может существенно ухудшить качество жизни, вызывая боль и ограничение подвижности, поэтому требует квалифицированного лечения.

Стоимость удаления грыжи межпозвонкового диска определяется индивидуально в зависимости от особенностей организма пациента.

Узнать больше о клинике, а также возможных вариантах лечения грыжи межпозвонкового диска можно, записавшись на прием в специализированную клинику.

Удаление грыжи межпозвонкового диска с использованием видеоэндоскопических технологий способствует снижению болевых ощущений в послеоперационный период.

При выборе клиники для лечения грыжи межпозвонкового диска стоит обратить внимание на наличие лицензий, оснащенность, а также квалификацию персонала.
Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
Читайте также: