Международные рекомендации по лечению ревматоидного артрита
Ревматоидный артрит — серьезная болезнь, привлекающая внимание докторов разных стран. Отсутствие ясности причин возникновения, тяжесть протекания, сложность исцеления обуславливают важность кооперации докторов в изучении заболевания. Клинические рекомендации разрабатываются ассоциацией ревматологов с целью выработки единой схемы выявления недуга, разработки путей лечения, использования современных лекарств.
Классификация заболевания согласно клиническим рекомендациям
Ревматоидный артрит в условиях клинических рекомендаций описывается как хроническая болезнь. Недуг вызывает аутоиммунный ответ организма — яркое изменение защитной реакции, вызванное неясной причиной. Согласно МКБ 10 проявления ревматоидного артрита закодированы М05-М06 (относятся к классу воспалительных патологий).
Пациентов характеризует тяжелое патологическое состояние, которое протекает по-разному в разных стадиях. Клинические рекомендации рассматривают несколько периодов недуга:
- Сверхранний период (до полугода развития болезни).
- Ранний период (от полугода до года).
- Развернутый период (от года до двух).
- Поздний период (от двух лет существования болезни).
Раннее обнаружение заболевания повышает шансы на купирование патологического процесса. Медицинские сотрудники рекомендуют обращаться за помощью сразу после нахождения подозрительных негативных симптомов.
Клиника ревматоидного артрита отмечается следующими проявлениями:
- воспаление суставов (часто встречается поражение суставов кистей);
- ощущения скованности движений, особенно после пробуждения;
- повышенная температура;
- перманентная слабость;
- высокое потоотделение;
- снижение аппетита;
- появление подкожных узелков.
Отличительная черта заболевания — проявление симметричности воспаленных суставов. Например, воспаление на правой ноге сопровождается аналогичным поражением левой конечности. Обратитесь к доктору при симметричных поражениях немедленно!
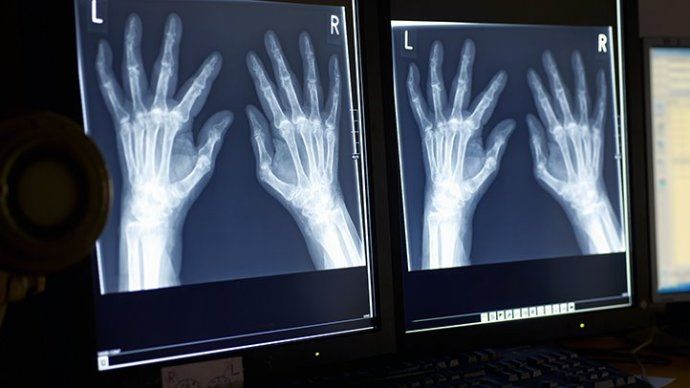
Обследования больных при помощи рентгена показывают наличие нескольких стадий:
- стадия № 1 проявляет небольшое понижение плотности костей в околосуставной сфере;
- стадия № 2 отмечает расширение поражения кости, возникновение просветов, начальные признаки деформации кости;
- стадия № 3 выявляет выраженный остеопороз, сопровождаемый яркими деформациями костной ткани, суставными вывихами;
- стадия № 4 высвечивает яркие поражения костей, нарушения соединения суставов, наросты на суставах.
Важное условие правильной классификации — профессионализм медицинских сотрудников. Опытный доктор верно классифицирует болезнь, выделит степень развития недуга, уточнит симптоматику.
Помните — недоверие к доктору затрудняет результативность излечения. При отсутствии контакта с медицинским работником стоит обратиться за исцелением к другому специалисту.
Основные принципы диагностики болезни
Поставить верное медицинское заключение достаточно сложно. Доктора руководствуются следующими принципами диагностики недуга:
- Уникальных характеристик болезни не существует. Не стоит ожидать специфических проявлений ревматоидного артрита. Важно осознавать — подозрения доктора обязательно стоит подтвердить достоверными исследованиями (например, рентгенографией, лабораторными методами).
- Окончательное медицинское заключение выносится доктором-ревматологом. Терапевт обязательно направляет пациента на ревматологическую консультацию при подозрительных симптомах (длительное ощущение скованности, наличие опухлости сферы сустава).
- При сомнениях стоит проводить консилиум специалистов, помогающий поставить верное медицинское заключение.
- Важно помнить о необходимости анализа возможности проявления иных болезней. Доктору необходимо изучить все вероятные недуги, обладающие сходным проявлением симптоматики.
Важно! При воспалении сустава не ждите изменений в других суставах! Не затягивайте с обращением к доктору, теряя время. Раннее обращение (желательно до полугода болезни) предоставит шанс на полное сохранение качества жизни больных.
Дифференциальная диагностика патологии, основанная на клинических рекомендациях
Диагностирование доктором ревматоидного артрита по клиническим рекомендациям проводится комплексно по нескольким направлениям. Базой постановки медицинского заключения служат классификационные критерии, описанные в клинических рекомендациях. При осмотре доктора настораживают следующие симптомы:
- больной жалуется на разнообразные боли в суставной области;
- больным свойственна утренняя скованность (около получаса пациентам сложно двигать суставами);
- пораженные области отличаются припухлостью;
- воспалительный процесс беспокоит пациента не менее двух недель.
Поражения суставов сотрудники оценивают по пятибалльной системе. Единица выставляется в ситуации воспаления от 2 до 10 крупных суставов, максимальные 5 баллов получает пациент с множеством воспаленных суставов (не менее 10 крупных суставов, как минимум один мелкий).
Помните — заболевание поражает неспешно. Развитие недуга характеризуется замедленным нарастанием боли в течение нескольких месяцев. Больных радует отсутствие ярких симптомов, но данный симптом — тревожный сигнал для доктора. Обязательно отслеживайте интенсивность негативных симптомов, частоту проявления болей, силу болезненных ощущений.
Инструментальная диагностика позволяет уточнить медицинское заключение, проводя следующие процедуры:
- Рентгенография позволяет увидеть изменения в сфере суставов. Доктор рассматривает состояние суставных щелей, анализирует наличие суставных вывихов (подвывихов), изучает плотность костей, видит кисты, диагностирует наличие эрозийного поражения. Исследования применяют для первичного анализа недуга. Далее больным рекомендуется ежегодно повторять данную процедуру обследования.
- Магнитно-резонансная томография более чувствительна в сравнении с проведением рентгена. Посредством МРТ выявляются воспалительные процессы в сфере синовиальных оболочек, эрозийные поражения костей, поражения соединительных тканей (окружающих суставы).
- Ультразвуковая диагностика позволяет разглядеть патологические изменения в сфере суставов. Медицинский сотрудник способен увидеть эрозии, пораженные участки соединительных тканей, разрастание синовиальной оболочки, наличие патологических выпотов (места скопления жидкости). Результаты ультразвуковой диагностики демонстрируют границы пораженной области, позволяют отследить интенсивность воспаления.
Инструментальные обследования дополняют диагноз. Однако по результатам данной диагностики неправомерно выставлять медицинское заключение. Наличие болезни обязательно должно подтвердиться лабораторными исследованиями!
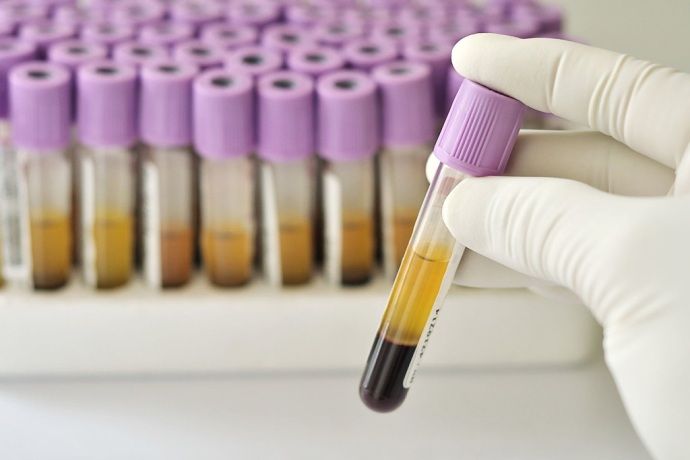
Большое значение для верного медицинского заключение имеют лабораторные методы:
- Анализ крови на антитела в отношении цитруллинированного циклического пептида (АЦЦП). Данный метод позволяет продиагностировать заболевания на начальной ступени. Анализ АЦЦП позволяет подтвердить медицинское заключение, выделить форму заболевания, проанализировать течение. Посредством анализа медицинские сотрудники предсказывают скорость прогресса болезни. В норме содержание специфичных антител не превышает 20 МЕ/мл. Повышенные показатели — повод для беспокойства. Зачастую положительные результаты анализа опережают проявление негативных симптомов.
- Тест на обладание ревматоидным фактором помогает диагностировать недуг. При отсутствии болезни показатели нулевые либо не выше 14 МЕ/мл (показатели едины для несовершеннолетних, взрослых, пожилых).
- Исследования на наличие вирусов в организме (тесты на ВИЧ-инфекцию, на различные виды гепатитов).
Анализы АЦЦП и тест на наличие ревматоидного фактора берутся из вены пациента. Рекомендуется обращаться в лабораторию утром, не есть перед сдачей анализов. За сутки до посещения лаборантов недопустимо есть жирную пищу, копченую продукцию. Сыворотка крови способна свернуться, лишив пациента правильных результатов.
Современные тенденции лечения заболевания
Услышав о неизлечимости заболевания, больные чувствуют опустошенность, тревогу, безнадежность. Поддаваться депрессии не стоит — медицинские сотрудники помогут одолеть недуг. Традиционно хронический ревматоидный артрит усмиряют посредством комплексного лечения:
- Базисные противовоспалительные препараты помогают купировать воспалительные процессы у больных. Среди лекарств данной категории популярны таблетки Метотрексата. При недостаточной переносимости доктора назначают Лефлуномид. Также допустимо лечение Сульфасалазином. Пациенты оставляют о результативности препаратов золота положительные отзывы.
- Нестероидные противовоспалительные препараты существенно облегчают самочувствие больных за счет снижения болевых ощущений. Активно помогают больным Ибупрофен, Кетонал, Диклоберл. Тяжелые ситуации заболевания требуют выписки Кеторолака. Доктор рассматривает каждую ситуацию индивидуально, выбирая оптимальное сочетание лекарственных средств, подходящее определенному больному.
- Глюкокортикоиды способствуют подавлению атипичных реакций организма, позволяя погасить симптомы болезни. Активно используются Дексаметазон, Преднизон. Гормональную терапию с особой осторожностью используют при излечении несовершеннолетних, опасаясь нарушить развитие детских организмов. Взрослым пациентам препараты данного ряда выписываются в ситуациях подтверждения отсутствия результатов от предыдущего лечения.
Самое сложное в лечении недуга — подбор эффективных лекарственных средств. Предсказать воздействие препарата на конкретного пациента нельзя. Доктора вынуждены наблюдать за действием лекарства около трех месяцев (минимальное время составляет около месяца). Отсутствие ожидаемого результата вынуждает изменить дозу лекарственных средств либо полностью сменить препарат.
Новым методом в ревматологии признается использование генной инженерии. Данная группа препаратов представляет генно-инженерные разработки, подавляющие атипичные реакции организма.
Надежду на выздоровление больных придают инъекции инфликсимаба. Ремикейд — единственный препарат, содержащий данное вещество. Инфликсимад — синтез человеческого и мышиного ДНК, позволяющий связаться с негативными факторами, нейтрализовать иммунные ответы, погасить атипичные реакции. Конечный результат — устранение ревматоидного артрита. Явные преимущества препарата Ремикейд:
- быстрый эффект (наступают явные улучшения через пару дней);
- высокая результативность (погашение механизма развития недуга);
- длительность позитивных результатов (на несколько лет пациенты забывают о неприятном диагнозе);
- эффективность даже при запущенных ситуациях.
Недостатки применения инфликсимаба в комплексном лечении ревматоидного артрита:
- Необходимость нахождения под капельницами (лекарство вводится курсом).
- Разнообразие побочных действий (вероятность возникновения тошноты, болей головы, нарушений деятельности сердца, аллергических проявлений, иных негативных реакций).
- Крайне высокая цена (за 100 миллиграмм препарата пациентам придется заплатить около 400 долларов).
Отсутствие денежных средств для излечения — не повод грустить. Проводя эксперименты, медицинские сотрудники предлагают пациентам бесплатно излечиться. Существуют возможности попадания в экспериментальные группы, принятия участия в тестировании новых лекарств. Важно следить за новостями, активно изучать современные форумы, подавать заявки для пробных исследований.
Биологические лекарственные средства — еще одна новинка в сфере борьбы с недугом. Основное действие лекарства обусловлено установлением специфических связей с молекулами белка, подавляющих атипичные реакции организма. Клинические рекомендации по ревматоидному артриту выдвигают предложение использовать новые биологические препараты для излечения болезни. Среди данной группы лекарственных средств выделяются:
- Хумира включает активный ингредиент адалимумаб, останавливающий фактор некроза опухоли. Взрослым пациентам препарат вкалывают в сферу живота, бедра;
- Кинерет (анакинра) используется подкожно, осуществляя блокировку интерлейкин-1 –белка;
- Этанерцепт стимулирует воспроизведение лейкоцитов. Лекарство колют подкожно взрослым, несовершеннолетним, пожилым пациентам.
Использование сразу нескольких биологических лекарств — большая ошибка. Недопустимо считать препараты безвредными, смешивать разные виды, назначать самостоятельное лечение. Лечитесь только под контролем медицинских сотрудников!
Ревматоидный артрит — крайне сложный недуг, требующий тщательного лечения. Окончательное исцеление невозможно, но современные клинические рекомендации позволяют потушить проявления заболевания, минимизировать негативные последствия, позволить пациентам радоваться жизни.
Версия: Клинические рекомендации РФ (Россия) 2013-2017
Общая информация
Общероссийская общественная организация Ассоциация ревматологов России
Рекомендации по лечению ревматоидного артрита.
Е.Л. Насонов, Д.Е. Каратеев по поручению группы экспертов АРР.
М05 Серопозитивный ревматоидный артрит
М06 Другие ревматоидные артриты
М05.0 Синдром Фелти
М05.1 Ревматоидная болезнь легких
М05.2 Ревматоидный васкулит
М05.3 Ревматоидный артрит с вовлечением других органов и систем
М06.0 Серонегативный ревматоидный артрит
М06.1 Болезнь Стилла у взрослых
М06.9 Ревматоидный артрит неутонченный
Лечение
Комментарий. Оценка эффекта терапии должно основываться на стандартизованных индексах,, включающих клинико-лабораторные признаки воспаления суставов (и внесуставных проявлений) и функциональное состояние пациентов, а также, прогрессирование деструкции и развитие деформации суставов.
Поддержано рекомендациями EULAR [3,4], Национальных ассоциаций ревматологов 12 и АРР [1,2].
2. Лечение пациентов с РА должно проводиться врачами-ревматологами (в виде исключения врач общей практики, но при консультативной поддержке врача-ревматолога) с привлечение специалистов других медицинских специальностей (ортопеды, физиотерапевты, кардиологи, невропатологи, психологи и др.) и основываться на тесном взаимодействии врача и пациента (уровень доказательности С).
Примечание. Функциональное состояние пациентов, находящихся под наблюдением у ревматологов, лучше, чему у врачей общей практики 22.
Поддержано рекомендациями EULAR [3], Национальных ассоциаций ревматологов [15] и АРР [1,2].
3. Следует рекомендовать пациентам избегать факторов, которые могут провоцировать обострение болезни (интеркуррентные инфекции, стресс и др.), отказаться от курения, стремится к поддержанию нормальной массы тела (уровень доказательности С).
Комментарий. По данным систематического обзора [25], курение и ожирение – факторы риска развития и прогрессирования РА, снижения эффективности лечения БПВП и ингибиторов ФНО-α, увеличения летальности, в том числе кардиоваскулярной.
Поддержано рекомендациями АРР [1,2].
4. Основное место в лечении РА занимают нестероидные противовоспалительные препараты (НПВП), простые анальгетики, глюкокортикоиды (ГК), базисные противовоспалительные препараты (БПВП) и генно-инженерные биологические препараты (ГИБП) (уровень доказательности А).
Примечание. По данным систематических обзоров [26,27], немедикаментозные методы оказывают умеренное и кратковременное анальгетическое действие; влияние на прогноз заболевания не доказано. Они способствуют повышению эффективности симптоматической терапии и коррекции стойких деформаций суставов (ортезирование)
5. Для уменьшения болей в суставах применяют НПВП, которые оказывают хороший симптоматический (анальгетический) эффект, но не влияют на прогрессирование деструкции суставов, прогноз заболевания и могут вызывать тяжелые нежелательные реакции (НР) со стороны желудочно-кишечного тракта и кардиоваскулярной системы (уровень доказательности А). Для снижения риска НР применение НПВП при РА должно быть максимально ограничено.
Комментарий. Наряду с НПВП для купирования болей в суставах рекомендуется использовать парацетамол, слабые опиоиды, трициклические антидепрессанты, нейромодуляторы [27,29].
Поддержано рекомендациями EULAR (3e Initiative) [27], Национальных ассоциаций ревматологов [12,15], и АРР[1,29].
6. Лечение ГК (низкие/средние дозы) рекомендуются в комбинации с БПВП в качестве компонента комбинированной терапии РА, для купирования обострения до развития эффекта БПВП (bridge-терапия) или в виде монотерапии при неэффективности (или невозможности) назначения БПВП и ГИБП; прием ГК сопровождается развитием побочных эффектов, требующих тщательного мониторинга (уровень доказательности А). Применение ГК при РА должно быть ограничено строгими показаниями и осуществляться ревматологами.
Комментарий. Данные систематических обзоров и мета анализа РПКИ 30.
Поддержано рекомендациями EULAR [4] и Национальных ассоциаций ревматологов [7,10-13,16] и АРР [1,2]
7. Терапия БПВП должна проводиться всем без исключения пациентам с РА и назначаться как можно раньше (в пределах 3-6 мес. от момента развития симптомов болезни) (уровень доказательности А)
Комментарий. Данные систематических обзоров и мета-анализов 36. ACR/EULAR разработали критерии РА, направленные на раннюю диагностику заболевания [37].
Поддержано рекомендациями EULAR [4,5] и Национальных ассоциаций ревматологов 10 и АРР [1].
9. При выборе терапии БПВП и ГИБП необходимо учитывать длительность заболевания ( 6 мес. – развернутая стадия) и наличие факторов неблагоприятного прогноза.
Комментарий. Клинические факторы риска неблагоприятного прогноза включают быстрое нарушение функции и эрозии суставов 42, системные проявления (ревматоидные узелки, васкулит, синдром Фелти). По данным систематического обзора [45] к лабораторным факторами неблагоприятного прогноза относятся положительные результаты определения РФ и АЦЦП, а также увеличение СОЭ и СРБ [42,43] (уровень доказательности С).
Поддержано рекомендациями EULAR [4] и Национальных ассоциаций ревматологов 9 и АРР [1].
Лечение стандартными БПВП
11. При наличии противопоказаний (или плохой переносимости) для назначения МТ, следует назначить лефлуномид, сульфасалазин или парентеральные препараты золота (Уровень доказательности А).
Комментарий. По данным мета-анализа РПКИ эти препараты обладают сходной эффективностью с МТ [34].
Поддержано рекомендациями EULAR [4] и Национальных ассоциаций ревматологов 8 и АРР [1,2].
12. Перед назначением МТ следует оценить факторы риска нежелательных реакций (НР) (прием алкоголя), исследовать лабораторные параметры (АСТ, АЛТ, альбумин, общий анализ крови, креатинин, глюкоза, липиды, тест на беременность), маркеры вирусных инфекций ( ВИЧ, гепатит В/С) провести рентгенографическое исследование грудной клетки (Уровень доказательности C); следует проинформировать пациентов о достоинствах терапии и возможных НР (Уровень доказательности B)
Поддержано рекомендациями EULAR [49] Национальных ассоциаций ревматологов [11,16,48] и АРР [1,2].
13. Лечение МТ следует начинать с дозы 10-15 мг/неделю с увеличением по 5 мг каждые 2-4 недели до 25-30 мг/неделя в зависимости от эффективности и переносимости (Уровень доказательности В).
Комментарий. Данные систематического обзора [50]
Поддержано рекомендациями EULAR [3] и национальных ассоциаций ревматологов [1,10].
14. При недостаточной эффективности и переносимости (не тяжелые НР) перорального МТ, целесообразно назначение парентеральной (подкожной) формы препарата (Уровень доказательности B).
Комментарий. Данные систематического обзора [50], РПКИ [51], открытых исследований 53.
Поддержано рекомендациями EULAR [49] и Национальных ассоциаций ревматологов [10] и АРР [1].
15. На фоне лечения МТ обязателен прием не менее 5 мг фолиевой кислоты в неделю. (Уровень доказательности A)
Примечание. Данные мета-анализа РКИ [55].
Поддержано рекомендациями EULAR [49] и АРР [1,2].
16. В начале лечения или при увеличении дозы МТ, определение АЛТ/АСТ, креатинина, общий анализ крови необходимо проводить каждые 1-1,5 месяца до достижения стабильной дозы МТ, затем – каждые 3 месяца; клиническую оценку НР и факторов риска следует проводить во время каждого визита пациентов (Уровень доказательности С). Лечение МТ следует прервать при повышении концентрации АЛТ/АСТ > 3 верхней границы нормы (ВГН); возобновить лечение в более низкой дозе после нормализации показателей. При стойком увеличении уровня АСТ/АЛТ > 3 ВГН, следует скорректировать дозу МТ; при сохранении увеличения уровня АСТ/АЛТ > 3 ВГН после отмены МТ, следует провести соответствующие диагностические процедуры. (Уровень доказательности C)
Поддержано рекомендациями Национальных ассоциаций ревматологов [8].
17. У пациентов c ранним РА, имеющих факторы риска неблагоприятного прогноза, высокую активностью заболевания, и резистентных к монотерапии МТ, целесообразно назначение комбинированной терапии МТ и другими стандартными БПВП (уровень доказательности С).
Комментарий. Данные мета-анализа РПКИ [56]
Поддержано рекомендациями Национальных ассоциаций ревматологов [8]
18. Комбинированную терапию МТ и ЛЕФ следует проводить с осторожностью из-за высокого риска развития НР (гастроэнтерологические и печеночные) (Уровень доказательности B); комбинированная терапия МТ и ЛЕФ не имеет преимуществ перед комбинированной терапией МТ и другими стандартными БПВП.
Поддержано рекомендациями Национальных ассоциаций ревматологов [10]
Применение ГИБП
19. Для лечения РА используются ГИБП, к которым относятся ингибиторы ФНО-a (инфликсимаб - ИНФ, адалимумаб – АДА, этанерцепт – ЭТЦ, цертолизумаба пегол – ЦТЗ, голимумаб – ГЛМ), анти- В клеточный препарат – ритуксимаб (РТМ), блокатор ко-стимуляции Т – лимфоцитов – абатацепт (АБЦ) и блокатор рецепторов интерлейкина 6 – тоцилизумаб (ТЦЗ) (уровень доказательности А)
Комментарий. По данным мета-анализов РПКИ все ГИБП обладают сходной эффективностью 58 и токсичностью 81.
Поддержано рекомендациями EULAR [4], Национальных ассоциаций ревматологов, [5-20,82,83], Международного консенсуса по применению ГИБП при ревматических заболеваний [84] и АРР [1].
20. Применение ГИБП рекомендуется при недостаточной эффективности (умеренная/высокая активность заболевания), монотерапии МТ или комбинированной терапии МТ и другими БПВП, которые должны применяться в адекватных дозах в течение ≥ 3-х месяцев. Препаратами выбора являются ингибиторы ФНО-a, которые обладают сходной эффективностью и токсичностью (уровень доказательности А-С).
Комментарий. Данные систематических обзоров, мета-анализов РПКИ 62 и Международного консенсуса по применению ГИБП при ревматических заболеваний [84].
Поддержано рекомендациями EULAR [4], Национальных ассоциаций ревматологов, [5-20,82,83], Международного консенсуса по применению ГИБП при ревматических заболеваний [84] и АРР [1].
21. Для увеличения эффективности терапии, ГИБП целесообразно сочетать с применением МТ (Уровень доказательности А).
Комментарий. Данные систематических обзоров и мета-анализов РПКИ 59.
Поддержано рекомендациями EULAR [4] ассоциаций ревматологов [5-20,82,83] и АРР [1].
22. У пациентов с непереносимостью МТ возможно проведение монотерапии ингибиторами ФНО-a (АДА, ЭТЦ, ЦЗП), блокатором ИЛ-6Р (ТЦЗ) или комбинированной терапии ГИБП и другими стандартными БПВП (уровень доказательности В).
Комментарий. Препараты зарегистрированы для монотерапии [93]; монотерапия ТЦЗ более эффективна, чем монотеапия МТ [85].
Поддержано рекомендациями Национальных Ассоциаций Ревматологов [8].
23. При недостаточной эффективности первого ингибитора ФНО-a целесообразно назначение ГИБП с другими механизмами действия (АБЦ, РТМ, ТЦЗ) (уровень доказательности А), другого ингибитора ФНО-a или МТ (у пациентов, не получавших МТ)[ (уровень доказательности В)
Комментарий. Данные систематических обзоров и мета-анализов РПКИ [59,86-91] и РПКИ [92].
Поддержано рекомендациями EULAR [4], Международного консенсуса по применению ГИБП при ревматических заболеваний [84] и Национальных ассоциаций ревматологов [5-20,82,83,93] и АРР [1].
24. При недостаточной эффективности 2-х ингибиторов ФНО-a следует назначить ГИБП с другими механизмами действия (АБЦ, РТМ, ТЗЦ). (уровень доказательности В/С).
Комментарий. Рекомендации основаны на анализе наблюдательных исследований и национальных регистров [16].
Поддержано рекомендациями национальных ассоциаций ревматологов [8,10].
25. У пациентов, резистентных к стандартным БПВП, в качестве первого ГИБП возможно назначение АБЦ, ТЦЗ или РТМ, которые не отличаются по эффективности и безопасности от ингибиторов ФНО-a (уровень доказательности А).
Комментарий. Данные систематических обзоров и мета анализа РПКИ [58-60,68-77].
Поддержано рекомендациями Национальных ассоциаций ревматологов [84] и АРР [1].
26. РТМ целесообразно назначать пациентам РА, серопозитивных по РФ и/или АЦЦП, другими аутоиммунными нарушениями или имеющими противопоказания для назначения ингибиторов ФНО-a); для поддержания эффекта необходимо проведение повторных курсов РТМ через 6 месяцев после предыдущего курса (уровень доказательности В).
Комментарий. Данные РПКИ и наблюдательных исследований [94,95 ].
Поддержано рекомендациями Национальных ассоциаций ревматологов [94,95] и АРР[1].
27. У пациентов, резистентных к АБЦ, РТМ или ТЦЗ возможны следующие терапевтические решения: назначение любого ранее не применявшегося ГИБП или БПВП; комбинированная терапия РТМ и ингибиторами ФНО-a; включение пациентов в РКИ новых противоревматических препаратов.
Комментарий. Данные РКИ свидетельствуют об эффективности и приемлемой токсичности комбинированной терапии РТМ (в низких дозах) и ингибиторов ФНО-a (ЭТЦ и АДА) [96].
Поддержано рекомендациями Национальных ассоциаций ревматологов [10].
28. При достижении стойкой ремиссии после отмены ГК и НПВП возможно постепенное тщательно контролируемое прекращение лечения БПВП и ГИБП. (уровень доказательности B/С).
Комментарий. Данные РКИ свидетельствуют о возможности снижения дозы или полной отмены ИНФ 99, АДА 102, ЭТЦ [105] и ТЦЗ [106] при достижении ремиссии или низкой активности заболевания. В то же время данные систематического обзора [107] и РПКИ [108] указывают на высокий риск обострений после отмены стандартных БПВ и снижение эффективности терапии при ее возобновлении [109].
Поддержано рекомендациями EULAR [3] и Международного консенсуса по применению ГИБП при ревматических заболеваний [86].
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Ключевые слова: ревматоидный артрит, диагностика, алгоритмы лечения, остеопороз, переломы, НПВП-гастропатии.
Для цитирования: Мурадянц А.А., Шостак Н.А. Ревматоидный артрит: клинические ситуации и алгоритмы лечения // РМЖ. Ревматология. 2016. № 2. С. –95.
Для цитирования: Мурадянц А.А., Шостак Н.А. Ревматоидный артрит: клинические ситуациии алгоритмы лечения. РМЖ. 2016;2:89-95.
Rheumatoid arthritis (RA) is one of the most common and severe chronic immune-mediated inflammatory diseases which result in early disability and high early mortality. Early diagnosis and active treatment of RA can improve prognosis and outcomes. The paper reviews clinical situations and management strategies of RA at different stages of the disease (i.e., early, advanced, and late), treatment algorithms, and approaches to prevent osteoporotic fractures, cardiovascular, and gastrointestinal complications in elderly patients. The main goal of RA therapy is to achieve remission or, at least, low disease activity. Treatment approach depends on RA stage, disease activity, factors associated with unfavorable outcome, comorbidities, and the efficacy of prior treatment. Basic therapy is the most effective in early RA. Treat-to-target approach recommends careful monitoring of RA activity (every month in high disease activity and every 3 months in low disease activity) and proper correction of basic therapy. In low efficacy of standard therapy with basic anti-inflammatory drugs, bioengineered drugs are recommended.
Keywords: rheumatoid arthritis, diagnostics, treatment approaches, osteoporosis, fractures, NSAID gastropathy.
For citation: Muradyants A.A., Shostak N.A. Rheumatoid arthritis: clinical situations and treatment algorithms // RMJ. Rheumatology. 2016. № 2. P. –95.
Статья посвящена ревматоидный артриту - клиническим ситуацииям и алгоритмам лечения

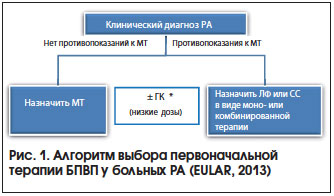
Основные стратегии лечения раннего РА (рис. 1) [7]:
1. Монотерапия МТ c последующей заменой на другие БПВП (ЛФ, СС) через 3–6 мес. в случае неэффективности или плохой переносимости).
2. Комбинированная базисная терапия, в т. ч. в сочетании с высокой дозой ГК. Используются комбинации БПВП как первого ряда (МТ + СС или МТ + ЛФ), так и второго ряда (МТ + Плаквенил) и т. д.
3. Комбинированная терапия синтетическими БПВП + ГИБП (в первую очередь ингибиторы фактора некроза опухоли (ФНО) при сохраняющейся > 3–6 мес. высокой активности РА, а также при наличии ФНП. Например, МТ 25 мг/нед. + Инфликсимаб 3 мг/кг массы тела.
II. Пациент с развернутым РА, не отвечающий на традиционные БПВП
Развернутая стадия РА – заболевание с отчетливо выраженной симптоматикой и длительностью болезни более 1 года. Суставной синдром имеет стойкий, симметричный и полиартикулярный характер с преимущественным поражением суставов кистей и стоп, выявляются признаки высокой или умеренной лабораторной активности, серопозитивность по РФ, эрозивный процесс в суставах по данным рентгенографии. Если диагноз устанавливается впервые, то стратегия ведения больного та же, что и при раннем РА. В случае уже проводившегося лечения с недостаточным эффектом или непереносимостью синтетических БПВП (как в виде монотерапии, так и при комбинированном их использовании), а также наличием ФНП прибегают к назначению ГИБП (рис. 2). Использование ГИБП позволяет максимально избирательно воздействовать на отдельные звенья иммунопатогенеза РА и существенно улучшить состояние больных РА, резистентных к стандартным БПВП и ГК [8]. Установлено, что комбинация традиционных БПВП с ГИБП более эффективна, чем монотерапия.
Назначение ГИБП показано:
– при длительно сохраняющейся (> 3–6 мес.) высокой активности РА;
– при высокой активности заболевания 2-х лет, с выраженными признаками активного воспаления или без них (рис. 3). Неуклонное прогрессирование болезни приводит к формированию различных видов подвывихов и контрактур суставов, в связи с чем возрастает роль реабилитационных и ортопедических мероприятий.
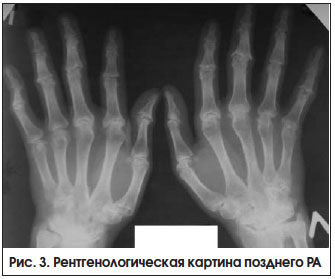
Развитие остеопороза (ОП) и ассоциированных с ним переломов является одним из наиболее тяжелых осложнений РА, определяющим неблагоприятное течение и прогноз болезни. Частота остеопоротических переломов среди больных РА в 1,5–2,5 раза выше, чем в общей популяции [9]. Предполагается, что развитие ОП и суставной деструкции при РА имеет единые патогенетические механизмы, в основе которых лежит цитокин-зависимая активация остеокластогенеза, приводящая к повышению костной резорбции [10]. Развитие ОП при РА определяется множеством общих и специфических, ассоциированных с заболеванием и лечением, факторов риска.
РА-ассоциированные факторы риска ОП и переломов [11]:
– активность воспалительного процесса,
– рентгенологическая стадия,
– тяжесть функциональных нарушений (HAQ > 1,25),
– длительность болезни,
– прием ГК,
– высокий риск падений.
У больных РА прием ГК в 4–5 раз повышает риск вертебральных переломов и удваивает риск переломов бедра. При этом доказано, что не существует безопасной дозы ГК. Также следует помнить, что развитие переломов у больных, получающих ГК, происходит при более высоких значениях минеральной плотности ткани (МПК), чем при первичном ОП, поэтому антиостеопоротическую терапию следует начинать при значениях Т-критерия Литература
Читайте также:


