Могут ли при мононуклеозе болеть мышцы
Обзор
Инфекционный мононуклеоз — вирусное заболевание, чаще всего поражающее детей и подростков. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр.
Более редкими синонимами инфекционного мононуклеоза являются: болезнь Филатова, железистая лихорадка, моноцитарная ангина.
Инфекционный мононуклеоз может поразить человека в любом возрасте, но в большинстве случаев им болеют дети, подростки и молодые люди. У маленьких детей болезнь протекает бессимптомно или с легким недомоганием. У взрослых мононуклеоз вызывает более тяжелые симптомы.
Основными признаками инфекционного мононуклеоза могут быть температура до 38-40°С, боль в горле, увеличение лимфатических узлов на голове и шее, слабость, а также увеличение печени и селезенки. Иногда болезнь протекает с сыпью и желтухой. После себя болезнь оставляет стойкий пожизненный иммунитет.
Инфекционный мононуклеоз не всегда легко отличить от других инфекций по внешним признакам, поэтому для диагностики обязательно берут анализ крови. В большинстве случаев этого оказывается достаточным, чтобы подтвердить диагноз. Реже требуются дополнительные исследования.
В большинстве случаев, с инфекционным мононуклеозом удаётся справиться в течение нескольких недель дома, соблюдая лечебный режим и принимая симптоматические средства. При развитии осложнений возможна госпитализация в инфекционную больницу.
Симптомы инфекционного мононуклеоза
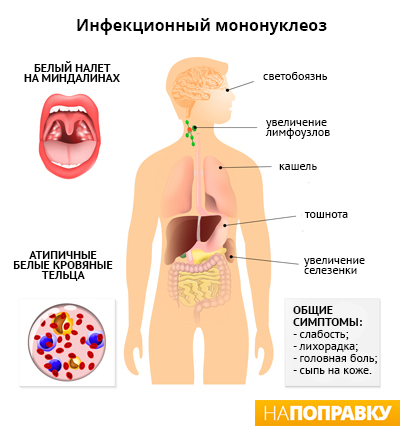
Первые симптомы мононуклеоза проявляются примерно через 1-2 месяца после заражения вирусом Эпштейна — Барр. Основные из них:
- высокая температура (жар);
- боль в горле — как правило, гораздо сильнее, чем при простуде или гриппе;
- увеличение лимфоузлов в шее и, возможно, в других местах, например, под мышками;
- быстрая утомляемость, слабость.
Инфекционный мононуклеоз также может вызывать следующие симптомы:
- общее недомогание;
- мышечная боль;
- повышенное потоотделение;
- отсутствие аппетита;
- боль в области глаз;
- опухание небных миндалин (гланд) и аденоидов (небольших узелков в глубине носа), что может затруднять дыхание;
- покраснение горла;
- небольшие красно-пурпурные пятнышки на небе;
- сыпь на коже;
- припухлость под глазами;
- болезненность или вздутие живота;
- пожелтение кожи и белков глаз (желтуха).
Большинство симптомов мононуклеоза проходят в течение 2-3 недель. Боль в горле обычно беспокоит на протяжении 3-5 дней, а затем постепенно стихает. Температура чаще держится около 2 недель. Усталость — самый стойкий симптом, зачастую она не проходит несколько недель, а некоторые люди испытывают постоянную усталость в течение нескольких месяцев после того, как остальные признаки болезни пройдут.
Причины инфекционного мононуклеоза
Возбудителем инфекционного мононуклеоза является вирус Эпштейна — Барр. В большинстве случаев вирус Эпштейна — Барр передается через слюну зараженного человека. Например, заражение может произойти следующим образом:
Источником инфекции может быть больной человек или носитель вируса, у которого нет симптомов болезни, но в слюне содержатся вирусные частицы. Попав в организм, вирус начинает размножаться в ротоглотке, проникает в лимфоциты — белые кровяные тельца и распространяется по всему телу.
Заражение вирусом обычно происходит в детстве. Если это случается до 3 лет, то инфекция протекает скрыто, иногда под видом ОРЗ. У 45% заразившихся старше 3 лет развиваются симптомы мононуклеоза. К 35 годам человек обычно уже инфицирован вирусом Эпштейна-Барр. Поэтому крайне редко заболевание разворачивается у людей старше 40 лет
После выздоровления иммунитет к вирусу вырабатывается на всю жизнь, и человек никогда больше не заболеет инфекционным мононуклеозом. Однако вирус остается в организме в дремлющем состоянии. Поэтому каждый инфицированный человек может в определенные моменты жизни становиться источником заражения окружающих.
Лечение инфекционного мононуклеоза
Специфического лечения инфекционного мононуклеоза не существует. Признаки инфекции обычно стихают в течение нескольких дней. С помощью лечебного режима и симптоматических средств можно облегчить течение мононуклеоза и ускорить выздоровление.
Для предотвращения обезвоживания старайтесь пить больше жидкости (лучше воду или фруктовые соки без сахара). Не употребляйте алкоголь, так как это может навредить печени, которая и так ослаблена болезнью.
Чтобы снять боль, общую ломоту и сбить температуру можно воспользоваться нестероидными противовоспалительными средствами, которые продаются без рецепта, например, ибупрофен, парацетамол и др. Детям до 16 лет не следует давать аспирин, так как есть риск развития у них редкого, но тяжелого заболевания под названием синдром Рейе. Регулярно полощите рот теплой подсоленной водой, это поможет облегчить боль в горле.
При мононуклеозе необходимо больше отдыхать, однако строгий постельный режим не рекомендуется. Длительное малоподвижное пребывание в кровати может усугубить и продлить слабость и чувство утомления. Постепенно увеличивайте уровень активности по мере возвращения сил, но не делайте ничего, что дается вам с трудом.
В течение месяца с начала заболевания воздерживайтесь от контактных видов спорта и любых занятий, во время которых вы можете упасть, так как мононуклеоз нередко сопровождается увеличением селезенки и резкий удар или падение могут спровоцировать ее разрыв.
Карантинных мер при мононуклеозе не принимают, так как большинство людей имеют иммунитет к вирусу Эпштейна — Барр. Поэтому вы можете вернуться на работу, в институт или школу, как только будете себя достаточно хорошо чувствовать. Риск распространения инфекции невелик, если во время болезни вы будете следовать простым правилам предосторожности, например, никого не целовать и не пользоваться общими столовыми приборами. Кроме того, необходимо тщательно мыть посуду и другие личные принадлежности, которые могут содержать частички слюны.
Антибиотики не помогают при мононуклеозе, так как они не лечат инфекционные заболевания, вызванные вирусами. Однако врач может назначить антибиотик в случае, если заметит признаки бактериальных осложнений, например, гнойной ангины или пневмонии (воспаления легких).
При тяжелом течении инфекционного мононуклеоза в лечении используются короткие курсы кортикостероидов. Например, если:
- очень сильно увеличились небные миндалины, что мешает дыханию;
- развилась тяжелая анемия (нехватка красных кровяных телец, переносящих кислород);
- появились признаки перикардита — воспаления сердечной сумки;
- наблюдаются нарушения работы головного мозга или нервов, например, энцефалит.
В тяжелых случаях мононуклеоза рекомендуется стационарное лечение, то есть госпитализация в больницу. Показаниями к госпитализации может быть:
- свистящее дыхание (стридор) или трудности при дыхании;
- нарушение проглатывания жидкостей;
- сильная боль в животе.
В больнице проводят лечение, в зависимости от тяжести состояния и выраженности симптомов. Это может быть введение лекарственных растворов, антибиотиков, кортикостероидов внутривенно или внутримышечно. В редких случаях требуется операция по удалению селезенки (спленэктомия), если произойдет ее разрыв.
Осложнения инфекционного мононуклеоза
Большинство людей с инфекционным мононуклеозом выздоравливают в течение 2-3 недель и не испытывают каких-либо дальнейших проблем со здоровьем. Тем не менее, в некоторых случаях могут развиться осложнения. Некоторые из основных осложнений при мононуклеозе описаны ниже.
Продолжительная усталость наблюдается более чем в 10% случаев мононуклеоза. Упадок сил может длиться более 6 месяцев после заражения. Некоторые специалисты считают, что это может быть формой синдрома хронической усталости. Это плохо изученное заболевание, вызывающее постоянную усталость и ряд других симптомов, таких как головная боль и боль в суставах.
Сокращение количества клеток крови. В редких случаях мононуклеоз может привести изменениям в крови, а именно к сокращению количества:
- эритроцитов — красных кровяных телец (анемия) — может вызвать усталость и одышку;
- нейтрофилов — белых кровяных телец (нейтропения) — может повысить риск вторичного заражения;
- тромбоцитов — из-за этого легче появляются синяки и дольше не останавливается кровотечение.
В большинстве случаев нарушения формулы крови носят временный характер и проходит в течение нескольких месяцев, не вызывая серьезных симптомов.
Разрыв селезенки — редкое и опасное осложнение мононуклеоза. Риск разрыва селезенки очень мал, это случается лишь в 1 случае мононуклеоза из 500–1000, но разрыв селезенки может приводить к смерти в результате сильного внутреннего кровотечения. Основной симптом разрыва селезенки — острая боль в животе слева. В этом случае нужно вызвать скорую помощь, позвонив со стационарного телефона по номеру 03, с мобильного 911 или 112. В некоторых случаях может потребоваться экстренная операция по удалению увеличенной или разорванной селезенки (спленэктомия).
Разрыв селезенки, как правило, происходит при повреждении, вызванном интенсивной физической активностью, например, занятиями контактными видами спорта. Поэтому необходимо воздерживаться от такой активности не менее месяца после проявления симптомов инфекционного мононуклеоза. Будьте особенно осторожны в течение второй и третьей недели болезни, так как в этот период селезенка наиболее уязвима.
Примерно у половины людей с мононуклеозом увеличивается селезенка. Само по себе это не представляет угрозы здоровью.
Неврологические осложнения. Менее чем в 1% случаев вирус Эпштейна — Барр может поразить нервную систему и спровоцировать развитие ряда неврологических заболеваний:
- Синдром Гийена-Барре — повреждение периферических нервов, что вызывает онемение и слабость в конечностях, вялый паралич.
- Паралич лицевого нерва (паралич Белла) — временный паралич одной половины лица.
- Вирусный менингит — инфекционное заболевание, поражающее защитную оболочку головного и спинного мозга. Вирусный менингит обычно протекает легче, чем бактериальный менингит, который может привести к смерти.
- Энцефалит — инфекционное заболевание головного мозга.
Эти осложнения зачастую требуют специального лечения, но более чем в 80% случаев люди полностью выздоравливают.
Вторичная инфекция. Вторичное бактериальное заражение обычно возникает у людей со слабым иммунитетом, например, у больных СПИДом или людей, проходящих химиотерапию. У них мононуклеоз настолько ослабляет организм, что он становится уязвим для бактерий. При инфекционном мононуклеозе могут возникнуть такие тяжелые вторичные инфекционные заболевания как пневмония (инфекционное заболевание легких) и перикардит (инфекционное заболевание сердечной сумки).
Если у вас ослабленный иммунитет и вы заразились мононуклеозом, в качестве меры предосторожности вас могут положить в больницу, чтобы вы проходили лечение под наблюдением специалистов. Таким образом, врачи смогут тщательно следить за состоянием вашего здоровья и лечить вторичные инфекционные заболевания, если они появятся.
Когда обращаться к врачу при инфекционном мононуклеозе
Если вы думаете, что у вас или вашего ребенка мононуклеоз, обратитесь к врачу широкого профиля: терапевту или педиатру. С помощью сервиса НаПоправку вы также можете найти хорошего инфекциониста — узкого специалиста, который тоже занимается диагностикой и лечением мононуклеоза.
Если вам предложат госпитализацию, вы можете выбрать надежную инфекционную больницу для полноценного лечения мононуклеоза.

Мы начали разговор о таком опасном заболевании как мононуклеоз, вызываемый особым вирусом герпесной группы – Эбштейна-Барр. Хотя мы говорили о том, что для взрослых подобный вирус не представляет серьезной опасности и обычно инфекция протекает в легкой или даже скрытой форме, но для малышей раннего возраста, ослабленных частыми простудами и с общим снижением иммунитета, а также у беременных данный тип вируса может быть потенциальной опасностью. Кроме того, единожды попав в организм, вирус пожизненно сохраняется в подавленном состоянии в теле, также как и все герпесные вирусы (ветряной оспы, простого герпеса), и обычно не дает рецидивов, если только для этого не создаются особые условия.
Чем может быть опасен мононуклеоз?
Если все с этим вирусом так просто, почему врачи выделяют его отдельно, особенно в отношении младенцев и беременных, чем он так опасен? Почти у всех детей, которые заболели мононуклеозом, болезнь протекает в легкой форме, и заканчивается полным выздоровлением без серьезных последствий. Но бывает, что в некоторых особых случаях, если это совсем малыши или они ослаблены различными патологиями, заболевание вызывает осложнения, довольно серьезные, вплоть до летальных исходов. Вот почему инфекция требует наблюдения специалиста, в том числе и врача-инфекциониста поликлиники. При тяжелом развитии заболевания может произойти разрыв селезенки, который встречается у одного из тысячи заболевших пациентов. При таком чрезвычайно опасном осложнении происходит внутреннее массивное кровотечение, приводящее к остановке сердца и к летальному исходу. Основные симптомы это сильные боли в левой части живота или в левом боку, бледность и недомогание, нарушение сознания, боли могут появляться в левом плече при дыхании, возникает головокружение с внезапной потерей сознания.
У двух человек из тысячи заболевших, возникают ангина и ее проявления - нарывы в области горла, образуются гнойные налеты, они могут быть опасными. При них ухудшается состояние здоровья, усиливаются боли в горле при глотании, повышается температура, нарастают распирающие ощущения в одной половине глотки, сильно выпирает одна из миндалин. Стоит насторожиться, если при приеме антибиотиков, симптомы ангины сохраняются более семи суток. Может измениться тембр голоса, возникнуть гнусавость или хрипота, появляются боли в ухе при глотании и разговоре, трудно открывать рот и двигать челюстями, невозможно повернуть голову из-за боли в шее.
Осложнить мононуклеоз может увеличение миндалин с нарушением дыхания. У некоторых детей возникает прогрессирующее нарушение дыхания, они шумно и часто дышат открытым ртом и жалуются на нехватку воздуха, это происходит из-за того, что миндалины сильно выходят за границы дужек, приводя к нарушениям дыхания из-за сужения просвета воздухоносных путей и даже удушью, поэтому надо вызвать неотложную помощь. Могут возникнуть осложнения в сердце, печени, почках, клетках крови. Если у ребенка резко изменился цвет или объем мочи, если проявилось желтушное окрашивание кожи или белков глаз, быстро возникло затруднение дыхания и резкая слабость, возникли боли в области сердца и груди, немедленно нужно вызвать врача или скорую помощь. Беспокойство должна вызвать сильная головная боль с тошнотой и рвотой, онемение части лица, косоглазие, затруднение глотания, паралич мышц на лице, нарушение зрения. Если ребенок потерял сознание или его поведение необычное, вызывайте скорую помощь немедленно!
Признаки инфекционного мононуклеоза.
Попадание вируса в организм при первичном контакте с телом детей или взрослых провоцирует такое заболевание как инфекционный мононуклеоз. Основным признаком заболевания может быть повышение температуры до 38.5-39.0 градусов и выше, которая длится до семи суток и более. С наличием температуры появляются боли в мышцах и суставах, озноб, сильная слабость и сонливость. При такой лихорадке применяют жаропонижающие по возрасту – парацетамол или нурофен. Но важно помнить, что они могут быть слабо эффективны за счет массированного вирусного обсеменения. Лимфоузлы в разных частях тела становятся болезненными и резко увеличиваются в размерах, особенно на шее, под нижней челюстью и за ушами. Никакие прогревания и компрессы на эти области делать не нужно, после выздоровления лимфоузлы становятся прежних размеров.
В одно время с лихорадкой и с увеличением лимфоузлов, в самом начале болезни на коже тела возникает сыпь, которая имеет вид бледно-розовых мелких пятнышек или ярко-красных пятен, они могут быть густыми, покрывая почти всю спину и живот, ноги, руки и лицо. Сыпь не чешется, не требуют никакой терапии, она пройдет сама бесследно. Если при лечении применять пенициллины, сыпь будет обильной, к инфекционной добавляется аллергическая реакция на препараты. При мононуклеозе возникают боли в горле с развитием ангины и увеличением миндалин. В горле возникает краснота на глотке и дужках, больно глотать, миндалины закрывают собой просвет горла из-за сильного увеличения в размерах, на их поверхности появляется желтоватый или белый налет. Ангину при мононуклеозе не лечат антибиотиками, а проводят местное обезболивание и назначают противовоспалительное лечение.
При беременности мононуклеоз встречается не очень часто в силу того, что ко взрослому возрасту обычно уже имеется иммунитет к вирусу, и его скрытое и бессимптомное нахождение в организме. Если же это первичная инфекция, она по клиническим проявлениям похожа на мононуклеоз у детей, с сыпью и увеличением миндалин. Особую опасность вирус представляет для плода, в связи с чем на наличие мононуклеозного вируса женщин обследуют в рамках выявления скрытых инфекций. Важно, чтобы при наличии его к нему было достаточно антител, подавляющих активность патологии. При их дефиците возможно поражение плода с развитием негативных для него последствий вплоть до выкидышей и внутриутробной инфекции. У женщин с нормальным иммунитетом никаких проблем обычно со здоровьем не возникает, и им не страшны проявления данной инфекции..
Инфекционный мононуклеоз – это острое респираторное вирусное заболевание, которое вызывается вирусом Эпштейна-Барр (ВЭБ, вирус герпеса 4 типа). Назвали этот вирус в честь вирусолога из Англии профессора Майкла Энтони Эпштейна и его ученицы Ивонны Барр, которые выделили и описали его в 1964 году.
Однако на инфекционное происхождение мононуклеоза указал ещё в 1887 году русский врач, основатель русской педиатрической школы Нил Фёдорович Филатов. Он первым обратил внимание на лихорадочное состояние с сопутствующим увеличением всех лимфатических узлов организма больного человека.
В 1889 году немецкий учёный Эмиль Пфайффер описал аналогичную клиническую картину мононуклеоза и определил его как железистую лихорадку с поражением зева и лимфатической системы. На основании появившихся в практике гематологических исследований были изучены характерные изменения состава крови при этом заболевании. В крови появились особые (атипичные) клетки, которые были названы мононуклеарами (monos – один, nucleus – ядро). В связи с этим, другие учёные, уже из Америки, назвали его инфекционным мононуклеозом. А вот уже в 1964-ом М. А. Эпштейн и И. Барр получили герпесоподобный вирус, названный в их честь вирусом Эпштейна-Барр, который позднее с высокой частотой обнаруживали при этом заболевании.
Мононуклеары – это одноядерные клетки крови, к которым относятся также лимфоциты и моноциты, выполняющие, как и остальные разновидности лейкоцитов (эозинофилы, базофилы, нейтрофилы), защитную функцию организма.
Как можно заболеть инфекционным мононуклеозом?
Заражение инфекционным мононуклеозом происходит, как правило, при тесном контакте, поэтому жить больным и здоровым людям совместно, мягко говоря, нежелательно. Из-за этого часто происходят вспышки заболевания в общежитиях, интернатах, лагерях, детских садах и даже внутри семей (кто-то из родителей может заразить ребенка и, наоборот, ребенок может быть источником инфекции). Заразиться мононуклеозом также можно в скученных местах (общественный транспорт, крупные торговые центры и т.д.). Важно отметить, что ВЭБ не живет в организмах животных, поэтому и передать вирус, вызывающий инфекционный мононуклеоз, они не способны.
Как проявляется инфекционный мононуклеоз?
Инкубационный период (отрезок времени от момента попадания микроба в организм до проявления симптомов болезни) при инфекционном мононуклеозе длится до 21 дня, период болезни до 2 месяцев. В разное время могут наблюдаться следующие симптомы:
- слабость,
- головная боль,
- головокружение,
- боль в мышцах и суставах,
- повышение температуры тела (простудоподобное состояние с интоксикацией),
- повышенное потоотделение (как следствие высокой температуры),
- боли в горле при глотании и характерные белые налеты на миндалинах (как при ангине),
- кашель,
- воспаление,
- увеличение и болезненность всех лимфоузлов,
- увеличение печени и/или селезёнки.
Лимфоузлы входят в состав лимфоидной ткани (ткани системы иммунитета). Также в нее входят миндалины, печень и селезенка. Все эти лимфоидные органы поражаются при мононуклеозе. Лимфоузлы, находящиеся под нижней челюстью (подчелюстные), а также шейные, подмышечные и паховые лимфоузлы, можно прощупать пальцами. В печени и селезенке увеличение лимфоузлов можно наблюдать с помощью УЗИ. Хотя, если увеличение значительное, его также можно определить путем пальпации.
Результаты анализов при инфекционном мононуклеозе
По результатам общего анализа крови при инфекционном мононуклеозе можно наблюдать умеренный лейкоцитоз, иногда лейкопению, появление атипичных мононуклеаров, увеличение количества лимфоцитов, моноцитов и умеренно ускоренную СОЭ. Атипичные мононуклеары обычно появляются в первые дни болезни, особенно в разгар клинической симптоматики, но у некоторых больных это происходит позднее, только через 1 – 2 недели. Контроль крови проводится также через 7 – 10 дней после выздоровления.
Результат общего анализа крови девочки (возраст 1 год 8 месяцев) на начальной стадии болезни (31.07.2014г.)
Раньше считалось, что перенеся инфекционный мононуклеоз, ни в коем случае нельзя находиться на солнце, т.к. это увеличивает риск болезней крови (например, лейкоза). Ученые утверждали, что под воздействием ультрафиолетовых лучей ВЭБ приобретает онкогенную активность. Однако исследования последних лет полностью это опровергли. В любом случае, давно известно, что не рекомендуется загорать в период с 12:00 до 16:00.
Летальные исходы могут быть вызваны только разрывом селезенки, энцефалитом или асфиксией. К счастью, эти осложнения инфекционного мононуклеоза встречаются менее чем в 1 % случаев.
Лечение инфекционного мононуклеоза
Специфической терапии инфекционного мононуклеоза в настоящее время не разработано. Основными целями лечения являются облегчение симптомов заболевания и профилактика бактериальных осложнений. Лечение инфекционного мононуклеоза симптоматическое, поддерживающее, и, в первую очередь, подразумевает постельный режим, проветренное и увлажненное помещение, употребление большого количества жидкости (простой или подкисленной воды), питание небольшими порциями легкой, желательно протертой пищи, исключение переохлаждения. Кроме того, из-за риска разрыва селезенки, рекомендовано ограничение физической нагрузки во время болезни и после выздоровления в течение 2-х месяцев. В случае разрыва селезенки, с высокой вероятностью, потребуется оперативное вмешательство.
Перечень лекарственных препаратов для комплексного лечения инфекционного мононуклеоза
- Ацикловир и валацикловир в качестве противовирусных (антигерпетических) средств.
- Виферон, анаферон, генферон, циклоферон, арбидол, иммуноглобулин изопринозин как иммуностимулирующие и противовирусные препараты.
- Нурофен в качестве жаропонижающего, обезболивающего, противовоспалительного средства. Препараты, содержащие парацетамол, а также аспирин, не рекомендованы, т.к. прием аспирина может спровоцировать Синдром Рея (быстро развивающиеся отёк головного мозга и накопление жира в клетках печени), a применение парацетамола перегружает печень. Жаропонижающие, назначаются, как правило, при температуре тела выше 38,5 о С, хотя необходимо смотреть на состояние больного (бывает, что больной, неважно, взрослый это или ребенок, чувствует себя нормально при температуре выше этого значения, тогда лучше дать организму возможность побороться с инфекцией как можно дольше, отслеживая при этом температуру более тщательно).
- Антигриппин как общеукрепляющее средство.
- Супрастин, зодак в качестве средств, имеющих противоаллергическое и противовоспалительное действие.
- Аква марис, аквалор для промывания и увлажнения слизистой носа.
- Ксилен, галазолин (сосудосуживающие капли в нос).
- Протаргол (противовоспалительные капли в нос), альбуцид как противомикробное средство в виде капель для глаз (применяется при конъюнктивите бактериальной природы). Может также применяться для закапывания в нос. При конъюнктивите вирусного происхождения используют глазные капли офтальмоферон, обладающие противовирусной активностью. Оба вида конъюнктивита могут развиться на фоне мононуклеоза.
- Фурацилин, питьевая сода, ромашка, шалфей для полоскания горла.
- Мирамистин как универсальное антисептическое средство в виде спрея, тантум верде как противовоспалительный препарат (может пригодиться в качестве спрея для больного горла, а также для обработки полости рта при стоматите).
- Алтей, амбробене как отхаркивающие средства при кашле.
- Преднизолон, дексаметазон в качестве гормональных средств (применяют, например, при отеке миндалин).
- Азитромицин, эритромицин, цефтриаксон как антибактериальная терапия при осложнениях (например, при фарингите). Ампициллин и амоксициллин противопоказаны при мононуклеозе, т.к. именно при нем вызывают кожную сыпь, которая может длиться до нескольких недель. Как правило, из носа и зева заранее берется посев на флору для определения чувствительности к антибиотикам.
- ЛИВ-52, эссенциале форте для защиты печени.
- Нормобакт, флорин форте при нарушении кишечной флоры.
- Компливит, мульти-табс (витаминотерапия).
Следует отметить, что список препаратов общий. Врач может назначить лекарство, не указанное в этом перечне и подбирает лечение индивидуально. Препарат из группы противовирусных, например, берется какой-то один. Хотя не исключены переходы от одних лекарств к другим, как правило, в зависимости от их эффективности. Кроме этого, все формы выпуска препаратов, их дозировки, курс лечения, разумеется, определяет врач.
Также за помощью в борьбе с мононуклеозом можно обратиться к народной медицине (клюква, зеленый чай), лекарственным травам (эхинацея, шиповник), биологически активным добавкам к пище (омега-3, пшеничные отруби), а также гомеопатическим средствам для повышения и укрепления иммунитета. Перед применением тех или иных продуктов, БАД и лекарственных средств необходимо обязательно проконсультироваться с лечащим врачом.
После проведенного курса лечения инфекционного мононуклеоза прогноз благоприятный. Полное излечение может происходить уже через 2-4 недели. Однако в отдельных случаях изменение состава крови может наблюдаться еще на протяжении 6 месяцев (самое главное, чтобы в нем отсутствовали атипичные мононуклеары). Возможно уменьшение иммунных клеток крови – лейкоцитов. Детям можно идти в детский сад и спокойно общаться с другими детьми только после того, как число лейкоцитов нормализуется. Также могут сохраняться изменения печени и/или селезенки, поэтому после УЗИ, которое проводится, как правило, во время болезни, через те же полгода, повторяется. Достаточно долгое время могут оставаться увеличенными лимфоузлы. В течение одного года после перенесенного заболевания необходимо находиться на диспансерном учете у врача-инфекциониста.
Диета после инфекционного мононуклеоза
Во время болезни ВЭБ с кровью попадает в печень. От такой атаки полностью восстановиться орган может только через 6 месяцев. В связи с этим, важнейшим условием восстановления является соблюдение диеты во время болезни и на стадии выздоровления. Пища должна быть полноценной, разнообразной и богатой всеми необходимыми для человека витаминами, макро- и микроэлементами. Рекомендуется также дробный режим питания (до 4-6 раз в день).
Ограничивается употребление сливочного масла, жиры вводятся в виде растительных масел, преимущественно оливкового, сметана используется в основном для заправки блюд. Разрешены в небольшом количестве неострые сорта сыра, яичный желток 1-2 раза в неделю (белок можно есть чаще), любая диетическая колбаса, говяжьи сосиски.
После перенесенного инфекционного мононуклеоза запрещена вся жареная, копченая пища, маринованные продукты, соленья, консервы, острые приправы (хрен, перец, горчица, уксус), редис, редька, лук, грибы, чеснок, щавель, а также фасоль, горох, бобы. Запрещены мясные продукты – свинина, баранина, гуси, утки, куриные и мясные бульоны, кондитерские изделия – пирожные, торты, шоколад, мороженое, а также напитки – натуральный кофе и какао.
Конечно, некоторые отклонения от диеты возможны. Главное, не злоупотреблять запрещенными продуктами и иметь чувство меры.
Небезопасно также курение и употребление алкоголя.

Любой человек, болевший мононуклеозом в течение длительного времени, даже спустя полгода после его окончания, чувствует себя нездоровым. Чувство непреходящей слабости, боли в пояснице, снижение иммунитета часто беспокоят человека даже после выздоровления. Чем вызвано поражение инфекционным мононуклеозом, и как восстановить здоровье после недуга?
При мононуклеозе выздоровление происходит через 6 месяцев после начала заболевания. Возможно сохранение хронического болевого синдрома. Боли появляются периодически, после стресса, поднятия тяжести, переохлаждения или перегревания.
Для инфекционной болезни всегда есть конкретные причины. Если произошло заражение вирусом Эпштейн-Барра, развивается железистая лихорадка или мононуклеоз. Вирус относится к семейству герпесных возбудителей. Он способствует возникновению многих иммунных заболеваний и пожизненно находится в крови человека. Вирус инфицирует В-лимфоциты, поражает лимфоидную ткань и вызывает гибель клеток.
Его реактивный рост происходит после острого заболевания, стресса, у детей – в результате плановой вакцинации. Легко заразиться вирусом Эпштейн-Барра в быту, при переливании крови, половым путем. При сильном иммунитете появляются небольшие признаки вирусной инфекции, а при попадании большого количества продуктов жизнедеятельности вируса в кровь больного возникает мононуклеоз.
Острое инфекционное заболевание развивается по нескольким направлениям. Многие больные выздоравливают, но возможно и появление хронической инфекции. Поражается сердечная мышца, нервная система, почечная ткань. Очень часто развивается микст-инфекция, вызывающая воспаления в желудке, кишечнике, легких. У некоторых больных мононуклеозом возникает артрит и синдром хронической усталости.
От начала заражения до появления первых клинических симптомов проходит от 5 до 20 суток. Болезнь возникает остро, как и любой инфекционный процесс, среди полного здоровья: появляются боли в горле при глотании, лимфоузлы на шее увеличиваются в размерах, опухают, язык обложен налетом. В первые дни болезни возникает тошнота, рвота, жидкий стул и исчезает аппетит. Больного беспокоит чувство разбитости, немотивированной нарастающей слабости.
Температура при мононуклеозе у некоторых больных может варьировать от нормальных показателей до высоких цифр. Ее особенность состоит в том, что в течение всей болезни она остается на уровне высоких показателей 7,5 – 38 °C. При этом не существует типичной температурной кривой. Ее снижение происходит при исчезновении клинических симптомов болезни.
При повышении температуры больной сильно потеет, особенно в утренние часы: лицо одутловатое, губы сухие, нос заложен. Для снижения температуры у ребёнка можно воспользоваться препаратами, действующим веществом которых является парацетамол. Одновременно необходимо принимать гомеопатические противовирусные средства, назначенные врачом, для облегчения протекания инфекционного процесса.
Нередко, спустя 5 – 8 дней от начала заболевания, появляются тянущие боли в пояснице, изматывающие больного. Неприятные ощущения в суставах и мышцах сопровождаются головной болью, нарастающей слабостью, гиподинамией. Боль в поясничной области плохо поддается лечению препаратами на основе парацетамола. Приступ снимают нестероидные противовоспалительные средства, применяемые по рекомендации врача, при отсутствии противопоказаний со стороны больного.
Поясничные боли при мононуклеозе приостанавливают препаратами, оказывающими обезболивающее действие. Возникновение боли связано с воздействием вируса на нервную систему. Наиболее сильные боли возникают у людей с ослабленной нервной системой, страдающих пищевой аллергией. При их появлении и локализации по ходу нервных стволов, необходима консультация врача невропатолога. В период острых проявлений заболевания вирус поражает более 20% лимфоцитов в нервных клетках. Часть клеток погибает. Однако, инфицирование новых клеток не прекращается.
Как облегчить боль в мышцах поясничной области при мононуклеозе? Сильные анальгетики снимают неприятный синдром, но могут вызвать побочные явления. Наиболее часто боль локализуется в грудных сегментах мышц и по ходу нервов. Она может быть жгучей, режущей, ноющей, опоясывающей. Особенно сильной боль бывает в межпозвоночных узлах. По ходу нервов могут возникать парестезии, даже прикосновение, белья, вызывает боль. Появляется нарушение чувствительности в пораженной зоне.
Если острый синдром не снимается обычными анальгетиками, применяют финлепсин, в дозировке, указанной врачом, и при отсутствии противопоказаний.
Многим больным помогают обезболивающие инъекции анальгина в сочетании с но-шпой, Диклофенака, Кеторола. Сильный лекарственный препарат – Габапентин, устраняет причины, вызывавшие боль. При невралгии назначают аппликации с 5% лидокаином. Необходимо применение Капсаицина, препаратов вальпроевой кислоты.
Обезболивающее действие оказывает Амитриптилин, Прегабалин, Окскарбазепин. Одновременно врач назначает комплексное лечение, в состав которого входят препараты диклофенака, никотиновая кислота по схеме, преднизолон. Лечение невралгии проводят под контролем специалиста.
Толчком для начала активной деятельности вируса может стать даже обильный праздничный обед. Печень оказывается перегруженной; она не может полноценно выполнить работу по обезвреживанию токсинов и их фильтрации. Вирус свободно проскакивает этот барьер. За три или четыре дня до начала болезни, человек обычно перегружает свой желудок мясной и жирной пищей. Вирус обманчив и коварен, а человеческие слабости способствуют его активации.
Чтобы пережить мононуклеоз с наименьшим ущербом для здоровья, необходимо знать причину его возникновения. Следует выполнять все рекомендации врача. Болезнь отступит не сразу, но постепенно станет намного легче. Здоровый образ жизни и правильное питание способствуют полному излечению без опасных осложнений.
Читайте также:


