Может ли болеть ягодица при артрите
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в ягодицах, пояснице и бедре при заболеваниях позвоночника
Пояснично-крестцовый радикулит – это обобщающее понятие, под которое подпадают любые боли, вызванные раздражением нервных корешков спинного мозга. Остеохондроз и грыжа межпозвоночного диска также приводят к появлению симптомов, которые могут быть классифицированы, как радикулит.
Наиболее яркое проявление радикулита – острые боли в позвоночном столбе, ягодицах и ноге. А в общем для радикулита характерно три основных симптомокомплекса:
1. Болевой синдром, который мы рассмотрели выше.
2. Синдром двигательных расстройств: в результате нарушения нормальной иннервации снижается мышечная сила, поэтому появляется слабость, нарушение движений в ногах.
3. Синдром чувствительных расстройств: нарушается кожная чувствительность, отмечается онемение в пальцах ног и стопах, появляется неприятное покалывание, чувство холода или жара, "ползание мурашек".
Радикулит как таковой не является клиническим диагнозом, и не указывает на природу имеющихся нарушений. Врач, осматривающий пациента, должен разобраться, каким заболеванием вызван радикулит, и назначить эффективное лечение. Боль в ягодицах и спине при этом устраняется с помощью противовоспалительных и обезболивающих препаратов.
Боль в ягодице при гнойно-воспалительных заболеваниях
Так как в области ягодицы находится большое количество подкожной жировой клетчатки, то здесь достаточно велика вероятность образования флегмон и абсцессов.
Флегмона – это разлитое гнойное воспаление подкожной жировой клетчатки. Оно проявляется в виде острых болей в ягодице справа или слева, повышения температуры тела, припухлости в ягодичной области. Часто боль настолько сильна, что пациент не может находиться в положении сидя. Нередко отмечается общее нарушение состояния: слабость, повышенная утомляемость, плохое самочувствие.
Абсцесс по своей симптоматике сильно напоминает флегмону, отмечаются аналогичные боли в области ягодицы. Отличие состоит в том, что абсцесс не носит разлитой характер, а представляет собой полость, заполненную гноем.
Диагностикой и лечением абсцесса и флегмоны ягодиц занимается хирург. Патологии устраняют хирургическим способом, назначают антибактериальные препараты.
Остеомиелит – гнойно-воспалительное заболевание, поражающее костную ткань. Резкая боль в ягодице отмечается при остеомиелите подвздошной кости, бедра. Наиболее распространены две разновидности заболевания: гематогенный (когда инфекция проникает в кость с током крови), и посттравматический (когда болезнетворные микроорганизмы проникают извне, через раневую поверхность).
Боль в ягодицах при остеомиелите носит острый, резкий характер. Она часто бывает настолько сильна, что затрудняет движения - пациент не может ни стоять, ни сидеть. При этом отмечаются такие признаки, как:
- повышение температуры тела, зачастую до очень высоких цифр;
- общее нарушение самочувствия: недомогание, слабость;
- головные боли, головокружение, слабость, тошнота и рвота, нарушение стула;
- в тяжелых случаях резкая боль в ягодице и повышение температуры тела сопровождаются нарушением сознания - пациент впадает в кому.
Эти признаки наиболее характерны для гематогенной формы остеомиелита.
При подозрении на заболевание и ухудшении состояния пациента нужно немедленно вызвать бригаду "Скорой помощи". Лечение остеомиелита осуществляется только в условиях стационара.
Подробнее об остеомиелите
Боль в ягодице после укола
Боль в ягодице после укола, которая продолжается в течение некоторого времени, а затем самостоятельно проходит – вполне нормальное явление. Достаточно ощутимая боль обычно отмечается после инъекций витаминов и некоторых антибактериальных препаратов.
Если же болевые ощущения продолжаются слишком долго, и никак не проходят - то, скорее всего, имеет место одно из следующих осложнений:
1. Постинъекционный абсцесс – гнойник, который образуется на месте укола. Он может иметь следующие причины:
- нарушение стерильности лекарственного препарата: например, когда порошок антибиотика был разведен не в дистиллированной воде;
- нарушение правил асептики и антисептики во время выполнения манипуляции: "грязный" шприц и игла, нестерильные перчатки медсестры (или их отсутствие), недостаточная обработка места инъекции антисептиком;
- инфицирование ранки самым больным уже после процедуры: например, когда ее расчесывают грязными руками.
Постинъекционный абсцесс, помимо болей в ягодице, сопровождается припухлостью и покраснением, повышением температуры тела, может нарушаться общее состояние пациента.
2. Боль в ягодице после укола, и появление в этом месте синяка - свидетельствует о том, что игла шприца случайно попала в небольшой сосуд. Если синяк небольшой, то со временем он просто самостоятельно рассасывается, не приводя ни к каким проблемам. Большие гематомы могут инфицироваться и превращаться в гнойники. Лечение болей и гематомы в данном случае предполагает применение йодных сеток, спиртового компресса.
3. Если во время инъекции в ягодице отмечается острая резкая боль - то это говорит о том, что игла попала в нервный ствол. Если инъекция осуществляется по всем правилам и в нужном месте, то риск подобного осложнения практически равен нулю. В дальнейшем может отмечаться снижение чувствительности и слабость в мышцах нижних конечностей. Лечение боли в данном случае длительное, предполагает назначение медикаментов и физиопроцедур.
4. Очень часто боль в ягодицах после укола сопровождается появлением под кожей болезненной шишки. Это – инфильтрат, возникновение которого связано с тем, что лекарство было введено не в мышечную ткань, а в жировую. Дело в том, что в мышцах находится большое количество сосудов, в которые введенный раствор сразу же всасывается. В жировой ткани их намного меньше, она более склонна к воспалительным и инфильтративным процессам. Такое осложнение случается, если использовать слишком короткую иглу, или если у пациента хорошо выражен подкожный жировой слой.
Заболевания копчика и прямой кишки
Боль в мышцах ягодиц
Нарушения со стороны опорно-двигательного аппарата
Скелет нижних конечностей, кости таза и позвоночный столб человека представляют собой единую целую функциональную систему. Если имеются деформации в одном месте, то, скорее всего, они передадутся и на другие кости и суставы. Все это приводит к неправильному перераспределению мышечного тонуса, и возникновению болей в ягодицах и других мышцах. Обычно при подобных состояниях боль в ягодицах является хронической, носит тянущий характер.
Патологическое перераспределение мышечного тонуса всегда происходит при деформациях поясничного отдела позвоночного столба. Нагрузки на мускулатуру с одной стороны становятся чрезмерными. В итоге возникает боль в ягодице справа, слева, либо с обеих сторон.
У большинства людей правая и левая ноги имеют неодинаковую длину. Но в большинстве случаев эта разница настолько незначительна, что она практически незаметна. Единственным ее проявлением могут стать периодические боли в ягодицах, мышцах ног.
Плоскостопие – патология, которая приводит к нарушению всей конструкции пояса нижних конечностей. Формируется неправильное положение таза в пространстве, нарушение осанки, возникает болевой синдром в разных группах мышц, в том числе и в ягодичных.
Врожденная асимметрия таза - когда одна из его половин уменьшена по сравнению с другой, также приводит к неравномерному напряжению мышц ягодиц.
Еще одно нарушение, которое на первый взгляд кажется незначительным, но способно приводить к выраженным болям – так называемая греческая стопа - состояние, при котором удлинена вторая плюсневая кость.
Все описанные выше патологии характеризуются возникновением болей в ягодицах при ходьбе, длительном стоянии или сидении, а также по ночам, после того, как мышцы подверглись нагрузкам в течение дня.
Травмы
Наиболее распространены такие травмы мягких тканей ягодиц, как ушибы. Они встречаются при падениях, ударах. Возникает боль при сидении и нажатии на область ягодицы, подкожная гематома (синяк). Движения в мышцах нижней конечности становятся болезненными. Спустя несколько дней боли самостоятельно проходят.
Вывих в тазобедренном суставе сопровождается сильными болями внутри ягодиц, в паху, в мышцах бедра. Нога принимает соответствующее характеру вывиха положение, и фиксируется в нем: дальнейшие движения становятся совершенно невозможными. Отмечается отек мягких тканей, сильное напряжение мышц ягодицы и бедра, кровоизлияния под кожей.
Переломы таза возникают при сильных ударах (во время автомобильных катастроф), падениях с высоты. Главный симптом – сильная резкая боль во время травмы, которая затем сохраняется. Отмечается нарушение движений в тазобедренных суставах, отек, кровоизлияние под кожей.
Боли в ягодицах при таких тяжелых травмах, как вывих бедра и переломы таза - всегда очень сильные. При их чрезмерной выраженности они могут приводить к травматическому шоку. Часто пострадавшему требуется немедленное обезболивание. Нужно как можно быстрее вызвать бригаду "Скорой помощи".
Боль в ягодицах при патологиях тазобедренного сустава
Артроз тазобедренного сустава – это дегенеративное заболевание, которое приводит к разрушению суставных тканей и нарушению их нормальной функции. Основной симптом – боль в суставе, отдающая в ягодицу, бедро, пах.
Выраженность и характер боли определяются стадией заболевания:
1. При первой стадии артроза боль в ягодице возникает только во время ходьбы. Как правило, она носит ноющий характер.
2. На второй стадии боли становятся интенсивнее, начинают отдавать в пах и бедро.
3. На третьей стадии болевой синдром приобретает постоянный характер. Боли в суставе и ягодице очень сильны, причиняют пациенту немалые страдания.
Лечением болей в ягодице, связанных с артрозом тазобедренного сустава, занимается невролог или ортопед.
Боли в ягодицах, связанные с нарушением кровообращения
Когда человек длительное время сидит на стуле, особенно на жестком - часть сосудов, кровоснабжающих ягодичные мышцы, сдавливается. Это сдавление продолжается очень долго, когда человек совершает междугородние переезды в поезде или в автобусе, длительное время работает сидя в офисе или в кабинете.
В описанных случаях возникает боль в ягодицах при сидении, неприятные ощущения в ягодичной области и нижней конечности (онемение, покалывание, "ползание мурашек"). Чтобы устранить эти неприятные симптомы, достаточно встать и немного походить.
Боль в ягодицах может быть симптомом нарушения кровообращения в подвздошных артериях, из которых осуществляется питание нижних конечностей. Причиной этого состояния может быть атеросклероз, тромбозы, а также опухоли, которые сдавливают сосуды.
Окклюзия (перекрытие просвета) подвздошной артерии, помимо болей в ягодицах, сопровождается следующими симптомами:
- слабость и боли в мышцах ног;
- нарушение чувствительности кожи ног, неприятные ощущения в виде онемения, чувства похолодания, покалывания;
- хромота, нарушение походки;
- быстрая утомляемость.
Зачастую даже опытному врачу бывает непросто понять, что боль в ягодицах связана именно с сосудистой патологией. Исследование, которое способно подтвердить диагноз – рентгенография подвздошных артерий с введением в них контраста.
Злокачественные опухоли
Почему возникают боли в ягодице при беременности?

Боль в ягодице – симптом, на который нередко предъявляют жалобы беременные женщины. В данном случае болевой синдром имеет следующие причины:
- перенапряжение мышц поясницы, ягодичной области, ног и таза в результате увеличения веса матки с плодом;
- сдавливание беременной маткой сосудов, находящихся в полости таза;
- сдавление нервных стволов.
Обычно самые сильные боли в пояснице, ягодицах и ногах, отмечаются на 36 – 40 неделях беременности. Они беспокоят женщину по типу прострелов, и напоминают радикулит. Это связано с тем, что плод имеет уже достаточно большие размеры, и его головка сильно давит на тазовое дно будущей мамы.
Профилактика и лечение болей в ягодицах во время беременности предусматривают следующие мероприятия:
- занятия специальной гимнастикой для беременных женщин;
- удобное положение в кровати во время отдыха и сна: женщина должна периодически переворачиваться с одного бока на другой, спать на спине не рекомендуется;
- ношение специального удобного бандажа и нижнего белья для беременных;
- полноценный отдых: беременная женщина не должна выполнять тяжелую физическую работу.
Лечение болей в ягодицах
Лечение болей в ягодицах полностью определяется характером патологии. В ряде случаев терапия может быть консервативной, а при гнойных процессах и значительных патологических изменениях со стороны костей приходится прибегать к хирургическому лечению.
Если боли обусловлены ушибом, миозитом, физическими перегрузками и пр., то можно самостоятельно использовать противовоспалительные и разогревающие мази и гели. При болях, синяках и инфильтратах (шишках) после инъекций помогают йодные сетки, спиртовой компресс.
При фурункулах (чирьях) помогают повязки с мазью Вишневского, ихтиоловой мазью.
Если боль вызвана банальным переутомлением и повышением мышечного тонуса в результате стресса, то чаще всего достаточно просто хорошо отдохнуть.
Если боль в ягодице сильна, не проходит длительное время и сопровождается другими симптомами, то необходимо обратиться к врачу.
Тазобедренный артрит (суставный синдром) – заболевание, сопровождающееся воспалением суставов поверхности таза и бедра. И если зачастую проблемы с суставами начинаются у пожилых людей, то этот недуг встречается у пациентов даже 15летнего возраста.
Ранее специалисты говорили о том, что воспалительные процессы внутри сустава связанны с инфекцией, проникнувшей в организм. С развитием медицины стало понятно, что существует всего три вида артрита, причиной возникновения которых можно считать бактерии, так как с помощью анализов можно определить бактерии в синовиальной жидкости. Это гонорейный, туберкулезный и сифилитический артриты. Но чаще причины заболевания другие.
Наследственность сильно влияет на проявления проблем с суставами. Доказано, что часто болезнь передается с поколения в поколение. Также аутоиммунные реакции организма играют не последнюю роль в развитии заболеваний суставов. Это происходит из-за того, что суставные соединения разрушаются антителами, которые сам организм больного и вырабатывает.
Виды артрита бедренного сустава
Среди самых распространённых видов этого недуга выделяют следующие:
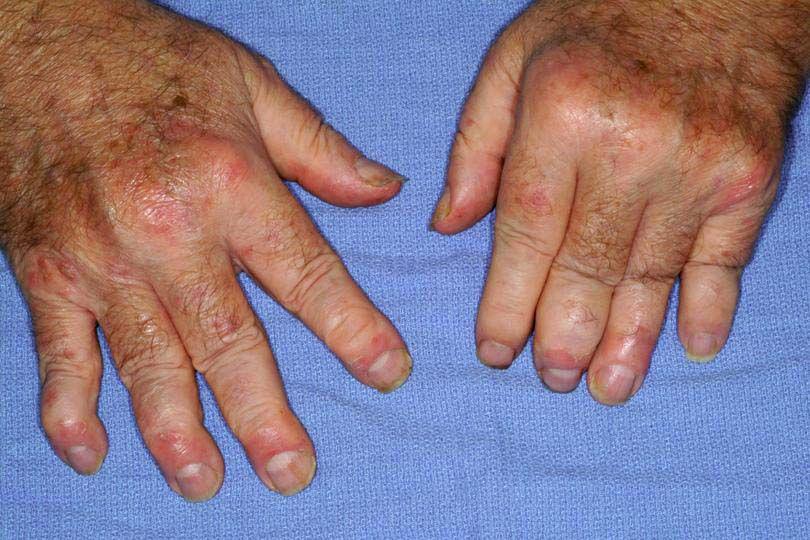
Ревматоидный артрит тазобедренного сустава – симптомы имеет специфические. Это болезнь хронического характера с прогрессирующим разрушением тазовых суставов. Болезненные ощущения похожи на ʺноющиеʺ и появляются утром, вечером, как правило, не наблюдаются. Пациенты жалуются на скованность движений и боль при передвижении. Наблюдается атрофия околосуставных мышц, краснота и опухание кожных покровов.
С развитием артрита тазобедренного сустава симптомы усиливаются, из-за бессонницы и постоянной боли человек может немного похудеть. На этой стадии заболевания диагностируется уже деформирующий артрит тазобедренного сустава, когда начинается разрушение тканей и тазобедренный сустав деформируется.
Также бывает подагрический артрит тазобедренного сустава – болезнь при которой воспаление возникает из-за скопления внутри суставов мочевой кислоты. Но это заболевание редко поражает тазобедренный сустав, чаще его жертвами становятся мелкие суставы рук и ног.
На поздних стадиях заболевания артрит может стать гнойным, что приведет к появлению пятнышек и язв на коже.
Лечение артрита тазобедренного сустава с помощью терапии
При своевременном обращении больного к специалисту лечение артрита тазобедренного сустава будет направлено на максимальное избежание хирургического вмешательства. Для этого необходимо постараться восстановить сустав, поэтому лечащий врач назначит комплексное лечение, которое поможет:
• Избавиться от боли;
• Восстановить функциональность хрящевых тканей и улучшить их метаболизм;
• Минимизировать нагрузку на суставы бедра;
• Укрепить атрофированные околосуставные мышцы;
• Активизировать возможность движения сустава.
Первым делом назначаются нестероидные противовоспалительные лекарственные препараты (Нимесил, Нимид, Нимулид, Диклофенак, Индометацин, Бутадион, Целебрекс). Они помогают уменьшить мучительные боли в паховой и бедренной областях. Эти препараты прекрасно справляются с болью, но не имеют возможности воздействовать на причину заболевания, имеют ряд противопоказаний и серьезных побочных эффектов. А длительное использование этих лекарств не только вызывает привыкание, но и существует мнение о том, что они способны негативно влиять на выработку протеогликанов. Что чревато обезвоживанием хряща, а значит и преждевременной деформацией.
Намного полезней будет применение глюкозамина и хондроитина (Терафлекс, Артра, Дона, Хондролон). Это препараты, которые не воздействуют на симптомы артрита тазобедренного сустава. Но зато способствуют восстановлению хряща и дополнительной выработке синовиальной жидкости, которая смазывает суставы. Побочных эффектов практически нет. Курс лечения этими препаратами достаточно длительный – от 6 месяцев до полутора года, поэтому не стоит доверять рекламе, которая говорит, что за месяц-другой можно излечиться. Они незаменимы при артрите тазобедренного сустава на ранних стадиях, но при запущенной форме болезни становятся бесполезными, так как хрящ уже практически полностью подвергся разрушению. А создать новую хрящевую ткань хондроитин и глюкозамин не способны.
Такое заболевание, как артрит тазобедренного сустава, симптомы и лечение которого тесно связаны, невозможно излечить без применения миорелаксантов. Это препараты, действие которых направленно на избавление от спазмов в мышцах. Чаще всего врачи выписывают Сирдалуд и Мидокалм. Применение подобных препаратов вызвано тем, что при артрите страдает не только хрящевая, но и мышечная ткань. А миорелаксанты устраняют мышечный спазм и улучшают кровообращение.
Использование внутрисуставных инъекций не имеет широкого распространения. Так как подобная методика лечения сталкивается с проблематичностью введения лекарственного средства в чрезмерно узкую (из-за заболевания) внутрисуставную щель. Если все-таки инъекций необходимы, то большинство врачей вводят препараты не в сам сустав, а как можно ближе к нему. В виде уколов применяют гормональные кортикостероиды (Кеналог, Гидрокортизон), или хондропротекторы (Хондролон, Алфлутоп). Иногда используют гиалуроновую кислоту в роли искусственного смазочного материала (Гиастат, Ферматрон).
Лечение артрита тазобедренного сустава препаратами не может давать стопроцентного результата, поэтому его дополняют другими методиками.
Мануальная терапия при артрите тазобедренного сустава
Артрит тазобедренного сустава лечение может предполагать и мануальное. Врачи практикуют 2 типа влияния на сустав:
Мобилизация. Этот тип влияния характеризуется мягким и постепенным вытягиванием тазобедренного сустава, что позволяет восстановить подвижность сустава и снизить давление на него.
Манипуляция характеризуется резкостью и четкостью. При правильном и своевременном проведении процедуры наблюдается улучшение подвижности сустава и уменьшается боль.
Но мануальная терапия имеет и свои противопоказания:
• Наличие раковых опухолей суставов;
• Ревматоидный артрит;
• Незажившие переломы;
• Остеопороз.
Массаж при тазобедренном артрите
Благодаря лечебному массажу можно улучшить кровоток в пораженном бедре, повысить эластичность мышц и связок.
Но не всегда массаж имеет положительный эффект. Бывают случаи, когда есть риск повышения артериального давления и возникновение раздражительного состояния, в следствие чего возникают еще более сильные боли. Но при проведении сеанса массажа опытным специалистом всех этих неприятностей можно избежать. Самое главное, чтобы массажные движения были плавными и мягкими, способствовали расслаблению и комфорту. Если после сеанса появились синяки или болезненные ощущения, то лучше сменить массажиста.
Питание при артрите тазобедренного сустава
При заболеваниях суставов очень важно пересмотреть свой рацион. Теперь на столе должно появиться больше фруктов, овощей и зелени. Но это вовсе не значит, что нужно исключить мясо. Наоборот, заливные блюда и холодцы должны стать одними из основных так, как они – источник таких же веществ, из каких состоит и сам хрящ. Но следует помнить, что чрезмерное употребление жирного холодца не принесет пользы из-за большого содержания в нем холестерина. Поэтому приветствуется нежирные сорта рыбы и мяса. А также молочные продукты, злаковые и бобовые. Не стоит забывать и про достаточное употребление жидкости.
А вот соль и приправы придется исключить, их лучше заменить свежей зеленью и травами. Также под запретом копчёности, сладости и алкоголь. Вместо пирожных и шоколада можно побаловать себя желейными десертами и чизкейками.
Но самое главное в лечении тазобедренного артрита – это своевременное обращение за помощью к специалисту и безукоризненное следование его рекомендациям.
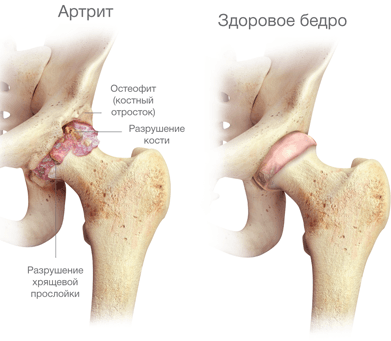
Артрит тазобедренного сустава (коксит) – суставная патология, которая характеризуется активацией воспалительного процесса в полости соответствующего сочленения различного генеза. Этиологическую основу составляют воспалительные поражения ТБС инфекционного, аутоиммунного, травматического происхождения и др. Болезнью может поражаться один или оба тазобедренных сустава. Воспаление изначально начинается в синовиальной оболочке, на последних стадиях переходит уже на хрящевые, связочные, костные ткани. Течение кокситов достаточно вариабельное: наблюдаются острые, подострые, хронические варианты.
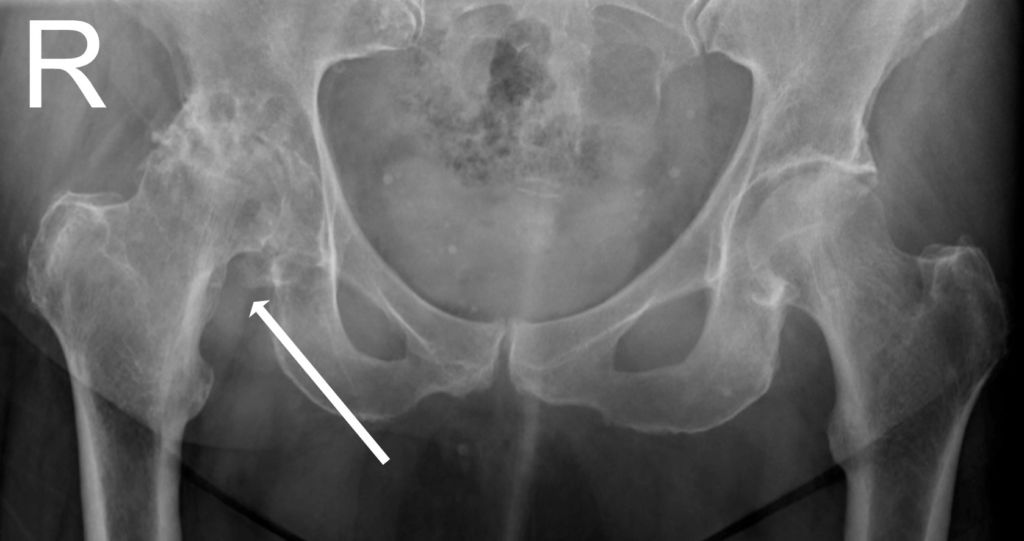
Диагноз на рентгене.
Любой этиологии артрит в самом крупном, функционально значимом сочленении приносит немало страданий и испытаний, провоцируя мучительную боль, скованность, нарушение подвижности. Заболевание, длительно протекающее и/или с частыми рецидивами, в большинстве случаев приводит к стойкой хронизации процесса, серьезным осложнениям, в частности к разрушению всех структурных элементов сустава, грубой деформации костного соединения. Наиболее тяжелым видом, который при неадекватном лечении буквально за 2 года от дебюта симптомов приводит к инвалидности, признан ревматоидный артрит (РА). РА – коварнейший системный недуг, полностью вылечиться от которого невозможно.
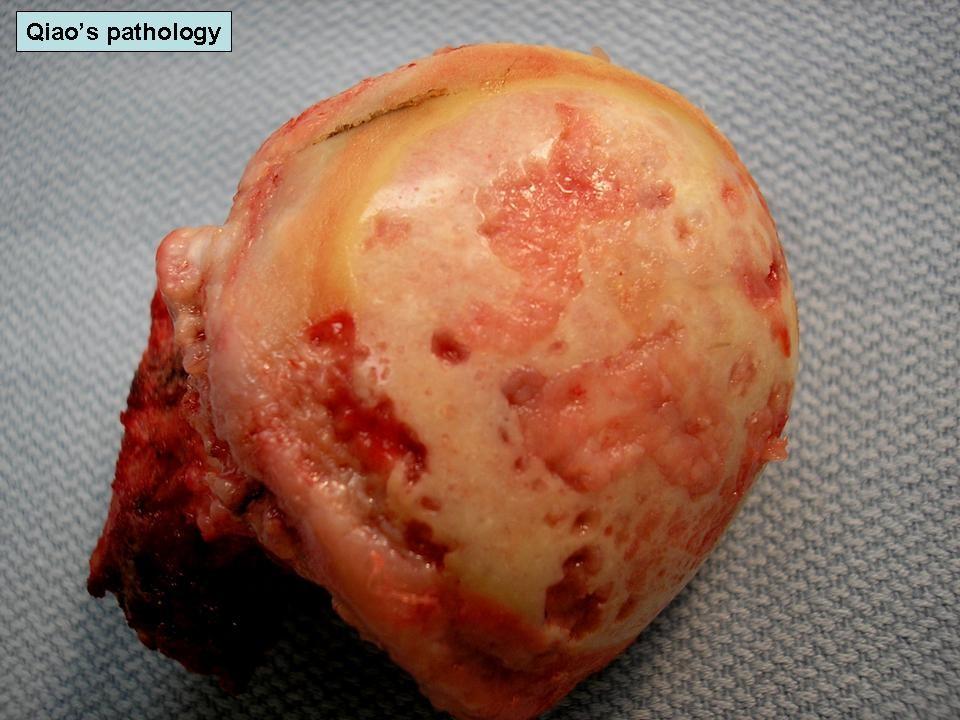
Удаленная головка бедренной кости с поражением артритом.
Специалисты акцентируют, что зарегистрированных пациентов с ревмоатритами ТБС и с другими формами коксита примерно столько же, сколько тех, кто не обращается в медицинские учреждения за диагностикой и лечением. Более того, буквально за каких-то 10 лет количество людей с артритами тазобедренных суставов возросло практически вдвое. Неимоверно быстрая тенденция роста заболеваемости прогнозируется и на будущую декаду, при этом эксперты не исключают еще худшие результаты.
Врачи призывают не пытаться самостоятельно лечить артритный патогенез. Это – сложное, многофакторное воспаление самого массивного и нагруженного сустава скелетно-мышечной системы, трудно поддающееся лечению. Самолечение не доведет до добра, а только еще больше усугубит проблему. Прогнозы прямо зависят от своевременности обращения к доктору, правильной диагностики и грамотного квалифицированного подхода в лечении, основанного на принципе индивидуальности. В противном случае слишком высоки риски значительной или полной утраты движений в ТБС, серьезных проблем со здоровьем (инфекционно-токсический шок, сепсис при запущенной инфекционной форме, тяжелые сердечные и легочные поражения при РА и др.), а в некоторых случаях даже летального исхода.

Причины и разновидности заболевания
Причинами появления воспалительной реакции в тканях тазобедренного сустава могут быть обусловлены инфекцией, аллергенами, системными заболеваниями. Кроме того, к развитию воспалительного поражения в опорно-двигательной области таз-бедро могут подтолкнуть травмы, физические перегрузки и даже банальное переохлаждение. Иногда суставные ткани воспаляются в связи с некогда проведенными оперативными вмешательствами любого содержания в пределах тазобедренного отдела. По сообщениям врачей, далеко не последнюю роль в появлении очага играют онкозаболевания, патологии крови, наследственный фактор.

В медицине насчитывается более 150 всевозможных формулировок диагнозов артритных заболеваний. Но в общем артрит тазобедренных суставов принято разделять на 3 преобладающие патогенетические формы: ревматоидную, инфекционную, реактивную. Подробнее о каждой в таблице.
Нельзя не сказать, что отдельные группы составляют подагрические, псориатические и посттравматические артриты, первопричинные связи возникновения которых не имеют общего ни с инфекциями, ни с ревматизмом. Однако полностью исключать на момент диагностики выявления присоединившейся ревматоидной патологии, конечно же, нельзя. Подагрический и псориатический виды сопровождаются суставными воспалениями на почве непростых и, к сожалению, неизлечимых заболеваний системного характера: подагры и псориаза. Посттравматический тип – воспалительная реакция сустава, наступившая после закрытых травм или физической перегрузки.
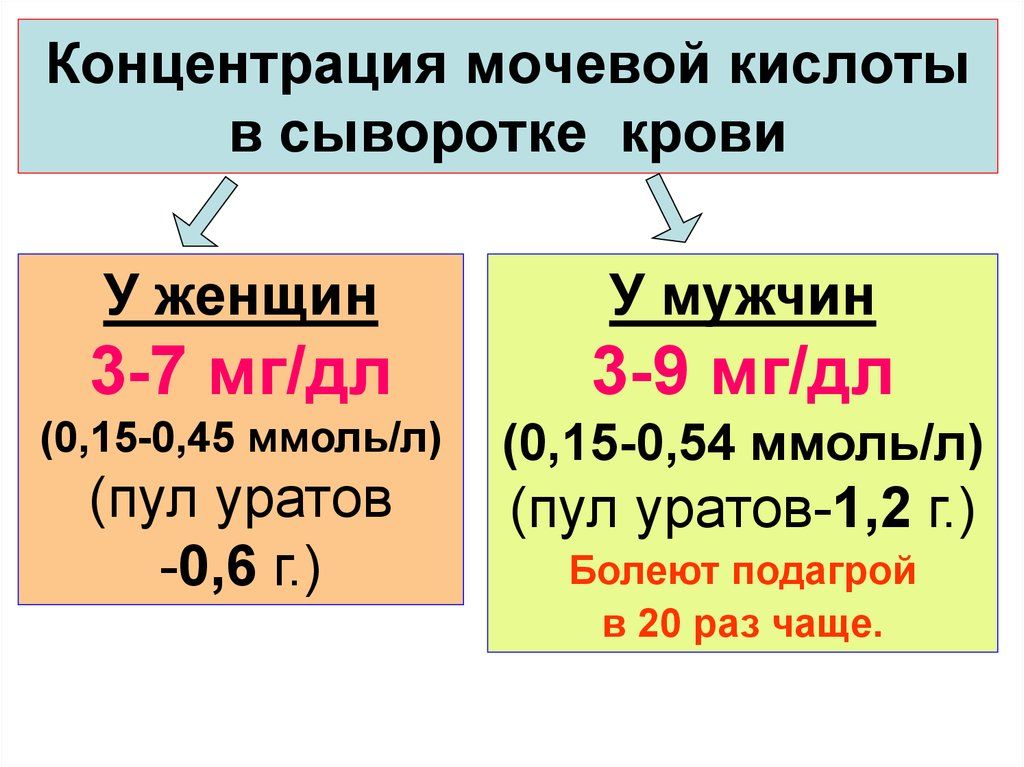
- Артрит на фоне подагры. Подагрический артрит обусловлен нарушением пуринового обмена в организме, из-за чего в крови повышается концентрация мочевой кислоты. По этой причине в полостях тазобедренных суставов откладываются ураты (кристаллы) мочевой кислоты, которые провоцируют местное воспаление и оказывают разрушающее воздействие на суставной хрящ и околосуставные ткани. Этиологическая основа подагрического артрита – системный метаболический сбой.
![]()
- Артрит при псориазе. Это – воспалительный процесс в ТБС, протекающий на фоне тяжелого кожного заболевания, механизм развития которого до сих пор остается загадкой для специалистов. В развитии воспаления суставов на почве псориаза принимает участие иммунологический фактор. Он характеризуется дисбалансом провоспалительных и противовоспалительных цитокинов, что производит деструктивно-воспалительный эффект на костно-хрящевой сегмент.
![]()
- Посттравматический артрит ТБС. Такая артритная болезнь часто возникает, например, после травмы с кровоизлиянием в суставную полость, после вывихов/подвывихов бедра, сильного локального ушиба с травматизацией капсулы или связочно-мышечного аппарата. Очаг может развиться и после систематических тяжелых физнагрузок, которые приводят к микроповреждениям суставного хряща. Под воздействием перечисленных факторов синовиальные оболочки и околосуставные ткани воспаляются, вследствие чего в суставах скапливается патологическая жидкость (выпот).
![]()
При своевременном (раннем) и правильном лечении избавиться навсегда от посттравматического артрита вполне реально. Это единственная форма, имеющая самые лучшие прогностические показатели. Однако недолеченные травмы и их осложнения в виде синовита способны перерасти в серьезную, уже хроническую артритную патологию, которая в свою очередь может осложниться необратимым деформирующим коксартрозом.
Симптомы артрита тазобедренного сустава
Стандартными симптомами артритов, поражающих тазобедренную часть костно-мышечного аппарата, являются местные признаки воспаления, а это:

Боль это главный симптом.
Поскольку базисом заболевания являются тяжелейшие аутоиммунные и инфекционные процессы внутри организма, клиническую картину нередко дополняют и отягощают симптомы общей интоксикации:
- повышение температуры тела;
- озноб и упадок сил;
- головная боль;
- головокружение;
- снижение аппетита, тошнота;
- нервозность;
- анемия;
- плохой сон.
На интенсивность симптомов влияет характер патологического процесса: острый, подострый или хронический. Острое течение характеризуется внезапным началом артритной болезни с ярко выраженной болезненной симптоматикой. Для подострого течения типичным является плавное нарастание признаков воспаления на протяжении 1-2 недель. Острый и подострый артрит может перейти в хроническую форму, когда периоды ремиссии будут периодически сменяться на периоды рецидивов.
Хронический вариант течения может быть и с самого начала (например, при РА). Причем такой артрит способен долгое время развиваться и особо не беспокоить, а спустя несколько лет начать упорно досаждать приступами воспаления, которые с увеличением срока заболевания становятся все более затяжными и мучительными. Если хроническую болезнь качественно не контролировать, она неизбежно приведет к разрушению суставных концов с дальнейшей их деформацией, сращением между собой, как результат, к неподвижности тазобедренного сустава, мышечной атрофии и инвалидизации пациента.
Диагностика артрита ТБС
Диагноза на снимке.
Поэтому в интересах пациента важно найти высококвалифицированного доктора, который грамотно проведет обследование, используя эффективные средства диагностики, рекомендованные современной ревматологией. В итоге, безошибочно установит диагноз с определением его этиологии, тяжести и, прежде всего, исключит или подтвердит существование РА – наиболее агрессивного вида заболевания, известного своими наихудшими прогнозами. И, безусловно, грамотно разработает концепцию результативного лечения.
- перечень классификационных особенностей конкретных нозологических форм;
- инструментальные методы обследования ТБС (осевой рентген, МРТ, УЗИ);
- лабораторные способы исследования:
- общий и биохимический анализ крови;
- анализы мочи и кала;
- иммунологические (на РФ и АЦЦП) и иммуногенетические тесты (на HLA);
- обследование крови на идентификацию инфекции (методы ИФА, ПЦР);
- пункционный забор синовиальной жидкости для органолептического, цитологического и бактериологического исследования;
- биопсия синовиальной мембраны;
- артроскопическое обследование суставной полости.
Первое место в диагностике, конечно же, отведено лабораторным способам обследования, которые значительно увеличивают вероятность постановки правильного диагноза. Следует подчеркнуть, что помимо всех перечисленных диагностических приемов, не последнюю роль играет и доскональное изучение всей истории болезней человека, анализ предшествовавших артриту заболеваний, состояний, образа жизни и т.п.
В диагностический и лечебный процесс, кроме ревматолога и ортопеда, в большинстве случаев необходимо подключать врачей других специальностей: гастроэнтеролога, уролога, дерматолога, инфекциониста, ЛОРа, пульмонолога, аллерголога, иммунолога, кардиолога или др.
1-2-3 стадии
Тяжесть заболевания характеризуют 3 стадии. Первая – стадия синовита, вторая – продуктивно-деструктивная, третья – деформирующая и анкилозирующая.
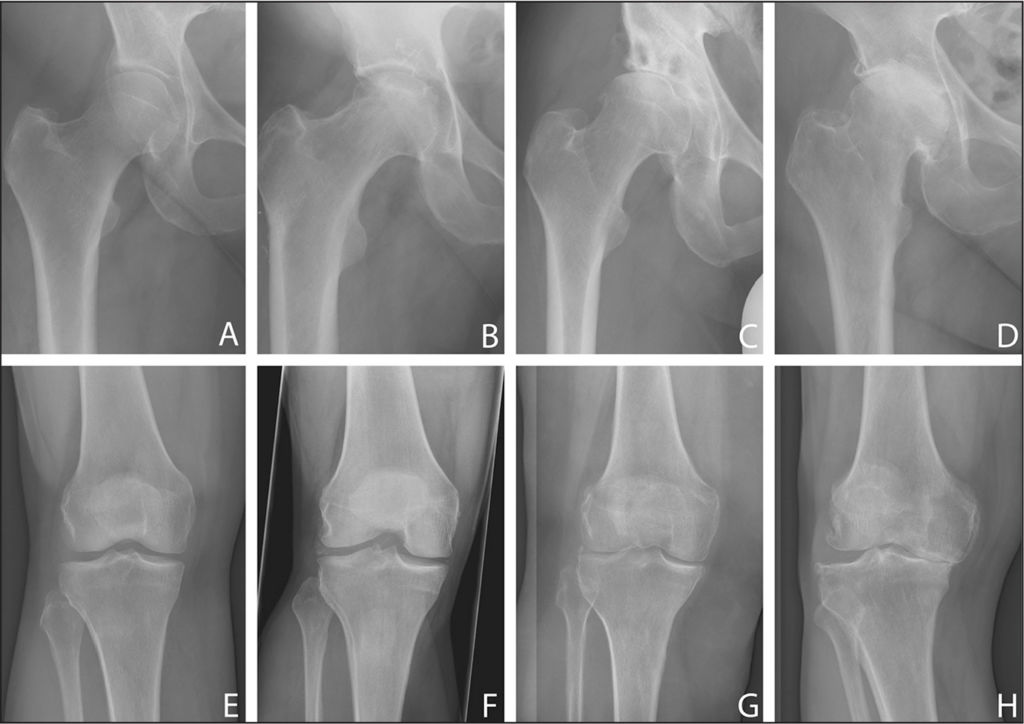
Болезнь в динамике.
Принципы лечения
Исходя из того, что болезнь имеет различные корни происхождения, одинаковой схемы терапии для всех не существует. Терапевтические методы разрабатываются только индивидуально с учетом всех клинических критериев патологического процесса, а также возраста и сопутствующих заболеваний в анамнезе пациента. Рекомендовать лечебные мероприятия должен исключительно узкопрофильный специалист! При грамотном подходе во многих случаях удается полностью ликвидировать патологию. Если речь идет о хронической болезни, то существенно сократить тяжесть ее течения, продуктивно притормозить или предотвратить разрушение функционально значимых структур.
Первостепенно важно при воспалительном обострении обеспечить ноге максимально полную иммобилизацию в выгодном положении. Запомните, что при проявлениях артрита противопоказано нагружать и пытаться разрабатывать проблемный отдел. Внимание! Физическая реабилитация (ЛФК для пораженной конечности, массаж, физиотерапия) возможны только после стихания острой фазы коксита.
Единственным общим для всех видов артритных заболеваний медикаментозным методом является использование препаратов из ряда НПВС в виде таблеток, уколов (в/м), мазей. Они эффективно подавляют выраженность болевого синдрома, облегчают прочие местные симптомы воспаления, снижают температуру тела. Обычно врачи рекомендуют при выраженной болезненной симптоматике использовать такие противовоспалительные медикаменты, как Ибупрофен, Ксефокам, Найз, Диклофенак. Широко применяется против артритного воспаления Димексид (50%) в виде компрессов, наложенных на больной сустав.
При низкой эффективности или неэффективности анальгетиков и НПВС, в индивидуальном порядке специалистом может быть рассмотрен вопрос о возможности применения глюкокортикостероидов (Преднизолона, Дипроспана, Гидрокортизона).
В зависимости от причины болезни пациентам назначают иммунносупрессоры, антибиотики, обладающие выраженной антибактериальной активностью в отношении выявленного возбудителя.
- Из антибактериальных средств могут быть рекомендованы препараты из группы макролидов, фторхинолонов, тетрациклинового ряда или др. Антибиотикотерапия показана в случае причастности к патогенезу инфекционного агента, проводится она длительным курсом, обычно не менее чем в 1 месяц.
![]()
- При тяжелых аутоиммунных патологиях прописывается своеобразная терапия с использованием иммунодепрессантов, например, на основе сульфасалазина или цитостатика. Иммуносупрессоры опасны многими побочными явлениями, поэтому на фоне их применения обязательным является выполнение специальных контрольных гематологических и печеночных исследований.
![]()
Кроме того, в лечении артритов врачи нередко обращаются к метаболикам и витаминам (предпочтение группе В), а также противотоксическим препаратам для очищения организма от шлаков и токсинов. Нельзя забывать о том, что при подагре и псориазе стойкая ремиссия коксита возможна при достижении компенсации основного заболевания.
К физиопроцедурам приступают на стадии ремиссии или после максимального сокращения воспалительной картины. Данная категория лечения нацелена на улучшение кровообращения, метаболизма и питания суставных тканей, повышение выносливости проблемной зоны к неблагоприятным факторам. Физиотерапевтические тактики позволяют профилактировать появление в будущем болей и отеков, сокращать вероятность рецидивов, восстанавливать подвижность и регенерировать ослабленные мышцы ТБС. Эффективное лечебное воздействие производят следующие сеансы физиотерапии (местно):
- фонофорез с противовоспалительными лекарствами;
- ультразвуковая терапия;
- лазеролечение;
- УФО-облучение;
- электромагнитная терапия.
При реактивных формах популярна процедура плазмефереза, которая позволяет продуктивно нейтрализовать провоспалительные цитокины, уменьшать количество аутоантител, выводить из организма вредные токсины и шлаки. Однако при гнойных процессах данный способ очистки крови противопоказан.
Лечебная физкультура – значимая часть лечения, но ее применяют сугубо при стихании болезненных проявлений. Пока пациент вынужден отдыхать в кровати, ему показаны общеукрепляющие занятия, дыхательные упражнения в сочетании с приемами мышечной релаксации. Чуть позже допускаются облегченные маховые движения и методики легкого покачивания ногой. Обязательно необходимо следить за достаточно частой сменой положения тела, будучи в кровати (со спины на живот, на здоровый бок и т. д.), чтобы не допустить нарушений со стороны дыхательной системы и угнетения функций кровообращения.

В дальнейшем вводят пассивные и пассивно-активные упражнения, которые человек выполняет сначала при помощи разгрузочного инвентаря, например, посредством специальных плоскостей на роликах, скользящих платформ и т.д. По мере выздоровления включаются специальные тренировки без разгрузки пострадавшей ноги: приседания, отведение конечности с удержанием, хождение по ступенькам, упражнения на сопротивление/отягощение и пр.
Лечебную гимнастику постепенно расширяют и разнообразят активными занятиями с мячом, на гимнастических стенках, снарядах-барьерах для перешагивания различных по форме и высоте препятствий, на велотренажере, балансирах для выработки координации, в бассейне. Комплекс лечебной физкультуры составляется и корректируется по мере надобности исключительно ведущими пациента специалистами – реабилитологом, методистом по ЛФК, врачом-ревматологом/артрологом.
Операция при артрите ТБС

Что касается синовэктомии, ее проводят в том случае, когда воспалительный процесс со скоплением патологической жидкости удерживается длительно и не поддается медикаментозному лечению. Хронический синовит лечится посредством артроскопической техники, которая отличается минимальной инвазивностью (процедура делается через маленькие проколы). Суть такой операции заключается в частичном или полном иссечении синовиальной оболочки тазобедренного сустава. Вместе с удалением данной ткани удаляются и находящиеся на ней патологические клетки, которые продуцировали большое количество комплемента и иммуноглобулинов, отвечающих за тканевое воспаление.
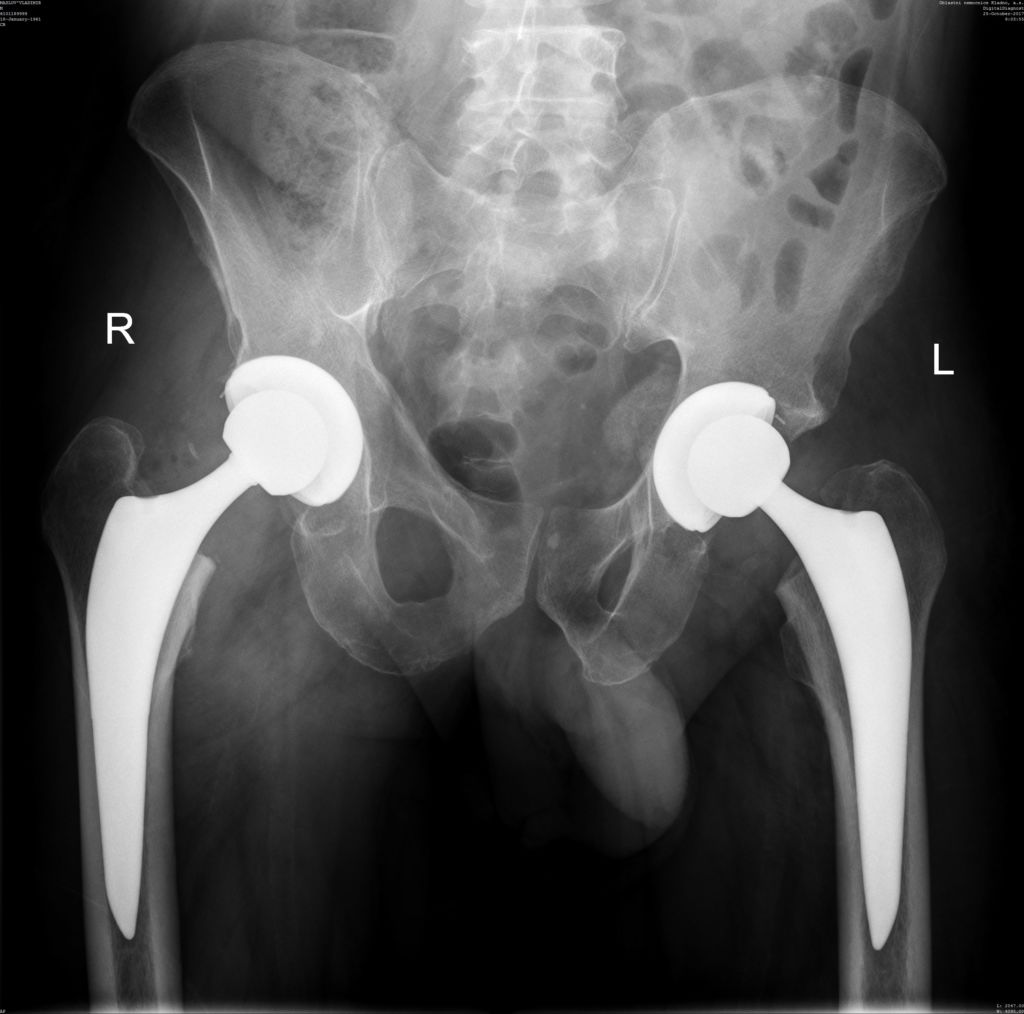
Отметим, что при помощи артроскопии при обостренном гнойном патогенезе могут произвести пункцию и промывание суставной полости с последующим введением в нее антибиотиков или антисептических средств
Меры противоартритной профилактики
Во избежание повторения артрита после уже проведенной успешной терапии, а также недопущения болезни, если человек с ней еще не сталкивался, пожалуйста, ознакомьтесь с общими принципами профилактики и придерживайтесь их. Рекомендационные правила по осуществлению профилактического контроля следующего содержания:
Читайте также: