Может ли воспаление суставов вызывать повышение температуры
Хоть точная причина появления артрита на сегодняшний день еще не выявлена, многие врачи говорят, что причиной артрита является аллергия, травма или инфекция. Но помимо этого, артрит также вызывается заболеваниями нервной системы, нарушением обменных процессов или даже нехваткой витаминов. Наиболее частой причиной являются инфекционные болезни. И если человеку не провести необходимое лечение, то он может стать инвалидом.
Ревматоидный артрит характерен тем, что суставы заражаются симметрично, становясь воспаленными и отечными. Боль усиливается ближе к утру. В конце дня она почти полностью проходит. В начале появления заболевания человек обычно спасается от дискомфортных ощущений с помощью физических упражнений. Но чем сильней прогрессирует заболевание, тем менее эффективным является данный способ. Затем, когда артрит инфицирует мелкие суставы, он переходит на крупные, начинают появляться характерные узлы, которые представлены мелкими плотными образованиями, находящимися на участке сгиба суставов. Часто присоединяются симптомы, как воспаление слюнных желез, боли в груди при дыхании, онемение конечностей, а также резь в глазах и светобоязнь.
Ревматоидный артрит: что делать при повышенной температуре
- Повышается ли температура при ревматоидном артрите, и что с ней делать
- Как может меняться температура при артрите
- Причины изменения температуры при артрите
- Чем опасны такие отклонения?
- При каком артрите может нарушаться температурный режим?
- Как понять, что температура меняется из-за артрита, а не от других болезней?
- Что нужно делать?
Может ли быть лихорадка при артритах? Да, может: повышение температуры тела при артрите — обычное дело. Например, при ревматоидном артрите повышенная температура – один из основных симптомов заболевания у 50-70% больных. Особенно часто наблюдается высокая температура при поражении крупных суставов (коленного, тазобедренного).
Лихорадка вызвана несколькими причинами, но одной из главнейших является воспалительная реакция. У некоторых больных наблюдается постоянная лихорадка, у других эпизодическая, на фоне обострения болезни (может развиваться даже жар выше 38 градусов).

У больных различными видами артрита часто имеется нестабильный температурный режим, особенно если это ревматоидная форма артрита. Даже в течение одних суток температура может то увеличиваться, то уменьшаться, меняясь по несколько раз в день.
Статистически постоянная или частая лихорадка сопровождает примерно 50-70% всех случаев ревматоидного и инфекционного артрита. Бывает ли так, что даже при агрессивных видах артритов никогда не повышается температура? Такое бывает, но крайне редко.
Какие именно температурные рамки имеются при артритах? Как правило, лихорадка очень редко превышает 38 градусов при хроническом течении заболевания. Если речь идет о реактивных формах артрита, то есть вероятность повышения до 40 градусов.
При постоянной лихорадке температура редко превышает 37,2 градуса. При этом у ребенка лихорадка обычно серьезнее, чем у взрослых (из-за специфики иммунной системы детей), и часто доходит до 40 градусов. У взрослых столь серьезная лихорадка встречается редко.
В чем причина такого симптома на фоне артритов? Существует несколько основных причин, так или иначе завязанных на работе иммунной системы человека. Часто не сама болезнь приводит к жару, а сбои иммунитета.
Хроническая лихорадка при артрите редко бывает больше 37,7 градусов
Основные причины изменения температуры:
Последствия постоянно протекающей лихорадки при артрите могут быть весьма плачевными. Серьезные осложнения возможны и при эпизодическом жаре, развивающемся при острых формах артритов (реактивных, инфекционных).
Самое серьезное осложнение – развитие системных аутоиммунных реакций. Они могут быть как практически безвредными (капиллярит), так и тяжело протекающими (васкулиты, поражающие почки и крупные сосуды).
К менее тяжелым осложнениям можно отнести общую слабость пациента, нарушение трудоспособности, временное ухудшение работы иммунной системы. Иногда может произойти ухудшение течения основного заболевания, ускорение его развития, усиление симптомов (прежде всего воспаления и боли).
Кроме того, после эпизодического жара возможно развитие хронической лихорадки (с температурой не выше 37,7 градусов), которую очень тяжело лечить (а иногда вообще не удается). Если у больного имеются вторичные заболевания (болезни сердца и сосудов, печени, почек, селезенки) – возможно их осложнение и возникновение обострений.
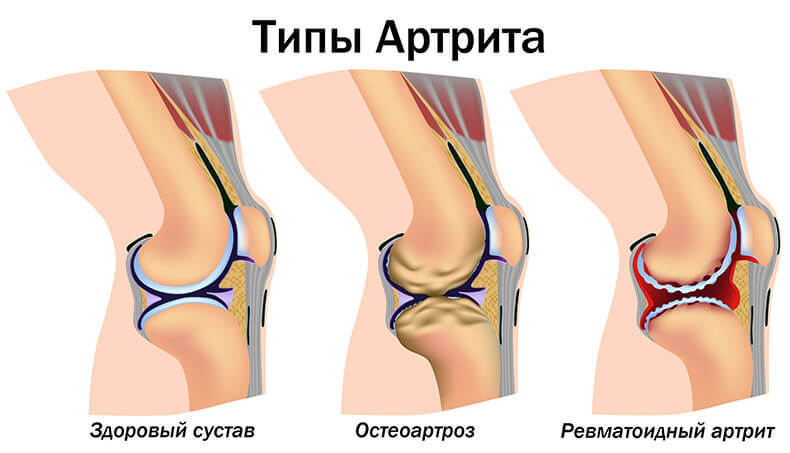
При каких именно подвидах возможно развитие жара? Сделаем акцент лишь на самых часто встречаемых видах артрита и рассмотрим, как может меняться температура:
- остеоартрит — жар бывает очень редко, возможна лихорадка до 37,7 градусов;
- ревматоидная форма – жар бывает очень редко, как эпизодические формы, так и хронические;
- ювенильный (детский, он же болезнь Стилла) — лихорадка присутствует практически в 100% случаев, протекает длительно;
- инфекционный подвид — болезнь возникает из-да бактериальной или вирусной флоры, на которую иммунитет реагирует именно лихорадкой;
- псориатическая форма – возможны редкие эпизодические подъемы температуры до 37,7 градусов, но не более того.
Сколько дней может держаться температура при артрите? Если это реактивные формы заболевания, то обычно в течение одной-двух недель. Если это аутоиммунный процесс, то лихорадка может присутствовать вообще постоянно, периодически спадая или ослабевая.
Со временем (спустя несколько дней) список дифференциальных диагнозов существенно уменьшается, и становиться понятно, что причина именно в артрите.
Понять, что температура выросла из-за артрита, а не из-за простудных заболеваний, можно по следующим признакам:
- Лихорадка затянулась, и длится более недели.
- Нет симптомов, присущих инфекционным патологиям (синусит, насморк, боль в горе, кашель, общая слабость).
- Температурный режим не меняется: температура повышается и держится несколько дней, без существенных колебаний в разное время суток.
Если при обычной простуде или гриппе жар усиливается к вечеру, то здесь он либо присутствует постоянно, либо усиливается в любое время дня или ночи. Правда, особенно акцентировать внимание на этом признаке не стоит – у 40% больных при артрите жар усиливается к вечеру.
Самым лучшим решением будет посетить лечащего врача или, если вы ощущаете сильную слабость или боли в суставах, вызвать терапевта на дом.
Если вы имеете хроническую лихорадку, то лечение должно проводиться под наблюдением врачей нескольких специализаций. Если хроническая лихорадка протекает тяжело (например, превышает 38 градусов), может быть показано лечение в условиях стационара.
Если речь идет об эпизодическом жаре (обычно температура держалась нормальной, но внезапно поднялась), то его нужно сбивать. Для этого можно применять в рекомендованной суточной дозировке нестероидные противовоспалительные средства.
Учтите: более 4-7 дней подряд использовать нестероидные противовоспалительные средства нельзя – возрастает риск развития тяжелых кровотечений в ЖКТ. При температуре менее 38,1 градуса можно использовать медикаменты попроще – например, Парацетамол.
Если сбить жар не удается, не пытайтесь превышать рекомендуемые дозы препаратов. Обратитесь к врачу или, если стало совсем плохо, смело вызывайте скорую помощь. Во время лихорадки не посещайте горячие ванны или душ – вы можете спровоцировать развитие системной инфекции и только ухудшить ситуацию.
Соблюдайте постельный и питьевой режим (не менее двух литров обычной воды в сутки, не считая чаев и кофе).опубликовано econet.ru.
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
Воспалительные процессы, проходящие в суставах и возникающие под влиянием проникшей бактериальной инфекции, аутоиммунного ответа организма, называются артритами. Лихорадочные состояния при отдельных типах патологии – являются основными симптоматическими проявлениями у половины пациентов.
Температура при артрите чаще регистрируется при поражении крупных сочленений – тазобедренного или коленного. Гипертермия характеризуется постоянным или эпизодическим течением, может возникать под влиянием обострения недуга.
Причины повышения температуры
Различные типы заболевания провоцируют нестабильность температурного режима. Отклонение чаще наблюдается при ревматоидной форме поражения. На протяжении одних суток у пациента могут происходить изменения – то в сторону увеличения, то уменьшения.
Среднестатистические данные показывают, что частые или постоянные лихорадочные состояния регистрируются в большем процентном соотношении случаев инфекционного или ревматоидного артрита.

Исключением является отсутствие изменений в графике температуры – даже при агрессивных вариантах патологического процесса.
Хроническая форма заболевания характеризуется стабильными отметками, не превышающими 38 градусов. При реактивных видах болезни отмечается повышение до 40 градусов. Постоянно присутствующая гипертермия редко переходит пределы 37,2 единицы. В детском возрастном периоде недуг проявляется серьезнее – до 40 градусов, у взрослых подобные отклонения регистрируются в единичных вариантах.
Первоисточники изменений
Основной предпосылкой (для ответной реакции организма) является нарушения функциональности аутоиммунной системы. К повышению уровня температуры приводит не само заболевание, а сбои в иммунитете.
Причины нарушения температурного режима представлены:
- Появлением воспалительных процессов на фоне основной патологии. Воспаление относится к одним из вариантов защиты аутоиммунной системы, именно оно является провокатором развития гипертермии.
- При нарушении функциональности иммунитета наблюдаются атаки организма на собственные клеточные структуры. Аутоиммунные формы болезни провоцируют образование повышенной температуры – как иммунный ответ на проходящие процессы.
- Проникновение патогенных микроорганизмов в ткани организма вызывают стандартный отклик аутоиммунной системы. Отличием нормативной работы иммунитета является падение отметок температуры при применении антибиотиков.
- Интоксикация организма – вызывается патологическими процессами, развивающимися на фоне попадания в кровяное русло продуктов полураспада суставных тканей.
Вероятная опасность
Отдельные осложнения при постоянной или эпизодической лихорадке имеют негативные для организма последствия. Среди известных отклонений выделяют:
- Возникновение системных аутоиммунных реакций – капилляритов (практически безвредных) и васкулитов (с повреждением крупных сосудов и почек);
- Общую слабость;
- Снижение уровня трудоспособности;
- Временное понижение функциональности аутоиммунной системы;
- Ухудшение течения основного заболевания – внезапное прогрессирование, усиление симптоматических признаков (болезненных ощущений и воспалительного процесса).
После эпизодических проявлений лихорадки существует вероятность перехода патологи в хроническую форму, с постоянными показателями до 37,7 градусов. Отклонение практически не поддается терапии.
При наличии вторичных болезней возможно проявление обострений и их осложнения:
- Патологии сердечно-сосудистого отдела;
- Селезенки;
- Почек;
- Печени.




Хроническая гипертермия практически не поддается лечению — требует длительной и комбинированной схемы терапии.
Виды артритов и температура
Отклонения в показателях часто зависят от формы патологического процесса. При каждом типе артрита наблюдаются собственные закономерности:
- При детском или ювенильном – отклонение присутствует в 100% случаев, имеет длительное течение;
- При инфекционном – увеличение показателей происходит в ответ на проникновение вирусной или бактериальной микрофлоры;
- При остеоартритах — изменения наблюдаются в редких случаях, максимальные отметки не превышают 37,7 единиц;
- При псориатическом — образуется в редких случаях, лихорадка эпизодическая, с поднятием отметок до 37,7 градусов;
- При ревматоидном варианте — фиксируются эпизодические и хронические типы гипертермии, поражающие до 50% пациентов.
При реактивных формах длительность лихорадки составляет одну-две недели, в случае аутоиммунных процессов – отклонение присутствует постоянно, с периодическими падениями и повышениями уровня.
Дифференцирование изменений
Лихорадочные состояния при искомом заболевании в первые несколько суток могут маскироваться под обычные простудные болезни. У пациентов отмечается ломота в теле, головные боли – процесс часто путают с ОРЗ.
Через несколько суток клиническая картина претерпевает изменения и становиться понятно, что повышение показателей произошло по причине артрита, а не иного поражения. Основные признаки представлены:
- Повышенная температура длиться более одной календарной недели;
- Отсутствуют симптоматические проявления инфекционных недугов – ринит, болезненность в горле, кашель, состояние общей слабости, синуситы;
- Не наблюдаются существенные изменения в температурном режиме – колебания незначительны и стабильно держатся на определенных отметках.
При стандартных простудных заболеваниях гипертермия имеет свойство усиливаться ближе к ночи. При артритах наблюдается постоянное ее присутствие или увеличение уровня в любое время суток. Этот симптом является относительным – в 40% регистрируется повышение температуры ближе к вечеру.

Лечение
При тяжелом протекании хронической лихорадки (выше 38 градусов) пациенту показано лечения в стационарных условиях. Стандартная форма требует наблюдения врачей нескольких независимых специализаций.
При эпизодических явлениях гипертермии – длительных нормальных показателях и резком их изменении в сторону повышения – рекомендуется применение противовоспалительных лекарственных препаратов нестероидного типа. Медикаменты используются в среднесуточных дозировках, длительность терапии определяет лечащий врач.
Больной должен обратиться на консультацию к лечащему специалисту или вызвать бригаду неотложной помощи. В этом периоде нежелательны горячие ванны или душ (бани, парные, сауны) – перегрев способен спровоцировать дальнейшее проникновение инфекции и значительно ухудшить ситуацию.

Соблюдение питьевого и постельного режима входит в обязательные условия лечения.
В сутки пациент должен употреблять не меньше 2 литров жидкости — в идеале, это должна быть чистая питьевая вода. Кофе и чай, безалкогольные напитки во внимание не принимаются.
Опасность понижения и повышения температуры
Высокие показатели общей температуры тела или поврежденных участков свидетельствуют о проходящем воспалительном процессе в активной фазе, негативно влияющем на само сочленение и окружающие его ткани. При патологии ухудшается общее состояние, высокий уровень гипертермии характеризуется самопроизвольным необратимым распадом белков.
Воспалительный процесс находится в прямой зависимости с температурой – чем сильнее отклонение, тем выше показатели.
Падение отметок имеет собственные первоисточники образования. Неверно подобранная дозировка фармакологических средств негативно влияет на кору надпочечников – происходит ее угнетение и последующий гормональный сбой (недостаточность вырабатываемых глюкокортикоидов).
Аномалия провоцирует снижение производства противовоспалительных агентов – на фоне отклонения процессы воспаления и разрушения заметно активизируются. Угнетение функциональности аутоиммунной системы может происходить при химиотерапии с использованием цитостатиков (агрессивное влияние). Недостаточное производство антител, ферментов и гормонов или остановка процесса выработки позволяет ревматоидной форме артрита стремительно прогрессировать.

Закономерность перепадов не выявляется – единственным стабильным показателем считается значительное увеличение отметок в вечерние часы или в послеобеденное время.
Ревматоидный артрит образуется в холодное время года и колебания температуры пациенты не связывают с основным недугом. Только в периодах серьезных стадий заболевания, при которых наблюдается деформация сочленений, увеличение показателей совмещается с болевым синдромом. Именно в это время пациенты обращаются за профессиональной помощью.
Температура при артрозе
Данный тип патологии характеризуется ограниченным воспалительным процессом – с поражением сочленений, без перехода на рядом расположенные ткани. Увеличение показателей температуры фиксируется в области поврежденного сустава. Наблюдается опухоль на пораженном участке, гиперемия кожных покровов.
Пациент предъявляет жалобы на состояние непроходящей слабости, ощущение озноба. Воспаление в сочленении может образовываться по отдельным причинам:
- Внешняя травматизация сустава;
- Истончение хрящевых тканей, относящееся к возрастным изменениям;
- Инфекционные поражения – туберкулезом, сифилисом, бруцеллезом;
- Неинфекционные влияния – псориазом, остеопорозом или подагрой.

Любой из указанных патологических процессов может спровоцировать развитие воспаления и изменения местных показателей температуры тела. Артрозы относятся к недугам, при которых увеличение общих отметок не наблюдается. Особенность связана с четкими границами очага воспаления и невозможностью его выхода за определенные пределы.
Для исключения развития осложнений пациентам необходимо обращаться к врачу при стабильной гипертермии, держащейся более двух суток.
Сложные случаи лечатся в условиях стационара и чаще затрагивают несовершеннолетних. Колебания в температурном графике у детей – явление постоянное, требующего особого внимания со стороны родителей и четкого выполнения всех предписаний специалиста.
Температура при артрите – один из симптомов опорно-двигательного недуга, отражающий силу воспалительного процесса. Может ли быть температура при артрите и насколько она способна повышаться, зависит от стадии болезни, тяжести ее проявлений, количества пораженных сочленений.

Итак, если возникла температура при ревматоидном или ином артрите: что делать? Ответ на схожие вопросы – в этой публикации.
Особенности повышения температуры
Может ли при ревматоидном артрите быть температура? С жалобами на симптомы лихорадки обращаются свыше 70% пациентов, страдающих РА и иными видами суставных воспалений: псориатическом, травматическом, реактивном артрите.
Особенности гипертермии на фоне воспалений в суставах:
- Температура может быть как субфебрильной (37-37,5 °C), или подниматься до фебрильных значений – свыше 38 °C.
- Повышение температуры отражает степень воспаления в организме.
- Температура при ревматоидном артрите может и не повышаться, если болезнь развивается медленно или находится в хронической стадии.
- При температурном повышении пациента беспокоят иные симптомы: слабость, лихорадка, потливость.
- Во всех случаях наблюдается местная гипертермия в области воспаления.
- При артрите бывает температура тела около 36,9-37 °C, даже если остальные симптомы еще не беспокоят пациента.
- РА у детей проявляется именно высокими температурными значениями, без субфебрильной стадии.
- Для инфекционных воспалений суставов характерно резкое увеличение температурных значений – из-за вирусной (бактериальной) этиологии недуга.
- При остеоартритах возможны субфебрильные значения (37-37,5 °C).
- Температура при полиартрите может повышаться в острый период до 37,5-38 °C. Если жар свыше 40 °C, то это – показатель присоединения какой-либо инфекции.
Как определить, что температура вызвана артритом?
Жар при артритных недугах, особенно в течение первых нескольких дней, не имеет особенностей. Поэтому многие пациенты поначалу не подозревают, что лихорадка держится именно из-за артрита.

Примерно через неделю наличие многих других недугов исключается, и можно констатировать, что имеет место именно суставное воспаление.
Как определить, что лихорадка возникла на фоне артрита?
- Жар беспокоит пациента свыше 5-7 дней.
- Остальные симптомы лор – заболеваний в виде насморка, кашля, головной и ушной боли отсутствуют.
- При анализе крови выявляется повышенное значение уровня СОЭ и С-реактивных белков. Чем острее протекает воспалительный процесс, тем сильнее эти показатели отличаются от нормальных.
- Если присутствует артрит, температура 38 °C повышается и устанавливается на несколько дней, понижаясь максимум на 0,5 °C.
При лор-заболеваниях или ОРВИ жар повышается ближе к ночи, а при артритных недугах устанавливается стабильно или растет скачкообразно независимо от времени суток.
Лихорадка может усиливаться при изменениях погоды – известно, что суставы часто реагируют на метеоусловия.
Иные симптомы воспаления суставов
Помимо жара, на развитие артритного недуга укажут такие проявления:
- Ощущение боли в суставной сумке как при динамике, так и в спокойном состоянии.
- Отечность в области воспаления, покраснение кожного покрова, локальная гипертермия.
- Ощущение скованных суставов по утрам. Через 1-2 часа это чувство проходит, однако после долгого перерыва в движении скованность возобновляется.
- Форма и размер сочленений видоизменяются, ввиду образования кальциевых наростов. Синовиальная щель становится меньше или закрывается совсем.
- Присутствует контрактура (обездвижение) пораженного сустава.
- Если это воспаление аутоиммунного типа, появляются подкожные ревматоидные узелки – типичный признак РА. Чаще всего они присутствуют на тыльной стороне сочленения, со стороны затылка, на пяточном сухожилии.

Как реагировать?
Если лихорадка продолжается несколько дней и присутствуют иные симптомы суставного недуга, лечение лучше доверить опытному доктору, иногда в стационарных условиях.
Если жар возникает эпизодически, его нужно сбивать. Сделать это можно, применяя любые рекомендованные НПВП в пределах суточной дозировки, указанной в инструкции (к примеру, Аспирин-Упса).
Необходимо отметить, что свыше недельного срока принимать НПВП запрещено – возможно появление дискомфортных побочных явлений в виде желудочных и кишечных кровотечений.
Серьезный жар – свыше 38,1 °C – можно сбить обычным жаропонижающим: Парацетамолом или его аналогом для детского возраста (в случае ювенильного артрита).

Горячие ванны или душ запрещены – так можно только усугубить симптоматическую картину.
Необходимо как можно больше пить – до 2-3 л воды/день. Чай, кофе и бульоны – не в счет.
Способы терапии
Методы лечения артритных заболеваний можно поделить на два типа: симптоматический и болезнь-модифицирующий.
Симптоматическая терапия направлена на быстрое облегчение состояния пациента, снижение острых симптомов воспаления: гипертермии, отечности, болевых ощущений. В рамках этого вида лечения часто применяются:
- НПВП – нестероидные антивоспалительные лекарства. Они осуществляют блокаду омега-6 кислоты, благодаря чему снижается синтез медиаторов воспаления. Это приводит к быстрому спаду жара, уменьшению отечности, облегчению боли и общего самочувствия пациента. Антивоспалительные препараты могут быть выписаны в виде таблеток, наружных гелей для быстрого облегчения симптоматики, а также уколов. Существует 2 вида НПВП: селективные (Диклофенак, Пироксикам, Индометацин) и неселективные (Мелоксикам, Нимесулид). По отзывам врачей, вторые имеют меньше противопоказаний и побочных эффектов, принимать их можно долгое время без вреда для здоровья.
- Глюкокортикостероиды – гормональные антивоспалительные средства с жаропонижающим действием. Оказывают более выраженный и стойкий антивоспалительный эффект. Могут быть назначены в форме пульс-терапии, если НПВП не принесли ожидаемого эффекта, или в виде внутрисуставных уколов. При противоартритной терапии назначаются: Преднизолон, Гидрокортизон, Дексаметазон.
Базовая терапия предназначена для воздействия на причину развития недуга. К примеру, при ревматоидных артритах воспаления суставов вызваны аутоиммунными нарушениями. Поэтому для лечения болезни требуется прием лекарств, нормализующих работу иммунной системы, подавляющий аутоиммунную агрессию клеток в отношении суставных тканей.
Взрослым пациентам назначаются препараты золота (Ауранофин, Кризанол, Миокризин), иные базовые средства: Метотрексат, Пеницилламин, Лефлуномид. При запущенных стадиях недуга рекомендуется совмещение базисных средств и глюкокортикостероидов. Как правило, меньше чем за полгода доктора определяют комплекс лекарств для успешного излечения болезни.
Диетотерапия
Записаться к врачу, работающему в Вашем городе можно прямо на нашем сайте.
В острый период артритных заболеваний, который сопровождается повышением температуры, особенно важно придерживаться правильного питания.
Исключить следует продукты, которые могут вызвать аллергический ответ организма: колбасы, ветчину, шпик, ревень и щавель, виноград и морепродукты, а иногда даже помидоры, молоко и картофель.
Полезны каши на воде, особенно рисовая, гречневая, овсяная, отварное или тушеное мясо кролика, индейки, цыпленка. Если не проявляются признаки аллергии, обязательно ешьте рыбу – речную или морскую. Важно, чтобы она не была слишком зажарена – лучше запечь рыбку в духовке или приготовить на пару.
Кушайте овощи в любом виде – свежими, отварными или печеными. Полезны огурцы, кабачки, зелень, а также тыквы, дыни, арбузы.
В меню артритного пациента обязательно должны быть кисломолочные изделия – бифидок, снежок, кефир, ацидофилин, творог, мягкие сыры. Выбирайте продукты 2,5-5% жирности.
Важным правилом для скорейшего купирования острой фазы артрита считается уменьшение поваренной соли и увеличение объема жидкости. Пить следует воду без газа (можно минеральную), чай зеленый, белый, травяной, соки фруктовые и овощные. Крепкие кофе и чаи, а тем более алкоголь – под строжайшим запретом.
Итак, мы выяснили, бывает ли температура при артрите и то предпринять при ее повышении. Если жар беспокоит пациента больше чем один день, необходимо прекратить домашнее лечение и поскорее обратиться к доктору. Специалист проведет необходимые анализы, назначит курс аппаратной диагностики, выпишет нужные препараты. Скорейшего выздоровления!
Читайте также:


