Можно ли ходить при реактивном артрите
Понятие заболевания
Реактивным артритом называют воспаление суставов, вызванное существованием или появлением в организме ряда инфекций.
Реже всего артрит ревматоидный встречается у пожилых людей, подростков. Самые частые случаи у мужчин двадцати-сорока лет. Женщины болеют реже.
Классический, самый распространенный вид реактивного артрита вызван инфекционно-воспалительными заболеваниями кишечника и половыми инфекциями.
В 10% случаев реактивный артрит возникает как следствие ангины, гриппа , ОРЗ.
Симптомы, развитие реактивного артрита
Современные методы обследования позволили обнаружить в ткани воспаленных суставов микроорганизмы. Их деятельность влияет на иммунные клетки. Которые вместе с чужеродными поражают собственные клетки.
Попадая в организм любым путём: половым, через носоглотку, инфекция поражает любые органы. Суставы не будут исключением.
После затихания симптомов основного заболевания — ангины, гриппа, воспаляется какой-нибудь сустав. Считается осложнением после болезни, воспаление суставов провоцируется теми же микробами.
Поражаются суставы при артрите:
◉ Больших пальцев ног
Симптомы реактивного артрита:
◈ Покраснение, посинение сустава
Форма артрита с расстройством мочеполовой системы называется болезнью Рейтера. При этом недуге поражается подошва стопы.
Красные пятна на стопе трансформируются в огрубевшие участки стоп, напоминающие натоптыши . Но сопровождающиеся сильной болезненностью и отслаиванием кожи, иногда ногтей.
Лечение реактивного артрита
Полноценное лечение возможно только после полного обследования. Отличить реактивный артрит от прочих болезней суставов не очень просто.
Главные критерии, определяющие недуг:
▣ Несимметричное поражение суставов (например, различная степень на правой и левой руке)
Типичная картина артрита данного вида будет с признаками поражения глаз, половых органов, мочевого пузыря, кишечника, стоп. Но чаще артрит реактивный проходит лишь с болями суставов. Поэтому проводится обширная диагностика заболевшего.
Не вылеченный, запущенный реактивный артрит в отдельных случаях может переходить в ревматоидный артрит . Таких случаев не более двадцати процентов. Случается, что болезнь не излечивается до конца, а приобретает затяжной характер. Лечение тогда продолжается годами.
Чтобы поставить диагноз — реактивный артрит. Нужно провести ряд обследований:
❖ Анализы
Показания СОЭ повышаются, показывая наличие воспалительного процесса. Какой именно это процесс показывает другое обследование.
Ревмопробы: С-реактивный белок, серомукоид и пр. показывают при реактивном артрите повышение показателей. Информацию о наличии воспалительного или инфекционного характера поражения суставов.
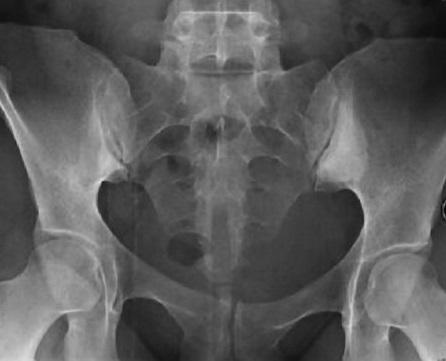
❖ Рентгенография крестцово-повздошных сочленений позволит определить воспаление, называемое сакроилетит. Характерный при артирте сакроилетит бывает односторонний. В отличии от болезни Бехтерева.
❖ Посев из кишечника, половых путей, носоглотки определит возбудителя этой болезни. Лабораторный анализ распознает возможность подбора к конкретному возбудителю какого-либо антибиотика для лечения артрита.
◆ Лечебные меры с антибиотиками, дополняют корректирующими действиями для иммунной системы.
Борясь с микроорганизмами, иммунитет, посылает клетки по привычке в воспаленный сустав. Даже при стихании воспалительного поражения сустава.
Иммунитет в таком случае нуждается в подавляющем действии, либо стимулирующем. Медикаментозными средствами, подобранными специалистом, удается добиться излечивания реактивного артрита.
◆ Помимо препаратов, используют фиксацию пораженного сустава при помощи бандажа, ортеза. Подбирая по поврежденному воспалением суставу, бандаж на колено, запястье, голеностоп поддерживают этим больное место. Часть нагрузки с сустава бандаж возьмет на себя.
◆ Народная медицина в дополнении к врачебным рекомендациям способствует излечиванию реактивного артрита. Травы, примочки при артрите снимают воспаление, боль.
Что такое реактивный артрит?
Реактивный артрит – заболевание, которое характеризуется воспалением суставов, ассоциированным с триггерной инфекцией, как правило, у генетически предрасположенных лиц.
Как выявить генетическую предрасположенность к реактивному артриту?
О генетической предрасположенности говорит носительство HLA-В27 антигена. Около 85% пациентов с реактивным артритом являются носителями HLA-B27 антигена. Этот антиген также предрасполагает к анкилозирующему спондилиту (болезни Бехтерева) и к псориатическому артриту (артриту при псориазе).
Кто чаще болеет реактивным артритом?
Заболеванию подвержены лица в возрасте 20-40 лет, чаще мужчины.
Что такое болезнь Рейтера?
Болезнь Рейтера представляет собой реактивный артрит с разнообразными внесуставными (системными) проявлениями.
С какой инфекцией чаще связано развитие реактивного артрита?
Этиологическими факторами (триггерами) реактивного артрита являются следующие инфекционные агенты: хламидия трахоматис (урогенитальная инфекция), иерсиния, кампилобактер, сальмонелла и шигелла (кишечная инфекция).
Какие реактивный артриты встречаются чаще?
Чаще встречается реактивный артрит, ассоциированный с урогенитальной хламидийной инфекцией.
Хламидиоиндуцированные артриты вызывает Chlamydia trachomatis, представляющая собой внутриклеточные грамотрицательные бактерии.
Как развивается болезнь и почему воспаляются суставы?
Основное значение в развитие реактивного артрита имеет реакция системы иммунитета на инфекционный агент, находящийся внутри сустава или экстраартикулярно. Триггерные факторы (например, хламидии) способны запускать иммунный ответ, что приводит к развитию артрита.
В развитии болезни условно можно выделить 3 стадии. На первой стадии действует инфекционный агент, возникает уретрит или простатит или цервицит или энтероколита и т.д. в зависимости от возбудителя. На второй стадии развивается острое воспаление суставов, которое, как правило, заканчивается выздоровлением. При определенных условиях (генетическая предрасположенность, нарушения иммунной системы) артрит становится хроническим, могут возникнуть системные проявления болезни.
Как проникает хламидия в организм человека?
Проникновение хламидий в организм человека происходит чаще всего при половом контакте. Возможен неполовой путь, например, бассейновый. Заражение новорожденных может возникать от больной матери внутриутробно или во время родов.
Какие особенности суставного синдрома характерны для реактивного артрита?
Какие изменения со стороны других органов характерны для реактивного артрита?
Характерно поражение глаз, слизистых оболочек, кожи, ногтей. Возможны осложнения со стороны сердца и сосудов, почек, нервной системы.
Какие проявления болезни могут быть со стороны урогенитальной системы?
Основным проявлением хламидийной инфекции является уретрит. Практически у каждого мужчины с хламидиоиндуцированным артритом при целенаправленном урологическом обследовании выявляется хронический простатит, который в большинстве случаев протекает бессимптомно. Значительно реже у пациентов развиваются другие поражения мочеполовых органов, например, эпидидимит и др.
У женщин часто возникает цервицит (воспаление шейки матки), сальпингит (воспаление труб). Частым осложнением хламидийной инфекции является бесплодие.
Какие осложнения заболевания бывают со стороны глаз?
Патология глаз чаще всего протекает по одному из трех вариантов: конъюнктивит, кератит или увеит. При конъюнктивите беспокоит ощущение рези в глазах, светобоязнь, слезотечение. Возможно снижение зрения или в тяжелых случаях потеря зрения.
Бывают ли поражения кожи и слизистых при реактивном артрите?
Поражение кожи и слизистых при реактивном артрите (болезни Рейтера) многообразны. Чаще всего выявляется цирцинарный баланит, представляющий собой высыпания на головке полового члена. В полости рта могут появляться эрозии или язвочки, они могут располагаться в области щек, губ, неба, на языке. Характерно поражение кожи туловища и конечностей, а также высыпания на ладонях и подошвах, похожие на псориаз. Нередко возникают поражения ногтей.
Какие серьезные осложнения могут быть при реактивном артрите?
При длительном течении болезни и при высокой активности воспаления возможны осложнения со стороны сердечно-сосудистой системы, почек. Характерно развитие амилоидоза. Имеется склонность к развитию тяжелых инфекций и даже сепсиса.
Какие обследования выполняют для диагностики реактивного артрита?
В общем анализе крови типичные изменения, как правило, отсутствуют. Возможно увеличение СОЭ, количества лейкоцитов, анемия, повышение уровня тромбоцитов. В биохимическом анализе может быть увеличено содержание С-реактивного белка, фибрина. В общем анализе мочи признаки воспалительного процесса (в моче обнаруживаются лейкоциты, белок). Для выявления уретрита целесообразно выполнить трехстаканную пробу мочи, при этом изменения наиболее четко выявляются в первой порции мочи.
Как доказать наличие триггерной инфекции?
Наиболее доказательно выявление триггерной инфекции культуральным методом. Косвенными признаками доказательства наличия инфекции являются полимеразная цепная реакция (ПЦР) и определение антител методом иммуноферментного анализа (ИФА). Для доказательства роли кишечных бактерий необходимо выполнить посев кала и серологические реакции (определение уровня антител в сыворотке крови). Обследоваться на урогенитальную инфекцию необходимо вместе с половым партнером.
Как правильно обследоваться на хламидийную инфекцию?
До взятия материала необходимо воздерживаться от приема антибиотиков в течение 3-4 недель; перед взятием материала не мочиться в течение 1-1,5 часа; взятие материала должно производиться путем соскоба слизистой уретры или канала шейки матки.
Какой метод выявления хламидийной инфекции является наиболее информативным?
О чем говорят результаты рентгенологического исследования?
Пациентам с реактивным артритов часто выполняют рентгенологическое исследование периферических суставов, позвоночника и крестцово-подвздошных суставов. При остром процессе признаки поражения суставов могут отсутствовать. При хроническом процессе происходят характерные изменения. Могут выявляться участи разрушения кости (узуры, эрозии). Повторять рентгеновское обследование надо по показаниям под контролем ревматолога.
Насколько необходима антибактериальная терапия для лечения реактивного артрита?
Антибактериальная терапия назначается обязательно.
По окончании лечения антибиотиками через 4-5 недель проводят контроль излеченности. При лечении инфекций, передающихся половым путем, необходимо лечить половых партнеров пациента.
Какие антибиотики действуют на хламидийную инфекцию?
При хламидиоиндуцированных артритах применяют следующие группы антибиотиков: тетрациклины (доксициклин), макролиды (азитромицин, джозамицин, рокситромицин, кларитромицин, ровамицин (спирамицин); фторхинолоны: офлоксацин, ципрофлоксацин, левофлоксацин, моксифлоксацин. При энтероколитическом варианте возможно применение следующих антибиотиков: тетрациклин, ципрофлоксацин и др. Назначение антибактериальной терапии осуществляется врачом.
Одновременно с антибактериальными средствами назначают противогрибковые препараты, поливитамины, биопрепараты.
Какая терапия проводится кроме антибактериальной?
Для купирования воспалительного процесса назначают нестероидные противовоспалительные препараты (НПВП). Из группы НПВП применяются диклофенак, ацеклофенак, напроксен, индометацин, нимесулид, мелоксикам, целекоксиб, эторикоксиб и другие препараты с учетом индивидуальной переносимости, наличия факторов риска побочных эффектов и оценкой эффективности проводимой терапии. При условии правильного выбора препарата и соблюдения режима его дозирования вероятность побочного действия лекарственного средства минимальна.
Особое место в ряду НПВП занимает ацеклофенак (Аэртал). Ацеклофенак хорошо всасывается в желудочно-кишечном тракте, действует через 15-30 минут после приема, проникает в очаги воспаления, быстро выводится из организма (период полувыведения 3-6 часов). Наряду с тем, что Аэртал обладает выраженным противовоспалительным и обезболивающим действием, имеются данные многочисленных международных наблюдений о его высокой безопасности со стороны желудочно-кишечного тракта и сердечно-сосудистой системы даже при длительном, постоянном применении. применении. Назначение препарата осуществляет только врач.
Местная терапия осуществляется с использованием мазей, кремов, гелей с НПВП, которые действуют непосредственно на очаг воспаления и не оказывают системного воздействия, а значит, существенно снижается риск нежелательных явлений. Преимуществом обладают микронизированные формы лекарственных средств для местной терапии, которые глубже проникают в ткани и действуют более длительно. К таким местным формам нестероидных противовоспалительых препаратов относится, например, Аэртал крем.
Можно применять аппликации с димексидом на 15-20 минут (димексид соединяется с водой или лидокаином в соотношении 1:4, первый раз с осторожностью).
Когда назначают глюкокортикоиды?
Глюкокортикоиды используются в виде локальной терапии при воспалении суставов или периартикулярных тканей. Проводят введения глюкокортикоидов в сустав или в ткани вокруг суставов. В случае воспаления многих суставов, высокой активности заболевания, вовлечения в воспалительный процесс внутренних органов глюкокортикоиды вводят внутривенно (пульс-терапия). При поражении почек, сердца, сосудов, глаз , при высокой лабораторной активности глюкокортикоиды назначаются внутрь короткими курсами в средних дозах (20-40 мг по преднизолону).
В каких случаях при реактивном артрите назначают базисные препараты?
Базисные средства при реактивном артрите назначаются в случае хронизации воспалительного процесса в суставах, при устойчивости суставного синдрома к проводимой терапии НПВП, при развитии кожных и проявлений и осложнений со стороны глаз, при устойчивой лабораторной активности заболевания. Чаще всего используют сульфасалазин. При его неэффективности может быть назначен метотрексат. Выбор средства базисной терапии и его дозирование осуществляет врач.
Какие методы физиотерапии можно рекомендовать при реактивном артрите?
Из физиотерапевтических процедур рекомендуется использовать фонофорез лекарственных средств (глюкокортикоидов и НПВП), диадинамические токи, ультразвук с глюкокортикоидами, магнитолечение, лазеротерапию.
Нужна ли лечебная физкультура?
Пациенты с реактивным артритом должны заниматься лечебной физкультурой, желательно под руководством инструктора и в группах. Массаж мышц в области пораженных суставов улучшает функциональный прогноз заболевания и препятствует развитию мышечной атрофии.
Надо ли обращаться к урологу или гинекологу?
Лечение поражений урогенитальной системы имеет большое значение для течения заболевания в целом. Существуют комплексные подходы к терапии.
Каков прогноз реактивного артрита?
Прогноз реактивного артрита при условии его острого течения, отсутствии системных проявлений, раннем и адекватном антибактериальном лечении благоприятный. По данным литературы выздоравливают до 80% пациентов. Прогноз при хроническом реактивном артрите, болезни Рейтера менее оптимистичный. Ухудшается прогноз и у носителей антигена HLA-B27. Основными осложнениями заболевания являются изменения со стороны внутренних органов, амилоидоз, инфекции, сепсис.
Реактивный артрит – серьезная патология опорно-двигательной системы, являющаяся ответной реакцией организма на возникновение инфекции. Главная опасность этого заболевания состоит в том, что поражает оно, чаще всего, людей в самом расцвете лет, а лечение его может растянуться на долгие месяцы и даже годы. Расскажем, как уберечь себя от этого жуткого недуга и сохранить молодость суставов на долгие годы.
Кем был обнаружен реактивный артрит и почему имя первооткрывателя предали забвению?
Вплоть до 1969 года заболевание реактивный артрит именовали синдромом Рейтера, по имени его первооткрывателя, немецкого врача Ганса Рейтера. Учитывая леденящие кровь факты из биографии этого ученого, в годы нацистского режима проводившего бесчеловечные опыты над узниками концлагерей, было принято абсолютно справедливое решение переименовать обнаруженное им заболевание. Тем не менее, синдромом Рейтера до сих пор обозначают глазную инфекцию, которая считается одним из основных маркеров реактивного артрита.
Несмотря на темное прошлое Ганса Рейтера, нельзя не отметить, что сделанное им открытие помогло пролить свет на природу загадочной суставной патологии и разработать необходимую схему для ее лечения.
Что может спровоцировать реактивный артрит и кто входит в группу риска?
Реактивный артрит, как уже отмечалось выше, тесно связан с инфекционными заболеваниями, хотя и не напрямую. Объектом атаки со стороны вредоносных бактерий становится не сам сустав, а другие органы и системы. Чаще всего это мочеполовая система, желудочно-кишечный тракт, носоглоточная область и органы зрения. В группу риска попадают также ВИЧ-инфицированные.
Воспаление соединительных тканей возникает далеко не сразу – как правило, через месяц с момента начала инфекционного процесса. При этом сказать точно, почему так происходит и почему поражаются именно суставы , ученые до сих пор не могут. В качестве основной выдвигается гипотеза об аутоиммунной природе этого заболевания. Согласно ей инфекция служит спусковым механизмом, провоцирующим сбой в работе иммунной системы. А последняя, в свою очередь, атакует здоровые ткани суставов. Тем не менее, подобная точка зрения вызывает массу вопросов, главный из которых – как такое вообще возможно? Иммунная система – естественный щит нашего организма, надежно запрограммированный самой природой на его поддержку, а не разрушение.
Сторонники другой, более обоснованной гипотезы, полагают, что реактивный артрит – это генетическое заболевание. На подобную мысль ученых натолкнуло обнаружение антигена НLA-В27, который выявлен у почти 70% пациентов с подобным диагнозом.
И все же пресловутой отправной точкой, провоцирующей возникновение данной суставной патологии, ученые называют инфекции. Несмотря на то, что реактивный артрит может развиться в любом возрасте, чаще всего заболевают им молодые мужчины (20 — 40 лет). Объясняется это тем, что в таком возрасте представители сильного пола проявляют наибольшую сексуальную активность, что, в свою очередь, повышает риск заражения половыми инфекциями (гонореей, хламидиозом и др.)
Впрочем, спровоцировать реактивный артрит может совершенно любое инфекционное заболевание, начиная от ангины и заканчивая пневмонией или гепатитом. И здесь уже возраст и пол значения не имеют.
Симптомы реактивного артрита
Первые симптомы реактивного артрита могут появиться уже через 2 недели с момента возникновения инфекции. Обычно в таких случаях отмечаются резкие скачки температуры тела, вызывающие лихорадочное состояние. Кроме того, у пациента наблюдаются общее недомогание, хроническая усталость, потеря работоспособности. Пропадает аппетит, что приводит к резкой потере веса. Если своевременно не приступить к лечению, то не заставят себя долго ждать другие симптомы:
- раздражение слизистой оболочки глаз и нарушение зрения (при наличии офтальмологической инфекции);
- воспаление кожных покровов, крапивница, реже псориатические высыпания;
- местное повышение температуры в области пораженного сустава с последующим его покраснением и опуханием;
- болевые ощущения в затронутом болезнью суставе. Боль возникает при любом движении и сохраняется на протяжении всего дня. Ночью заметно снижается, однако полностью не исчезает;
- прогрессирование заболевания приводит к скованности движений вследствие оттока синовиальной жидкости;
- расширение суставной щели, визуально это определяется по отечности мягких тканей, окружающих воспаленный сустав.
Нередко возникает олигоартрит, то есть одновременное воспаление 2-3 суставов. Причем их поражение происходит несимметрично. К примеру, могут одновременно быть затронуты коленный сустав левой ноги и голеностопный правой ноги.
В большинстве случаев реактивный артрит поддается лечению, однако может перейти и в хроническую форму, долгие годы мучая пациента периодически возникающей ноющей болью и ограничивая движения.
Диагностика реактивного артрита
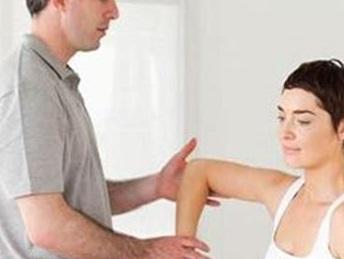
Диагностика реактивного артрита начинается с первичного осмотра и опроса пациента. Наличие артрита как такового опытный специалист определит достаточно быстро: при пальпации пораженного сустава пациент обязательно почувствует боль. Однако для постановки точного диагноза потребуется целый ряд специальных исследований. Вот основные из них.
- Общий анализ крови на содержание лейкоцитов и скорость оседания эритроцитов. При наличии артрита оба этих показателя будут значительно выше нормы.
- Дополнительно может быть назначен общийанализ мочи, также выявляющий изменения уровня лейкоцитов.
- Ревмопробы (группа анализов для подтверждения аутоиммунных патологий).
- Мазок из мочеиспускательного канала (при подозрении на хламидиоз).
- Анализ кала (если в качестве возбудителя заболевания рассматривается кишечная инфекция).
- Анализ на наличие антигена НLA-В27.
- Рентгеновское исследование позволяет составить наиболее полную картину процессов, протекающих в полости пораженного сустава.
- В особо тяжелых случаях врач может дополнительно назначить УЗИ или МРТ. С их помощью можно выявить патологические изменения, которые не отображаются на рентгеновских снимках. Например, избыточное скопление жидкости в суставе.
- Наиболее точным на сегодняшний день методом исследования является артроскопия. С ее помощью можно не только оценить состояние больного сустава, но и произвести целый ряд важных манипуляций: взять образец ткани на анализ, изъять лишнюю жидкость, удалить отломки костей и т.д.
Профилактика реактивного артрита
Профилактика реактивного артрита заключается в соблюдении следующих важных правил:
- избегать случайных половых связей, которые могут привести к возникновению венерических заболеваний, и не пренебрегать средствами контрацепции;
- отказаться от вредных привычек, разрушающих иммунную защиту организма и тем самым повышающих риск инфекционного заражения;
- правильно и своевременно питаться, чтобы сохранить необходимый баланс кишечной микрофлоры;
- соблюдать хорошо всем знакомые с детства правила гигиены;
- не допускать переохлаждения организма и по возможности закаляться;
- вести активный образ жизни;
- хотя бы раз в полгода проходить полное медицинское обследование, чтобы оценить состояние своего организма.
Лечение реактивного артрита
Лечение реактивного артрита осуществляется следующими препаратами.
- Для устранения основных симптомов заболевания используются нестероидные противовоспалительные средства, обладающие ко всему прочему обезболивающим и жаропонижающим действием. Отметим, что подобные препараты имеют целый ряд противопоказаний и могут вызвать нарушения в работе органов ЖКТ, вплоть до образования язв и внутреннего кровотечения. К тому же, их длительный прием вреден для сердца. Поэтому принимать такие лекарства можно исключительно с разрешения лечащего врача.
- Кортикостероиды – еще одна группа препаратов, которые очень часто назначают при реактивном артрите. Это синтетические гормоны, идентичные тем, что вырабатываются надпочечниками и выполняют массу жизненно важных функций, включая способность подавлять развитие инфекций. Тем не менее, к приему подобных средств необходимо подходить с большой осторожностью. Эффект, оказываемый ими, длится всего несколько часов, по сути маскируя воспалительный процесс, после чего симптомы возвращаются снова.
К тому же, нельзя забывать, что искусственные аналоги гормонов – это всегда незваные гости для организма, которые мешают железам выполнять свою работу и угнетают иммунную систему. При длительном приеме, например, если заболевание перешло в хроническую форму, кортикостероиды нанесут организму несоизмеримо больше вреда, нежели пользы.
- Если анализы показали наличие в организме того или иного возбудителя инфекции, пациенту обязательно назначается курс антибиотиков.
Поскольку прием антибиотиков наносит серьезный удар и по полезной микрофлоре организма (в частности, кишечной), очень часто в дополнение к ним назначается курс пребиотиков. Это своеобразная подкормка для дружественных бактерий, способствующая восстановлению их популяции. Натуральным и эффективным средством для поддержки кишечной микрофлоры является препарат Мези-Вит Плюс, произведенный на основе сильнейшего растительного пребиотика – корня девясила высокого.
Помимо вышеперечисленных средств реактивный артрит также лечат физиотерапевтическими процедурами (фонофорезом, криотерапией). В дополнение к основному курсу терапии нередко назначают лечебные ванны, а также комплекс специальных упражнений для улучшения кровоснабжения пораженных суставов.
Лечение реактивного артрита натуральными средствами
Лечение реактивного артрита природными средствами направлено, главным образом, на устранение воспалительного процесса и болевых ощущений, а также снятие отеков. Для этих целей используются различные компрессы, обертывания и лечебные ванночки. К примеру, большой популярностью пользуется компресс из тертого сырого картофеля, ошпаренного кипятком, или сока черной редьки, смешанного с медом.
Для стимуляции кровообращения и улучшения питания тканей суставов народная медицина предлагает принимать в пищу пророщенные зерна пшеницы. Однако есть куда более эффективное средство для решения этой задачи. Это вещество растительного происхождения дигидрокверцентин, по своим антиоксидантным и кровостимулирующим свойствам значительно превосходящее многие синтетические аналоги. На его основе производится препарат Дигидрокверцетин Плюс, который рекомендуется принимать в связке с натуральным хондропротектором Одуванчик П, стимулирующим восстановление хрящевой ткани.
Чтобы суставы своевременно и в полном объеме получали требуемые питательные вещества, очень важно подготовить для этого необходимую почву. А это значит – восстановить правильный гормональный фон. Надежным и безопасным средством для достижения этой цели является препарат Остеомед . В его состав входит натуральный компонент анаболического действия трутневый гомогенат , стимулирующий процессы естественной выработки половых гомонов. Данное свойство делает этот остеопротектор верным союзником в борьбе с различными костно-суставными патологиями, включая остеопороз , артрит и артроз .
Несмотря на то, что пораженный коленный сустав имеет ограниченную подвижность, спорт при артрите рекомендован в качестве способа для ослабления проявлений болезни. Выбирать интенсивность нагрузки следует с учетом стадии заболевания. Предпочтение лучше отдать щадящим упражнениям (пилатес, фитнес, плаванье), а вот бег или прыжки подпадают под запрет.
Можно ли при артрите заниматься спортом

Умеренные физические нагрузки являются обязательными при ревматоидном артрите
Многие интересуются, можно ли заниматься спортом при ревматоидном артрите. Доказано, что физические нагрузки не просто рекомендованы, а обязательны в данном случае. Особенно важны регулярные и правильно подобранные упражнения на первой стадии заболевания. Они улучшают кровообращение, что в свою очередь способствует процессу восстановления пораженных тканей за счет работы коллагена. Помимо этого периодические занятия спортом при артрите коленного сустава имеют следующие преимущества:
- уменьшают воспалительный процесс в суставах;
- способствуют укреплению и наращиванию мышечной ткани, что защищает сустав от последующего травмирования;
- увеличивают диапазон движений;
- повышает эластичность тканей и хрящей.
Запрещенные виды спорта

Неправильно подобранные физические нагрузки приводят к болям и обострениям
Изучая тему ревматоидного артрита и спорта, важно знать, что некоторые физические упражнения и занятия могут стать причиной рецидива и осложнений: возобновления воспалительного процесса, усиления боли и отечности. Иногда возникают и сопутствующие травмы. При диагнозе “артрит коленного сустава” категорически противопоказаны такие занятия:
- быстрая ходьба и бег;
- продолжительные спуски и подъемы по лестнице;
- интенсивные силовые занятия, а также те, что включают в себя резкие движения;
- прыжки на месте и через скакалку;
- сноубординг и катание на коньках;
- аквааэробика и плаванье в холодной воде.
Можно ли заниматься спортом при артрите коленного сустава? При таком заболевании ЛФК является основой терапии и эффективной профилактикой, но реального результата стоит ожидать только при комплексном лечении. Это значит, что нужно соблюдать диету и режим питания, весты здоровый образ жизни, принимать назначенные медикаменты.
Отдельно следует сказать об особенностях разрешенных видов спорта. Не все так однозначно с такими занятиями:
- Лыжи. Есть два вида катания на лыжах: равнинное и горное. Первое считается очень полезным для больного колена, ведь оказывает нагрузку меньшую, чем при ходьбе. Главное идти прямым ходом, поскольку коньковый шаг (лыжа отводится в сторону) деструктивно влияет на сустав. Горные спуски категорически запрещены, ведь существует значительный риск травмы.
- Йога и пилатес. В целом оба эти занятия направлены на разгрузку суставов, улучшение кровообращения, растяжку и насыщение кислородом. Но и пилатес, и йога содержат большое количество позиций и асан, которые могут навредить. Заниматься данными видами физической активности следует под присмотром инструктора, понимающего особенности заболевания.
- Велосипедные прогулки. Кататься на велосипеде при артрите можно только по ровной поверхности. Сильная встряска при поездке по кочкам становится причиной разрушения больных суставов.
Какие физические нагрузки будут полезны

Аэробные нагрузки разрешены, но прыжки лучше исключить
Прежде чем составить программу регулярных занятий спортом при артрите, следует определить границы своих возможностей и уровень максимально допустимых нагрузок. Здесь просто необходима консультация специалиста по ЛФК. Упражнения могут включать в себя 4 основных типа занятий:
- Двигательные занятия спортом при артрите, которые улучшают работу суставов по всем направлениям. Их рекомендуется выполнять каждый день по 5-10 раз. Если делать такие упражнения вечером, то утренняя тугоподвижность в коленях беспокоит значительно меньше.
- На развитие гибкости, которые повышают мышечный тонус, уменьшают риск травматизма. Выполнения комплекса должно быть регулярным, не менее 3 раз в неделю, а каждую позу нужно выдерживать около 30 секунд.
- Силовые упражнения для наращивания мышечной массы. Такое занятие спортом при ревматоидном артрите защищает сустав. Начинать выполнение комплекса лучше в зале, под присмотром тренера. Рекомендуются делать около 10 силовых упражнений на основные группы мышц (плечевой пояс, грудь, спина и ноги) по 8-12 повторов. Интенсивность нагрузок – через день.
- Аэробные. Примеры таких занятий описаны выше (велосипед, лыжи, плаванье, эллипсоид, танцы, ходьба); также сюда входят упражнения на координацию, улучшение осанки. Длительность тренировки от 30 минут, интенсивность – каждый день.
Интересуясь, каким спортом можно заниматься при артрите, лучше консультироваться с доктором. Самая простая программа, представленная ниже, имеет рекомендательный характер упражнений и включает в себя:
- сгибание/разгибание ног;
- сведение рук с тренажером “бабочка”;
- велосипед;
- скручивания;
- жим лежа;
- упражнения с гантелями.
Общие правила тренировок

Важно придерживаться правил тренировки и следить за самочувствием
Получив утвердительный ответ на вопрос “можно ли при артрите заниматься спортом?”, следует позаботиться о технике безопасности. Она состоит из таких правил:
- Перед тем, как начинать выполнение основного комплекса упражнений, нужно разогреть мышцы и суставы. Разогревающие движения должны быть плавными и мягкими. Это позволит избежать болевых ощущений и травм в ходе занятий.
- В самом начале выполнения упражнений амплитуда движений также должна быть медленной. Сперва увеличивается продолжительность подходов, а затем их интенсивность.
- На начальном этапе лечения нельзя забывать об использовании специальных приспособлений: наколенников, тростей, ортопедической обуви, шин и т.д.
- Быстрые и повторяющиеся движения следует исключить. К примеру, скоростная ходьба – чрезмерная нагрузка на воспаленный сустав.
- К концу занятий также следует переходить на плавный темп, легкие движения. Это позволит избежать болезненности в мышцах на следующий день.
Лучше всего заниматься 4-5 раз в неделю в одно и то же время суток. Рекомендуют тренироваться по утрам. Каждое упражнение делается по 2-3 минуты, за которые нужно успеть совершить до 20 повторений. Можно делать пару-тройку пятиминутных перерывов.
На протяжении тренировки важно следить за своим дыханием – оно должно оставаться ровным. Желательно также приобрести пульсометр и отслеживать частоту сердечного ритма. Оптимальными показателями являются 110-120 ударов в минуту.
Здесь важно соблюдать регулярность занятий, увеличивать нагрузку постоянно, но постепенно и рационально дозировать и комбинировать упражнения. После такого комплекса пациент должен чувствовать уменьшение скованности и прилив бодрости.
Диагноз “артрит” еще не значит, что пациент полностью теряет способность к нормальному передвижению. Важно своевременно выявить заболевание и приступить к лечебному комплексу мероприятий. А спорт при артрите коленного сустава – это обязательная мера, позволяющая восстановить подвижность.
Читайте также:


