Мышечно тонический синдром инвалидность
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
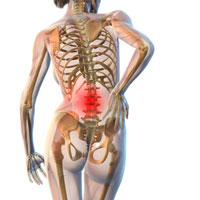
Мышечно-тонический синдром - частое проявление остеохондроза позвоночника. Подчас боли в позвоночнике связаны не с грыжей диска или протрузией, а именно с мышечно-тоническим синдромом. Мышечно-тонический синдром – болезненный мышечный спазм, возникающий рефлекторно, и, как правило, при дегенеративных заболеваниях позвоночника, что связано с раздражением нерва иннервирующего внешнюю часть фиброзной капсулы межпозвонкового нерва (нерв Люшка) Кроме того, мышечно-тонический синдром может возникать из-за избыточной нагрузки на спину или длительной статической нагрузки (нарушение осанки и позы). Мышцы при длительной статической нагрузке находятся в постоянном напряжении, что приводит к нарушению венозного оттока и формированию отеков тканей, окружающих мышцы. Отек является следствием мышечного спазма. Плотные напряженные мышцы оказывают воздействие на нервные рецепторы и сосуды в самих мышцах, что приводит к развитию стойкого болевого синдрома. Боль в свою очередь рефлекторным путем вызывает увеличение мышечного спазма и, таким образом, еще больше ограничивает объем движений. Формируется замкнутый круг – спазм – отек тканей – болевые проявления – спазм. Но иногда мышечный спазм рефлекторного характера является защитной реакцией организма на внешнее воздействие на кости скелета (защита нервов, сосудов и внутренних органов) при различных заболеваниях. Но длительный мышечный спазм из защитной реакции превращается в патологический, и поэтому необходимо снять это состояние, так как длительный спазм может привести к изменениям в мышцах и нарушению их функций. Для мышечно-тонического синдрома характерно напряжение мышцы, уплотнение и укорочение и как следствие сокращение объема движений в опорных структурах. Повышенный тонус мышц может быть локальным с вовлечением участка мышцы и диффузным (тонус всей мышцы). Кроме того, бывает и региональный и генерализованный – спазм мышц как сгибателей, так и разгибателей. Интенсивность повышенного тонуса может быть как умеренной, так и выраженной. При умеренном гипертонусе отмечается болезненность мышцы при пальпации и отмечается наличие уплотнений в мышце. При выраженном гипертонусе вся мышца становится очень плотной, болезненной, а массаж или тепло только усиливают боль. Различают осложненный и неосложненный гипертонус мышц. При неосложненном тонусе боль локализуется только в мышце, а при осложненном боль может иррадиировать в соседние области. Механизм болей при осложненном гипертонусе связан с ишемическими проявлениями в спазмированной мышце (нарушение микроциркуляции, компрессия сосудисто-нервных образований). Нередко при мышечно-тоническом синдроме происходит формирование триггерных точек, которые являются признаком образования миофасциального болевого синдрома. Наиболее распространенными мышечно-тоническими синдромами являются следующие синдромы:
- Синдром передней лестничной мышцы. Этот синдром обусловлен повышенным тонусом этой мышцы. При гипертонусе этой мышцы возникают условия для формирования туннельного синдрома (между первым ребром и лестничной мышцей) с раздражением сосудисто-нервного пучка с нарушением по проводниковому типу в зоне иннервации локтевого нерва. При повороте и разгибании головы болезненные проявления усиливаются. Как правило, синдром встречается с одной стороны.
- Синдром нижней косой мышцы головы. Для этого синдрома характерны боли в затылке на стороне спазмированной мышцы и их усиление при повороте головы. Нередко этот синдром сопровождается ирритацией затылочного нерва и спазмом вертебральной артерии.
- Синдром передней стенки грудной клетки. Болевые проявления при этом синдроме симулируют картину стенокардии, но в отличие от истинной кардиалгии не бывает изменений на ЭКГ. Кроме того для этого синдрома характерно уменьшение болей при движении. Диагностика этого синдрома достаточно затруднительна и возможна только после точного исключения заболеваний сердца.
- Синдром малой грудной мышцы. Этот синдром проявляется при избыточном отведении плеча и смещении его к ребрам. При этом происходит сдавление плечевого сплетения и в подключичной части, и артерии, что приводит к нарушению кровоснабжения в конечности и нарушению иннервации. Как результат – онемение, парестезии и мышечная слабость в дистальных отделах верхней конечности.
- Лопаточно-реберный синдром. Для него характерны боли в верхнем углу лопатки, хруст при движении лопатки уменьшение объема движений. Причиной синдрома являются дегенеративные изменения в шейном отделе позвоночника (С3-С4 и С7). Кроме того причина этого синдрома может быть связана в синовитах мышц лопатки.
- Синдром грушевидной мышцы. Причиной этого синдрома является компрессия седалищного нерва мышцей, ротирующей бедро кнаружи в области нижнеягодичного отверстия (там проходит седалищный нерв и ягодичная артерия). Боль при синдроме грушевидной мышцы напоминает боль при радикулите. Кроме того, возможно наличие онемения нижней конечности.
- Синдром мышцы, натягивающей широкую фасцию бедра. Возникновение этого синдрома связано с дегенеративными изменениями в поясничном отделе позвоночника, а также может быть рефлекторного характера при заболеваниях тазобедренного сустава или изменениях в крестцово-подвздошных сочленениях.
- Синдром подвздошно-поясничной мышцы. Формирование этого синдрома связано как с дегенеративными изменениями в поясничном отделе позвоночника, так и в связи с мышечными блоками в грудопоясничном сегменте или с заболеваниями брюшной полости и органов малого таза.
- Крампи (судорожные спазмы) икроножной мышцы. Продолжительность крампи может быть от секунд до минут. Провоцирующим фактором может быть резкое сгибание стопы. Причиной крампи считаются перенесенные травмы головы. Иногда крампи могут быть при наличии венозной или артериальной недостаточности нижних конечностей.
- Крампи разгибателей спины. Как правило, это спазмы в какой-либо части мышцы, чаще всего в области середины спины. Такие спазмы бывают длительностью до нескольких минут и боли иногда требуют необходимости дифференцировать с болями кардиального генеза (стенокардии). В мышцах разгибателях спины нередко обнаруживаются триггерные точки.
Диагностика
- История заболевания, жалобы пациента (длительность болевого синдрома, интенсивность болей, характер болей, связь с движением или другими провоцирующими факторами.
- Оценка неврологического статуса. Состояние мышц наличие участков спазма или болевых точек (триггеров), подвижность сегментов позвоночника, движения, вызывающие усиление болей.
- Рентгенография позвоночника (при исследовании шейного отдела возможно проведение с функциональными пробами. Рентгенография позволяет обнаружить выраженные дегенеративные изменения (в костной ткани).
- МРТ и КТ. Эти исследования необходимы для визуализации дегенеративных изменений в мягких тканях (грыжа диска, протрузия наличие компрессии невральных структур)
- ЭМГ – исследование позволяет определить степень нарушения проводимости по нервам и мышцам.
Лечение
Лечение при мышечно-тонических синдромах в основном направлено на лечение основного заболевания, послужившего причиной мышечного спазма. Но нередко снятие мышечного спазма приводит к положительной динамике и самого заболевания. Кроме того, длительный спазм мышц приводит к формированию замкнутого патологического круга. И поэтому задача пациента максимально быстрее обратиться к врачу и устранить мышечный спазм. Рекомендуются следующие лечебные мероприятия:
- Ортопедические изделия. Ношение корсета (поясничный отдел) или воротника Шанца для разгрузки соответствующих отделов позвоночника. Использование ортопедических подушек.
- Медикаментозное лечение. Для уменьшения мышечного спазма возможно применение миорелаксантов, таких, как мидокалм, сирдалуд, баклофен. НПВС (мовалис, вольтарен, ибупрофен и т. д.) помогают уменьшить болевые проявления и снять воспаление.
- Местные инъекции анестетиков иногда вместе с кортикостероидами помогают прервать патологическую импульсацию триггерных точек.
- Массаж и мануальная терапия достаточно эффективны при мышечно-тоническом синдроме. Эти методы позволяют нормализовать тонус мышц, мобильность двигательных сегментов и таким образом устранить причину болевого синдрома.
- Иглорефлексотерапия – хорошо зарекомендовавший себя метод лечения мышечно-тонических синдромов. Метод, прежде всего, помогает минимизировать прием медикаментов, нормализует проводимость по нервным волокнам и снимает боль.
- Физиотерапия. Такие процедуры как электрофорез, магнитотерапия, ДДТ, СМТ позволяют уменьшить отек тканей, улучшить кровообращение и уменьшить болевые проявления.
- ЛФК. После уменьшения болевого синдрома комплекс упражнений помогает нормализовать мышечный корсет, тонус мышц и является профилактикой мышечных спазмов
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз

Мышечно-тонический синдром представляет собой серьезную проблему современности. Под этим синдромом подразумевают снижение мышечного тонуса. Это не обычная недостаточность физической культуры, недостаточная натренированность мышечной системы. Это патология, суть которой сводится к прогрессирующему снижению мышечного тонуса.

[1], [2], [3], [4], [5]
Эпидемиология
По статистике, в большинстве случаев, причина снижения тонуса мышц заключается в снижении тонуса, который возникает в результате нарушений периферических отделов. Это может быть нарушение автоматизма и сократимости нервных волокон, мышечной ткани (65% случаев). В остальных 35% случаев в основе патогенеза лежит нарушение деятельности соответствующих участков головного мозга.
Врожденные патологии наблюдаются в 40% случаев, приобретенные – в 60% случаев. Поддаются лечению в 55% случаев. В остальных случаях болезнь прогрессирует, вплоть до инвалидности. В 65% случаев наблюдается болевой синдром. В 25% случаев также присоединяется судорожный синдром.

[6], [7], [8], [9], [10], [11]
Причины мышечно-тонического синдрома
Причин может быть множество. Они условно могут быть разделены на две группы – врожденные и приобретенные. Врожденные патологии генетически обусловлены. Они представляют собой отклонения в генотипе, которые передаются из поколения в поколение, и вызывают врожденное снижение тонуса.
Что касается приобретенных патологий – это может быть травма, повреждение мышц, оболочек, кожных покровов. Довольно часто причиной становится переохлаждение, нервные расстройства. Снижение тонуса может быть вызвано нарушением нормального состояния мышц, нарушения нервной проводимости, или же нарушения нормального функционирования коры головного мозга, и других соответствующих участков мозга, которые отвечают за движения, нарушение проводимости тканей.
Причиной может быть инфекция головного мозга и проводящих путей, в том числе, нейросифилис, менингит, при котором происходит поражение головного мозга соответственно, бледной трепонемой, менингококками. Может развиваться воспалительный процесс.

[12], [13], [14], [15], [16]
Факторы риска
В группу риска попадают люди, у которых преобладает нарушение нервной и гормональной регуляции, у которых снижен тонус мышц, а также происходит нарушение нормальной двигательной активности (в сторону ее снижения). Также риск существенно увеличивается у людей, которые страдают патологиями опорно-двигательного аппарата, нарушениями нервной системы, психики. Повышается риск у людей, склонных к ожирению, с нарушениями обменных процессов, с нарушениями сосудистого тонуса. Также рискуют люди, которые страдают от авитаминоза, недостаточности минеральных веществ, которые часто подвергаются интоксикации.

[17]
Патогенез
В основе патогенеза лежит нарушение мышечного тонуса, нервной регуляции, проводимости нервной ткани, а также сократимости мышечных волокон. Также стоит отметить, что довольно часто патогенез связан с нарушениями регулирующих отделов головного мозга, при которых нарушается образование или нормальное проведение нервных импульсов от соответствующих участков головного к подконтрольным участкам, которые и выполняют непосредственное действие.

[18], [19], [20], [21]
Симптомы мышечно-тонического синдрома
Ранние проявления заключаются в том, что человеку становится труднее двигаться. Мышцы теряют тонус: они могут быть более мягкими, обвислыми, в результате чего они не способны к сократительной активности. Все это ограничивает движения, делает их менее контролируемыми и некоординированными. Особенно хорошо это проявляется при нарушении тонуса конечностей: руку или ногу невозможно поднять, или подвинуть. Дальнейшее прогрессирование заболевания может закончиться инвалидностью.
Более подробно о симптомах, формах и стадиях мышечно-тонического синдрома читайте в этой статье.
Осложнения и последствия
Существует много разнообразных последствий. При отсутствии адекватного лечения, мышечно-тонический синдром всегда прогрессирует и заканчивается параличом, инвалидностью. Если лечить и придерживаться всех рекомендаций врача, вести активный образ жизни, комплексно подходить к лечению, возможно полное выздоровление.

[22], [23], [24], [25], [26]
Диагностика мышечно-тонического синдрома
В основе диагностики лежит определение состояния мышц, их тонуса, реактивности. Также проверяется степень раздражимости и проводимости нервной системы. При появлении любых симптомов, которые прямо или косвенно могут указывать на снижение тонуса мышц, нужно как можно быстрее обратиться к врачу. Это может быть хирург, травматолог, вертебролог.
В крайнем случае, может помочь терапевт, который направит к нужным специалистам, назначит обследование. Применяются лабораторные, инструментальные методы исследования. Важное место отводится дифференциальной диагностике. Также проверяются основные рефлексы, проводится осмотр, применяются клинические методы исследования, такие как пальпация, перкуссия, аускультация. Важную информацию могут дать функциональные тесты.

[27], [28], [29], [30], [31]
Из лабораторных анализов чаще всего применяются такие методы, как клинический анализ крови, мочи. Информативным может быть даже анализ кала. В некоторых случаях, при подозрении на повреждение спинного мозга, развитие инфекции спинномозговой жидкости, может потребоваться исследование спинномозговой жидкости. Забор осуществляется в ходе пункции (чаще всего люмбальной).
При подозрении на развитие бактериальной инфекции проводится бактериологическое и микробиологическое исследование (посев), анализ на микробиоценоз, дисбактериоз, микробиологический скрининг. В некоторых случаях, могут потребоваться исследования на определение онкомаркеров, а также факторов воспалительного, ревматического процесса, аутоиммунной агрессии. При подозрении на вирусную или паразитарную инфекцию проводится микологическое, микробиологическое или вирусологическое исследование.

[32], [33], [34]
В качестве основных инструментальных методов применяется ультразвуковое исследование, рентгенологические методы, электромиография, которая позволяет зафиксировать интенсивность и силу мышечных сокращений. Также применяются электронейрография, сомнографические методы, позволяющие определить электрическую активность нервной системы. Электроэенцефалограмма позволяет зафиксировать электрическую активность головного мозга.
Дифференциальная диагностика
Основана на постановке дифференциального диагноза, суть которого состоит в необходимости дифференцировать признаки сходных заболеваний и синдромов. Так, в первую очередь важно дифференцировать нарушения деятельности нервной системы от нарушений активности и раздражимости мышечного волокна. Также в основе патологии может лежать обычное снижение мышечного тонуса. Затем необходимо дифференцировать патологию нервной и мышечной проводимости от характерных нарушений головного мозга и отдельных его участков. Также важно дифференцировать данный синдром от других заболеваний, которые имеют сходные проявления.
Данная патология ассоциирована с нарушениями электрической активности головного мозга, при которой происходит нарушение циркуляторных процессов, и в первую очередь, циркуляции крови в головном мозге. Суть процессов имеет примерно такой вид: сначала импульс воспринимается рецепторами, затем по афферентным нервным волокнам передается в головной мозг. Если происходит развитие энцефалопатии, происходит нарушение деятельности отделов головного мозга, отвечающих за переработку полученной информации, а также нарушаются процессы кровообращения. В результате по эфферентным путям поступает ослабленный, или искаженный нервный импульс, что и влечет за собой нарушение мышечного тонуса.

[35], [36], [37], [38], [39], [40]
Представляет собой генетическую патологию, которая обусловлена генетическими нарушениями структуры и функции мышц, а также их тонуса. Характерной чертой миастении является прогрессирующее снижение мышечного тонуса, в основе которого лежит дистрофия мышечных волокон, снижение запасных питательных веществ в клетке и тканях. Сопровождается не только снижением тонуса, но и болевым синдромом, судорогами и спазмами.
В основе патогенеза лежит нарушение мышечного тонуса и нормального функционального состояния фасций (соединительнотканная оболочка, окружающая мышцу). Чаще всего миофасциальный синдром является последствием травмы или воспалительного процесса. Довольно часто встречается у спортсменов, чьи мышцы подвергаются повышенным физическим нагрузкам. Часто наблюдается при резких движениях, перегрузке мышечной системы.
Под спондилоартрозом подразумевают дегенеративно-дистрофическое расстройство полиэтиологической природы. В основе патогенеза спондилоартроза лежит первичное поражение суставного хряща. В дальнейшем в патологический процесс вовлекается субхондральный и метафизарный слои кости. Дальнейшее прогрессирование заболевание сопровождается повреждением синовиальной оболочки, связок, мышц. При этом отмечаются явно выраженные признаки формирования остеофитов, а также появляется болевой синдром, движения в суставе резко ограничиваются. Заканчивается потерей подвижности сустава.
Характеризуется дистрофическими процессами в мышечной системе, при которых происходит снижение запасных питательных веществ в мышечной ткани, что влечет за собой нарушение трофики. Соответственно, в мышцу не поступает необходимого количества питательных веществ, кислорода, а также задерживаются продукты обмена веществ и углекислый газ. Возрастает интоксикация мышечной ткани, запасы питательных веществ и кислорода продолжают истощаться. При мышечной дистрофии постепенно происходит и деградация основных структурных элементов мышечного волокна, разрушается мышца, снижается ее функциональная активность. Процесс, как правило, необратим.
Войти через uID
Медико-социальная экспертиза при остеохондрозе позвоночника с неврологическими осложнениями.
Течение и прогноз
1. Типично хроническое течение с рецидивами и ремиссиями.
2. Классическая ситуация: развитие корешкового, а иногда и спинального синдрома после рефлекторных (наиболее типично для пояснично-крестцового уровня);
3. Ремиссии могут быть многолетними, они значительно короче при неблагоприятных условиях труда больного;
4. Обострения провоцируются указанными выше факторами риска, хотя возможны и без видимой причины, во многом определяют тяжесть течения заболевания в целом. Критерии их частоты: частые (4—5 раз в год), средней частоты (2—3 раза в год), редкие (1—2 раза в год). Повторные длительные (3—4 месяца) обострения, особенно при массивных секвестрированных грыжах, — один из факторов, обусловливающих необходимость оперативного лечения больного;
5. В случае компрессии грыжей диска конского хвоста обязательно срочное оперативное лечение. В противном случае прогноз сомнителен из-за сохраняющегося болевого синдрома, двигательных, а иногда и тазовых нарушений.
6. Осложняют течение и прогноз острая радикулоишемия, радикуломиелоишемия, хроническая ишемическая миелопатия, как правило, цервикальная;
7. У оперированных по поводу грыжи диска задним доступом прогноз обычно благоприятный: выздоровление и стабильное течение заболевания, при условии рационального трудоустройства, у 70—80 % оперированных. Рецидивы встречаются у 6—7 % больных, однако возможны повторные операции с хорошим результатом. После успешной операции переднего спондилодеза больные, как правило, также возвращаются к труду, однако после длительной ВН или инвалидности.
8. Возрастные особенности в течении заболевания. Варианты изменений в позвоночно-двигательном сегменте в динамике (Иваничев Г. А., 1995): а) грыжеобразование с формированием рефлекторных и компрессионных синдромов (в течение 3—5 лет);
б) фиброз и высыхание диска без существенных клинических проявлений (в течение 5—8 лет). Важную роль играет возрастная консолидация в сегменте, обусловленная, в частности, саноген- ным эффектом сопутствующего спондилеза. Этим можно объяснить значительно меньшую частоту тяжести обострений корешкового синдрома остеохондроза в пожилом возрасте. Вместе с тем они нередко более продолжительны, имеется тенденция к хрони- зации болей в спине, в основном вследствие люмбалгии, люмбоишалгии.
Принципы лечения при обострении заболевания
1. Комплексность лечебных мероприятий при минимальном использовании фармакологических средств.
2. Индивидуализированная терапия с учетом локализации и характера неврологического синдрома, возможности сопутствующих невротических расстройств. Последние требуют медикаментозной коррекции и психотерапии.
3. Покой (постельный режим на щите) на начальном этапе обострения — исключение неблагоприятных статико-динамических нагрузок.
4. Необходимость специализированной помощи. Желательна ранняя госпитализация в неврологический стационар, особенно при повторном и тяжелом обострении корешкового синдрома. Позднее стационирование, лечение на дому с повторным посещением поликлиники для физиотерапии увеличивает срок ВН на 20—30 %:
а) при резко выраженном и выраженном корешковом болевом синдроме строгий постельный режим — 8—10 дней, умеренном
— 5 дней, в случае обострения цервикалгии около 3 дней, люмбаго — не менее 3—5 дней; аналгетики, миорелаксанты (особенно сирдалуд, обладающий одновременно аналитическим эффектом), нестероидные противовоспалительные препараты: индометацин, диклофенак (ортофен), пироксикам и др.; диуретики; антидепрессанты;
б) после уменьшения степени болевого синдрома:
— нефармакологические методы: массаж, тракции, иглорефлексотерапия, лечебная физкультура, мануальная терапия, физиотерапия. Мануальная терапия должна проводиться после тщательного клинического (неврологического) и рентгенологического обследования. Показания: локальные боли при люмбаго, люм- балгии, цервикалгии; люмбоишиалгия; корешковый синдром в стадии ирритации; нарушения статики и динамики позвоночника. Противопоказания: резко выраженный болевой синдром, отсутствие блокирования в позвоночно-двигательном сегменте; радикулоишемия, миелоишемия, компрессия спинного мозга;
— при рефлекторном мышечно-тоническом синдроме: уменьшение напряжения мышц путем новокаиновой блокады (синдром лестничной, грушевидной мышцы и др.);
— при вегетативно-сосудистом синдроме: физиопроцедуры, лазеротерапия, точечно-сегментарный массаж, вазоактивные средства;
— при заднем шейном симпатическом синдроме: дозированные тракции в шейном отделе позвоночника с использованием петли Глиссона, новокаиновые инфильтрации позвоночной артерии, физиотерапия, сосудорасширяющие средства; в случае головокружения — микрозер, ноотропил.
5. Показания к хирургическому лечению (определяются строго индивидуально, должны быть обоснованы): 1) острое сдавление конского хвоста (абсолютное); 2) выраженный стойкий болевой синдром в случае поясничного остеохондроза, постоянно возобновляющиеся корешковые боли при переходе в вертикальное положение, продолжающиеся в течение 3—4 месяцев без тенденции к существенному уменьшению; 3) острая радикуломиело- ишемия; 4) синдром позвоночной артерии (выраженный) при безуспешном лечении не менее 6 месяцев; 5) выраженное ограничение жизнедеятельности, инвалидизация больного. Противопоказания: старческий возраст, тяжелые сопутствующие заболевания.
Медико-социальная экспертиза Критерии ВУТ
Продолжительность ВН определяется: а) клиническими особенностями неврологического синдрома, уровнем и локализацией поражения, тяжестью обострения; б) профессией больного, условиями труда, другими социальными факторами; в) оперативным лечением.
Ориентировочные сроки при обострении:
1. Шейный уровень: цервикалгия — до 7 дней; корешковый синдром — 2—3 недели; плечелопаточный периартроз — 3—
4 месяца; синдром плечо-кисть до 5—6 месяцев (с продолжением лечения по больничному листу или направлением на БМСЭ); задний шейный симпатический синдром — при средней тяжести и тяжелых приступах головокружения от 3 до 7 дней.
2. Грудной уровень: корешковый синдром в случае умеренного обострения — до 10 дней, выраженного — стационарное лечение в течение 2 недель, общая ВН — 18 дней.
3. Поясничный уровень: люмбаго, обострение люмбалгии — ВН не менее 7—10 дней; люмбоишиалгия — 16—18 дней; умеренно выраженное обострение корешкового синдрома — в среднем 15 дней; тяжелое обострение дискогенной радикулопатии — стационарное лечение в течение 2—3 недель, общая продолжительность ВН до 30 дней и более, после чего при необходимости облегчение условий труда по рекомендации КЭК.
Оперированные больные:
1. Задним доступом. Стационарное лечение в зависимости от характера операции (гемиламинектомия, интерламинектомия, фе- нестрация и декомпрессия диска и др.) — от 25 дней до 1,5 месяцев. Минимальный срок ВН — 2 месяца, у лиц физического труда при сохраняющемся болевом синдроме — продолжение лечения по больничному листу до 3—4 и более месяцев, временные ограничения в труде по рекомендации КЭК. При неблагоприятном трудовом прогнозе — направление на БМСЭ с целью определения инвалидности.
2. Передним доступом (дискэктомия с передним спондилодезом). Лечение в стационаре от 1,5 до 2 месяцев. ВН в связи с длительной консолидацией (формирование костного анкилоза) — до 6—8 месяцев и более по решению ВК. Направление на БМСЭ через 2—3 месяца с целью определения II группы инвалидности на 1 год (не обязательно).
3. При декомпрессии позвоночной артерии стационарное лечение в течение 1 —1,5 месяцев, общая ВН —до 2—2,5 месяцев.
Основные причины ограничения жизнедеятельности
1. Болевой синдром (даже умеренно выраженный, но стойкий): а) при поясничном и грудном остеохондрозе ограничивает жизнедеятельность в связи с нарушением способности к передвижению, стоянию, поддержанию позы, что снижает способность к повседневной деятельности, но в основном трудовые возможности больного; б) при шейном остеохондрозе (корешковый синдром, периартроз плечевого сустава, синдром плечо-кисть) нарушается функция верхних конечностей: снижение ручной активности, затруднение и невозможность движений в шейном отделе позвоночника, что в целом также уменьшает способность к повседневной деятельности в быту, трудовые возможности.
2. Двигательный дефицит наблюдается при выраженном нарушении статико-динамической функции позвоночника, парезе нижней конечности, нижнем парапарезе у больных с синдромом конского хвоста, радикуломиелоишемией, радикулоишемией. В той или иной степени ограничивается способность к передвижению, ходьба по лестнице.
3. Периодически возникающие кохлео-вестибулярные нарушения, цервикалгия у больных с задним шейным симпатическим синдромом, провоцируемые резкими движениями в шейном отделе позвоночника, вибрацией, размашистыми движениями рук, могут существенно ограничивать жизнедеятельность в быту, способность к труду во многих профессиях.
4. На трудовых возможностях и качестве жизни больного сказываются ограничения, обусловленные факторами риска обострения заболевания, в частности вследствие снижения выносливости к физическому напряжению и воздействию неблагоприятных климатических условий (в первую очередь к охлаждению) в повседневной жизни и на производстве.
Примеры формулировки диагноза
Диагноз формулируется в соответствии с требованиями классификации, однако в экспертной практике всегда важно указание на нозологическую природу заболевания. В связи с этим он должен начинаться с указания на остеохондроз позвоночника, его преимущественную локализацию. Например:
— остеохондроз, унко-вертебральный артроз С5—С6, С6—С7, умеренно выраженный правосторонний корешковый синдром, задний шейный симпатический синдром с редкими цервикокра- ниалгическими и вестибулярными приступами в стадии ремиссии, рецидивирующее течение;
— поясничный остеохондроз, люмбаго с выраженным болевым синдромом;
— поясничный остеохондроз, дискогенная радикулопатия L5 справа с умеренным парезом разгибателей правой стопы, резко выраженным болевым синдромом, часто рецидивирующее течение. обострение.
Противопоказанные виды и условия труда
1) Общие: значительное физическое напряжение, общая и местная вибрация, вынужденное положение головы, туловища, конечностей, неблагоприятные метеорологические условия (холодное помещение, сквозняки), воздействие нейротропных ядов.
2) Индивидуальные — в зависимости от локализации поражения, характера и особенностей трудовой деятельности, например при шейном остеохондрозе форсированные движения головы, размашистые движения рук и т. п. Некоторые противопоказанные профессии: шахтер, бурильщик, тракторист, водитель большегрузной автомашины и др.
Трудоспособные больные
1) При благоприятно текущем заболевании (преимущественно с рефлекторными синдромами остеохондроза), без тенденции к нарастанию частоты и тяжести обострений.
2) Рационально трудоустроенные больные с дискогенной радикулопатией, умеренными резидуальными симптомами (выпадение рефлексов, легкие нарушения статики позвоночника), с редкими обострениями.
3) Те же больные, трудоустроенные в своей профессии с облегченными условиями труда по рекомендации ВК.
4) Больные, перенесшие операцию ламинэктомии по поводу дискогенной радикулопатии с хорошим результатом, трудоустроенные в доступной профессии.
5) Больные, успешно оперированные методом переднего спондилодеза после длительного периода временной нетрудоспособности, или в течение одного года являвшиеся инвалидами
II группы.
Показания для направления на БМСЭ
1. Частые и длительные обострения радикулопатии (реже рефлекторного синдрома) при недостаточной эффективности мероприятий по медицинской реабилитации.
2. Неблагоприятное течение заболевания, повторные обострения при невозможности продолжать работу в основной профессии из-за неблагоприятных факторов, которые не могут быть устранены по заключению ВК, или если рекомендуемое трудоустройство приводит к снижению квалификации и заработка.
3. Длительно временно нетрудоспособные больные с синдромом плечо-кисть при неблагоприятном или сомнительном прогнозе.
4. Выраженные вестибулярные нарушения, астенический синдром, цефалгия при частых обострениях заднего шейного симпатического синдрома, противопоказанных факторах в выполняемой работе и невозможность рационального трудоустройства.
5. Стойкий выраженный болевой синдром, двигательные нарушения после радикулоишемии, радикуломиелоишемии, дискогенной компрессии конского хвоста.
Необходимый минимум обследования при направлении на БМСЭ
1. Рентгенография позвоночника.
2. КТ, МРТ (при необходимости).
3. Люмбальная пункция, миелография (если производились).
4. РЭГ (при заднем шейном симпатическом синдроме).
5. РВГ (при сосудистых осложнениях поясничного остеохондроза).
6. ЭМГ (при синдроме радикуломиелоишемии).
7. Консультация нейрохирурга (в случае показаний для хирургического лечения).
8. Общие анализы крови, мочи.
РАЗДЕЛ УСТАРЕЛ: III группа: умеренное ограничение жизнедеятельности, обусловленное стойким болевым синдромом, нарушением двигательных, вестибулярных и иных функций, повторными обострениями, препятствующими выполнению работы (по критериям ограничения способности к трудовой деятельности, самостоятельному передвижению первой степени).
II группа: выраженное ограничение жизнедеятельности (частые длительные обострения, неблагоприятное течение заболевания, невозможность или неэффективность оперативного лечения) — по критериям ограничения способности к трудовой деятельности и самостоятельному передвижению второй степени. Иногда II группа инвалидности устанавливается на год после операции переднего спондилодеза или осложнениях при ламинэктомии.
I группа: определяется редко, как правило, лишь в случае глубокого нижнего парапареза, параплегии после грыжевой компрессии конского хвоста в связи с ограничением способности к передвижению и самообслуживанию третьей степени.
Причины инвалидности: 1) общее заболевание; 2) профессиональное заболевание; а) у больных с рефлекторными синдромами шейного и пояснично-крестцового уровня; б) при шейно-плечевой, пояснично-крестцовой радикулопатии и радикуломиелопатии. Одновременно определяется степень утраты профессиональной трудоспособности в процентах; 3) трудовое увечье, военные причины (если показана роль травмы позвоночника в развитии, прогрессировании остеохондроза).
Профилактика инвалидности
1. Первичная профилактика: 1) возможное исключение факторов, способствующих развитию остеохондроза позвоночника: правильное физическое воспитание, предупреждение резких перегрузок и нарушений осанки с детского возраста; у работающих — уменьшение микро- и макротравматизации позвоночника, вынужденного положения туловища и головы и других неблагоприятных воздействий, обусловленных характером и условиями труда; 2) выявление при диспансерных осмотрах и профотборе лиц с начальными проявлениями остеохондроза, их профессиональная ориентация с учетом противопоказаний и рациональное трудоустройство; 3) своевременное и адекватное протезирование при ампутациях нижних конечностей, лечение болезней опорно-двигательного аппарата, травм позвоночника.
2. Вторичная профилактика: 1) оптимальное лечение и соблюдение сроков ВН при первых и последующих обострениях заболевания; 2) изменение условий труда и правильное трудоустройство по рекомендации КЭК с учетом уровня поражения и характера неврологического синдрома; 3) рекомендации больному по
профилактике обострений заболевания в зависимости от условий труда (изменять положение во время работы, использовать рациональные приемы поднятия тяжестей, остерегаться переохлаждения, местного перегрева и т. п.); 4) диспансерное наблюдение, в первую очередь в отношении больных с обострениями рефлекторного, а особенно корешкового, синдрома (3-я группа наблюдения, осмотры 2 раза в год). После оперативного лечения в первые
3 месяца 1 раз в месяц, затем 1 раз в 3 месяца. Назначаются курсы противорецидивного лечения.
3. Третичная профилактика: 1) адекватные индивидуализированные лечебные и реабилитационные мероприятия, при необходимости оперативное лечение.
Реабилитация
Индивидуальная программа реабилитации больного с неврологическими осложнениями остеохондроза должна включать:
1. Мероприятия по медицинской реабилитации на заключительном этапе лечения больного с обострением заболевания и с целью профилактики экзацербации. Желательно соблюдение последовательности лечения: в стационарном реабилитационном отделении, поликлинике (медсанчасти), специализированном профилактории, санатории. Используются преимущественно нефармакологические индивидуализированные методы: физио-, бальнеотерапия, массаж, лечебная физкультура и др.
Хирургическое лечение — важный и действенный метод реабилитации при условии правильного отбора больных с учетом показаний и противопоказаний к операции. Например, хорошие и отличные результаты ламинектомии с возвращением больных к труду (при катамнестическом наблюдении в течение 5 и более лет наблюдаются в 70—80 % случаев).
2. Профессиональный и социальный аспекты реабилитации включают рациональное трудоустройство с учетом уровня поражения и характера неврологического синдрома, что особенно значимо для больных молодого возраста, признанных ограниченно трудоспособными. Нередко важным этапом профессиональной реабилитации является обучение и переобучение доступной (в зависимости от особенностей неврологических нарушений) профессии. Оно может быть осуществлено в обычных и специализированных учебных заведениях, путем индивидуального ученичества. Наиболее целесообразно обучение с последующим трудоустройством в профессиях гуманитарного, административно-хозяйственного, инженерно- технического направления, работа в коммерческих учреждениях, в торговле, профессии ручного труда (слесарь-сборщик малогабаритного оборудования, электромеханик по ремонту бытовой техники и др.), медицинского и технического лаборанта и т. п. В соответствии с показаниями необходимо снабжение средствами передвижения (мото-, велоколяска и др.).
Об эффективности реабилитационных мероприятий свидетельствуют: уменьшение частоты и продолжительности ВН, положительная динамика инвалидности и возвращение к труду без ограничений лиц, признававшихся инвалидами III группы. Так, по данным А. В. Клименко (1988), последовательное осуществление мер медицинской реабилитации при поясничных синдромах остеохондроза привело к снижению в 2 раза средних сроков ВН больных в течение года, что позволило достичь значительного экономического эффекта.
Читайте также:


