Мышечные синдромы в неврологии
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Мышечно-тонический синдром - частое проявление остеохондроза позвоночника. Подчас боли в позвоночнике связаны не с грыжей диска или протрузией, а именно с мышечно-тоническим синдромом. Мышечно-тонический синдром – болезненный мышечный спазм, возникающий рефлекторно, и, как правило, при дегенеративных заболеваниях позвоночника, что связано с раздражением нерва иннервирующего внешнюю часть фиброзной капсулы межпозвонкового нерва (нерв Люшка) Кроме того, мышечно-тонический синдром может возникать из-за избыточной нагрузки на спину или длительной статической нагрузки (нарушение осанки и позы). Мышцы при длительной статической нагрузке находятся в постоянном напряжении, что приводит к нарушению венозного оттока и формированию отеков тканей, окружающих мышцы. Отек является следствием мышечного спазма. Плотные напряженные мышцы оказывают воздействие на нервные рецепторы и сосуды в самих мышцах, что приводит к развитию стойкого болевого синдрома. Боль в свою очередь рефлекторным путем вызывает увеличение мышечного спазма и, таким образом, еще больше ограничивает объем движений. Формируется замкнутый круг – спазм – отек тканей – болевые проявления – спазм. Но иногда мышечный спазм рефлекторного характера является защитной реакцией организма на внешнее воздействие на кости скелета (защита нервов, сосудов и внутренних органов) при различных заболеваниях. Но длительный мышечный спазм из защитной реакции превращается в патологический, и поэтому необходимо снять это состояние, так как длительный спазм может привести к изменениям в мышцах и нарушению их функций. Для мышечно-тонического синдрома характерно напряжение мышцы, уплотнение и укорочение и как следствие сокращение объема движений в опорных структурах. Повышенный тонус мышц может быть локальным с вовлечением участка мышцы и диффузным (тонус всей мышцы). Кроме того, бывает и региональный и генерализованный – спазм мышц как сгибателей, так и разгибателей. Интенсивность повышенного тонуса может быть как умеренной, так и выраженной. При умеренном гипертонусе отмечается болезненность мышцы при пальпации и отмечается наличие уплотнений в мышце. При выраженном гипертонусе вся мышца становится очень плотной, болезненной, а массаж или тепло только усиливают боль. Различают осложненный и неосложненный гипертонус мышц. При неосложненном тонусе боль локализуется только в мышце, а при осложненном боль может иррадиировать в соседние области. Механизм болей при осложненном гипертонусе связан с ишемическими проявлениями в спазмированной мышце (нарушение микроциркуляции, компрессия сосудисто-нервных образований). Нередко при мышечно-тоническом синдроме происходит формирование триггерных точек, которые являются признаком образования миофасциального болевого синдрома. Наиболее распространенными мышечно-тоническими синдромами являются следующие синдромы:
- Синдром передней лестничной мышцы. Этот синдром обусловлен повышенным тонусом этой мышцы. При гипертонусе этой мышцы возникают условия для формирования туннельного синдрома (между первым ребром и лестничной мышцей) с раздражением сосудисто-нервного пучка с нарушением по проводниковому типу в зоне иннервации локтевого нерва. При повороте и разгибании головы болезненные проявления усиливаются. Как правило, синдром встречается с одной стороны.
- Синдром нижней косой мышцы головы. Для этого синдрома характерны боли в затылке на стороне спазмированной мышцы и их усиление при повороте головы. Нередко этот синдром сопровождается ирритацией затылочного нерва и спазмом вертебральной артерии.
- Синдром передней стенки грудной клетки. Болевые проявления при этом синдроме симулируют картину стенокардии, но в отличие от истинной кардиалгии не бывает изменений на ЭКГ. Кроме того для этого синдрома характерно уменьшение болей при движении. Диагностика этого синдрома достаточно затруднительна и возможна только после точного исключения заболеваний сердца.
- Синдром малой грудной мышцы. Этот синдром проявляется при избыточном отведении плеча и смещении его к ребрам. При этом происходит сдавление плечевого сплетения и в подключичной части, и артерии, что приводит к нарушению кровоснабжения в конечности и нарушению иннервации. Как результат – онемение, парестезии и мышечная слабость в дистальных отделах верхней конечности.
- Лопаточно-реберный синдром. Для него характерны боли в верхнем углу лопатки, хруст при движении лопатки уменьшение объема движений. Причиной синдрома являются дегенеративные изменения в шейном отделе позвоночника (С3-С4 и С7). Кроме того причина этого синдрома может быть связана в синовитах мышц лопатки.
- Синдром грушевидной мышцы. Причиной этого синдрома является компрессия седалищного нерва мышцей, ротирующей бедро кнаружи в области нижнеягодичного отверстия (там проходит седалищный нерв и ягодичная артерия). Боль при синдроме грушевидной мышцы напоминает боль при радикулите. Кроме того, возможно наличие онемения нижней конечности.
- Синдром мышцы, натягивающей широкую фасцию бедра. Возникновение этого синдрома связано с дегенеративными изменениями в поясничном отделе позвоночника, а также может быть рефлекторного характера при заболеваниях тазобедренного сустава или изменениях в крестцово-подвздошных сочленениях.
- Синдром подвздошно-поясничной мышцы. Формирование этого синдрома связано как с дегенеративными изменениями в поясничном отделе позвоночника, так и в связи с мышечными блоками в грудопоясничном сегменте или с заболеваниями брюшной полости и органов малого таза.
- Крампи (судорожные спазмы) икроножной мышцы. Продолжительность крампи может быть от секунд до минут. Провоцирующим фактором может быть резкое сгибание стопы. Причиной крампи считаются перенесенные травмы головы. Иногда крампи могут быть при наличии венозной или артериальной недостаточности нижних конечностей.
- Крампи разгибателей спины. Как правило, это спазмы в какой-либо части мышцы, чаще всего в области середины спины. Такие спазмы бывают длительностью до нескольких минут и боли иногда требуют необходимости дифференцировать с болями кардиального генеза (стенокардии). В мышцах разгибателях спины нередко обнаруживаются триггерные точки.
Диагностика
- История заболевания, жалобы пациента (длительность болевого синдрома, интенсивность болей, характер болей, связь с движением или другими провоцирующими факторами.
- Оценка неврологического статуса. Состояние мышц наличие участков спазма или болевых точек (триггеров), подвижность сегментов позвоночника, движения, вызывающие усиление болей.
- Рентгенография позвоночника (при исследовании шейного отдела возможно проведение с функциональными пробами. Рентгенография позволяет обнаружить выраженные дегенеративные изменения (в костной ткани).
- МРТ и КТ. Эти исследования необходимы для визуализации дегенеративных изменений в мягких тканях (грыжа диска, протрузия наличие компрессии невральных структур)
- ЭМГ – исследование позволяет определить степень нарушения проводимости по нервам и мышцам.
Лечение
Лечение при мышечно-тонических синдромах в основном направлено на лечение основного заболевания, послужившего причиной мышечного спазма. Но нередко снятие мышечного спазма приводит к положительной динамике и самого заболевания. Кроме того, длительный спазм мышц приводит к формированию замкнутого патологического круга. И поэтому задача пациента максимально быстрее обратиться к врачу и устранить мышечный спазм. Рекомендуются следующие лечебные мероприятия:
- Ортопедические изделия. Ношение корсета (поясничный отдел) или воротника Шанца для разгрузки соответствующих отделов позвоночника. Использование ортопедических подушек.
- Медикаментозное лечение. Для уменьшения мышечного спазма возможно применение миорелаксантов, таких, как мидокалм, сирдалуд, баклофен. НПВС (мовалис, вольтарен, ибупрофен и т. д.) помогают уменьшить болевые проявления и снять воспаление.
- Местные инъекции анестетиков иногда вместе с кортикостероидами помогают прервать патологическую импульсацию триггерных точек.
- Массаж и мануальная терапия достаточно эффективны при мышечно-тоническом синдроме. Эти методы позволяют нормализовать тонус мышц, мобильность двигательных сегментов и таким образом устранить причину болевого синдрома.
- Иглорефлексотерапия – хорошо зарекомендовавший себя метод лечения мышечно-тонических синдромов. Метод, прежде всего, помогает минимизировать прием медикаментов, нормализует проводимость по нервным волокнам и снимает боль.
- Физиотерапия. Такие процедуры как электрофорез, магнитотерапия, ДДТ, СМТ позволяют уменьшить отек тканей, улучшить кровообращение и уменьшить болевые проявления.
- ЛФК. После уменьшения болевого синдрома комплекс упражнений помогает нормализовать мышечный корсет, тонус мышц и является профилактикой мышечных спазмов
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Нервно-мышечными заболеваниями (НМЗ) является группа патологий, которые передаются на генетическом уровне от родителей детям. Нарушаются мышечные функции, снижается двигательная активность. Появляются характерные клинические симптомы.
Патологические процессы развиваются на фоне нарушений функций нервно-мышечных соединений, при поражении мышц и спинномозговых нейронов, нервов. Правильно подобранная терапия не поможет полностью вылечить человека, но позволит улучшить качество его жизни.
Этиология и неврология
Нервно-мышечные заболевания нарушают нормальную синаптическую передачу импульсов с нервных окончаний к мышечным волокнам. В основе каждого типа патологических изменений лежат аутоиммунные процессы.
Большая группа заболеваний характеризуется не только поражением мышечной ткани, но и периферических нервов, передних рогов спинного мозга. Среди часто диагностируемых патологий выделяют миопатию, миотонию, миастению.
Классификация
Нервно-мышечные заболевания различают по следующим видам:
Описание
Нервно-мышечные заболевания передаются по наследству, чаще появляются у людей, в семье которых были родственники с таким диагнозом.
Приобретенные патологические процессы развиваются в результате гормональных или метаболических нарушений в организме человека. Наблюдается сбой в функционировании иммунной системы. Она вырабатывает клетки, которые атакуют свой организм. Аутоиммунные заболевания приводят к появлению слабости в мышцах.
Нервно-мышечные патологии, сопровождающиеся дистрофическими процессами, поражают следующие области тела человека:
- мышцы;
- нервно-мышечные окончания;
- двигательные нейроны;
- периферические нервы.
При миопатии у человека высоки шансы стать инвалидом в результате утраты подвижности. Все виды нервно-мышечных заболеваний без своевременной терапии влекут за собой последствия. Это может быть не только инвалидность, но и смерть человека.
Стадии и степени
Нервно-мышечные заболевания протекают по стадиям. Определить этап развития патологических процессов поможет врач невролог при помощи медицинской диагностики.
| Название | Описание |
| I стадия | Двигательные нарушения слабо выраженные. |
| II стадия | У больного присутствуют ярко выраженные клинические признаки и наблюдаются серьезные двигательные изменения. |
| III стадия | Пациент не может самостоятельно передвигаться. |
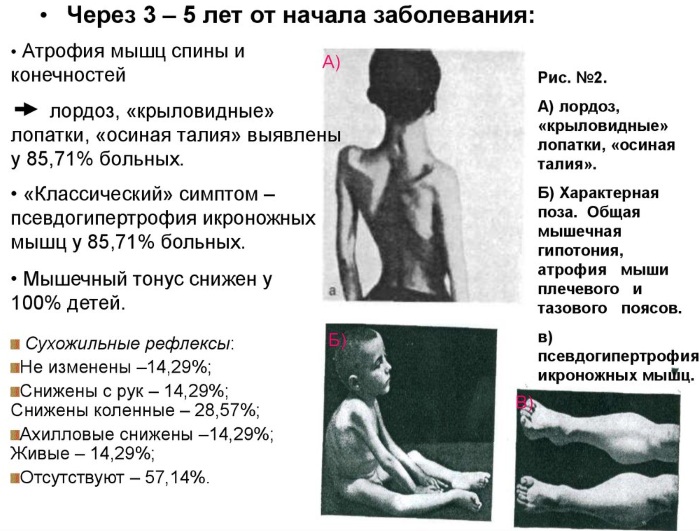
Нервно-мышечные заболевания миопатия Дюшенна на 2 этапе
Клиническая картина зависит от скорости развития патологических процессов и степени тяжести заболевания. Установить точный диагноз поможет врач невролог.
Симптомы
Основной признак нервно-мышечных заболеваний – это слабость мускулатуры. Клиническая картина зависит от области поражения (плечевой пояс, бедра, таз, нижние конечности).
В большинстве случаев у пациентов диагностируют следующие симптомы:
- снижается мышечный объем;
- наблюдаются болезненные спазмы;
- непроизвольно сокращаются мышцы;
- пораженные ткани немеют;
- снижаются сухожильные рефлексы;
- больной ощущает покалывание;
- двоится в глазах (диплопия);
- нарушаются глотательные и дыхательные рефлексы.
При нервно-мышечных заболеваниях опускаются веки, мышечная слабость проявляется симметрично и постепенно прогрессирует. В большинстве случаев при развивающейся мышечной дистрофии слабость возникает в области тазового и плечевого пояса. То же самое касается проксимальных отделов конечностей.
Иногда невральная амиотрофия сопровождается парестезией, нарушением глубокой или поверхностной чувствительности. Клинические признаки нервно-мышечных заболеваний проявляются постепенно. По мере прогрессирования патологических процессов человек теряет способности самостоятельно обслуживать себя. То же самое касается передвижения.
Причины появления
Нервно-мышечные заболевания в большинстве случаев возникают по причине аутоиммунных патологий.
Провоцирующим фактором также являются следующие обстоятельства:
- наследственный фактор;
- поражение периферических нервов и мотонейронов спинного мозга;
- сбои в функционировании нервно-мышечных соединений;
- отравление организма различными веществами;
- врожденный сбой метаболизма;
- патологические изменения в мышцах.
Нервно-мышечные заболевания также развиваются на фоне нарушений работы двигательного нейрона в области ствола головного мозга.
Определить причину и поставить точный диагноз поможет врач невролог. Учитывая состояние пациента, степень развития патологических процессов и индивидуальные особенности человеческого организма, специалист подберет эффективное лечение.
Диагностика
Медицинское обследование позволит врачу установить точный диагноз. Тестирование специалист назначает пациенту, учитывая его жалобы и симптоматику.
Для диагностики нервно-мышечных заболеваний назначаются следующие методы обследования:
Описание

Исследованием состояния сердечной мышцы занимается кардиолог. Специалист назначает не только кардиограмму, но и ультразвуковое исследование (УЗИ) сердца.
Когда необходимо обратиться к врачу
К врачу необходимо обратиться сразу, при появлении первых признаков нарушений в работе мышц. Но если в семье есть родственники с нервно-мышечными заболеваниями, необходимо пройти полное медицинское обследование и понять, насколько высока вероятность появления патологических процессов по наследственной линии.
Диагностикой и лечением занимается врач невролог. Специалист проведет осмотр и подберет максимально информативные методы исследования.
Профилактика
Нервно-мышечные заболевания в большинстве случаев развиваются по причине наследственного фактора. Предупредить патологические изменения невозможно. Женщине во время планирования беременности рекомендуется проходить медицинские обследования, особенно если в семье есть родственники с таким диагнозом.
Диагностические мероприятия также назначаются в период вынашивания малыша на ранних сроках. При высокой вероятности развития нервно-мышечных заболеваний специальная медицинская комиссия советует будущей матери прервать беременность.
Методы лечения
Терапия нервно-мышечных заболеваний осуществляется комплексными методами. Пациентам назначают медицинские препараты, лечебную физкультуру. При отсутствии серьезных противопоказаний, можно использовать рецепты знахарей и целителей. Основная цель терапии – это поддержать мышечные силы и замедлить атрофирующие процессы.
Медикаменты подбирает врач невролог, учитывая результаты медицинской диагностики, степень развития патологических процессов и индивидуальные особенности организма человека.
Самостоятельно не рекомендуется принимать лекарства, поскольку многие препараты вызывают побочные эффекты.
При нервно-мышечных заболеваниях врач назначает следующие медикаменты:
Применение
Лекарства позволяют устранить дефицит энергии и белка, положительно влияют на вещественные обмены в мышечных тканях. Дополнительно назначаются витаминные комплексы.
Нервно-мышечные заболевания можно лечить рецептами знахарей и целителей, но в качестве вспомогательной терапии. Народные средства улучшают качество жизни пациента и общее его состояние. Используемые средства следует обсуждать с лечащим врачом неврологом.
| Название | Рецепт | Применение |
| Овес | Зерна хорошо промыть и залить водой (500 мл). Полученную массу ставят на огонь, доводят до кипения и греют 30 мин. Дальше оставляют на 2 часа, процеживают и принимают по схеме. | Готовое средство рекомендуется принимать внутрь перед едой 4 раза в сутки. Курс терапии продолжается 3 месяца. Затем необходимо сделать перерыв на 30 дней и продолжить терапию. |
| Репчатый лук | Продукт очистить и смешать 200 г с сахаром (200 г), добавить воды (0,5 л). Полученную массу поставить на медленный огонь и греть 1,5 часа. Остудить и добавить 2 ст.л. натурального меда. | Готовое средство рекомендуется принимать по 2 ч.л. 3 раза в сутки. |
| Чеснок | Очистить и измельчить 3 головки чеснока. Добавить 4 лимона, предварительно измельченные. Все компоненты залить медом (1 л) и льняным маслом (200 г). | Полученное средство следует принимать по 1 ч.л. 3 раза в день. |
При нервно-мышечных заболеваниях полезно проводить контрастные ванны для нижних конечностей. После водных процедур ноги рекомендуется укутывать теплым одеялом.
Комплексная терапия нервно-мышечных заболеваний позволяет замедлить их развитие, продлевает период ремиссии и улучшает качество жизни пациента.
Вместе с традиционным и народным лечением больным назначаются следующие методы терапии:

| Название | Описание |
| Физиотерапевтические процедуры | Лечение улучшает проводимость нервных импульсов в мышечных тканях, способствует их питанию. Усиливается кровообращение и вещественный обмен. |
| Массаж | Точечное воздействие помогает повысить тонус мышц. Для достижения лечебного эффекта необходимо провести несколько сеансов на протяжении года. |
| Лечебная физкультура | Гимнастика проводится в специализированном комплексе под наблюдением специалиста. |
Сохранить самостоятельное передвижение пациента позволяют специальные ортопедические приспособления. Лечебная физкультура в виде активных и пассивных движений улучшает состояние больного.
Упражнения следует выполнять регулярно, соблюдая умеренные нагрузки. При нервно-мышечных заболеваниях также рекомендуется плавать. В воде легче выполнять физические упражнения без нагрузки на позвоночник.
Возможные осложнения
Негативные последствия патологических процессов появляются в результате поражения различных внутренних органов и систем организма человека:
Описание
Прогрессирующие патологические процессы также могут спровоцировать искривление позвоночника (кифоз, сколиоз). Больным необходимо носить специальные корсеты. В тяжелых ситуациях или на запущенных стадиях развития нервно-мышечных заболеваний пациенту показано оперативное вмешательство. Решение принимает врач невролог, учитывая состояние человека и индивидуальные особенности его организма.
При нервно-мышечных заболеваниях нарушается двигательная функция, слабеют мышцы. Симптомы постепенно усиливаются на фоне прогрессирующих дистрофических процессов.
Пациенту необходимо пройти полное обследование для постановки диагноза и специально подобранное лечение. Лекарства, средства народной медицины, физиотерапевтические процедуры помогут лишь облегчить жизнь пациенту, но полностью избавить от генетической патологии не смогут.
Оформление статьи: Владимир Великий
Видео о нервно-мышечных заболеваниях
Телесеминар о нервно-мышечных заболеваниях:
Заболевания периферических нервов
Определения
Мононейропатия. Изолированное поражение периферических нервов, например, при сдавлении, травме, нарушении кровоснабжения (поражение vasa vasorum).
Системные заболевания, поражающие нервы, чувствительные к сдавлению, например сахарный диабет, или патологические состояния, вызывающие диффузные нарушения сосудистого русла (васкулиты), способны вызывать мультифокальную нейропатию (или множественную полинейронатию).
Полинейропатия. Одновременное множественные поражение периферических нервов вследствие воспалительных процессов, метаболических нарушений или токсических воздействий. Клинически проявляется диффузным, симметричным поражением периферических нервов. В первую очередь страдают дистальные отделы конечностей, причем нижние конечности поражаются раньше верхних.
Мононейропатии
Наиболее часто встречаются следующие мононейропатии.
Синдром запястного канала
Компрессия срединного нерва в области запястья при его прохождении через канал может произойти:
- изолированно; например, у пациентов с избыточными физическим нагрузками (связанными с характером трудовой деятельности)
- при заболеваниях, характеризующихся повышенной чувствительностью нервных стволов к внешнему воздействию (сдавлению)
- при сдавлении нервного ствола в области запястного канала гипертрофированными тканями (табл. 1).
Таблица 1. Состояния, ассоциированные с синдромом запястного канала
Локальные деформации вследствие остеоартрита, переломов костей
Клинические проявления синдрома запястного капала:
- боль в кисти или предплечье, особенно ночью или при напряжении
- парез (паралич) и гипотрофия мышц возвышения большого пальца (thenar)
- снижение чувствительности в зоне иннервации срединного нерва (рис. 1)
- парестезии по ходу срединного нерва, которые возникают при постукивании в области запястного канала (симптом Тинеля)
- как правило, двустороннее поражение.
Рис. 1. Распределение зон иннервации срединного, локтевого и лучевого нервов на поверхности плеча и предплечья
Диагноз может быть подтвержден при помощи электрофизиологических исследований. Определение содержания в крови глюкозы, гормонов щитовидной железы, СОЭ, могут помочь в установлении правильного диагноза.
Лечение определяется тяжестью состояния больного. Основные лечебные мероприятия:
- фиксация мышц, особенно ночью, в частично вытянутом состоянии, кисть должна при этом находиться в состоянии разгибания
- мочегонные средства — эффект неясен
- введение кортикостероидов в просвет запястного канала
- хирургическая декомпрессия срединного нерва.
Нейропатия локтевого нерва
Локтевой нерв может быть подвержен сдавлению на различном уровне, однако наиболее часто это случается в области локтевого сустава.
- боли и/или парестезии (покалывающего характера), распространяющиеся от локтя вниз по локтевой поверхности к предплечью
- паралич или слабость внутренних мышц кисти (поражение мышц возвышения большого пальца)
- снижение чувствительности в зоне иннервации локтевого нерва (рис. 1)
- при хроническом поражении формируется когтистая кисть.
Определение скорости проведения импульса при помощи электронейрографического исследования позволяет точно установить локализацию поражения локтевого нерва.
При нетяжелом поражении может быть эффективна фиксация руки на ночь, выпрямленной в локтевом суставе, что обеспечивает уменьшение сдавления нервного ствола. При более тяжелом поражении положительный результат обеспечивает хирургическая декомпрессия или транспозиция локтевого нерва, однако полный регресс неврологической симптоматики наблюдается не всегда. Оперативное вмешательство показано при постоянной травматизации локтевого нерва, которая сопровождается постоянным болевым синдромом и/или прогрессирующими двигательными нарушениями (парез).
Парез лучевого нерва
Парез плечевого сплетения
Помимо острой травмы плечевого сплетения (например, в результате родовой травмы или дорожно-транспортного происшествия у мотоциклистов) поражение плечевого сплетения может быть обусловлено другими причинами. Поражение верхнего отдела сплетения носит название паралича Эрба, а нижнего - паралича Клюмпке.
Добавочное ребро
Добавочное ребро или гипертрофированная соединительная ткань может быть причиной компрессии плечевого сплетения в области верхней апертуры грудной клетки. На определенном этапе развития неврологии и нейрохирургии имела место гипердиагностика данного состояния и, как следствие, высокая частота необоснованных хирургических вмешательств. На сегодняшний день считается, что оперативное вмешательство показано пациентам с нарастающим парезом внутренних мышц предплечья, выраженной утратой чувствительности (по ходу локтевого нерва) и с диагнозом, подтвержденным электрофизиологическими методами обследования. Визуализация плечевого сплетения при помощи МРТ обычно неэффективна. При рентгенографическом обследовании возможно выявление добавочного ребра, но сдавление нервного ствола фиброзной тканью визуализировать не удается.
Опухоль Пенкоста
Бронхогенная карцинома верхушки легкого может прорастать в нижние корешки плечевого сплетения, вызывая усиливающуюся боль в одноименной руке, дистальный паралич и гипотрофию, а также снижение чувствительности в дерматомах С7, С8 и Th10. Возможен также синдром Горнера вследствие поражения преганглионарных вегетативных волокон. Симптоматика имеет сходство с первичными и метастатическими опухолями.
Диагностические трудности возникают при поражении сплетения у больных с карциномой молочной железы после проведенного курса лучевой терапии, так как неврологический дефицит может быть следствием распространения опухоли или радиационной плексопатии.
Идиопатическая плечевая плексопатия (невралгическая амиотрофия или нейропатия плечевого нерва)
Состояние характеризуется острой болью в плече и предплечье. Очевидных причин этому нет, хотя заболевание может возникнуть после прививки или операции. После регресса болей (через несколько дней или недель) появляется частичный паралич и слабость окололопаточной группы мышц, а также более удаленных мышечных групп верхней конечности. Особенно подвержена поражению передняя лестничная мышца, атрофия которой сопровождается развитием крыловидных лопаток (рис. 2). Поражение, как правило, одностороннее, с минимальными чувствительными нарушениями. Электрофизиологические исследования зачастую малоэффективны, хотя могут выявляться признаки денервации пораженных мышц. Состав СМЖ не изменен. Специфического лечения не существует, у большинства больных через 1,5-2 года наступает спонтанное выздоровление.
Рис. 2. Крыловидные лопатки
Парестетическая мералгия
Компрессия латерального кожного нерва бедра, проходящего под паховой связкой; характеризуется потерей чувствительности в соответствующей области (рис. 3). Начало заболевания связано, в частности, с изменением веса пациента (увеличение или уменьшение).
Рис. 3. Парестетическая мералгия. Схема распределения нарушений чувствительности при поражении латерального кожного бедренного нерва
Латеральный подколенный паралич
Подколенный нерв подвержен компрессионным повреждениям в области, где он огибает шейку малоберцовой кости. Проявляется синдромом свисающей стопы (вследствие пареза разгибателя стопы). Одновременно появляются слабость при тыльном разгибании и отведении стопы с утратой чувствительности разной степени выраженности. Данное состояние часто встречается у иммобилизованных пациентов и у пациентов с повышенной чувствительностью нервных стволов к сдавлению, например при сахарном диабете. Свисающая стопа может быть следствием поражения поясничного корешка (обычно L5). Следует отличать данный синдром от поражения малоберцового нерва, для которого характерна сохранная внутренняя ротация стопы, так как задняя большеберцовая мышца иннервируется большеберцовым нервом, а не малоберцовым. Однако требуется электрофизиологическое исследование для уточнения локализации поражения нерва. Повреждение малоберцового нерва обычно обратимо, так как вызывается нарушением проводимости (нейрапраксия). Положительный эффект оказывает фиксация стопы лонгетой.
Мультифокальная нейропатия
Причины мультифокальной нейропатии (множественный мононеврит):
- злокачественная инфильтрация (карцинома или лимфома)
- васкулит или заболевание соединительной ткани:
- ревматоидный артрит
- системная красная волчанка
- узелковый периартрит
- гранулематоз Вегенера;
- саркоидоз
- диабет
- инфекционные заболевания:
- проказа
- опоясывающий герпес
- ВИЧ
- болезнь Лайма;
- наследственная нейропатия со склонностью к параличам от сдав-ления.
Наиболее частой причиной мультифокальной нейропатии является васкулит с болями, слабостью и гипестезией в зонах иннервации нескольких периферических нервов. Чаще поражаются нижние конечности. Поражения отдельных нервов постепенно накапливаются, проявляясь асимметричным поражение конечностей.
Полинейропатии
Диффузное поражение периферических нервов может быть разделено на группы с поражением двигательных, чувствительных или смешанных нервов. Существует патофизиологическая классификация полинейропатии, основным критерием которой является преобладание поражения миелиновой оболочки или непосредственно нервного ствола нерва (демнелинизирующая или аксональная нейропатия соответственно). Причины полинейропатии приведены в табл. 2.
Таблица 2. Причины полинейропатии
Наследственная предрасположенность
Инфекционные заболевания
Воспалительные процессы
Хроническая воспалительная демиелинизирующая полинейропатия
Читайте также:


