Набор хирургических инструментов для операции по поводу костного панариция
Цель:
- удаление попавших в рану микроорганизмов путем иссечения ее краев, дна, рассечения тканей
- удаление всех поврежденных тканей, сгустков крови, являющихся питательной средой для микробной флоры
- перевод всех видов ран в резаные для ускорения процессов регенерации
- тщательный. Полный и окончательный гемостаз
- восстановление анатомимической целости поврежденных тканей путем наложения швов и при необходимости дренирование ран
Показания: обширные раны мягких тканей с размноженными, рваными, неровными краями и сильно загрязненных землей, все раны с повреждением крупных кровеносных сосудов, нервов, костей.
Противопоказания: шок, острая анемия, коллапс, развитие гнойного воспаления.
Инструменты:
- цапки для укрепления операционного белья – 8 шт.
- скальпели брюшистые и остроконечные – 4 шт.
- пинцеты хирургические – 4 шт.
- зажимы кровоостанавливающие Бильрота и Кохера – 15 шт.
- ножницы Купера – 3 шт
- ножницы изогнутые Рихтера – 1 шт.
- крючки острые 3-х зубые – 2 шт.
- крючки Фарабефа – 2 шт.
- игла Дещана лигатурная – 1 шт.
- зонд желобоватый – 1 шт.
- зонд пуговчатый – 1 шт.
- ложечки Фолькмана – 1 шт.
- корнцанги прямые и изогнутые – 2 шт.
- иглы режущие разные – 15 шт.
- иглы кишечные – 10 шт.
- шприцы и иглы к ним разных размеров – 5 шт.
* см. перечисленный инструментарий в пособии «Общий хирургический инструментарий
Набор инструментов для вскрытия абсцесса и техника вскрытия гнойников.
Показания: подкожные панарации, абсцедирующие фурункулы, абсцессы и др.
Оснащение: шприц 2-5 мл, иглы инъекционные, 0,5% раствор новокаина, растворы антисептиков, скальпель. Ножницы, кровоостанавливающие зажимы, пинцеты, пуговчатый зонд, стерильное операционное белье, салфетки, шарики, турунды, дренажи, перчатки, спирт, йодонат.
Последовательность действий:
1. Обработать операционное поле антисептиком и отгранить его стерильным бельем.
2. Провести местную анестезию.
3. Путем втыкания остроконечного скальпеля в наиболее истонченное место вскрыть гнойник, рассекая кожу на 1,5 – 2 см.
4. С помощью салфеток, шариков и турунд и путем промывания антисептиков удаляется гной.
5. Полость гнойника осушивается и дренируется (вставляется резиновый выпускник, турунда с 10% раствором натрия хлорида или резиновая полосочка).
6. Накладывается асептическая повязка и фиксируется лейкопластырем или бинтом.
Набор инструментов для плевральной пункции
Пункцию плевры производят для уточнения диагноза, для удаления жидкого содержимого из полости плевры, для удаления воздуха из полости.
Показания: эксудативные и гнойные плевриты, гемопневмоторакс.
Инструменты: 2 шприца емкостью 20 мл (один с 0,5% раствором новокаина, второй – пустой), толстая игла длиной 6-8 см для пункции с резиновой трубкой и канюлей, кровоостанавливающий зажим с надежным замком.
Техника проведения: больного усаживают на перевязочный стол в положении сгибания туловища и с приподнятой рукой соответствующей стороны. В области прокола тонкой иглой послойно инфильтрируют мягкие ткани до плевры 0,5 % раствором новокаина. После подготовки операционного поля производят пункцию в наиболее низкой точке полости или ниже уровня жидкости, установленной физикальными и рентгеновским исследованием.
Левой рукой фиксируют кожу, оттягивая ее по ребру вниз, а правой рукой производят укол иглы с трубкой, пережатой зажимом, непосредственно над верхним краем ребра. Иглу проводят на глубину 3-4 см строго по краю ребра для исключения повреждения сосудисто-нервного межреберного пучка. Сестра открывает зажим в момент отсасывания жидкости и закрывает его по указанию хирурга в конце отсасывания. Эвакуировать жидкость надо медленно в количестве не более 1 литра за 15 минут, избегая тем самым смещения средостения. После удаления иглы место прокола обрабатывают йодонатом и заклеивают марлевой стерильной салфеткой.
Набор инструментов для спинномозговой пункции
Показания: взятие спинномозговой жидкости для исследования и для уменьшения внутричерепного давления при травмах и явлениях оттека мозга; введение лекарственных веществ и анестезирующих растворов при спинномозговом обезболивании; введение воздуха в субарахноидальное пространство с целью пневмоэнцефалографии.
Инструменты: спирт, йодонат, 0,25% раствор новокаина, 3 шприца емкостью 5 мл иглы, игла Бири с мандреном, корнцанг. Перчатки хирургические. Стеклянные пробирки (для сбора спинномозговой жидкости), салфетки, шарики марлевые.
Положение больного при спинномозговой пункции и предлагаемое место прокола.
Техника операции: после обработки кожи местная анестезия 0,25% раствором новокаина – 10 - 15 мл. Йодонатом проводят прямую линию, соединяющие наивысшие точки гребешков подвздошных костей.
Указательным пальцем левой руки определяют промежуток между остистыми отростками, расположенными в точке пересечения указанной выше линии со средней линией позвоночника. Кожу повторно протирают спиртом, нащупывают пальцем верхний край остистого отростка у поясничного позвонка, непосредственно над ним делают укол иглой с мандреном строго по средней линии и проводят ее перпендикулярно поверхности поясницы, иглу проводят на глубину 4-6 см. При проникновении в канал мандрен извлекается, из канюли начинает каплями вытекать спинномозговая жидкость.
Набор инструментов для венесекции
Показания: затруднена венепункция из-за слабого развития вен, наличие толстого подкожножирового слоя, плохое наполнение вен при коме и коллапсе, необходимость длительной инфузионной терапии.
Оснащение:
- стаканчик для новокаина
- шприц для анестезии – 20 мл, игла инъекционная
Техника выполнения:
- после обработки операционного поля, обкладывания его операционным бельем производится местная анестезия предполагаемого места разреза
- кожа и подкожножировая клетчатка рассекается на 3-4 см (скальпель)
- остановка кровотечения (пинцеты анатомические, кровоостанавливающие зажимы)
- выделение вены Х зажим Бильролта и анатомические пинцеты)
- под вену проводят 2 кетгутовые лигатуры (игла Дешана) или зажим
- выше наложенной лигатуры кончиком острых ножниц вскрывают в поперечном направлении просвет вены
- верхний край отверстия вены захватывают зажимом Гольстеда (москит) и приподнимают его
- в просвете заводят заостренный срез стерильного сосудистого катетера
- затем его фиксируют, рану зашивают наглухо
- шелковой лигатурой катетер фиксируют к коже, асептическая повязка
Набор инструментов для операции при костном панариции
Панариций – острогнойное заболевание тканей пальца. Костный панариций представляет по существу вторичный остеомиелит фаланг пальцев.
В зависимости от распространенности процесса операция может заключаться в рассечении тканей пальца, секвестрэктомии и лечении в дальнейшем как гнойной раны или в ампутации пальца на уровне поражения.
Инструментарий:
- шприц с инъекционной иглой для местной анестезии по Оберсту-Лукашеви
- новокаин 0,5 %, жгутик (резинка)
- скальпель, зажим Бильрота или Гольстеда
- остроконечная ложечка Фолькмана
- кусачки Люэра – для скусывания острых выступов при ампутации
- распатор прямой и изогнутый
- при формировании культи – иглодержатель с кожными иглами, шовный материал
Набор инструментов для диагностической пункции лимфатического узла
Стерильная укладка содержит:
- банка (50-100 мл) для новокаина – 1 шт
- шприц емкостью 20 мл – 1 шт
- игла инъекционная для местной анестезии – 1 шт
- игла пункционная (Дюффо) – 1 шт
- перчатки хирургические – 2 пары
- пробирки стеклянные для сбора содержимого – 4 шт
- предметные стекла для приготовления мазков – 4 шт
- лоток почкообразный большой – 1 шт
- салфетки, шарики – 4-8 шт
Все выше указанной необходимо и при взятии мазка – отпечатки из опухоли.
Последнее изменение этой страницы: 2016-08-25; Нарушение авторского права страницы
Панариций — хирургическое заболевание, характеризующееся развитием гнойновоспалительного процесса в тканях пальца и протекающее в острой или хронической форме. В подавляющем большинстве случаев панариций развивается после микротравмы пальца (уколы металлическими предметами, занозы, небольшие порезы, микротрещины кожи, травмы около ногтевого валика при маникюре и т. п.). Возможно развитие панариция как осложнения тяжелых травм и повреждений тканей пальца.
В зависимости от локализации, глубины поражения тканей пальца, а также тяжести клинического течения различают неосложненные (поверхностные) и осложненные (глубокие) формы панариция. К неосложненным формам следует относить внутрикожный (кожный), подкожный, подногтевой панариций, паронихию. Осложненные формы включают в себя костный, суставной, костно-суставной, сухожильный (тендовагинит) панариций и пандактилит— поражение всех анатомических структур пальца.
В течении панариция выделяют две стадии: серозную (серозно-инфильтративную) и гнойную (гнойно-некротическую). При лечении различных форм панариция в гнойно-некротической фазе процесса ведущую роль играет хирургическое вмешательство. Операция при данном заболевании должна сопровождаться выполнением минимального количества разрезов на пальце для снижения риска повреждения сосудисто-нервных пучков и развития в отдаленном послеоперационном периоде дерматогенных рубцовых контрактур. Разрезы производят с обязательным учетом прохождения магистральных сосудисто-нервных пучков пальца, поскольку их повреждение во время операции или при перевязках в послеоперационном периоде может привести к формированию ишемической гангрены пальца или его сегмента. Операцию вскрытия и дренирования панариция начинают с обработки операционного поля. Следует использовать специальные инструменты: набор для операций на кисти Розова, глазные скальпель и ножницы, набор стоматологических алмазных дисков, фрез и шлифовальных камней.
Обезболивание: кратковременный внутривенный или масочный наркоз. При неосложненных формах панариция с локализацией очага инфекции в пределах дистальной фаланги допустимо
использование проводниковой анестезии (по Оберсту — Лукашевичу, по Усольцевой и т. п.).
Кожный(внутрикожный) панариций.
Оперативный прием. После обработки операционного поля острыми ножницами Купера или глазными ножницами вскрывают отслоенный эпидермис и эвакуируют содержимое гнойной полости. Отслоенный эпидермис осторожно приподнимают пинцетом и иссекают по краю фиксации, не оставляя карманов.
Завершение операции. Операцию завершают тщательным туалетом раны 3% раствором перекиси водорода и наложением асептической влажно-высыхающсй спирт-гипсртонической повязки. В послеоперационном периоде перевязки выполняют ежедневно до полной эпителизации раны.
Паронихия.
Вскрытие поверхностной паронихии производят острыми ножницами Купера или глазными ножницами с иссечением отслоившегося эпидермиса. Послеоперационные мероприятия выполняют так же, как при кожном панариции. При глубокой форме паронихии операцию следует производить под обезболиванием (допустимо выполнение регионарной анестезии).
Оперативный прием. Разрез околоногтевого валика производят скальпелем через центр инфильтрата по продольной оси пальца. Эвакуируют гной. Производят тщательную ревизию
и туалет раны. Углы раны иссекают клиновидно. При тотальном поражении околоногтевого валика производят два параллельных разреза с лучевой и локтевой стороны начиная от
основания ногтевой пластинки. Край валика приподнимают, и ложкой Фолькманна выполняют кюретаж полости. При этом важно не повредить ногтевое ложе и матрикс, что может привести в послеоперационном периоде к деформации ногтевой пластинки.
Завершение операции. После туалета раны 3% раствором перекиси водорода под околоногтевой валик вводят турунду с раствором антисептика или гипертоническим раствором.
На палец накладывают асептическую повязку. В послеоперационном периоде производят ежедневные перевязки.
Подногтевой панариций.
Оперативный прием. В зависимости от локализации и распространенности гнойника используют различные варианты оперативного вмешательства. При расположении гнойного очага у дистального края ногтевой пластинки острыми ножницами Купера резецируют только дистальную отслоенную часть ногтя. Производят эвакуацию гноя и тщательный туалет раны с использованием 3% раствора перекиси водорода. При локализации гнойника у проксимального края ногтевой пластинки околоногтевой валик приподнимают и тупо отслаивают от ногтевой пластинки. Ножницами Купера резецируютпораженную проксимальную часть ногтевой пластинки.
Гной эвакуируют, и производят тщательный туалет раны. Налет фибрина удаляют механически.
Завершение операции. Операцию при подногтевом панариции заканчивают туалетом раны 3% раствором перекиси водорода с обязательным удалением очагов некроза, налета фибрина и наложением повязки.
Подкожный панариций.
Оперативный прием. При локализации гнойного процесса на дистальной фаланге целесообразно производить продольные разрезы с иссечением явно некротизированных тканей
очага. Выполнение двусторонних параллельных разрезов на ногтевой фаланге опасно ввиду возможности некроза участка кожи между ними. При локализации гнойного очага в области бокового края или угла ногтевой пластинки возможно выполнение Г-образного (или клюшкообразного) разреза в пределах пораженных тканей. Если гнойный очаг локализуется на проксимальной или средней фаланге, то следует произвести односторонний срединно-боковой разрез в пределах одной фаланги на стороне максимального напряжения тканей.
Срединно-боковой (нейтральной) является линия, соединяющая вершины межфаланговых складок кожи при максимальном сгибании пальца. Переднебоковые или заднебоковые доступы (к сожалению, широко применяемые практикующими хирургами) проходят в проекции сосудисто-нервных пучков, что обусловливает возможность возникновения интраоперационного кровотечения и повреждения нервов. Кроме того, послеоперационные рубцы, возникающие после передне- и заднебоковых разрезов, приводят к формированию тугоподвижности сегмента и значительно ухудшают функциональные результаты лечения. Выполнение двух параллельных среднелатеральных разрезов в пределах одной фаланги (по Клаппу) следует считать порочным,
так как при подкожном панариции практически не наблюдается тотального норггжения клетчатки. Проведение двух параллельных разрезов может сопровождаться вскрытием синовиального
влагалища сухожилий сгибателей и повреждением его брыжейки, что является причиной развития ятрогенных сухожильных панарициев. После эвакуации гноя и ревизии раны необходимо выполнить некрэктомию. Данную манипуляцию удобно начинать костной ложкой Фолькманна. Не повреждая здоровые ткани, сосудисто-нервные пучки и сухожилия, ложка Фолькманна позволяет произвести полную ревизию основного очага, затеков или карманов, снизить риск развития кровотечения.
Завершение операции. Операцию завершают туалетом раны 3% раствором перекиси водорода, установкой марлевой турунды и наложением асептической повязки. В послеоперационном периоде обязательны ежедневные перевязки с туалетом раны и продолжением лечения в соответствии со стадией течения раневого процесса.
Сухожильный панариций.
Оперативный прием. Производят односторонний срединно-боковой разрез в пределах пораженной фаланги без пересечения межфаланговых складок кожи. После разреза (вскрытия)
синовиального влагалища из операционной раны выделяется мутная жидкость или сливкообразный гной. После промывания раны перекисью водорода и (или) растворами антисептиков визуально оценивают целость и жизнеспособность сухожилия. Жизнеспособным считается сухожилие, имеющее блестящую поверхность, без участков разволокнения, свободно скользящее при пассивных движениях пальца. При наличии у больного первичной гнойной или послеоперационной раны исследование и операционный доступ выполняют через имеющийся дефект. При этом определяют глубину и распространенность гнойного процесса, для чего пуговча-
тым зондом производят ревизию гнойной полости. Следует помнить о том, что в пределах здорового синовиального влагалища продвижение зонда практически невозможно. Для дренирования гнойных затеков в дистальном направлении производят среднелатеральный разрез на средней фаланге. Если гной распространяется на кисть, то выполняют доступ на ладонной
поверхности кисти в проекции межпястного промежутка. Все разрезы следует производить в шахматном порядке, что позволяет избежать зияния послеоперационной рапы, повреждения кольцевидных связок межфаланговых суставов, а также деформирующих дерматогенных контрактур пальца в послеоперационном периоде. Через одну из ран вдоль сухожилия
проводником устанавливают перфорированную полихлорвиниловую дренажную трубку с внутренним диаметром 3 мм. В качестве проводника можно использовать кровоостанавливающий
Завершение операции. После тщательного промывания дренажа 3% раствором перекиси водорода и растворами антисептиков (хлоргексидин, катапол, пливосепт, стерилекс и др.) операциюзаканчивают. Швы на операционную рану не накладывают.
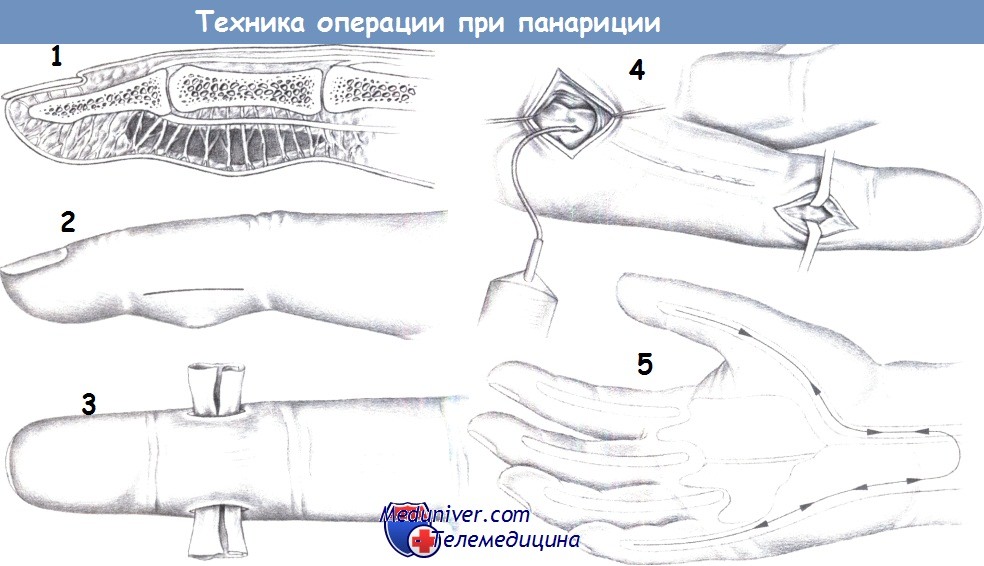
Костный панариций.
Прикостном панариции гнойно-воспалительный процесс поражает костную ткань фаланги. Суставные поверхности остаются интактными. Костный панариций может протекать в хронической (свищевой) и острой (без свища) формах. По характеру и объему поражения костной ткани выделяют краевой, субтоталь ный и тотальный тип секвес трировапия.
Показания к операции: поражение костной ткани, наличие свищевого хода, переломов или открытых повреждений фаланги пальца в анамнезе.
Оперативный прием. Объем и техника оперативноговмешательства зависят от вида костного панариция. Приострой форме оперативное лечение целесообразно проводитьв два этапа. Задачей первого этапа являются вскрытие гнойного очагав месте наибольшего напряжения мягких тканей и его дренирование. После опорожнения гнойной полости выполняют тщательнуюревизию раны, для этого целесообразно использовать костнуюложку Фолькманна, а при достаточных размерах
раны — палец хирурга. При выявлении костных секвестров и очагов некроза производят экономную нскрэктомию (острыми ножницами, костной ложкой). Острые края полости полируют
рашпилем или шлифовальным камнем.
Завершение операции. Выполняют туалет раны. Если после некрэктомии образуется полость, то через мягкие ткани проводят перфорированную полихлорвиниловую дренажную трубку. Рану не зашивают.
Второй этап хирургического лечения. После стихания острых воспалительных явлений выполняют второй этап оперативного вмешательства, включающий в себя радикальную остео-
некрэкгомию и наложение вторичных швов. После обязательной рентгенографии через первую операционную рану костной ложкой Фолькманна производят тщательный кюретаж костной полости. При этом удаляют как костные секвестры, так и очаги остеопороза, легко поддающиеся выскабливанию. После тщательного туалета рану зашивают наглухо узловыми швами (или накладывают швы по Донати) с проведением через сформировавшуюся полость перфорированной полихлорвиниловий дренажной трубки. В послеоперационном периоде в течение 3-4 дней производят фракционное промывание дренажной трубки антисептическими растворами 2 раза в сутки. Дренаж удаляют на 3 - е сутки, швы снимают на 6—7-е сутки после операции. При хронической (свищевой) форме костного панариция операцию можно произвести в один этап. В качестве операционного доступа целесообразно использовать имеющееся свищевое отверстие
или первичную операционную рану. Измененные мягкие ткани иссекают на всю глубину, вплоть
до кости. Ложкой Фолькманна производят остеонекрэктомию (удаляют свободно лежащие секвестры, размягченную костную ткань). Критерием полноты выполненной манипуляции является ощущение соскальзывания инструмента с костной фаланги. Неровные края костной полости полируют рашпилем или шлифовальным камнем.
Завершение операции. Производят тщательный туалет раны с использованием перекиси водорода и растворов антисептиков. Через дополнительные контрапертуры по дну раны проводят перфорированную полихлорвиниловую дренажную трубку. Рану зашивают узловыми швами или швами по Донати. Послеоперационное ведение такое же, как при острой форме костного панариция.

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
а) Показания для операции при панариции:
- Абсолютное показание: после установления диагноза.
- Альтернативные операции: отсутствуют.
б) Подготовка к операции. Подготовка пациента: предоперационная антибиотикотерапия при каких-либо признаках системного воспаления.
в) Специфические риски, информированное согласие пациента:
- Вовлечение сухожильного влагалища и сустава
- Уменьшение объема движений
г) Обезболивание. Кольцевая или аксилярная блокада, или общее обезболивание.
д) Положение пациента. Лежа на спине, столик для руки, турникет.
е) Доступ. Зависит от локализации, с должным вниманием к кожным линиям, не пересекая разрезом оси движения суставов под прямым углом.
ж) Этапы операции при панариции:
- Локализация
- Разрез
- Дренаж
- Вскрытие сухожильного влагалища
- Смежный подковообразный абсцесс
з) Анатомические особенности, серьезные риски, оперативные приемы:
- Анатомические особенности подкожных тканей ладони способствует распространению инфекции в глубину и вдоль сухожильных влагалищ, тем самым, создавая необходимость в ранней хирургической ревизии.
- Часто причиной являются минимальные повреждения, при этом входные ворота инфекции иногда невозможно определить.
- Всегда исключайте какое-либо подкожное распространение кожного панариция в виде распространения инфекционного процесса в мягких тканях.
- Сухожильный панариций: болезненность по ходу сухожильного влагалища. При малейшем подозрении показано его тщательное обнажение в проксимальном и дистальном направлениях с промыванием.
- Пуговчатый абсцесс под мозолью: если имеется выраженная боль в области мозолей на ладони без видимых признаков воспаления, то всегда следует помнить о возможности подкожного скопления гноя в этом месте.
и) Меры при специфических осложнениях. Если признаки воспаления не стихают, то дренаж недостаточен и требуется ревизия. Используйте контрапертуру.
к) Послеоперационный уход после операции по поводу панариция:
- Медицинский уход: иммобилизация на шине выше локтя; увеличивайте объем движений при очевидном уменьшении признаков воспаления.
- Физиотерапия: показана в тяжелых случаях.
- Период нетрудоспособности: 2 недели, иногда значительно дольше.
л) Оперативная техника при подкожном панариции:
- Локализация
- Разрез
- Дренаж
- Вскрытие сухожильного влагалища
- Смежный подковообразный абсцесс
1. Локализация. Подкожный панариций - это абсцесс пальца на ладонной поверхности кисти. При развитии синдрома замкнутого пространства в воспалительный процесс могут быть вовлечены все прилежащие структуры, такие как суставы (суставной панариций), сухожильные влагалища (сухожильный панариций), кость (костный панариций), а также сосуды пальца. Лечение включает быстрое и полное вскрытие панариция для дренирования скопления гноя.
2. Разрез. При наложенном турникете после кольцевой или подмышечной блокады, если необходимо, под общим обезболиванием, выполняется боковой разрез на лучевой или локтевой поверхности пальца, после чего производится зондирование в глубину. Очаг инфекции дренируется, все некротизированные ткани удаляются.
3. Дренаж. После эвакуации гноя гнойная полость дренируется с обеих сторон дренажом Пенроуза. Чтобы избежать рецидива инфекции, следует поддерживать дренажный канал открытым.
4. Вскрытие сухожильного влагалища. Если вовлечено сухожильное влагалище, его следует вскрыть и промыть через катетер. Промывание необходимо повторять через постоянный катетер до тех пор, пока не будет получено чистое отделяемое. Сухожильное влагалище оставляется открытым для предотвращения дальнейшего распространения инфекции.
5. Смежный подковообразный абсцесс. Сухожильные влагалища большого пальца и остальных пальцев имеют V-образное соединение, поэтому требуется ревизия сухожильных влагалищ всей кисти; лечение проводится с помощью промывных трубок.


Практические навыки. Общие вопросы.1. Положение в руке скальпеля.
2 Положение в руке пинцетов.
3. Зарядить иглу в иглодержатель и нить в иглу. Назвать инструменты
4. Набрать инструменты для первичной хирургической обработки раны
5. Завязать простой, морской, двойной хирургический и аподактильный узлы.
6. Набрать инструмент для вскрытия ложа СНП.
7. Выполнить анестезию по типу “лимонной корочки”.
8. Показать технику инфильтрационной анестезии по Вишневскому.
9. Показать технику рассечения фасции.
10. Наложить серозно-мышечный, полиспастный, кисетный, Z-образный швы.

Операции на голове, шее.
26. Выполнить доступ для трахеостомии.
27. Набрать инструмент для выполнения трепанационного отверстия свода черепа. Определить глубину костной раны.
28. Показать места разрезов на лице с учетом проекции нервов.
29.Показать места для вскрытия гнойного паротита.
30. Показать точку выполнения вагосимпатической блокады по Вишневскому.
31. Показать доступ к щитовидной железе.
32. Показать выкраивание кожного лоскута на своде черепа.
33. Наложить шов на мягкие ткани свода черепа при кровотечении.
34. Показать технику введения канюли в трахею.
















56. Показать оперативные доступы к матке.
1. Нижняя срединная лапаротомия обеспечивает хороший доступ к органам малого таза. Часто применяется при необходимости ревизии брюшной полости и повторных чревосечениях.
2. Поперечный надлобковый разрез Пфанненштиля производится по надлобковой кожной складке, отступя 3-4 см от лобкового симфиза, в поперечном направлении и слегка дугообразно до прямых мышц живота, а далее рассекают ткани как при срединной лапаротомии.
· Достоинствами данного метода являются: хороший косметический эффект, практически исключается интраоперационный контакт с петлями кишечника, профилактика послеоперационных грыж. Недостатки: не всегда обеспечивает достаточную широту операционного поля, особенно при подходе к глубоким отделам малого таза.
3. Интерилиакальный доступ по Черни выполняется, отступив на 3-6 см выше лобкового симфиза поперечным рассечением кожи подкожно-жировой клетчатки, апоневроза, прямых (пирамидальных) мышц и брюшины.
Преимущества данного доступа заключаются в том, что при хорошем косметическом эффекте он обеспечивает достаточно широкий доступ к оперируемым органам, позволяет успешно манипулировать как в нижних, так и в верхних отделах брюшной полости. Не применяется при обширных спаечных процессах и в качестве повторного чревосечения.
4. Влагалищный доступ применяется лишь при хорошей подвижности матки, достаточной ширине и растяжимости влагалища. Осуществляется путем рассечения передней или задней стенки влагалища.
5. Лапароскопические доступы к органам малого таза.
Читайте также:


