Неизвестная инфекция в россии
Будни людей, страдающих неизвестными болезнями
Анастасия Гнединская
Ежегодно ученые открывают все новые болезни. Но как быть тем, чей недуг пока не изучен? Годами эти пациенты живут по принципу: нет диагноза — нет лечения. Десятилетняя Арина Ушакова из Казани два года мучается из-за температуры, которую многие из нас даже не испытывали, — выше сорока. Жар у девочки каждый день. Влад Цыганов болеет уже девять лет. За это время ему ставили как минимум 15 диагнозов. Но ни один не подтвердился. Было даже предположение, что молодой человек — единственный в мире носитель редчайшей мутации. Однако и эту версию позднее отвергли.
Как живут те, у кого в медицинских картах одни знаки вопросов, — в материале РИА Новости.
Арине Ушаковой в ноябре должно исполниться одиннадцать. Она обычная девочка: увлекается танцами, любит рисовать. Вот только последние два года живет с температурой от 39 до 42 градусов. Днем градусник еще держится на отметке 38,5. Тогда Арина может выйти на улицу и поиграть с друзьями. Но вечером и утром термометр зашкаливает: школьница с трудом встает с кровати, а к жару прибавляются жуткие головные боли и ломота в суставах.


Не помогло. Три дня температура держалась на отметке сорок, ребенка госпитализировали.
В 2018 году у Арины появились боли в коленке. На основании этих симптомов у нее заподозрили артрит.


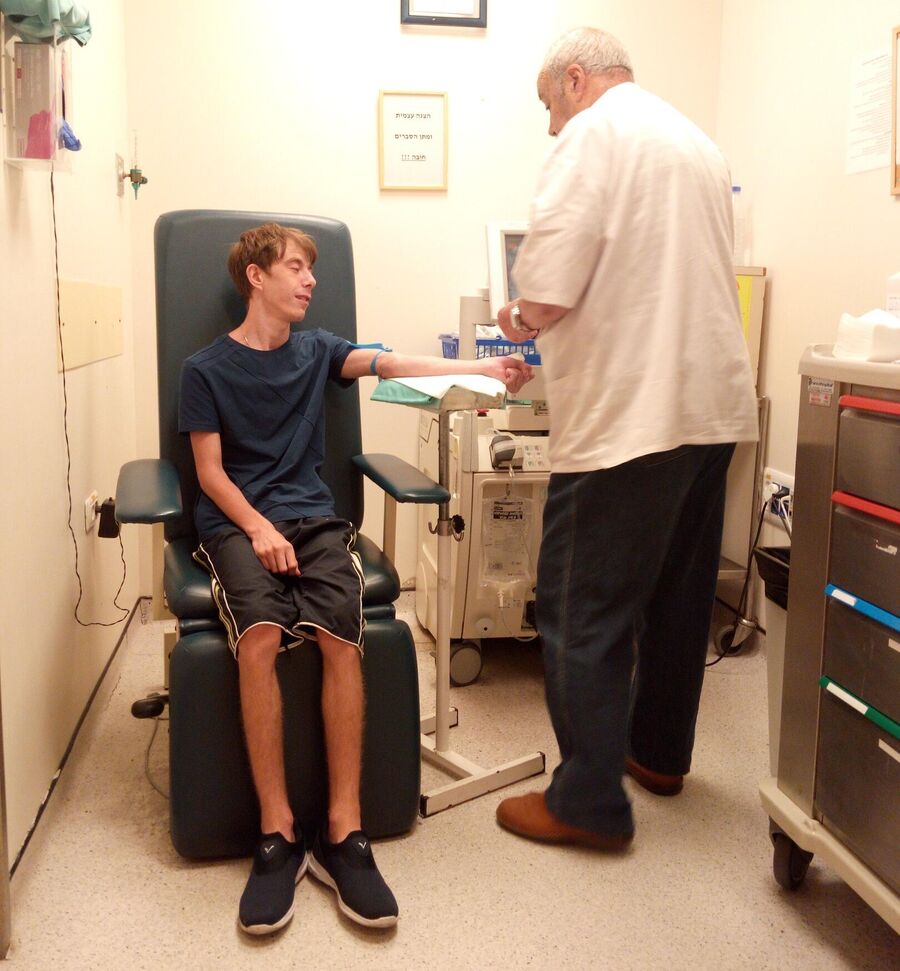
Владу Цыганову через месяц исполнится двадцать четыре. Но во время прогулки мама должна поддерживать его под руку, будто маленького ребенка. Ноги слушаются с трудом.
Почему так происходит, не могут сказать ни отечественные генетики, ни специалисты из Израиля, США, Германии, куда семья обращалась за консультацией. Болеет молодой человек уже девять лет. Вот только чем — неясно. Несколько лет назад матери Влада Марине Сидоровой сказали, что он — единственный в мире носитель редчайшей мутации. И она… вздохнула с облегчением.
Для него компьютерные игры сейчас — одно из немногих доступных развлечений.

В походах по медкабинетам прошли следующие полгода. Болезнь развивалась стремительно: в октябре появились первые симптомы, а в мае, когда нужно было сдавать экзамены, подросток уже не мог писать. Из-за деформации суставов пальцы до конца не сгибались, ему было неудобно держать ручку.
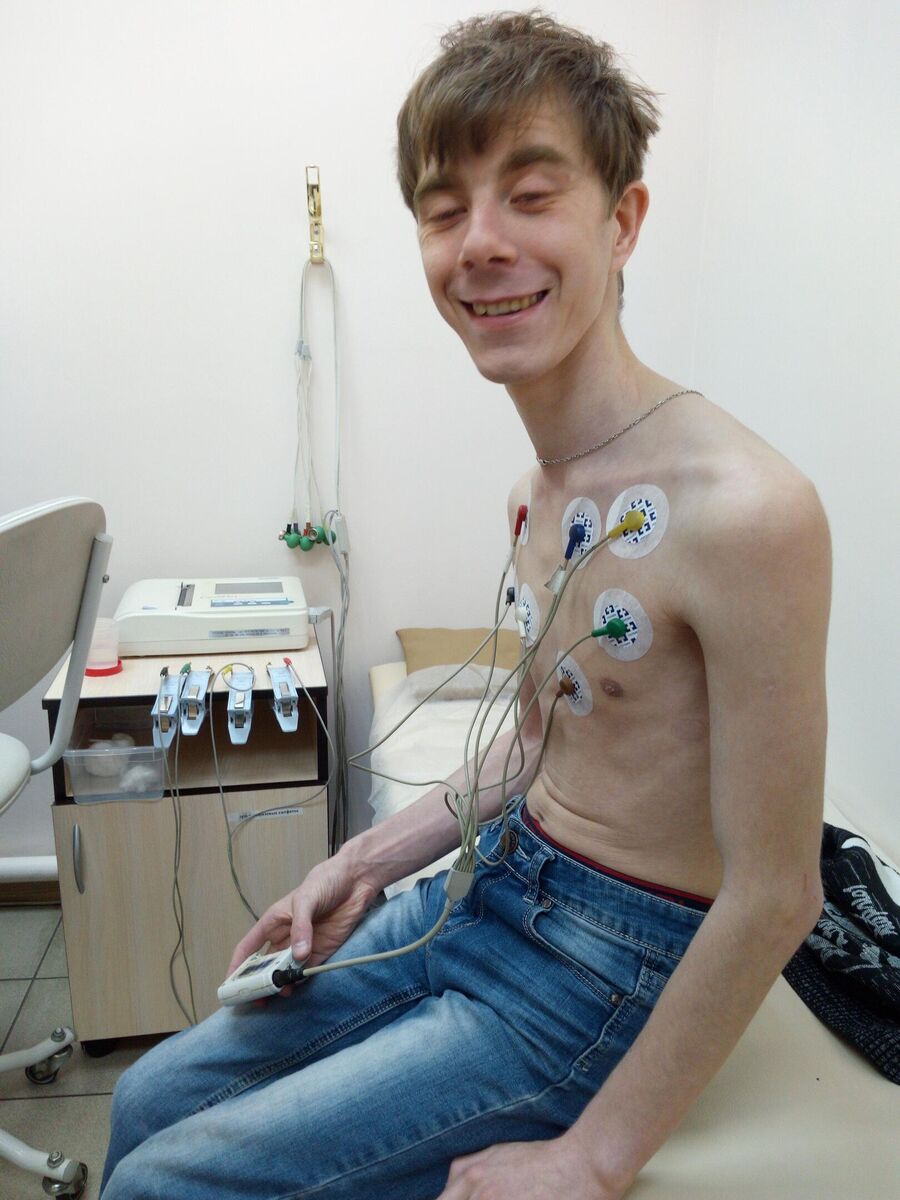

После полутора недель в больнице Марине и Владу озвучили новый предположительный диагноз: синдром Кернса — Сейра. При этом заболевании нарушается проводимость митохондрий, клетки организма не получают достаточно энергии. Но диагноз поставили только по внешним признакам. Генетический анализ этого не подтвердил.
Уже потом в Москве молодому человеку предложили полное секвенирование экзома.

Сейчас у Влада в карте обозначен клинический диагноз, то есть выставленный по симптомам: синдром Кернса — Сейра. Если бы его подтвердили лабораторные исследования, молодого человека можно было бы включить в одну из экспериментальных программ по лечению.


У человека есть 23 пары хромосом. Каждая представляет собой длинную нить ДНК, в составе которой имеется большое количество генов. Экзом — набор всех генов и их кодирующих частей. Чтобы понять, есть ли какие-то дефекты в экзоме, его нужно секвенировать, то есть прочесть всю последовательность.

— Насколько часто ученые открывают новые болезни, мутации?
— Это непредсказуемо. Может так произойти, что в один день выявят несколько. А может год пройти — и ничего не найдут.
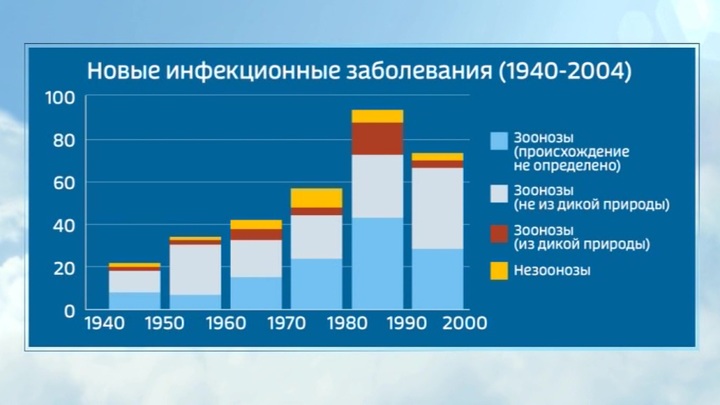

В феврале 2018 года в штаб-квартире ВОЗ в Женеве прошли консультации с участием лучших вирусологов, микологов, микробиологов. Главной задачей было определить перечень заболеваний, которые в ближайшие годы могут привести к чрезвычайных ситуациям в сфере здравоохранения.
В итоговый шорт-лист вошли: конго-крымская геморрагическая лихорадка, геморрагическая лихорадка Эбола, вирус Марбург, лихорадка Ласса, вирусы Нипах, SARS и MERS, лихорадка Рифт-Валли, вирус Зика. Последней значится таинственная "болезнь X". И вот, как ее описывали в The New York Times: "Болезнь X, скорее всего, будет проявлением вируса, происходящего от животных, и возникнет на нашей планете там, где экономическое развитие тесно связывает людей и животный мир. В начале вспышки она, вероятно, будет ошибочно принята за другие заболевание и станет распространяться быстро и незаметно. Распространяясь вместе с передвижением людей и торговлей, она достигнет многих стран, и это помешает ее сдерживанию. Смертность от болезни Х будет выше, чем от сезонного гриппа, но она будет распространяться так же легко, как грипп. Потрясения на финансовых рынках произойдут еще до того, как болезни будет присвоен статус пандемии".
Теперь мы понимаем, что COVID-19, видимо, и есть та самая болезнь X. Человечество обязательно сделает выводы из этой ситуации. Нужен контроль, особенно за животными инфекциями. Но как его обеспечить и сколько еще зоонозных вирусов способны вызвать пандемию?
Только вирусов животные и птицы переносят более полутора миллионов, и по меньшей мере 650 тысяч из них умеют заражать людей.
Угроза новых инфекций стала очевидной еще во второй половине прошлого века: более 300 вспышек с 1940 года. Причем, доля зоонозных заболеваний с каждым десятилетием только росла. А вот доля препаратов, которые могли с ними справиться, напротив, уменьшалась.
В XXI веке по сути ничего не изменилось, даже стало хуже. SARS, MERS, Зика, Эбола, тот же COVID-19 — все пришли из дикой природы. На сегодня известно, что 60 процентов патогенов имеют животное происхождение, однако до сих пор проблеме уделяли недостаточно внимания, считают ученые.
"XXI век — это время больших эпидемиологических перемен, связанных с перенаселенностью. Изменения проявятся как на пандемическом, так и на эпидемическом уровне. Риски возрастают. И мы не готовы к этому", — считает Дэннис Кэррол, руководитель глобального проекта Virome.
Опасность возникает, когда человек вторгается на "запретную территорию". Обычно это связано с промышленным и сельскохозяйственным освоением новых земель, расширением транспортных маршрутов.
Наглядный пример — вирус Нипах. Первая вспышка случилась в Малайзии в 1999-м. Заболели фермеры-свиноводы, которые слишком далеко углубились в джунгли. От летучих лисиц инфекция передалась свиньям, а от свиней — людям. В настоящий момент болезнь распространилась также на Индию и Бангладеш. Смертность составляет до 75 процентов, причем, каждый пятый выживший дальше обречен страдать: непрекращающиеся конвульсии, паралич, изменения личности — так природа мстит тем, кто шагнул за черту. А сколько еще страшных патогенов пока не заявили о себе?
Ответ на этот вопрос сейчас ищут сразу несколько исследовательских групп. Международный проект Virom ставит целью описать большинство зоонозных вирусов: где на планете находится их природный резервуар, насколько тесно с переносчиками инфекции контактируют люди, какие домашние животные рискуют заразиться.
Это поможет лучше оценить уровень опасности. Параллельно партнерская программа "Предикт" занимается поиском неизвестных патогенов. За 10 лет по всему миру таких обнаружено 949.
"Программа "Предикт" ищет вирусы, которые вот-вот могут перейти от животных к человеку. То есть мы пытаемся идентифицировать вирусы еще до того, как они вызовут эпидемии среди людей. Это самое главное. Представьте, если бы с этим коронавирусом мы бы заранее знали геномную последовательность, тогда мы были бы готовы к созданию вакцины", — отметил Пранав Пандит, научный сотрудник Института здоровья и ветеринарной медицины Калифорнийского университета в Дейвисе.
Впрочем, сам по себе атлас зоонозов ни от чего не защитит. Необходимо изучать возможности, повадки каждой болезни.
В 2012-м в ходе экспериментов на хорьках было доказано, что вирус птичьего гриппа А/H5N1 способен передаваться воздушно-капельным путем между млекопитающими, и для этого ему достаточно всего лишь 5 аминокислотных замен.
А недавно в пещерах Мьянмы нашли два новых коронавируса. Теперь исследователи должны установить их пандемический потенциал и дать рекомендации правительству, как действовать. Работа тяжелая, требует колоссальных вложений. И все же это дешевле, чем бороться с эпидемиями.
Ученые приводят такие расчеты : оценка всех оставшихся вирусных угроз обойдется миру не дороже масштабной вспышки лихорадки Эбола где-нибудь в западной Африке.
"Есть модели, которые доказывают экономическую эффективность таких исследований. Все вирусы можно условно разделить на две большие группы — это ДНК- и РНК-вирусы. В РНК-вирусах происходит гораздо больше мутаций, и иногда это приводит к инфицированию человека. Среди них есть особо опасные, например, филовирусы. Самое интересное, что проект "Предикт" в сентябре 2019 года закрыли из-за проблем с финансированием. И мы уже готовились сворачивать работу, когда случилась вспышка коронавируса. Теперь проект продлили на полгода. Но я думаю проект "Предикт" и дальше будет продолжаться", — сказал Пранав Пандит.
Кстати, пандемия COVID-19 высветила еще одну серьезную проблему. Речь о контрабанде редких животных. Есть гипотеза, что промежуточным носителем коронавируса был панголин, нелегально ввезенный на территорию Поднебесной. Эти причудливые создания — самый ходовой товар на черных рынках Азии и не только. А теперь представим, что было бы, если бы вспышка новой инфекции случилась не в Китае, где сразу выявили заболевание и поставили в известность ВОЗ, а в какой-нибудь другой стране, откуда патоген стал бы распространяться незаметно?
Возможно, к настоящему моменту никакие меры уже не позволили бы его сдержать. И это вновь возвращает нас к необходимости адекватной оценки вирусных угроз.

Ученые Китая, Италии и Испании независимо друг от друга пришли к выводу о появлении коронавируса в популяциях значительно раньше первых официально зарегистрированных случаев. И если Китай и Италия дают косвенную информацию об аномальных вспышках пневмонии, то в Испании свидетельство прямое — исследование эксгумированного.
3 марта 2020 года из Испании пришла новость, которой многие не придали большого значения. Сообщалось, что в стране признана первая смерть от коронавируса, установленная методом ретроспективного исследования.
Власти Валенсии подтвердили, что еще 13 февраля от тяжелой пневмонии неизвестного происхождения умер мужчина 69 лет, вернувшийся из путешествия в Непал. Повторное вскрытие, проведенное после изменения Минздравом критериев поиска зараженных 27 февраля, дало положительный анализ на COVID-19. К этому моменту в регионе Валенсия числились 19 больных. На 27 марта их было уже 3,2 тыс., 167 умерли.
В Италии, где так и не удалось определенно установить, от кого же заразился самый первый непривозной пациент, 38-летний Маттиа из Кодоньо, самые разные данные указывают на более раннюю циркуляцию вируса. Вирусологи из Университета Милана и миланского госпиталя Сакко утверждают, что картирование генома указывает на присутствие СOVID-2019 в Италии уже в ноябре. С этим согласуются данные медицинской статистики: нетипичные вспышки тяжелой пневмонии врачи наблюдали еще в октябре. Наконец, свежее детальное исследование лабораторных образцов в сочетании с опросом пациентов надежно устанавливает, что уже 20 февраля, в день постановки диагноза первому больному, вирус циркулировал в Южной Ломбардии. Происхождение болезни самого Маттиа изучали с помощью филогенетического исследования вирусного генома. Дело в том, что вирус постоянно мутирует и, изучая геном вирусов, взятых у разных больных в разных странах, можно проследить его эволюцию примерно так, как лингвисты изучают эволюцию языков. Судя по всему, инфицировавший Маттиа вирус связан с первой локальной вспышкой этой инфекции в Европе, которая произошла 19 января в Мюнхене, однако цепочку заражения от человека к человеку установить не удалось.
Все эти данные свидетельствуют, что вирус приходит в популяцию задолго до того, как приносит видимые последствия. Все страны, исключая Китай, могли бы сдержать эпидемию, если бы знали об этой особенности. Циркуляцию вируса в Испании можно оценить, если считать, что смерть мужчины в Валенсии 13 февраля была первой. По статистике летальных исходов, заболевание от появления симптомов до смерти длится примерно восемь дней, инкубационный период — до 14 дней, причем заражать могут и бессимптомные больные. Таким образом, испанский пациент № 1 мог заразиться еще в конце января. Всю первую половину февраля он мог распространять заболевание, так как не был диагностирован и даже при содержании его в больнице не применялись меры предосторожности, обязательные сейчас для работы с COVID-пациентами. Официально первый случай коронавируса в Испании был зарегистрирован 9 февраля на Канарских островах, а второй — 25 февраля в Барселоне, но оба касались тех, кто прибыл из-за рубежа, из Италии и Франции. Сведения о переносчиках из-за границы циркулировали до конца февраля, хотя теперь понятно, что уже с начала января в стране происходило активное распространение болезни.
Сходный промежуток можно получить, отследив путь первого, к счастью выжившего, итальянского пациента. Он обратился к врачу 14 февраля, значит мог заразиться в самом начале месяца и распространять инфекцию еще до появления симптомов. Диагноз пациенту был поставлен только 20 февраля, и за это время он заразил несколько медицинских работников, жену и неизвестное число соседей. Уже нельзя установить, сколько еще человек переболели в это же время бессимптомно, запустив вспышку. Ошибкой Италии стало то, что до диагноза Маттиа там тестировали только прибывающих из-за границы. Республика первой, еще 31 января, приостановила авиасообщение с Китаем, но это мера, как сейчас понятно, не оказала на эпидемию никакого воздействия: вирус уже был в Европе.
Почему важны эти данные? Они могут помочь принять правильные решения там, где эпидемия пока малозаметна (например, во многих странах Азии и Африки или некоторых регионах России). Своевременная реакция позволит не пойти по пути Италии, Испании и США, а сохранить высокую степень выявления инфицированных, как в Германии, чтобы своевременно изолировать и госпитализировать тех, кто в этом нуждается.
Но еще важнее другое. Факт незаметного распространения бессимптомными носителями означает, что число переболевших гораздо больше официального, поэтому страны, перенесшие эпидемию, могут оказаться ближе к коллективному иммунитету, чем мы думаем. 16 марта в журнале Science вышла статья китайских ученых, которые провели математическое моделирование распространения коронавирусной инфекции в КНР с учетом информации о транспортных потоках. Они сравнили два дня течения эпидемии, до введения ограничений на передвижение внутри страны и после, и заключили, что 86% всех заражений проходили незамеченными из-за отсутствия или очень слабой выраженности симптомов. Причем больной без симптомов был всего лишь вполовину менее заразным. С одной стороны, это означает, что без массового тестирования эпидемию не остановить. С другой — что летальность вируса все-таки не 9%, как в Италии, а около 0,4%, как была в какой-то момент в Германии (что все равно примерно в десять раз больше, чем при обычном гриппе). Ту же величину приводил в своем исследовании и британский эпидемиолог Нил Фергюсон.
А если предположение о множестве переболевших верно, то их можно выявить по наличию антител в крови. Пока такого теста нет (хотя, например, его обещают вот-вот выпустить в Великобритании), но после его появления и внедрения, переболевшим, возможно, не нужно будет соблюдать карантин. Если, конечно, иммунитет к коронавирусу окажется достаточно устойчивым.
Кишечные инфекции, вал клещевых энцефалитов и южные инфекции, привезенные россиянами из отпусков,— таковы медицинские итоги лета.
Один из самых именитых инфекционистов России академик Виктор Малеев рассказал о наших самых маленьких, но от этого не менее опасных врагах.

Визитная карточка:
Виктор Васильевич Малеев, академик РАН, заместитель директора по научной и клинической работе Центрального НИИ эпидемиологии.
Почти полвека его работа связана с эпидемиологией. Работал в очагах опасных инфекций — холеры, чумы, геморрагической лихорадки, атипичной пневмонии. В 2014 году отправился в Гвинею на помощь местным врачам, чтобы предотвратить эпидемию Эболы. Именно Малеев разработал электролитический раствор от обезвоживания, который сегодня используют везде: от отделений интенсивной терапии до домашней аптечки. С 2001 года до недавнего времени — главный инфекционист Минздрава РФ. Лауреат Государственной премии Российской Федерации в области науки и техники.
— Виктор Васильевич, подходит к концу сезон отпусков. Что он принес в этом году?
— В этом году, как всегда, туристы привезли много инфекций из-за рубежа. Куда у нас ездят чаще всего? В Турцию на "все включено". Оттуда привозят амёбиаз, лейшманиоз, геморрагические лихорадки или банальные глисты.
Другой случай — экзотические болезни. В Красноярске сейчас очень много случаев лихорадки Денге. Откуда в Сибири тропическая инфекция? От них летают чартерные рейсы в Таиланд, откуда и привозят эту лихорадку. А из Доминиканы везут малярию. Поэтому же у нас зарегистрирована нашумевшая лихорадка Зика, притом что комаров-переносчиков этой инфекции у нас нет. Но люди ездят в Таиланд, Доминикану, где эти комары распространены, там заражаются и передают инфекцию половым путем. Плохо то, что по этим инфекциям диагноз с ходу не поставишь — не все рассказывают терапевту про поездку, и врач может долгое время просто не понимать, с чем имеет дело.
— И что же делать в такой ситуации?
— Хотя бы выполнять рекомендации Роспотребнадзора, которые он составляет для поездки в каждую страну. Если там малярия, значит, надо принимать специальные препараты. В других случаях необходимо сделать прививки. Увы, далеко не все наши граждане соблюдают эти рекомендации. Да что говорить про экзотические страны, когда у нас в Новосибирске сейчас паника — много клещей и случаев клещевого энцефалита. И на Урале, и на Дальнем Востоке. Но, даже зная это, прививку делают не все.
— В последнее время тревогу вызывают сообщения об эпидемии кори — в Европе, в основном в Италии, от нее умирают. В России в этом году число заболевших выросло в два раза. Как остановить эту инфекцию?
— Мое мнение: это проблема отчасти надумана. И для России корь не страшна, у нас нет угрозы эпидемии этого заболевания. Да, есть отдельные случаи заболевания, связанные с тем, что к нам приезжают непривитые люди, из той же Украины, где система вакцинации полностью развалена. И иногда заболевают пожилые люди, у которых иммунитет уже снижен.
— Дискуссия о прививках у нас идет постоянно. Предлагается даже запретить принимать в сады и школы непривитых детей. Как вы к этой идее относитесь?
— Запретить — самый простой путь. Ну запретят принимать без прививок. Родители купят справку или отдадут ребенка в другой сад. Видите, даже инфекции связаны с коррупцией. Справку в бассейн ведь многие покупают, вместо того чтобы сдать анализ на яйца глист.
Сейчас вообще к инфекциям относятся несерьезно. А ведь практически в основе любого неинфекционного заболевания оказывается инфекция. Нас везде окружают микробы, и преуменьшать их роль — по меньшей мере недальновидно.
"Инфекции тоже хотят выжить"
— По данным Росстата, только инфекционными болезнями в России ежегодно болеют порядка 5 млн человек. Какие современные инфекции врачи считают самыми опасными?
— Понятие опасность относительное, каждый из нас уязвим по-своему. Если человек непривитый — ему угрожает одна опасность. Если ведет, скажем так, свободный образ жизни — другая. Если не моет руки — третья. Недавно, например, произошла вспышка серозного менингита в детском лагере в Свердловской области. Сотрудники не соблюдали санитарию при готовке пищи. Или возьмем небольшие сельские больнички. Почему там возможно распространение инфекций, связанных с оказанием медицинской помощи? Потому что там часто нет полноценного централизованного водоснабжения и канализации, а также условий для эффективной дезинфекции.
Сейчас сравнительно много людей с пересаженными органами, постоянно принимающих иммунодепрессанты, так для них опасна любая минимальная инфекция. В повышенной зоне риска всегда будут медики, которые могут заразиться в медучреждениях от пациентов. Но если говорить о самой распространенной инфекции, то это, безусловно, грипп. Тем более в нашем довольно прохладном климате.
— На разработку всевозможных вакцин от гриппа во всем мире уходят миллиарды. Грипп удастся когда-нибудь победить?
— Вряд ли. Полностью ликвидировать ни одну инфекцию, кроме оспы, не удалось. Грипп ведь постоянно меняется: один штамм исчезает, появляется другой. У людей выработался иммунитет, но проходит 10-15 лет — и опять этот штамм возвращается. А популяция людей уже новая, и иммунитета у них к нему нет. Инфекция тоже хочет выжить.
— Значит, и против ВИЧ-инфекции нет средства?
— Лекарства от ВИЧ-инфекции уже есть, но они полностью не уничтожают вирус, а лишь подавляют его развитие. Чтобы жить, человек должен принимать эти лекарства постоянно. Но сейчас другая ситуация. При рискованном сексуальном контакте рекомендуют использовать презерватив, но не всем это нравится. И нередко, зная или предполагая, что у партнера ВИЧ-инфекция, человек принимает перед сексуальным контактом это лекарство, чтобы не заразиться. И это плохо, потому что таким образом увеличивается устойчивость вируса и через какое-то время лекарство не будет действовать.
— Российские медики, начиная с 2004 года, постоянно выезжают на места эпидемий опасных инфекций. Как врачи готовятся к подобной работе?
— Мы постоянно проводим обучение, причем не только российских врачей, но и врачей на местах. Особые санитарно-эпидемиологические отряды формируются на базе ведущих научно-исследовательских учреждений Роспотребнадзора и состоят из эпидемиологов, микробиологов, специалистов по дезинфекции, энтомологов и других.
Я сам ездил в Гвинею во время эпидемии вируса Эболы — мы открывали там госпиталь, я читал лекции для врачей. А наши эпидемиологи до сих пор там работают. Также выезжаем во Вьетнам, Эфиопию, Бразилию, страны Шанхайской организации сотрудничества (Россия, Китай, Казахстан, Таджикистан, Киргизия, Узбекистан, Индия, Пакистан) и другие.
— Что там делают наши врачи?
— Разрабатывают новые, более совершенные методы диагностики опасных инфекций. Сегодня очень нужны методы, которые позволяют своевременно выявлять инфекцию и не требуют большого количества материала для анализов — в полевых условиях их брать сложно. Это очень важно, потому что постоянно появляются новые болезни, которые мы сразу не можем выявить и своевременно установить их природу.
— А у вас нет страха заразиться?
— Есть, конечно. Всего ведь не предусмотришь. Я, например, в 1994 году работал в Индии в городе Сурат во время эпидемии легочной чумы. Более половины больных умирали от этой инфекции в течение трех дней. Существует стандарт работы в подобных условиях — противочумной костюм и резиновые сапоги. Но в Индии стояла страшная жара, и находиться в таком костюме не просто. Я работал не на природе, а в больнице, поэтому надевал костюм, но, правда, без сапог — тут уж сам смотришь, какие правила надо непременно соблюдать, а какие можно нарушить.
Есть и другой аспект. Когда инфекция уже выявлена, риск заразиться, конечно, остается, но все же он существенно меньше тогда, когда врач знает, с чем ему предстоит столкнуться на месте. Неизвестная инфекция — наша главная опасность.
Так было с инфекцией SARS (атипичная пневмония) в 2003 году во Вьетнаме, когда профессор из Франции, обследуя больных, думал, что это грипп, не использовал персональные средства защиты и был инфицирован с летальным исходом. Когда я посетил КНР, где уже регистрировалась эпидемия, то уже знал, что это за синдром, поэтому работал в полном защитном облачении. Тогда мы ожидали, что эта инфекция придет в Россию, поэтому я должен был "увидеть" ее и поработать с ней.
— Периодически возникают разговоры про бактериологическое оружие, которое создается в секретных лабораториях. Как вы относитесь к этим предположениям?
— Формально подобные работы запрещены. Гипотетически изучается вопрос: что будет, если применить массово те или иные бактериальные соединения. Моделируются подобные ситуации, делаются прогнозы, проводятся испытания как препаратов, так и воздействия на людей различных микроорганизмов. Но предсказать, как могло бы работать бактериологическое оружие, очень сложно — у уравнения слишком много составляющих.
Нам бы справиться с теми микробами, которые есть в природе. Например, тот же птичий грипп или свиной никто не придумывал, но эти заболевания дали большую смертность, чем если бы применили бакоружие. На Гаити в 2010 году более 9 тысяч умерли от холеры, а более 700 тысяч заболели. Сама природа может быть большим террористом, чем мы.
— В одном из интервью вы рассказывали, что однажды провозили из Вьетнама пробирку с бактериями чумы в кармане пиджака.
— Чуму нужно было изучать, но в СССР о единичных случаях особо опасных инфекций старались не сообщать или регистрировать их под видом других, менее опасных инфекций. Помню, в 1980-е годы я был приглашен на консультацию в четвертое управление. Привезли больного, партизана-вьетнамца, который у нас отдыхал, по симптоматике — бубонная чума. Коллега, которая его осматривала, уже имела опыт диагностики чумы. Я подтвердил ее диагноз. В органах буквально на дыбы встали: чума в четвертом управлении! Отдаю ли я отчет в том, что говорю?
Тем не менее весь медперсонал, контактировавший с больным, поместили на карантин. Пациента, который вскоре умер, похоронили в гробу, залитом хлоркой, гроб забетонировали. Такие вот были меры предосторожности против распространения этой инфекции. И хотя все знали, что была чума, в медицинских записях запретили эту инфекцию называть.
20 литров — чтобы выжить
— В советское время вообще к инфекциям относились более внимательно?
— Да, намного серьезнее. Например, на эпидемии всегда выезжали первые лица страны.
— Говорят, что именно вы предотвратили холеру в СССР в 1970 году.
— Я ее не предотвратил. Летом 1970 года в Астрахани действительно вспыхнула эпидемия этой инфекции, и я выехал лечить людей, так как в тот период под руководством Валентина Ивановича Покровского занимался этой проблемой — работал над созданием полиэлектролитных растворов. Ведь при холере люди погибали именно от обезвоживания.
— В итоге вы стали изобретателем первых водно-солевых растворов, которыми теперь во время эпидемий пользуются в России и странах СНГ. Сложно ли было в то время внедрить разработку?
— Да буквально за пару месяцев внедрили. Меня вызвал министр медицинской промышленности и попросил рецепты этих растворов, срочно. Тогда очень остро стояла проблема: как восполнить потерю жидкости при этой инфекции. Ведь больной терял по 10-20 литров в день. Это колоссальный объем! Кстати, на тот момент уже существовал раствор, придуманный американцами и опробованный в Бангладеш. Но нам он не подходил.
— Почему?
— Потому что в Бангладеш основа питания — растительная пища, по преимуществу бананы, которые содержат много калия, а у нас преобладает повышенное потребление солей натрия. Так что надо было создавать оригинальный полиионный раствор.
В общем, рецепты требовались настолько срочно, что я даже домой за своими записями не успел съездить. Так по памяти их и записал. Сейчас эти растворы используют при перитонитах, при интенсивной терапии. Состав каждого раствора разработан так, что его можно использовать без всяких предварительных анализов и в больших объемах.
Надо сказать, что в советское время при эпидемиях врачам везде был "зеленый свет". Когда мне понадобилось сопло для фотометра (им измеряли химический состав жидкости), так секретарь обкома договорился с местным стекольным заводом, чтобы изготовили нужную деталь.
— Затем вас стали посылать на случаи холеры в другие страны?
— Да, в Кению, Сомали, Йемен, Бангладеш — везде, где появлялись эпидемии холеры. А как иначе ее лечить, если не видел ее и знаешь о ней только из учебников?
Микрососеди
— Вы изучаете инфекции более полувека. Появляются ли сегодня какие-то принципиально новые знания о них?
— Появляются новые методы диагностики, например молекулярной. Она позволяет не только увидеть, какой микроб вызвал инфекцию, но и "посчитать" их количество. Сегодня мы разрабатываем технологию биочипов, когда по одной капельке крови можно распознать не одну, а сразу 30 инфекций. Первый биочип уже находится в производстве, сейчас идет процедура одобрения. Это очень длительный бюрократический процесс.
— Не так давно ВОЗ признала именно изменение климата одним из факторов увеличения инфекций во всем мире.
— Это так. Потепление, например, влияет на распространение комаров, которые переносят множество инфекций, причем для каждой территории — свои. Так что в той же Москве вполне вероятно могут появиться южные комары с "южными" инфекциями — той же малярией или лихорадкой Западного Нила.
Но прежде всего изменение климата приводит к возникновению так называемых природно-очаговых инфекций. Возьмите, например, Якутию. Там за последнее время сильно потеплело — и в нынешнем году появились клещи, которых в этом регионе в принципе никогда не было! А в прошлом году здесь случилась вспышка сибирской язвы: разморозились скотомогильники, где десятилетиями хранились очень жизнестойкие споры сибирской язвы.
— Если говорить о столице, то первая половина лета здесь была такой дождливой и холодной, что о глобальном потеплении как-то не думается. Сырая погода провоцирует инфекции?
— Конечно. Во-первых, при частых дождях возникают проблемы с загрязнением воды. Ливневые стоки в городах просто не рассчитаны на такие потоки. В итоге часть воды попадает в канализационные системы, рядом с которыми проходят трубы с питьевой водой. Если системы подачи воды работают с нарушениями, то сточные воды попадают в питьевую, создавая условия для развития инфекции, например кишечной. Самый типичный случай — холера.
Во-вторых, холодное дождливое лето всегда означает увеличение простудных заболеваний, в том числе самого распространенного — гриппа. Обычно вал этих инфекций начинается в сентябре, но, возможно, в этом году он придет раньше.
— Получается, что в целом эпидемиологическая картина мира за последние годы ухудшилась?
— Население во всем мире стареет, значит, возникают новые инфекции, характерные именно для этой части людей. Плотность населения увеличилась — ждите новых инфекций. Есть даже инфекции космического корабля, которых просто не могло быть в докосмическую эру. В космосе люди много дней проводят в тесных, скученных условиях, что означает интенсивный обмен микробами. Отсюда и грибковые, и вирусные инфекции.
В последние годы изменилось социальное поведение человека — отсюда рост таких инфекций, как ВИЧ и гепатит. На общую ситуацию влияют и процессы миграции.
— Выходит, нам инфекцию не победить?
— Новые средства борьбы с микробами не появляются так быстро, как хотелось бы. Инфекции меняются намного быстрее, чем человек.
Читайте также:


