Нет подвывиха хрусталиков при синдроме марфана


Очень важно своевременно назначить очки ребенку, имеющему пониженное зрение. К сожалению, не все родители понимают это. Они рассуждают примерно так.

Начался учебный год – и сразу возросла зрительная нагрузка. Занятия в школе, домашние задания, чтение, компьютер, телевизор.… Это наша реальность, н.

Далеко не все прилегающие оправы подходят для сборки рецептурных линз. Наверное, ваши клиенты приносили вам дешевые прилегающие солнцезащитные очки.
Глазные проявления синдрома Марфана
Врач-офтальмолог играет важную роль в обнаружении пациентов с синдромом Марфана. При подозрении у пациента данного состояния, врач должен провести тщательный офтальмологический осмотр. Больному так же будет важно получить в дальнейшем консультацию генетика и кардиолога для полной оценки состояния здоровья и постановки окончательного диагноза.
Многие из глазных болезней, которыми страдают люди с синдромом Марфана, ничем не отличаются от заболеваний, которые встречаются в общей популяции. Но есть и такие, которые преобладают у пациентов с синдромом Марфана, например вывих хрусталика. Пациенты с синдромом Марфана чаще всего обращаются к офтальмологу с такими заболеваниями: высокая близорукость, вывих хрусталика, раннее начало катаракты, глаукомы, отслойка сетчатки и косоглазие.
Эктопия, или вывих хрусталика, часто является первым диагностическим признаком, выявляющим пациентов с синдромом Марфана. Приблизительно у 65% людей с синдромом Марфана развивается эктопия хрусталика. Обычно это происходит в возрасте до 10 лет. Вывих хрусталика достаточно редко присутствует при рождении, но может произойти уже на третьем-четвертом месяце жизни. Часто вывих хрусталика является результатом травмы. Эктопия хрусталика может прогрессировать, по данным статистики это происходит в 16% случаев среди детей и 8% среди взрослых. Существуют разные степени вывиха хрусталика, следовательно, жалобы пациента могут быть различны: от малой близорукости, до серьезного астигматизма.
Вывих хрусталика, как правило, происходит в обоих глазах, но может быть более выражен в одном из глаз пациента с синдромом Марфана. Эктопия хрусталика нарушает зрение пациента, но важно и то, что появление данной патологии у лиц часто ассоциируется с манифестацией сердечно-сосудистого компонента синдрома Марфана, который без должной медицинской коррекции может угрожать жизни больного. Таким образом, все пациенты с диагностированной эктопией хрусталика, должны пройти дополнительное терапевтическое обследование.
Ответ, прежде всего, зависит от степени эктопии. Если степень смещения минимальная (I степень), то обычно это не сказывается на зрении. Миопию и астигматизм можно исправлять очками или контактными линзами. При третьей (худшей) степени эктопии (подвывиха) хрусталик практически не принимает участия в преломлении света. В этом случае зрение можно улучшить сильными плюсовыми (афакическими) очками.
Наихудшая ситуация в плане коррекции зрения наблюдается при второй степени эктопии. Край хрусталика находится в центре зрачка и вызывает сильнейшие искажения (аберрации). Половина световых лучей, попавших в зрачок, преломляется краем хрусталика. Другая часть проходит через часть зрачка, в которой хрусталик отсутствует, без преломления. Возникающее в такой ситуации нарушение зрения ни очками, ни контактными линзами не корригируется.
Особую опасность II степень эктопии представляет для детей, у которых зрительная система еще не сформирована. Мозг не получает четкой зрительной информации, и навыки зрения не разрабатывются. Развивается т.н. амблиопия или ленивый глаз . По этой причине вторая степень врожденной эктопии хрусталика требует назамедлительного хирургического вмешательства. Если имеется полный вывих хрусталика в полость стекловидного тела, также рекомендуется провести операцию по удалению вывихнутого хрусталика и имплантации искусственного с целью улучшить зрение и не допустить осложнений в виде отслойки сетчатки или вторичной глаукомы.
В прошлом результаты операций по удалению эктопированного хрусталика не могли удовлетворять ни хирургов, ни пациентов, поскольку довольно часто встречались серьезные осложнения в виде отслойки сетчатки, глаукомы, дистрофии роговицы. Особые проблемы возникали даже не на этапе удаления смещенного хрусталика, а при креплении искусственного хрусталика (интраокулярной линзы, ИОЛ). Современные подходы к фиксации ИОЛ при подвывихе хрусталика позволяют обойти большую часть проблем, которые встречались в прошлом. Это позволяет рекомендовать активную хирургическую тактику при смещении хрусталика II-III степеней у детей практически любого возраста, поскольку ни очки, ни контактные линзы не позволяют избежать стойкой инвалидизации ребенка.
Абсолютные показания для операции на хрусталике: вторичная глаукома, отслойка сетчатки, отек роговицы и воспаление глаза. В самом крупном исследовании людей, страдающих синдромом Марфана, наиболее распространенными причинами хирургии вывиха хрусталика были прогрессирование катаракты и снижение остроты зрения.
При синдроме Марфана во многих случаях глазное яблоко больше или длиннее нормы, что вызывает миопию (близорукость). Часто смещение хрусталика или искривление роговицы вызывают астигматизм. При осевой близорукости и незначительной степени эктопии хрусталика острота зрения может быть исправлена с помощью очков или специальных (торических) контактных линз. Использование обычных контактных линз противопоказано для людей с синдромом Марфана, так как их глаза, как правило, больше среднестатистической нормы и имеют аномально глубокую переднюю камеру, в то время как стандартные контактные линзы малы, и как следствие слишком подвижны (создается эффект дворников ).
Рефракционная лазерная хирургия зрения противопоказана большинству людей с синдромом Марфана, так как роговица в ряде случаев уже заметно уплощена. Так же, большинство людей с синдромом Марфана имеют близорукость больше - 10 диоптрий. Вывих хрусталика, является противопоказанием к ыполнению лазерной коррекции зрения.
Аномалии рефракции у детей с синдромом Марфана встречаются в 66% случаев. С диагностической и лечебной точки зрения крайне важно оценить зрение у детей как можно раньше. В случае если головной мозг ребенка не получит должной зрительной картины с обоих глаз в возрасте до 10 или, в крайнем случае, 12 лет, по причине амблиопии достижение хорошего зрения уже будет невозможно.
Косоглазие обнаруживается в 19-45% случаев у больных с синдромом Марфана (по сравнению с 3-5% в общей популяции). Следовательно, при выявлении косоглазия необходимо провести полный офтальмологический осмотр пациента. При этом в общей популяции преобладает сходящееся косоглазие, для синдрома Марфана характерно расходящееся косоглазие. Горизонтальное косоглазие встречается при синдроме Марфана в 12% случаев, в отличие от общего населения в 2-5% случаев.
Вторичная глаукома развивается у 35% людей с синдромом Марфана в течение их жизни, часто в более раннем возрасте, чем в среднем среди населения. Поэтому среди людей с синдромом Марфана измерение внутриглазного давления должно быть частью обычного обследования. Если медикаментозное лечение не приносит успеха, глаукома успешно оперируется.
Катаракта встречается гораздо чаще у пациентов с синдромом Марфана, чем в общей популяции. Пик заболеваемости приходится на возраст 40 - 50 лет. Благодаря применению новых технологий и методик, катаракта успешно оперируется.
При синдроме Марфана пациенты предрасположены к отслойке сетчатки, которая может произойти спонтанно. Важно знать о ранних симптомах отслойки сетчатки:
1. вспышки света,
2. помутнение,
3. серая пелена.
Эти симптомы не всегда означают, что происходит отслойка сетчатки, но пациент должен обязательно прийти на прием к офтальмологу.
К офтальмологическим проявлениям синдрома Марфана так же можно отнести гипоплазию (недоразвитие) радужки и пигментной каймы зрачкового края, изменение калибра сосудов сетчатки, колобому радужной оболочки.
Паучьи пальцы (арахнодактилия) — это заболевание, при котором они становятся длинными и вытянутыми, приобретают характерную форму. В некоторых случаях они отличаются повышенной гибкостью и могут отклоняться полностью назад. Это врожденная патология, которая может проявляться отдельно или в комплексе с другими признаками генетических заболеваний. Сама по себе она не представляет опасности, но требует обязательной диагностики — синдром паучьих пальцев часто протекает совестно с более серьезными нарушениями работы внутренних органов.
Что такое синдром Марфана
Синдром Марфана – это наследственная патология, в результате прогрессирования которой происходит поражение соединительной ткани. В процесс также вовлекается скелетно-мышечная система и зрительный аппарат. Ткань внутренней среды (соединительная) выполняет массу важных функций, одной из которых является соединение определенных частей тела, и закладывание основы для их нормального роста и развития.
В случае прогрессирования синдрома Марфана, в структуре ткани появляются дефекты, которые не дают ей функционировать так, как необходимо.
- Причины
- Классификация
- Симптоматика Скелет
- Зрение
- Сердце и сосуды
- Нервная система
- Кожный покров
- Легкие
Так как данная ткань располагается по всему телу, синдром Марфана оказывает влияние и на остальные органы и системы:
- скелет;
- сердце;
- сосуды;
- зрительный аппарат;
- кожный покров;
- легкие;
- ЦНС.
Синдром Марфана в одинаковой мере поражает и мужчин, и женщин. Патологию диагностируют у людей всех этнических групп и рас. Распространенность – 1 случай на 10 тысяч человек. Риск рождения ребенка с данной болезнью повышается в несколько раз в том случае, если отец достигает возраста 35 лет. В 50% случаев ребенок рождается с патологией, если у одного из родителей диагностирован синдром Марфана. Тип наследования – аутосомно-доминантный.
Как ставится диагноз
Это заболевание в медицинской практике встречается нечасто. Как утверждают специалисты, на 10-20 тысяч человек только один может иметь синдром Марфана. Диагностика базируется на нескольких методах. Это семейный анамнез, а также исследования функций организма, офтальмологический осмотр, рентген и генетический прогноз.
Если доктор все же поставил диагноз “синдром Марфана”, лечение может быть как консервативным, так и хирургическим. К оперативному вмешательству приходится прибегать в серьезных случаях, когда лечение с помощью медикаментов и физиологических процедур не дает нужных результатов.
Оперативному вмешательству чаще всего подвергают сердечно-сосудистую систему и органы зрения.
Причины синдрома Марфана
Основная причина прогрессирования синдрома Марфана – мутация гена FBN1. Он отвечает за синтез фибриллина. Данный белок выполняет чрезвычайно важную функцию в организме – он отвечает за сократимость и эластичность соединительной ткани.
Нарушение формирования волокон соединительной ткани и утрата ими прочности, происходит еще во время внутриутробного развития плода. Это приводит к тому, что ткань перестает выдерживать естественные нагрузки. Атипичные изменения наблюдаются в крупных сосудах мышцах, клапанах сердца. Если не проводить адекватную терапию, то продолжительность жизни человека, больного синдромом Марфана, составляет всего 40 лет. Правильно подобранный план лечения дает возможность увеличить эту цифру в два раза.
Кто рискует больше всего
Как уже отмечалось, синдром Марфана, признаки которого могут появиться уже в первые годы жизни человека, передается по наследству. Если в семье кто-то страдал этим генетическим заболеванием, высоки шансы, что ребенок может также унаследовать эту болезнь.
Но бывает и так, что у плода еще в утробе матери наблюдается первичная мутация. При этом чем старше роженица, тем больше риск рождения больного ребенка. Особенно это касается женщин, которые беременеют после 35 лет.
Симптомы синдрома Марфана
Симптомы синдрома Марфана фото.
Синдром Марфана может проявляться у разных людей по-разному. У некоторых признаки данного типа патологии выражены очень ярко, у других же наблюдаются исключительно легкие симптомы. Обычно прогрессирование симптомов происходит по мере того, как человек растет.
Признаки болезни зависят от того, какие системы и органы в организме поражены, поэтому симптоматика может несколько изменяться.
- пациенты с данным типом патологии имеют гибкий, высокий и тонкий скелет. Это обусловлено тем, что при прогрессировании патологии в первую очередь поражаются длинные кости скелета;
- конечности, пальцы рук и ног часто являются непропорционально длинными относительно остальных частей тела человека;
- лицо длинное и узкое;
- изменение формы неба – оно становится изогнутым. Такая деформация приводит к нарушению линии зубов;
- плоскостопие;
- выступающая или вдавленная грудина;
- сколиоз.
Признаки нарушения работы зрительного аппарата наблюдаются более чем у половины больных синдромом Марфана. Наиболее распространенный симптом – изменение дислокации хрусталика. При осмотре глаза можно отметить, что хрусталик смешен выше или ниже своего нормального положения. Смещение может быть как минимальным, так и ярко выраженным. На фоне данной болезни может также развиться серьезное осложнение – отслоение сетчатки.
Некоторые пациенты с данным диагнозом страдают близорукостью, ранней глаукомой или катарактой. Симптомы могут проявиться еще в детском возрасте и по мере взросления человека они только усиливаются.
Спинной и головной мозг окружены жидкостью, которая локализуется в мембране. В медицине ее именуют твердой мозговой оболочкой, и состоит она из соединительной ткани. По мере того как пациент с данным типом наследственной патологии становится старше, оболочка ослабевает. В результате этого увеличивается давление на позвонки в нижней части позвоночного столба. Клиницисты именуют такое состояние дуральной эктазией.
Такие патологические изменения могут вызывать лишь чувство легкого дискомфорта, а могут стать причиной появления сильных болей в животе, слабости в ногах, онемения конечностей.
У людей с синдромом Марфана обычно на коже появляются растяжки без видимых на то причин (изменение массы тела). Они могут проявиться в любом возрасте и, как правило, дискомфорта не доставляют. Но стоит отметить, что люди с данной болезнью подвергаются повышенному риску образования паховой или брюшной грыжи.
Признаки поражения легких у пациентов с этой болезнью выражены не ярко. Дефекты внутренней ткани делают воздушные мешочки в легких менее эластичными. Однако стоит учесть, что если по какой-либо причине они опухнут и начнут растягиваться, может возрасти риск развития рака легких.
Такие признаки нарушения дыхания во сне, как храп или апноэ, у людей с синдромом Марфана проявляются редко.
Осложнения на сердце
В клинической картине этого заболевания часто доминирует сердечно-сосудистая патология. Она проявляется по-разному. У пациента могут наблюдаться стойкие дефекты стенок кровеносных сосудов. Они теряют свою эластичность. Особенно этому подвержены аорты, крупные ветви легочной артерии. У больных могут наблюдаться пороки развития клапанного аппарата и перегородок сердца.
Что касается аорты, то здесь чаще всего наблюдаются прогрессирующие расширения ее восходящей части и клапанного кольца (дилатация, аннулоаортальная эктазия). У больного часто имеются аневризмы, поражен митральный клапан. Наблюдается также патологическое удлинение створочных хорд и их разрыв.
У ребенка, который еще находится в утробе матери, но на генном уровне синдром Марфана ему уже передался, часто формируются врожденные пороки сердца. Это могут быть:
- коарктация аорт;
- дефект межпредсердной перегородки (ДМПП);
- стеноз легочной артерии;
- дефект межжелудочковой перегородки (ДМЖП).
Также может наблюдаться нарушение сердечного ритма (тахикардия, фибрилляция предсердий), развитие инфекционного эндокардита.
При самом неблагоприятном варианте неонатальной формы синдрома Марфана сердечная недостаточность быстро прогрессирует с самого рождения ребенка. Часто такие дети не доживают до одного года.
Диагностика
Диагностика синдрома Марфана основывается на анализе семейного анамнеза пациента. Тщательно изучается физическое и нервно-психическое состояние человека. Для точной постановки диагноза требуется наличие хоть одного из указанных симптомов:
- изменение дислокации хрусталика;
- деформация грудной клетки;
- кифосколиоз;
- арахнодактилия;
- аневризма аорты.
Деформация грудной клетки при синдроме Марфана фото.
Также должны присутствовать еще два признака, указывающих на болезнь:
- плоскостопие;
- пролапс митрального клапана;
- пневмоторакс;
- стрии;
- высокий рост;
- миопия;
- гиперподвижность суставов.
Обычно диагностика болезни не составляет особого труда. Но иногда врачам требуется провести дополнительные рентген-функциональные методики исследования. Диагностикой синдрома Марфана занимаются следующие специалисты:
- генетик;
- кардиолог;
- офтальмолог;
- ортопед.
История заболевания
В 1876 г. симптомы неизвестной патологии были отмечены доктором Вильямсом, но клинические наблюдения проводились гораздо позже в 1896 г. педиатром из Франции А. Марфаном. Врач в течение 5-ти лет оценивал состояние девочки с неизученными ранее аномалиями, заключающимися в прогрессировании дистрофии скелета и мышечной ткани.
К середине 20-го века имелось множество описанных случаев, когда у больных наблюдались симптомы, близкие к патологии Марфана, и все они относились к заболеваниям наследственного типа. Среди таких случаев расслоение аорты, пороки сердца, эктопия хрусталиков, сопровождающиеся деформацией костей (грудной клетки, позвоночника) и внешними отклонениями от нормы (высокий рост, худоба, длинные конечности). Американским генетиком МакКьюсиком было проведено детальное исследование мутаций хромосом и открыта новая группа заболеваний соединительной ткани.
Лечение синдрома Марфана
Лечение синдрома Марфана необходимо проводить только после проведения диагностики. Причина в том, что симптомы патологии могут указывать и на другие заболевания. При помощи дифференциальной диагностики их можно исключить.
Специфического лечения синдрома Марфана не разработано, так как нет никакого способа изменить гены ребенка еще до его рождения. Поэтому проводится симптоматическое лечение изменений, которые происходят в организме из-за болезни. Некоторые можно устранить консервативными методиками, для устранения других иногда требуется проведение оперативного лечения.
Пациент с синдромом Марфана наблюдается сразу у нескольких специалистов – офтальмолога, кардиолога, невролога и прочее. Основное направление терапии – поддержание нормального функционирования сосудов и сердца для сохранения жизни пациента.
Методики лечения болезни:
- прием лекарственных препаратов. В терапию включают антикоагулянты, адреноблокаторы, антиаритмические препараты и прочее;
- хирургическая операция показана в случае наличия пороков сердца, аорты. Возможно проведение протезирования клапанного аппарата;
- нормализация зрения проводится за счет коррекции миопии, устранения катаракты и глаукомы. Иногда требуется провести имплантацию искусственного хрусталика;
- тракция (при сколиозе);
- операция проводится при поражении позвоночного столба и суставов (пластика суставов, удаление межпозвоночных грыж, протезирование);
- физиолечение и занятие ЛФК;
- если болезнь поразила легкие, то проводится их дренирование.
Прогноз
Длительность жизни в среднем при синдроме Марфана составляет 30-45 лет.
Известно, что это многие знаменитые личности страдали данным синдромом. Это и Ганс Христиан Андерсен – датский писатель, автор знаменитой Русалочки; Авраам Линкольн – 16 президент США, Майкл Феллпс- известный пловец, многократный олимпийский чемпион. А также известные композиторы – Никколо Паганини, Сергей Рахманинов.
Люди с данной патологией должны тщательно следить за своим здоровьем, постоянно наблюдаться и консультироваться со своим лечащим врачом, избегать чрезмерных физических нагрузок.
По мимо медикаментозного лечения, необходимо проведение профилактических мероприятий с целью улучшения общего самочувствия, повышения иммунитета, соответствующий режим труда и отдыха.
Заболевание неизлечимо, но постоянное динамическое наблюдение за больным, хирургическая коррекция сердечно-сосудистых, суставных и офтальмологических нарушений позволяют снизить риск для жизни, улучшить ее качество, позволить заниматься своей профессией. Некоторые больные не доживают до 40 лет, что связано с сердечно-сосудистыми осложнениями, в других случаях продолжительность жизни составляет 70 лет (особенно после проведения кардиохирургических операций).
Таким образом, синдром или болезнь Марфана – это наследственное заболевание, течение которого во многом зависит от тщательности медицинского наблюдения и своевременности оказания медицинской помощи. Обычно лечение требует привлечения многих специалистов, но такой комплексный подход позволяет избежать множества осложнений и повысить качество жизни больного.
Классификация дефектов
Любящие родители волнуются за здоровье своего ребёнка. Если после рождения замечены сросшиеся пальцы на ногах, что это значит, расскажет педиатр. Малыша с дефектом стопы должен осмотреть детский хирург или ортопед. Как правило, во избежание развития косолапости в будущем врач порекомендует решить проблему хирургическим путём.
Специалисты выделяют несколько разновидностей синдактилии. Формы патологии отличаются степенью сращивания. Основные особенности каждого вида рассмотрены в таблице.
| Вид синдактилии | Описание патологии | Наличие сопутствующей деформации |
| Кожно-перепончатая | Это самая лёгкая степень дефекта. Между 2 и 3 пальцами на ступне появляется перепонка. | Ступня не претерпевает изменений. |
| Кожная | В данном случае пальцы срастаются по всей длине. Их объединяет не только слой кожи, но и мягкие ткани. | Существенных деформаций нет. Стопы сохраняют нормальное анатомическое строение. |
| Костная | При этом виде синдактилии срастаются фаланги пальцев и окружающая их мускулатура. | Сами кости и суставы развиты слабо. Возможна деформация пальцев на ногах. |
| Комбинированная | Присутствует сочетание разных видов дефекта. Сложная форма синдактилии, требующая особого подхода к лечению. | Суставы пальцев претерпевают существенные изменения. Возможно укорачивание пальцев изменение количества фаланг. |
Срастание мягких тканей и кожи встречается чаще. При этом между пальцами на ноге образуется спайка. Длина общего участка может быть различной. Исходя из этого признака выделяют полное и частичное сращивание. Так, при неполной синдактилии верхние фаланги пальцев могут оставаться свободными.
Нарушение зрительной функции
Пациенты с этим заболеванием в большинстве случаев страдают патологией органа зрения. Это могут быть:
- близорукость;
- уплощение и увеличение размера роговицы;
- вывих/подвывих хрусталика;
- гипоплазия радужной оболочки и цилиарной мышцы;
- изменение калибра сосудов сетчатки;
- косоглазие.
При этом в возрасте до 4 лет часто развивается эктопия хрусталика, она быстро прогрессирует, зрительная функция ухудшается.
Маникюр — педикюр младенца
Немало родителей пугает перспектива стричь ребенку ногти, и они, возможно, предпочли бы перепоручить это профессионалу в сфере маникюра и педикюра, если бы это только было доступно. Но не повезло. Если все же повезет, ваша медсестра в роддоме покажет вам, как это делать правильно, хотя в некоторых клиниках персоналу это делать не рекомендуется, поскольку ненамеренная травма может стать юридической проблемой. И хотя мы этого не рекомендуем (и не делаем этого сами), но признаем тот факт, что некоторые родители предпочитают обкусывать, или отрывать отросшие ногти новорожденного, вместо того чтобы удалять их щипчиками или срезать маленькими ножницами. Поскольку щипчики и ножницы могут придать ногтям более ровную форму, лучше использовать те или другие (а можно и те, и другие) или просто взять пилочку для ногтей, чтобы следить за ситуацией.
Для лучших результатов подрезайте ногти ребенку, когда он спит и, соответственно, его ручки неподвижны.
Отодвигайте кожу вокруг ногтя, чтобы вы могли щипчиками или ножницами подровнять с обеих сторон ногтя и не порезать ребенку пальчик.
Затем точно так же, как профессиональная маникюрша, придайте ровную форму и удалите острые края пилочкой для ногтей и…
Вуаля! Не так уж и плохо, когда вы перестанете бояться.
Исследование рук
Многие родители закрывают руки новорожденного детскими варежками или носочками, чтобы предотвратить ситуацию, когда ребенок ногтями царапает себе лицо. По мере развития вашего ребенка в течение следующих нескольких недель (при этом вы усовершенствуете свои навыки в стрижке ногтей) неплохой идеей будет оставлять ребенка большую часть времени без варежек, чтобы он мог свободно изучать свои руки. Если царапины остаются проблемой, мы предлагаем ограничить время пребывания в варежках, пока ребенок спит.
Эктопия или дислокация хрусталика чаще всего наблюдается при заболеваниях, сопровождающихся деструкцией богатых фибрилллином микрофибрилл цилиарной связки и нарушением ее структуры и функции. Степень смещения хрусталика варьирует от незаметного подвывиха до полного вывиха с разрывом большей части или всех зонулярных волокон. Эктопия хрусталика обычно вызывает снижение остроты зрения вследствие возникающей аномалии рефракции. Наиболее частые причины эктопии хрусталика включают в себя синдром Марфана, близкие к нему фибриллинопатии 1 типа, травму, гомоцистинурию и синдром Вейля-Маркезани. Кроме нарушений рефракции подвывих и вывих хрусталика могут вызывать глаукому.
Диагноз ставится на основании генетических критериев, учитывающих основные клинические проявления, данные семейного анамнеза и результаты молекулярных исследований. Сопутствующие аномалии скелета включают в себя высокий рост, арахнодактилию, деформации грудной клетки и сколиоз. Типичны аномалии сердца — недостаточность клапана аорты, пролапс митрального клапана и аневризма аорты. Глазные изменения включают в себя эктопию хрусталика в 60%, осевую миопию, плоскую роговицу, катаракту, гипоплазию цилиарной мышцы и радужки, открытоугольную глаукому и косоглазие. При синдроме Марфана подвывих хрусталика может происходить в любом направлении, но чаще всего он смещается вверх. При эктопии хрусталика зонулярные волокна тонкие, растянуты, неравномерного диаметра, количество их уменьшено. Они не эластичны и рвутся легче, чем нормальные волокна. При синдроме Марфана также имеются аномалии прикрепления и ультраструктуры зонулярных волокон, фиксированных к капсуле хрусталика. Снижение синтеза фибриллина-1 в сочетании с протеолитической деградацией микрофибрилл обусловливает вариабельность и, иногда, прогрессирующий характер некоторых клинических проявлений синдрома Марфана.
Ранний подвывих хрусталика выглядит как сглаженная или зазубренная выемка одного сектора хрусталика. Зонулярные волокна обычно удлинены, могут быть нарушения аккомодации. Подвывих прогрессирует относительно нечасто, и, по нашему опыту, в возрасте старше десяти лет оперативное вмешательство требуется редко. Также при синдроме Марфана описаны мутации генов TGFβR2 и TGFβR1 и выделена новая группа близких синдрому Марфана болезней соединительной ткани — TGF-β сигналопатии.

Синдром Марфана.
Дислокация хрусталика, интактные растянутые цинновы связки.
Тень слева—щелевидный пучок света (не в фокусе), падающий на роговицу.
б) Эктопия хрусталика при гомоцистинурии. Большая часть гомоцистина, промежуточного метаболита распада метионина, в процессе реметилирования превращается в метионин. Обычно гомоцистин не обнаруживается в плазме или моче. Накопление гомоцистеина и его метаболитов (гомоцистинемия или гомоцистинурия) происходит в результате нарушений одного из трех не связанных между собой путей метаболизма метионина:
Тип 1: недостаточность фермента цистатионин бета-синтетазы (cystathionine beta-synthase — CBS).
Тип 2: дефект синтеза метилкобаламина.
Тип 3: аномалия фермента метилен тетрагидрофолат редуктазы.
Гомоцистеинемия — менее тяжелое клиническое состояние, чем гомоцистинурия, оно характеризуется повышенным уровнем гомоцистеина в плазме, патологическими изменениями сердечно-сосудистой системы, в том числе инсультами. Она может не сопровождаться гомоцистеинурией и может развиваться вследствие генетической предрасположенности или же генетической предрасположенности, отягощенной сопутствующей патологией, и/или алиментарных факторов или факторов внешней среды.
Гомоцистинурия 1 типа — наиболее часто встречающееся врожденное нарушение метаболизма метионина, наследуемое по аутосомно-рецессивному механизму. Частота заболевания составляет 1:300000-1:500000 живых новорожденных. Заболевание чаще встречается в Ирландии, где его частота достигает 1:52000. Ген цистатионин бета-синтетазы локализуется на хромосоме 21q22.3. У больных младенцев при рождении патологических изменений не выявляется, но в раннем детском возрасте у них развивается задержка роста и нервно-психического развития. Эктопия хрусталика развивается позже, параллельно с остеопорозом, судорогами, психиатрическими расстройствами и тромбоэмболической пневмонией. Однако часто отмечается поздняя диагностика.
При отсутствии лечения у 90% больных развивается эктопия хрусталика. При осмотре на щелевой лампе пациентов с эктопией хрусталика выявляются разорванные и спутанные зонулярные волокна. Хрусталик обычно смещается вниз или вперед и вызывает зрачковый блок и глаукому. У пациентов с гомоцистинурией обычно наблюдаются высокий рост, длинные конечности и арахнодактилия, бледный цвет лица, голубые склеры и гиперемия щек. Также часто встречаются кифосколиоз, воронкообразная грудная клетка, высокое куполообразное небо и генерализованный остеопороз. Другие глазные изменения включают в себя прогрессирующую близорукость (часто выявляемую до развития эктопии хрусталика), иридодонез, катаракту, атрофию радужки, отслойку сетчатки, окклюзию центральной артерии сетчатки, атрофию зрительного нерва, передние стафиломы и помутнения роговицы. Для скрининга этого заболевания используется тест с цианид-нитропруссидом, более точные методы — метионин-нагрузочный тест и прямое измерение концентрации метионина в крови и моче. Ранняя диагностика и медикаментозное лечение значительно улучшают исход заболевания.
У 40% больных оказывается эффективным применение высоких доз витамина В6, у остальных диета с ограничением метионина и дополнительное введение цистеина может предотвратить вывих хрусталика и снижение обучаемости. При анестезии могут возникать тромбоэмболические осложнения, их профилактика должна включать в себя оптимальный биохимический контроль и назначение аспирина перед операцией, внутривенную гидратацию и использование компрессионных чулок. Вывих хрусталика в переднюю камеру, вызывающий зрачковый блок и глаукому— наиболее частое показание к оперативному вмешательству.

Гомоцистинурия.
Смещенный вниз хрусталик с разорванными короткими и извитыми связками.
При гомоцистинурии зонулярные волокна рвутся в центральной части, фиксированные к хрусталику части волокон извиты (стрелка).
в) Эктопия хрусталика при синдроме Вейля-Маркезани. Это редкое системное заболевание соединительной ткани. У пациентов наблюдается микросферофакия, эктопия хрусталика, хрусталиковая близорукость и глаукома в сочетании с низким ростом, брахидактилией и тугоподвижность суставов. Часто происходит вывих хрусталика в переднюю камеру, вызывающий развитие зрачкового блока и глаукомы. Также описана пресенильная деструкция стекловидного тела. Обычно заболевание передается по аутосомно-рецессивному механизму и может вызываться мутациями гена ADAMTS10 хромосомы 19. В одной семье описан аутосомно-доминантный синдром Вейля-Маркезани, вызванный мутацией гена FBN1 (чаще аномалии этого гена вызывают синдром Марфана). На фоне мутации гена ADAMTS17 хромосомы 15 описан Вейля-Маркезани-подобный синдром. ADAMTS10 и ADAMTS17 относятся к семейству белков ADAMTS-протеаз. Родственное семейство белков, ADAMTS-подобные протеины, включает в себя протеин ADAMTSL4, мутации кодирующего гена выявлены в некоторых семьях с изолированной аутосомно-рецессивной эктопией хрусталика и эктопией зрачка и хрусталика (ectopia lentis etpupillae—ELeP). Известно, что эти протеины взаимодействуют с протеинами ЕСМ (в том числе фибриллином) и участвуют в TGF-β сигнальной системе.
г) Эктопия хрусталика и зрачка. Эктопия хрусталика и зрачка — редкое состояние, обычно наследуемое по аутосомно-рецессивному механизму, хотя описана семья с доминантным наследованием. Близкое заболевание — аутосомно-рецессивная эктопия хрусталика; описана семья, в которой наблюдались оба фенотипа. Хрусталик и зрачок смещаются в противоположных направлениях, в результате формируется овальный или щелевидный зрачок. Также описаны ослабленная дилатация зрачка, осевая близорукость, глаукома, мегалокорнеа и выявляемые при иллюминации дефекты радужки. На гистологических срезах и при ультразвуковой биомикроскопии выявляются мембраны, образующиеся на задней поверхности радужки, возможно, что данное состояние развивается вследствие механической фиксации зрачка мембранозными структурами, что сопровождается разрывом зонулярных волокон. В нескольких семьях с эктопией зрачка и хрусталика и в нескольких с аутосомно-рецессивной эктопией хрусталика были выявлены мутации гена ADAMTSL4.
д) Эктопия хрусталика при аниридии и врожденной глаукоме. Аниридия редко осложняется эктопией хрусталика. Она может развиваться вторично на фоне развитой инфантильной глаукомы и буфтальма. Хирургическое удаление катаракты, которая часто обнаруживается у таких больных, может стать причиной неэффективности последующих антиглаукома-тозных операций. Синдром Стерджа-Вебера также может вызвать развитие вторичной эктопии хрусталика по тому же механизму.
е) Эктопия хрусталика при мегалокорнеа. Описана эктопия хрусталика (часто в направлении вниз) в сочетании с мегалокорнеа (при отсутствии офтальмогипертензии). Может сопровождаться катарактой.
ж) Эктопия хрусталика при синдроме Элерса-Данло. Эктопия хрусталика изредка наблюдается в сочетании с близорукостью высокой степени при синдроме Элерса-Данло.
з) Эктопия хрусталика при травме. Травма глаза может вызывать повреждение зонулярных волокон и эктопию хрусталика. Иногда эти повреждения могут возникать при травмах вследствие жестокого обращения с ребенком.
и) Эктопия хрусталика при недостаточности сульфит-оксидазы и молибденового кофактора. Эти близкие заболевания представляют собою редкие аутосомно-рецессивные врожденные аномалии метаболизма сульфитов. Оба заболевания вызывают нарушение функции сульфит-оксидазы, приводящее к токсическому поражению центральной нервной системы, механизмы которого неизвестны. Следует заподозрить наличие данного заболевания у новорожденных при сочетании судорожных припадков, патологического тонуса, тяжелой задержки нервного развития и эктопии хрусталика. Больные дети обычно умирают в раннем детстве.
к) Дефицит ксантин-оксидазы. Это очень редко встречающаяся причина эктопии хрусталика. Заболевание характеризуется очень низкими уровнями мочевой кислоты в сыворотке крови.
Лечение эктопии хрусталика
Прежде всего, при лечении эктопии хрусталика офтальмолог должен стремиться к восстановлению зрительных функций, профилактике или лечению амблиопии и правильному лечению развившихся осложнений, в том числе глаукомы. Многим детям требуется лишь оптическая коррекция приобретенных близорукости/астигматизма. Удовлетворительной оптической коррекции можно достичь при помощи очков, особенно если имеется относительно симметричная аномалия рефракции. Однако, при наличии асимметричной (или односторонней) эктопии хрусталика, чтобы избежать анизейконии, может оказаться необходимой коррекция контактными линзами. При значительном подвывихе хрусталика можно попытаться откорректировать аномалию рефракции афакичной зоны хрусталика. Сочетание с медикаментозным мидриазом может повысить переносимость такой коррекции.
Несмотря на тщательное консервативное лечение, двусторонняя аметропическая амблиопия выявляется примерно у 50% пациентов с эктопией хрусталика. Это особенно заметно при смещении края хрусталика до центра зрачка, но рефракция в зоне зрительной оси остается преимущественно факичной. В таких случаях часто развивается осевая близорукость высокой степени, возможно, вследствие амблиопии. Считается, что раннее оперативное лечение эктопии хрусталика может предотвратить развитие индуцированной миопии и уменьшить связанный с близорукостью высокий риск отслойки сетчатки. Таким образом, хирургическое удаление хрусталика показано больным с низкой остротой зрения, обусловленной тем, что зрачок разделен пополам краем хрусталика. Также операция показана больным при смещении хрусталика вперед или при персистирующем увейте, вызванном раздражением радужки смещенным хрусталиком. При смещении хрусталика назад пациента можно лечить консервативно, но необходимо проводить наблюдение. Показаниями к выполнению лензвитрэктомии являются симптомы глаукомы, увеита или дегенеративных изменений сетчатки. При гомоцистинурии хрусталик чаще всего смещается вперед.
Часто бывает возможным выполнить репозицию хрусталика в состоянии мидриаза путем прямого механического давления на роговицу мышечным крючком. Затем достигается миоз.
При эктопии хрусталика удается получить очень хорошие результаты после выполнения ленсэктомии через pars plana или лимбальный доступ с использованием микрохирургической техники. При использовании лимбального доступа витреотом следует вводить в зоне наибольшего смещения хрусталика. Аспирация вещества хрусталика внутри его капсулы до завершения капсулэктомии позволяет предотвратить попадание фрагментов хрусталика в стекловидную полость. Отслойка сетчатки была частым осложнением ленсэктомии до введения в практику инструментов для витрэктомии, в настоящее время она наблюдается редко. Использование контактных линз или очков — эффективный и относительно простой метод коррекции послеоперационной афакии. В одном крупном исследовании максимальная острота зрения с коррекцией приблизительно 90% глаз с эктопией хрусталика после выполнения ленсэктомии повысилась на две и более строки таблицы Снеллена.
Альтернативный метод, позволяющий сместить хрусталик в сторону от зрительной оси с последующей афакической коррекцией — YAG-лазерный лизис зонулярных волокон. Во время этого вмешательства можно повредить хрусталик, что потребует выполнения ленсэктомии. Эта методика применяется нечасто.
Почти во всех случаях отмечается улучшение зрительных функций, но эффект может развиваться не сразу (что часто обусловлено длительно существующей аметропической амблиопией).
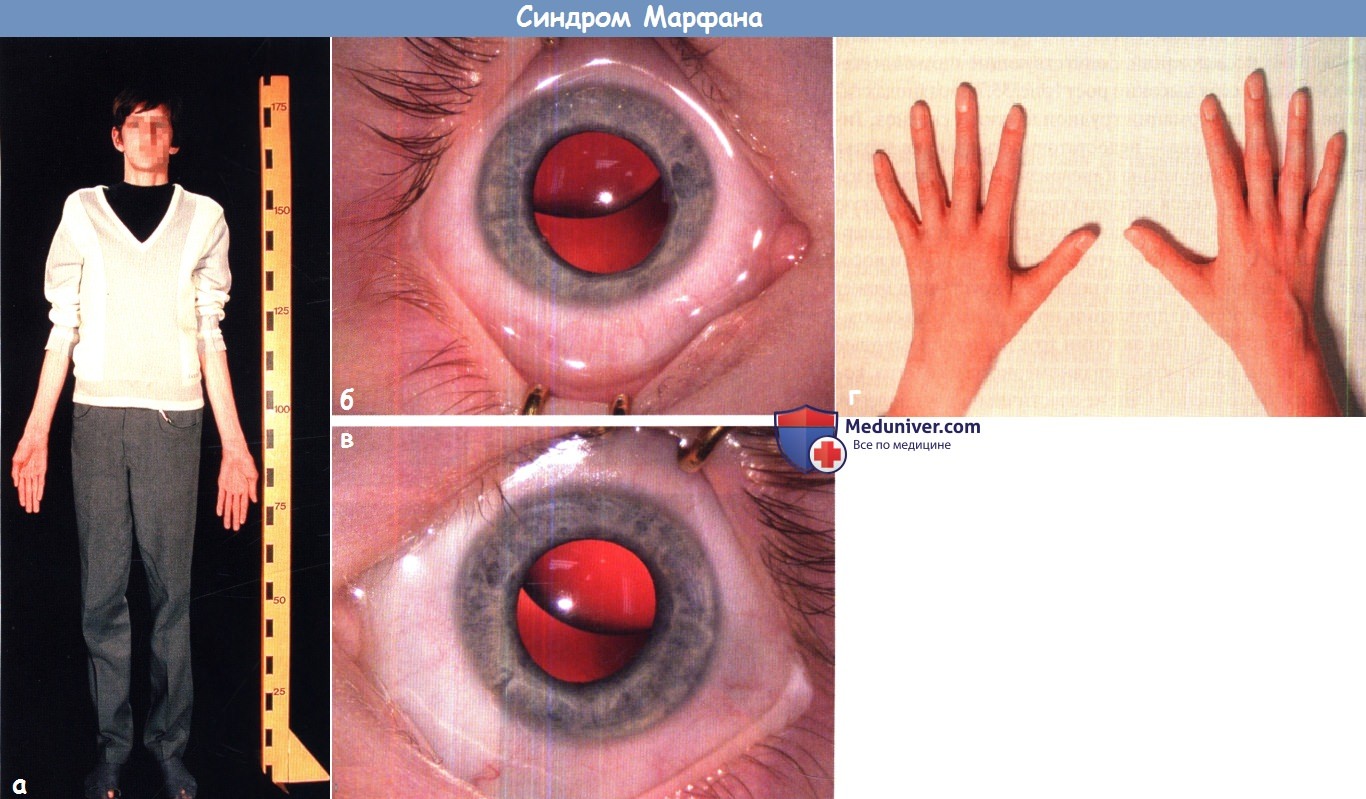
а - Синдром Марфана. Возраст 15 лет, рост 1,75 м. У пациента очень длинные конечности, арахнодактилия и воронкообразная грудная клетка.
б,в - Синдром Марфана. Подвывих хрусталика вверх на правом (б) и левом (в) глазу того же ребенка.
г - Синдром Марфана. Арахнодактилия. 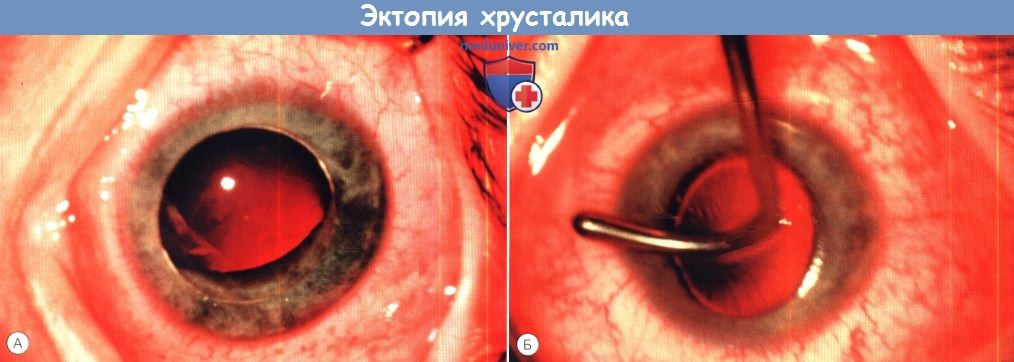
Гомоцистинурия:
(А) Передне-задняя дислокация хрусталика с ущемлением в зрачке.
(Б) Гомоцистинурия с дислокацией хрусталика вперед и глаукомой. Под местной анестезией мышечным крючком хрусталик репонирован. 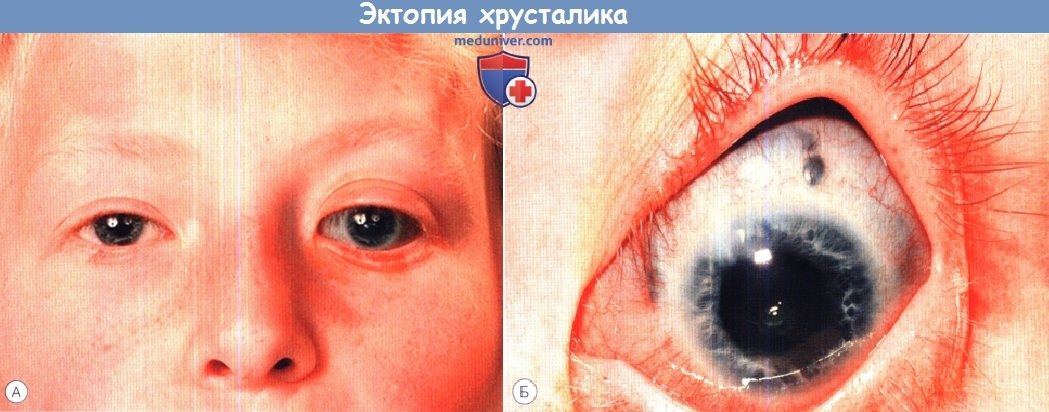
Гомоцистинурия:
(А) Светловолосый мальчик с хронической глаукомой, развившейся после незафиксированной дислокации хрусталика.
(Б) Несмотря на его возраст, на левом глазу развился буфтальм. 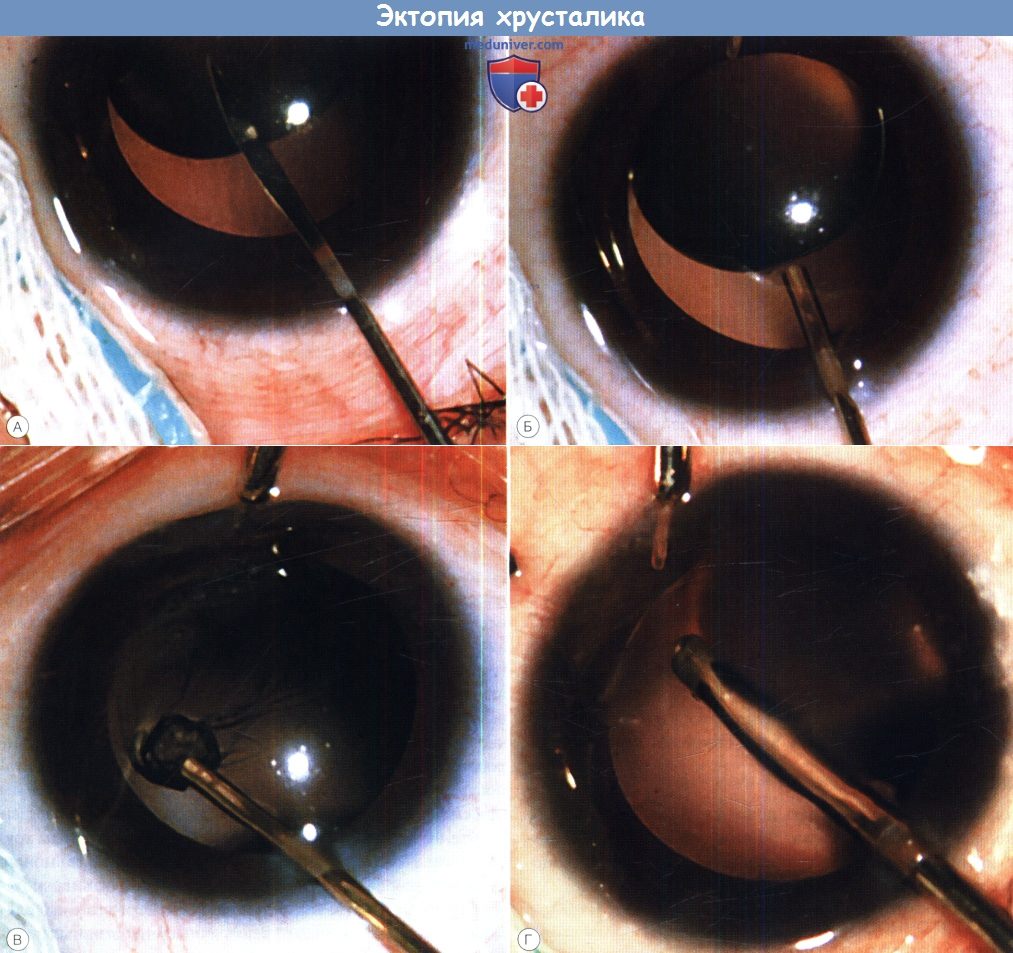
Синдром Марфана. Оперативное вмешательство на хрусталике.
(А) Передняя камера поддерживается небольшой канюлей (на фотографии не видна), остроконечным ножом выполняется капсулотомия.
(Б) Через разрез капсулы в хрусталик введена простая канюля для аспирации.
(В) Аспирировано все вещество хрусталика. (Г) Остатки капсулы удаляются витреотомом.
Читайте также:


