Неустойчивый стул у ребенка после инфекции
Кишечник каждого человека заселен множеством бактерий. Находясь в определенном соотношении, они обеспечивают нормальное функционирование организма.
В первую очередь, это бифидобактерии и лактобактерии. Они защищают внутреннюю среду человека от проникновения вредных микробов и токсинов, способствуют формированию иммунитета, то есть ставят заслон любой внешней агрессии.
Кроме того, микрофлора играет важнейшую роль в пищеварительных процессах. С ее помощью усваиваются витамины и микроэлементы, синтезируются биологически активные вещества.
Она вырабатывает необходимые ферменты, позволяющие организму полноценно принимать и использовать белки, жиры, углеводы, нуклеиновые и желчные кислоты.
Бифидо- и лактобактерии, кишечная палочка составляют в норме большую часть микрофлоры, но она включает в себя и условно-патогенную микрофлору (клебсиелла, стафилококк, энтерококк, протей), которая при действии неблагоприятных факторов (стресс, травмы, снижение иммунитета) способна провоцировать возникновение болезни.
В организм может попадать и болезнетворная флора (так называемая патогенная). В норме ее в кишечнике нет, и, попадая туда, такие микроорганизмы также вызывают заболевания (кишечные инфекции).
Что такое дисбактериоз?
Откуда берутся бактерии?
В норме к моменту рождения желудочно-кишечный тракт малыша стерилен. И только в процессе родов, при прохождении ребенка через родовые пути, и после первого кормления в кишечник попадает флора, которая его заселяет.
Причины болей в животе
Механизм разрушения полезной микрофлоры в кишечнике очень сложен.
Во-первых, причинами возникновения дисбактериоза могут быть нарушения функций органов пищеварения, а именно: заболевания печени, желудка, кишечника, а также врожденные пороки их развития. К дисбактериозу обычно приводят разные кишечные инфекции (дизентерия, сальмонеллез и др.).
Дисбактериозможет развиться у малыша, живущего в условиях плохой экологии (дом находится рядом с крупным промышленным предприятием, складом химической продукции и т. д.).
Постоянные конфликты в семье, непрерывные стрессы, в результате которых ребенок часто плачет и много нервничает, также губительно сказываются на микрофлоре.
Поэтому при лечении основного заболевания следите за тем, чтобы у вашего малыша не было проблем с состоянием микрофлоры кишечника.
Течение дисбактериоза
При дисбактериозе на смену полезным бактериям кишечника приходят вредные, они заселяют освободившиеся ниши и начинают наносить разрушительные удары по здоровью.
На следующей стадии дисбактериоза, когда в микрофлоре уже появляются патогенные бактерии, проявлений значительно больше. Они могут быть похожи на симптомы различных заболеваний.
У грудных детей наблюдаются срыгивания, рвота, вздутие живота, через 1,5-2 часа после еды малыш беспокоится, притягивает ножки к животу, у него нарушается сон, он плохо прибавляет в весе.
Дисбактериоз может проявляться симптомами энтерита (воспаления тонкого кишечника), а именно частыми поносами, вздутием живота, метеоризмом, болями в животе. Ребенок становится раздражительным, но в то же время слабым, вялым, он быстро устает, жалуется на головную боль. Стул при этом жидкий, может быть пенистым, с кислым запахом, со слизью и зеленью.
В некоторых случаях дисбактериоз имеет все признаки энтероколита. Ребенок плохо растет, но зато энергично прибавляет в весе, жалуется на схваткообразные боли в животе, у него скопление газов, которые отходят с большим трудом, стул неустойчив: у одних детей частые поносы, у других – запоры.
Дети теряют интерес к пище, даже самые любимые в прошлом продукты им уже не по вкусу. Поскольку нарушаются всасывательные функции кишечника, наблюдается симптом проскальзывания пищи (только поел и уже просится на горшок), появляются сбои в обменных процессах. Дети вялы, им явно не хватает витаминов и минеральных веществ.
Порой дисбактериоз своими симптомами напоминает колит (воспаление толстого кишечника). У ребенка неустойчивый стул: то поносы, то запоры. Практически всегда присутствует синдром неполного опорожнения кишечника: после туалета малыш беспокоен, нервничает, не может объяснить, что его тревожит. Язык обложен налетом, скапливаются газы.
Тяжелый дисбактериоз – очень серьезная проблема. Микрофлора нарушена основательно: в ней прочно обосновались уже несколько видов патогенных микробов в довольно больших концентрациях.
У ребенка время от времени повышается температура, его знобит, лихорадит, часто болит голова; как правило, во второй половине дня начинаются схваткообразные боли в животе, часто случаются рвоты, понос.
Диагностика дисбактериоза
Диагностика дисбактериоза основывается на данных клиники и лабораторных исследований. Применяется копрологическое, биохимическое и бактериологическое исследование кала.
Как вылечить дисбактериоз?
Во-первых, необходимо устранить причины, вызвавшие появление дисбактериоза.
Для детей, находящихся на искусственном вскармливании, применяют специальные лечебные смеси, соответствующие их основным пищеварительным нарушениям. При смешанном вскармливании продолжают давать детям те смеси, которыми они питались ранее.
Диету надо обязательно согласовать с лечащим врачом, однако самостоятельно следует исключить сырые овощи, фрукты, можно разрешить бананы и печеные яблоки.
Из мясных продуктов допускается нежирное мясо курицы и кролика. Из каш предпочтительнее рисовая и пшенная, их желательно употреблять в протертом виде. При разжижении стула полезно пить рисовый отвар. Из овощей оставляем только картофель.
Молочные продукты исключаются. Из напитков разрешены сладкий чай, вода, компот из сухофруктов (без ягод), кисели. Соки и газированные напитки категорически запрещены.
Кроме того, необходимо организовать правильный режим дня. Очень важно создать общий благоприятный эмоциональный фон; постараться оградить ребенка от стрессовых ситуаций, конфликтов и ссор. Общаться с малышом следует как можно ласковее и нежнее.
Еще одно важное замечание: практически невозможно добиться полного выздоровления такого маленького ребенка автономно. Курс профилактической терапии обязательно должны пройти окружающие: родители, няня, бабушки.
На первом этапе необходимо подавить патогенные микробы и нормализовать микрофлору. У ребенка с дисбактериозом, как уже было сказано, могут быть очевидные желудочно-кишечные нарушения: боли в животе, понос, рвота, которые необходимо снять.
Если малыш плохо ест, то недостаток продуктов необходимо возмещать водой, сладким чаем или специальными растворами, которые порекомендует врач. Это могут быть глюкозо-солевые растворы «http://health.passion.ru/l.php/antibiotiki-chem-ih-mozhno-zamenit.htm назначает врач, самостоятельное применение недопустимо.
«http://health.passion.ru/l.php/posestcenie-ginekologa-chto-nado-znat_77.htm уточнить у врача состояние микрофлоры половых органов, вовремя его скорректировать.
Раннее прикладывание новорожденного к груди.
Соблюдение пищевого рациона кормящей женщины.
Поддержание естественного вскармливания до 1 года.
Своевременное введение прикормов.
Наблюдение за динамикой массы тела, общим состоянием малыша и изменением консистенции его стула.
Если возникают сомнения, не бойтесь лишний раз спросить совета врача, пусть он развеет все тревоги или вовремя назначит необходимое лечение. Здоровья вам и вашему малышу!
Вера АНОХИНА,
врач-педиатр

Прикорм, сроки введения прикорма, как приготовить, правила в.

- Первая дефекация (опорожнение кишечника от мекония) происходит в течение 36 часов от рождения. У 90% детей выход мекония наблюдается в первые 24 часа от рождения.
- В течение первой недели жизни, у ребенка наблюдается в среднем 4 дефекации в день. Этот показатель очень переменчив и зависит от типа вскармливания: искусственного или естественного.
- До 2х лет среднее количество дефекаций может варьировать от 3х раз в день до 1 раза в несколько дней.
- После двух лет количество дефекаций 1-2 раза в день
- После 4х лет – 1 раз в день
- Органические, т.е. вызванные каким либо заболеванием

Вегетарианство в очередной раз набирает популярность. Така.
- Легкий и / или временный запор, который длится всего несколько дней. Это очень распространенная ситуация, которая может повторяться время от времени.
- Хронический (постоянный и серьезный) запор. Встречается гораздо реже. Лечение его отличается от более частых – легких, временных запоров.
- Затрудненную дефекацию, или дефекацию, при которой нужны значительные усилия и / или
- Боль при дефекации. и / или
- Стул реже, чем обычно.
Причины ИМВП. Факторы риска. Симптомы. Диагностика. Визуал.
- Стул реже двух раз в неделю
- Эпизод недержания стула после приобретения гигиенических навыков
- Ранее наблюдавшиеся эпизоды выраженной задержки стула
- Болезненная или затрудненная дефекация
- Большой объем стула
- Каловый комок большого диаметра
- Стул реже двух раз в неделю
- Эпизоды недержания стула
- Эпизоды волевой задержки стула
- Болезненная или затрудненная дефекация
- Большой объем стула
- Каловый комок большого диаметра
- Недостаточное содержание в продуктах питания пищевых волокон, клетчатки (грубую часть продуктов, которая не переваривается и остается в кишечнике) и / или
- Недостаточное поступление жидкости.
- предыдущая дефекация, возможно, была трудна и болезненна. Поэтому ребенок пытается отложить дефекацию, боясь вновь испытать боль и дискомфорт. (анальная трещина, раздражение перианальной зоны, сексуальное насилие, геморрой)
- незнакомая или дискомфортная обстановка (например, в общественных туалетах). Ребенок может "временно выключить" дефекацию, пока он не вернется домой.
- эмоциональные проблемы, депрессия.

Колики! Ребенок не спит ночами, плачет, беспокоит родителей.
- Картофель в мундире с печеными бобами или овощной суп с хлебом.
- Курага или изюм для десерта.
- Каша или другие злаки с высоким содержанием клетчатки, на завтрак.
- Фрукты с каждым приемом пищи.
- Возможно, не стоит позволять ребенку брать конфеты, пока он не съест фрукт.
- Постарайтесь, чтобы ребенок привык к определенному времени посещения туалета. После завтрака, перед школой или детским садом – лучший вариант. Попробуйте и выделите достаточно времени, чтобы он не чувствовал спешки.
- Система поощрений иногда полезна для детей младшего возраста, подверженных удержанию стула. Например, небольшое угощение после каждого удачного похода в туалет. Тем не менее, старайтесь не делать трагедию из туалетной проблемы. Цель состоит в том, чтобы ситуация была обычной и не вызывала напряжения – дело житейское.
Вы обнаружили сыпь в паху своего грудного малыша? Или озад.
- Повторяющиеся ситуации, когда ребенок испытывает сложности или проблемы при опорожнении кишечника.
- Ребенок регулярно пачкает белье очень мягким стулом, или фекалиями в виде слизи. Это часто расценивается родителями, как понос.
- Ребенок может стать раздражительным, мало ест, плохо себя чувствует, ощущает боли в животе время от времени, и в целом у него пониженный фон настроения.
- Врач часто может чувствовать заполненные жестким, комковатым каловым содержимым, терминальные отделы кишечника, при пальпации живота.
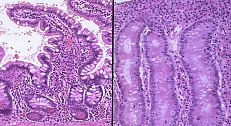
Целиакией называют врожденное заболевание, связанное с непер.
- Ребенок чаще ходит в туалет и имеет регулярный стул. Так как он ходит в туалет чаще, стул становится меньше по объему и мягче. Таким образом, кал будет выделяться легче. Ребенок освободится от страха ходить в туалет большим жестким болезненным комком.
- Перерастяжение прямой кишки уменьшается, и она может постепенно вернуться к нормальным размерам, функции восстанавливаются должным образом.

Определение. О частоте, консистенции и прочих характеристи.
Каждый родитель наверняка сталкивался с диареей у новорожденного. Неудивительно, ведь в педиатрии это один из наиболее распространенных симптомов. Например, острыми кишечными инфекциями, которые сопровождаются диареей, ежедневно заболевают около тысячи малышей по всей России. Жидким стулом может проявиться и транзиторный дисбиоз — временный дисбаланс микрофлоры, свойственный всем грудничкам. Словом, диарея у ребенка может быть вызвана самыми разными причинами. К счастью, большая часть эпизодов проходит довольно быстро.
Причины диареи у детей
В зависимости от формы диареи — острой или хронической — различаются причины ее появления. Чаще возникает острая, она длится не больше недели, может сопровождаться высокой температурой и рвотой. Причина обычно кроется в инфекции. Исследование, которое провели медики в Казани, показало, что более чем в 70% случаев острая кишечная инфекция у детей до трех лет была вызвана вирусами.
По данным ВОЗ, причиной диареи могут стать следующие возбудители:
- вирусы — ротавирус, аденовирус, норовирус;
- бактерии — сальмонеллы, шигеллы, стафилококки, патогенные кишечные палочки, клостридии, иерсинии, холерный вибрион;
- простейшие микроорганизмы (гораздо реже) — лямблии, амебы, криптоспоридии.
Иногда диарею вызывает даже не сам микроб, а его токсины. Во многих случаях установить причину диареи вообще не удается.
Если диарея длится более 14 дней, она относится к хронической. Хотя некоторые специалисты считают, что о хронической форме можно говорить при продолжительности от трех–четырех недель. В любом случае эта форма диареи у маленьких детей бывает гораздо реже и обычно развивается постепенно. При этом ребенок худеет, ему требуется лечение или переход на специальное питание.
Возможные причины хронической диареи у детей:
- наследственные болезни — муковисцидоз, целиакия, лактазная недостаточность, врожденные аномалии кишечника;
- пищевые аллергии. Чаще всего встречается реакция на белок коровьего молока;
- воспаления кишечника — неспецифический язвенный колит, аутоиммунные заболевания;
- функциональные расстройства. Сам кишечник не поражен, но его движения нарушены: сокращения слишком сильные или, наоборот, слабые;
- нарушения баланса микрофлоры после перенесенной острой диареи, дисбиоз или синдром избыточного бактериального роста в тонком кишечнике.
Понос у новорожденных
С самого рождения могут проявиться наследственные заболевания, например дефицит ферментов, врожденная хлоридная диарея, врожденная экссудативная энтеропатия (лимфангиэктазия). Кроме них, причиной диареи у грудного ребенка может стать инфекция (чаще вирусная), а также дисбиоз, развитию которого способствует множество факторов: это и позднее прикладывание к груди, и искусственное вскармливание, и нарушения в питании, и лечение антибиотиками.
Нужно отметить, что диарея в любом случае сильно влияет на баланс микроорганизмов, даже если изначально кишечная микрофлора у ребенка и не была нарушена. Ведь в этот период собственная микрофлора малыша только начинает формироваться, и на ней отражается любое заболевание кишечника. Поэтому в курс лечения диареи часто включают полезные микроорганизмы вместе с питанием или в виде добавок.
Понос у грудного ребенка до года
С введением прикорма (или если малыш сразу на искусственном вскармливании) проявляются новые проблемы. Это пищевые аллергии и непереносимости, которые обычно сопровождаются пенистым стулом, вздутием и болью в животе.
Непереносимость глютена — целиакия — развивается примерно через один–три месяца после введения в рацион продуктов, содержащих пшеницу, рожь и ячмень. Другой частой причиной диареи у малыша до года является аллергия на белки коровьего молока (после введения молочных продуктов), а также другие пищевые аллергии.
К учащению и разжижению испражнений приводит избыток фруктовых соков, воды, смеси в рационе ребенка. Такое нарушение стула не является заболеванием и проходит, если наладить кормление. Но после введения в рацион сладостей, соков и сладкого питья может проявиться диареей нехватка ферментов сахаразы и изомальтазы.
Понос у детей от года
В этом возрасте дети начинают активно знакомиться с внешним миром, все пробуют на зуб. В результате значительно вырастает вероятность отравления и инфекционной диареи, как вирусной, так и бактериальной.
Кроме того, причиной диареи у годовалого ребенка могут стать функциональные нарушения, при которых кишечник либо сокращается слишком сильно, либо, наоборот, находится в состоянии атонии. Обычно этот тип диареи связан с поражением нервной системы или эмоциональным состоянием малыша.
К сожалению, причин для диареи у маленьких детей множество, и не всегда можно понять, что именно вызвало приступ. Но иногда за диарею принимают другие состояния. Поэтому важно разобраться в характерных признаках диареи у детей.
Очевидно, что при поносе ребенок чаще пачкает подгузники. Но нужно учесть, что частота стула у детей различается в зависимости от возраста. До трех месяцев ребенок ходит в туалет так же часто, как и ест, то есть стул пять–семь раз в сутки для новорожденного — это норма. Для детей с трех месяцев и до года считается естественным опорожнять кишечник от одного до четырех раз в день. После года норма — это оформленный, без патологических примесей стул один–два раза в сутки.
Также нужно обратить внимание на вид кала. У грудничков кал чаще неоформленный и может быть довольно жидким, но он не должен содержать примеси пены, гноя или крови.
Признаками диареи будут:
- жидкий, водянистый (в виде рисового отвара), пенистый стул;
- примеси слизи или гноя (зелень);
- прожилки крови.
По определению ВОЗ, диареей считается водянистый жидкий стул чаще трех раз в сутки. Однако, так как частота дефекаций с возрастом меняется, важнее сравнивать частоту стула у ребенка с предыдущими сутками, до болезни.
Кроме изменений в кале, диарея может сопровождаться и другими симптомами, такими как:
- повышение температуры;
- тошнота, рвота;
- спазмы, боль и вздутие в животе;
- слабость, вялость;
- плач, крик, беспокойство.
Понос у ребенка — не редкость. И мам очень часто волнует вопрос: чем лечить диарею у ребенка или как остановить диарею у грудничка, чтобы можно было обойтись без больницы? И вот здесь кроется серьезная опасность. Дело в том, что маленькие дети, особенно новорожденные, переносят диарею гораздо хуже, чем взрослые. Главную опасность для них представляет обезвоживание. Если взрослый человек сможет восполнить потерю жидкости из внутренних запасов, то у младенца таких запасов практически нет.
Поэтому, если у ребенка очень частый и очень жидкий стул, если у него повышена температура или если в стуле неоднократно появляется кровь, нужно обязательно обратиться в больницу. Дожидаясь врача, можно понемногу поить малыша, замещая потерянную жидкость. Питьевой режим важен и при более легких формах диареи, не требующих госпитализации.
Отпаивание
Чем восполнять потерянную жидкость?
Можно пить слегка подсоленную воду, для детей постарше — рисовый отвар, некрепкий и несладкий чай, простой бульон или специальные аптечные растворы для регидратации. Нельзя: сладкие и газированные напитки, соки, травяные настои, коровье молоко, крепкий сладкий чай и кофе.
Сколько нужно пить?
Если ребенок маленький, то ему дают около 50 мл жидкости после каждого жидкого стула. Если малыш уже пьет самостоятельно, то ограничивать его не нужно — он может пить столько, сколько захочет. К сожалению, в тяжелых случаях этих мер может не хватить, тогда жидкость вводят внутривенно.
Питание
Очень часто при диарейных болезнях есть совсем не хочется, а иногда в советах встречаются водно-чайные паузы с отказом от пищи более четырех–шести часов. Но эта схема совершенно не подходит маленьким детям. При диарее и так нарушается всасывание питательных веществ, поэтому их нужно вовремя восполнять.
Еда должна быть легкой, питательной и максимально щадить слизистую желудка и кишечника. В рацион обычно включают некрепкий бульон, сухарики, можно каши и легкие супы. В остром периоде диареи иногда рекомендуют диету BRAT (бананы, рис, пюре из яблок, тосты/сухарики) или BRATТ — то же, но с добавлением чая. Однако эта схема бедна белком и не подходит для длительной диеты.
Так как диарея может быть вызвана пищевой непереносимостью, из питания стоит убрать манную и пшеничную каши, хлеб, молочные продукты. При диарее у грудничка врач может посоветовать перейти на щадящие безлактозные смеси. Если диарея началась с введением прикорма, то его тоже стоит пересмотреть или временно отменить.
Средства от диареи для детей
Препараты против инфекции, противовирусные или антибиотики назначает только врач. Во многих случаях от применения антибиотика при диарее вред превышает пользу. Если причина диареи в нарушении всасывания жиров, как, например, при муковисцидозе, врач может посоветовать прием ферментных препаратов.
Часто в схему лечения включают пробиотики — полезные микроорганизмы. Так как при диарее практически всегда страдает микрофлора, прием пробиотика помогает быстрее восстановить баланс микроорганизмов в кишечнике, уменьшить длительность диареи и защитить ребенка от дисбиоза. К пробиотикам относят различные микроорганизмы, самые известные из них — это лактобактерии и бифидобактерии. И те и другие являются компонентом нормальной микрофлоры кишечника, поэтому для наилучшего результата необходим комбинированный прием обоих видов бактерий.
Лактобактерии Lactobacillus rhamnosus участвуют в образовании молочной кислоты, которая подавляет рост патогенных микробов и помогает расти бифидобактериям. Отмечено, что эти лактобациллы помогают уменьшить диарею при приеме антибиотиков, а также облегчают состояние при пищевых аллергиях. В то время как Bifidobacterium longum (бифидобактерии лонгум) снижают рост вредных микроорганизмов в кишечнике, улучшают перистальтику и помогают при переваривании и усвоении пищи.
Выбирая средства для своего ребенка, стоит обратить внимание на форму выпуска: новорожденному проще дать лекарство в виде капель или раствора, чем в форме капсул или таблеток. Также необходимо проверить, с какого возраста разрешен препарат: иногда разные формы одного и того же средства имеют различные возрастные ограничения.
К средствам, которые помогают и в борьбе с диареей, и в ее профилактике, можно отнести пробиотики. Они улучшают работу кишечника, помогают нормализовать микрофлору и укрепить иммунитет.
Противопоказанием к применению является индивидуальная непереносимость отдельных компонентов препарата. Перед приемом необходимо проконсультироваться со специалистом.
Если появляется то запор то понос, причины могут быть различными. Сбои в работе желудочно-кишечного тракта возникают после болезни, переедания, употребления некачественной или слишком жирной пищи, резкой смены питания, длительного перелета.
Однако если это единичные случаи, беспокоиться не стоит. Уже через несколько дней работа органов пищеварения налаживается самостоятельно без использования лекарственных препаратов.
Тревогу должен вызывать неустойчивый стул, если он наблюдается длительное время. Особенно, если расстройство кишечника сопровождается болями и другими недомоганиями. Такие признаки могут свидетельствовать о наличии заболевания.
Синдром раздраженного кишечника

Запор может чередоваться с диареей при синдроме раздраженного кишечника. Синдромом раздраженного кишечника (СРК) называют нарушение работы желудочно-кишечного тракта.
Сбои в работе пищеварительной системы могут быть спровоцированы неврозом. Психическое расстройство вызывает нарушения в деятельности нервной системы, которая регулирует моторику кишечника.
От патологического состояния страдает тот, кто часто переедает, нерационально питается и злоупотребляет продуктами, содержащими кофеин.
Синдром раздраженного кишечника можно распознать по следующим проявлениям:
Также при синдроме раздраженного кишечника возникает ощущение постороннего предмета в горле и неудовлетворенность вдохом. Больного мучают депрессивные состояния, панические атаки и фобии. У него постоянно мерзнут руки.
Хронический панкреатит

Понос с запором часто мучают человека, страдающего хроническим панкреатитом. Панкреатитом называют заболевание, при котором воспаляется поджелудочная железа. В результате воспалительной реакции ферменты, которые вырабатывает орган, не выталкиваются в двенадцатиперстную кишку, а остаются в железе и вызывают ее разрушение. Выделяющиеся при этом токсины оказывают негативное воздействие на жизненно важные органы.
На начальной стадии недуга желчный пузырь и его протоки сокращаются вяло. В результате этого желчь застаивается в желчном пузыре и поступает в двенадцатиперстную кишку в малых количествах, недостаточных для обработки пищи. Сбои в работе органов приводят к появлению запора.
По мере прогрессирования заболевания происходит сильное послабление стула. Особенно сильно страдают от диареи больные алкогольным панкреатитом.
Для хронической формы заболевания является характерным неустойчивый стул, при котором у больного возникает то понос, то запор.
При поносе каловые массы имеют кашицеобразную консистенцию и характерный жирный блеск. Они с трудом удаляются со стенок унитаза.
Патология сопровождается подташниванием, горечью во рту, метеоризмом и вздутием живота. Больной страдает от тупой боли и ощущения тяжести в правом или левом подреберье.
Подташнивание может спровоцировать рвоту. В таком случае в рвотных массах можно обнаружить желчь.
Хронический энтероколит

Понос после запора наблюдается при хроническом энтероколите. Энтероколитом называют заболевание желудочно-кишечного тракта, которое сопровождается воспалением тонкой и толстой кишки. Патологический процесс вызывает атрофию слизистой оболочки кишечника и нарушение его функционирования.
Иногда диарея бывает настолько сильной, что больной вынужден посещать туалет до 7 раз в день. В каловых массах нередко обнаруживают слизь и частички непереваренной пищи. Во время запоров, вызывающих сильную боль, могут образовываться трещины заднего прохода. В таком случае на поверхности очень твердых фекалий остается немного крови.
Дисбактериоз кишечника

Запор и понос являются характерными симптомами дисбактериоза кишечника. Патологическое состояние возникает в результате нарушения баланса микрофлоры кишечника.
У здорового взрослого человека в кишечнике находится около 50 триллионов микроорганизмов, часть из которых относится к полезной микрофлоре, а часть — к условно-патогенной, способной вызывать заболевания при определенных условиях.
Микроорганизмы, населяющие кишечник, выполняют много полезных функций:
- утилизируют непереваренные остатки пищи;
- нейтрализуют и выводят из организма токсины;
- участвуют в синтезе витаминов;
- тренируют иммунную систему человека.
Численность условно-патогенных и патогенных микроорганизмов регулируется представителями полезной микрофлоры.
При дисбактериозе численность полезных микроорганизмов уменьшается. Оставшиеся бактерии продуцируют недостаточно веществ для сдерживания роста условнопатогенной микрофлоры.
Стремительно размножающиеся патогены изменяют кислотно-щелочной баланс кишечника, создавая благоприятную среду для жизнедеятельности возбудителей заболеваний.
Избыточное количество патогенов вызывает различные недомогания. У больного появляются боли в животе, тошнота, отрыжка, неприятный привкус и плохой запах изо рта. Его мучают понос и запор, которые появляются по очереди. Вследствие уменьшения численности полезных микроорганизмов ослабевает иммунная защита.
Больной становится уязвим перед инфекционными заболеваниями и страдает от аллергических реакций на продукты, которые ранее употреблял без последствий.
Хронический холецистит
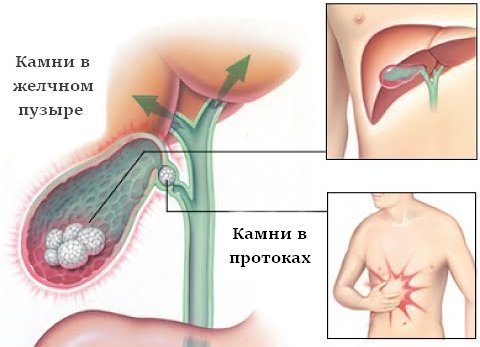
Запор после поноса может быть признаком развития хронического холецистита. Холециститом называют воспаление желчного пузыря, при котором нарушаются процессы желчеобразования и желчевыделения. Хроническая форма заболевания в большинстве случаев развивается после образования камней в органе. Камни вызывают повреждение и воспаление стенок желчного пузыря.
- понос при хроническом холецистите часто появляется после употребления жирных блюд;
- при воспалении желчного пузыря нарушается процесс переваривания жирной пищи;
- во время диареи каловые массы имеют кашицеобразную консистенцию и резкий зловонный запах.
Для хронического холецистита характерны боли и ощущение тяжести в правом подреберье или в области над пупком. Неприятные ощущения появляются в течение ближайшего часа после еды. Если среди продуктов были жареные, копченые и жирные продукты, болезненность будет выражена сильнее.
Потом больной начинает страдать от запоров.
Приступ холецистита может спровоцировать переохлаждение, тряска в транспорте, стресс и чрезмерные физические нагрузки.
Болезнь Крона

Понос и запор могут сигнализировать о развитии болезни Крона. Болезнью Крона называют хроническую патологию желудочно-кишечного тракта, имеющую воспалительную природу. Она характеризуется образованием гранулем (узелков).
Очаги поражения могут появиться в любом отделе пищеварительного тракта. Чаще всего они локализуются в подвздошной кишке и начальном отделе тол-стой кишки.
Сначала у больного возникают боли в животе и диарея. Позывы к дефекации возникают до 6 раз в сутки, преимущественно в ночное время. Больной человек страдает от чрезмерной потливости, рвоты, тошноты и вздутия живота. Его температура тела может подниматься до 38-39°С. Потливость особенно сильно выражена ночью.
Воспалительный процесс вызывает появление эрозий на стенках кишечника. Перемещающиеся по нему каловые массы травмируют изъязвленную слизистую оболочку. Поэтому в фекалиях обнаруживается слизь и кровь. Диарея чередуется с непроходимостью кишечника, следствием которой является сильный запор. В результате задержки каловых масс стенки кишечника повреждаются еще сильнее.
Поскольку заболевание имеет аутоиммунную природу, у больного могут быть обнаружены признаки артрита (поражение суставов), стоматита (воспаление слизистой оболочки ротовой полости), узловатой эритемы (кожное заболевание), эписклерита (поражение белков глаз).
Для заболевания характерна чередующаяся симптоматика. После периодов обострения наступает ремиссия, во время которой признаки патологии уменьшаются или полностью исчезают.
Заболевания прямой кишки
- Чередующиеся поносы и запоры могут быть признаком грозного заболевания — рака прямой кишки. Раком прямой кишки называют злокачественную опухоль, которая развивается из клеток, выстилающих кишку. Характерной особенностью заболевания является чередование запоров и поносов. При дефекации выделяется кровь и слизь из заднего прохода. Больной страдает от ложных позывов к дефекации и болей в прямой кишке.
- Появление запора, чередующегося с диареей, может свидетельствовать о развитии проктита или парапроктита. Проктит — это воспаление слизистой оболочки прямой кишки. Острая форма заболевания проявляется внезапно. У больного возникает боль в области промежности, жжение и ощущение тяжести в прямой кишке. Температура тела повышается до 38°С, появляется слабость, стул становится неустойчивым. Если вместе с поносом из прямой кишки выходит кровь или ее сгустки, процесс приобрел язвенно-некротический характер. При парапроктите наблюдается гнойное воспаление тканей, окружающих прямую кишку. У больного повышается температура тела выше 38°С, появляются сильные боли внизу живота и в области прямой кишки. Возникает одновременно расстройство стула и мочеиспускания. Позывы к дефекации становятся частыми и болезненными.
Гельминтозы

Появление у взрослого неустойчивого стула может быть признаком глистной инвазии. Паразиты, заселяющие кишечник, выделяют большое количество токсических веществ, которые отравляют организм.
Токсины вызывают воспаление и нарушение работы органов. Если гельминтов очень много, они могут полностью перекрывать просвет кишечника, вызывая запор.
Некоторые виды гельминтов вырабатывают вещества, провоцирующие диарею. Когда количество этих паразитов велико, они могут вызвать острую диарею после запора.
Если блокирование просвета кишечника возникает периодически, в этой ситуации будет наблюдать-ся чередование поносов и запоров. Ситуация усугубляется интоксикацией, которая негативно влияет на работу кишечника. Она может спровоцировать различные заболевания органов пищеварения. Они также могут стать причиной появления неустойчивого стула.
Что делать при появлении неустойчивого стула
Если неустойчивый стул наблюдается длительное время, необходимо обратиться к врачу. Доктор назначит обследование и расскажет, что делать. Результаты исследований помогут понять, почему стул стал неустойчивым.
В зависимости от результатов обследования больному будут назначены ферментные препараты, антибиотики, спазмолитики, противопаразитарные средства, сорбенты или слабительные.
Самолечение не допускается. Не зная, как вызвать понос, многие люди увлекаются слабительными. Неконтролируемый прием слабительных средств может нарушить работу кишечника и усугубить состояние больного.
При очень сильной диарее нужно звонить в скорую помощь. Такое состояние опасно обезвоживанием. До прихода доктора нужно пить много воды.
Вызывать скорую помощь необходимо, если появление чередующегося запора с поносом сопровождается повышением температуры тела, болью, выделениями из прямой кишки, содержащими гной и кровь.
Читайте также:


