Огнестрельная рана и раневая инфекция
Раной называется всякое повреждение тканей, сопровождающееся нарушением целостности покровов – кожи, слизистой. Под огнестрельной раной подразумевается совокупность повреждений тканей и органов по всему ходу раневого канала от входного до выходного отверстий включительно и реакция жизненно важных органов и систем в ответ на огнестрельную травму. В зависимости от масштабности боевых действий, в структуре санитарных потерь огнестрельные ранения составляют 86-93%.
В отличие от ран, наносимых холодным оружием или другими предметами, для огнестрельной раны существуют присущие только ей особенности. Что к ним относится? Это, прежде всего, тяжелая общая реакция организма, склонность к частым гнойным или другим инфекционным осложнениям, длительность периода заживления, большое количество смертельных исходов, массивность повреждения тканей. Это общие особенности. Существуют также и частные: наличие омертвевших тканей, появление новых очагов некроза, неравномерность протяженности поврежденных и некротизированных тканей в различных участках стенки раневого канала, нередко присутствие в тканях инородных тел (ранящий снаряд, фрагменты одежды и т.д.). Обращает на себя внимание большой объем нежизнеспособных тканей и высокая частота гнойных осложнений.
Для формулировки диагноза пользуются следующей классификацией огнестрельных ран: по виду ранящего снаряда - пулевое, осколочное, шариковыми и стреловидными элементами; по характеру раневого канала - сквозные, слепые, касательные; по отношению к полостям - проникающие и непроникающие; по характеру поврежденных тканей - мягкие ткани, кости, сосуды, нервы, внутренние органы; по числу повреждений - одиночные, множественные, сочетанные повреждения одним ранящим снарядом 2-3 органов одной анатомической области или двух и более анатомических областей; комбинированные - при применении различных факторов повреждения, например огнестрельным оружием + ОВ, (или + радиационные поражения) и др.; по анатомической локализации - голова, грудь, живот, таз, конечности.
При всем многообразии ранящих снарядов их поражающее действие обусловливается тремя основными факторами: баллистическими характеристиками, характером передачи и трансформации кинетической энергии, анатомическим строением и топографическими взаимоотношениями органов и тканей в области ранения.
Из баллистических характеристик ранящих снарядов (масса, калибр, скорость полета, конструкция и материал) на характер повреждения тканей в наибольшей степени влияют их скорость полета и степень устойчивости при движении в воздухе, но, особенно, при движении их в тканях. Следует подчеркнуть, что для современных поражающих элементов характерна высокая начальная скорость полета: для пуль порядка 800-900 м/с, а для осколков более 1000 м/с.
Второй важной отличительной чертой является малая устойчивость снаряда в полете, в связи с чем при попадании в тело человека происходит довольно резкое изменение траектории его полета, отклонение от оси, быстрое торможение, деформация, а нередко и его разрушение в тканях.
Определяющим моментом ранящей способности снаряда является количество и темп переданной телу энергии. Она зависит от массы снаряда и квадрата его скорости. Теория прямого и бокового удара, впервые предсказанная отечественными учеными Е. Павловым и В.А. Тиле в начале прошлого века, подтверждена и углублена современными исследованиями.
Прямой удар - это непосредственное воздействие ранящего снаряда на ткани.
Все уклонения в направлении раневого канала, возникающие в момент ранения, являются первичными девиациями. Кроме указанного, они зависят от свойств самого снаряда и от характера поражаемых тканей и органов. Например, пуля ударяется в кость и изменяет свое направление – это уклонение является первичным. К первичным девиациям относятся рикошетные уклонения полета пули в полости черепа, а также контурный, опоясывающий удар при ранениях груди, когда пуля, ударяясь под острым углом, в дальнейшем движется по кривизне этого или ближайшего ребра.
В структуре любой огнестрельной раны прослеживается ряд общих морфологических признаков. По механизму повреждения тканей в области раны различают: зону прямого действия ранящего снаряда (раневой дефект, раневой канал); зону контузии (ушиба), или первичного травматического некроза, возникающую в результате действия всех факторов образования огнестрельной раны; зону коммоции (сотрясения), или зону вторичного некроза, обусловленную энергией бокового удара и временной пульсирующей полостью.

Стенки раневого дефекта покрыты, как правило, погибшими в момент ранения тканями, образующими зону первичного травматического некроза. Раневая полость и раневой канал обычно заполнены сгустками крови, обрывками размозженных тканей, нередко костными осколками и инородными телами. Скапливающаяся в раневой полости кровь, повышая интралюминарное давление, способствует спонтанному гемостазу. Стенки раневого дефекта покрываются свернувшейся кровью, коагулированный фибрин фиксируется к раневой поверхности. Микробы, попавшие в рану, служат в дальнейшем источником инфекционных осложнений.
В зоне контузии выявляются очаги кровоизлияний, диффузное пропитывание тканей кровью, разрывы внутренних органов, переломы костей, отрывы тканевых комплексов, очаги денатурации тканей. Макроскопические (цвет, консистенция, тургор) и микроскопические (кариопикноз, кариорексис, кариолизис, распад волокон, коагуляция и превращение в детрит цитоплазмы) признаки некроза вместе с содержимым раневого дефекта составляют материальную основу процессов, которые в условиях значительного микробного загрязнения сопровождаются гнойным воспалением и служат основой для осложнений раневого процесса.
Зона вторичного травматического некроза (молекулярного сотрясения) характеризуется расстройством кровообращения в виде спазма с последующим расширением мелких кровеносных сосудов и стазов. Это сопровождается гипоксией тканей и нарушением их метаболизма с возникновением участков некробиотических изменений и очагов вторичного некроза. Ширина этой зоны в различных участках раны и в различных тканях неодинакова, но определяется достаточно четко спустя несколько часов или суток после ранения. В зоне молекулярного сотрясения и нарушенных физиологических механизмов (местного тканевого ступора) контузии при электронной микроскопии обнаруживаются четкие деструктивные изменения внутриклеточных органелл, миллиарные очаги некроза и мелкие кровоизлияния. В целом же, сущность процессов, происходящих в клетках, изучена недостаточно и оценивается как парабиоз. В стенках раневого канала находятся некротизированные, разрушенные ткани, к которым примыкают ткани с измененной реактивностью, резко пониженной жизнеспособностью, внутриклеточные структуры (гликоген и т.п.) которых утилизируют микроорганизмы.
В ответ на травматическое воздействие в организме возникает и развивается раневой процесс и (или) раневая болезнь, характеризующаяся бесчисленным множеством взаимосвязанных изменений внутренней среды и фазным течением заживления раны.
Немаловажное значение при заживлении огнестрельной раны имеет микробное загрязнение раны. Принято различать микробное загрязнение раны (первичное и вторичное) и раневую инфекцию.
При огнестрельном ранении происходят не только местные изменения органов и тканей в области травмы, но и полиорганные нарушения. Возникает токсикорезорбтивная лихорадка, изменяются иммунобиологические реакции. Ранение нередко осложняется шоком, кровопотерей. Развивается раневая болезнь, в которой отечественными патофизиологами выделяются стадии мобилизации (защиты), резистентности и истощения.
При взрыве боеприпаса взрывного действия на человеческий организм воздействуют ударная волна, ранящие снаряды, высокая температура и пламя, токсические продукты взрыва и горения.
Минно-взрывные ранения в большинстве случаев являются множественными и сочетанными по локализации и комбинированными по механогенезу. Особенностью минно-взрывного ранения является взрывное разрушение частей тела либо разрушение или отрыв сегментов конечностей, соприкоснувшихся со взрывным устройством.
Морфологические изменения в зоне действия ударной волны характеризуются тремя зонами: разрушения или отрыва, первичного некроза, вторичного некроза.
Множественные очаги повреждений, острая кровопотеря, ушиб сердца и легких, ранний травматический эндотоксикоз являются основными патогенетическими факторами и особенностями минно-взрывного ранения.
Закрытые и открытые повреждения, возникающие в результате метательного действия взрывного боеприпаса и воздействия на человеческое тело окружающих предметов на открытой местности либо в замкнутом пространстве, характеризуются как взрывные травмы. При пробитии брони на человека воздействуют: воздушная волна, осколки боеприпасов; вторичные снаряды, образующиеся при разрушении брони, высокоскоростные и высокотемпературные газовые потоки и частицы расплавленного металла, пламя, токсические продукты взрыва и горения.
Поэтому взрывная травма, сопровождающаяся пробиванием брони, по характеру является множественной и сочетанной. Важным компонентом взрывной травмы в бронетехнике являются ожоги и отравления газами. В таких случаях взрывная травма приобретает характер комбинированного поражения. При сочетании механических повреждений с осколочными ранениями возникают комбинированные травмы.
Когда броня сохраняет целостность, ведущим поражающим фактором становятся ударные ускорения опоры (днища, сиденья) и стенок бронетехники. На членов экипажа в этих случаях действует остаточная энергия, передающаяся за счет сотрясения и колебания преград, а также генерированная воздушная ударная волна, многократно отраженная от стенок, и шумы высокой интенсивности, наносящие баротравму органу слуха. В таких случаях взрывная травма представляет собой сочетанные механоакустические травмы.
Диагностика начинается обычно с индивидуальной оценки состояния раненого и производится с помощью доступных на данном этапе, способов и средств. Особое внимание должно быть направлено на пострадавших с множественными и сочетанными ранениями от осколочных элементов.
При оказании первой помощи раненым необходимо, в первую очередь, остановить кровотечение. Следующим элементом оказания первой помощи является создание максимально возможного покоя. Предварительно вводится 2% раствор промедола из шприц-тюбика. Это особенно важно при ранениях конечностей, сопровождающихся повреждением костей. Необходимо выполнить иммобилизацию из подручных средств. Для профилактики раневой инфекции раненые принимают внутрь две таблетки (по 0,1) доксициклина из индивидуальной аптечки.
На этапе доврачебной помощи проводится контроль жгута, наложение или исправление повязки, замена транспортной иммобилизации из подручных средств на табельные, вводятся сердечно-сосудистые средства, в отдельных случаях проводятся внутривенные инфузии полиглюкина и ингаляции кислорода.
В современных условиях возможна эвакуация с поля боя непосредственно на этап первой врачебной помощи.
При оказании первой врачебной помощи особое внимание обращается на раненых в состоянии травматического шока, с продолжающимся кровотечением и нарушениями дыхания. Им, прежде всего, проводятся мероприятия по предупреждению дыхательной, сердечно-сосудистой недостаточности и временная остановка кровотечения.
Первая врачебная помощь дополняется контролем и исправлением повязок, выполнением транспортной иммобилизации стандартными шинами, контролем жгута (при необходимости), введением анальгетиков, 0,5 мл столбнячного анатоксина и внутримышечным введением антибиотиков. В тех случаях, когда это возможно по условиям обстановки, антибиотики следует ввести паравульнарно. При ранениях с узким и длинным раневым каналом антибиотики можно водить в раневой канал, прокалывая иглой располагающиеся над ним ткани. При широко зияющих ранах можно инфильтрировать стенки раны, производя инъекции со стороны раневой полости. Оказание первой врачебной помощи завершается заполнением первичной медицинской карточки. При оказании квалифицированной хирургической помощи оценивается общее состояние раненого и тяжесть ранения, после чего определяется очередность и объем лечебных мероприятий. Особое внимание уделяется компенсации и восстановлению объема циркулирующей крови.
Всем опытом отечественной военно-полевой хирургии доказано, что первичная хирургическая обработка огнестрельных ран является единственным надежным средством профилактики инфекционных осложнений ран. Особенно эффективна хирургическая обработка ран, проведенная в ранние сроки.
Под первичной хирургической обработкой огнестрельной раны понимают оперативное вмешательство, содержанием которого является достижение определенных целей: 1) путем иссечения мертвых тканей добиться того, чтобы стенками раны стали живые ткани, способные активно противодействовать развитию микробов и подавлять их жизнедеятельность; 2) создание условий для скорейшего заживления раны. При этом хирургическая обработка эффективна только в тех случаях, когда выполняется в первые сутки, одномоментно и исчерпывающе. В полевых условиях это не всегда возможно, и в ряде случаев первичную хирургическую обработку приходится делать в поздние сроки. Первичная хирургическая обработка считается ранней, если она производится в первые 24 ч. после ранения и отсроченной, если она производится от 24 до 48 ч. после ранения. Первичная хирургическая обработка называется поздней, если она выполняется позже 48 ч. после ранения. Эти сроки указаны на фоне применения антибиотиков. При их отсутствии сроки сокращаются в 2 раза.
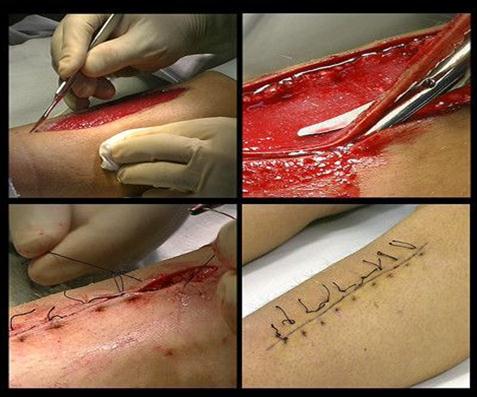 |
Операция - наложение вторичных поздних швов на огнестрельную рану
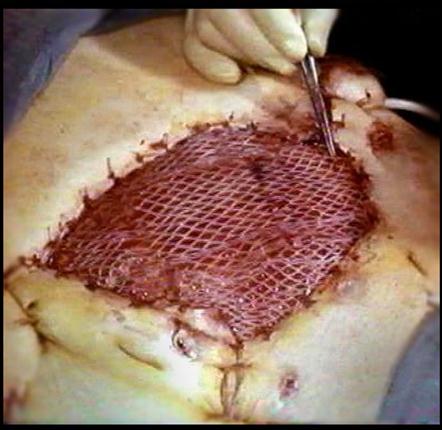 |
Кожная аутопластика расщепленным сетчатым лоскутом
Такая классификация первичной хирургической обработки по срокам вызвана не интересами раненого, а условиями деятельности медицинской службы на войне и существует, в основном, для учета эффективности лечения раненых на этапах эвакуации. Идеальным считается вариант, когда всем раненым, нуждающимися в первичной хирургической обработке, она осуществляется как можно раньше (в течение первых суток).
Общие показания к первичной хирургической обработке: значительный масштаб разрушения тканей; огнестрельные переломы костей; раны с продолжающимся кровотечением, раны, сильно загрязненные землей, раны, зараженные РВ, ОВ. К специальным показаниям относятся раны живота, черепа, груди и т.д.
Первичная хирургическая обработка классически состоит из трех этапов: рассечения, иссечения и восстановления.
Рассечение кожи и апоневроза создает условия для выполнения главной задачи и способствует улучшению регионарного кровообращения и микроциркуляции в мышцах и тканях, находящихся в состоянии травматического отека.
Главной задачей первичной хирургической обработки является иссечение нежизнеспособных тканей (зоны первичного травматического некроза). Это достигается с помощью точной топической дооперационной диагностики повреждения тканей, рассечением раневого канала, определением его топографии, степени и обширности повреждения тканей, локализации инородных тел (ревизия раны), остановкой кровотечения. В практике для определения жизнеспособности тканей используются простые тесты - степень кровоточивости, внешний вид, консистенция, сократимость мышечных волокон.
Важной проблемой представляются реконструктивные вмешательства, выполняемые в процессе хирургической обработки раны: это сосудистый шов и замещение дефектов артерий и вен различными материалами, сшивание и протезирование нервов, сухожилий, кожная пластика, остеосинтез. В настоящее время идут активные поиски оптимальных методов иммобилизации и внеочагового остеосинтеза на этапах медицинской эвакуации, особенно при огнестрельных переломах длинных трубчатых костей. Большое многообразие огнестрельных ран не позволяет ограничить хирургическую обработку раны принципом рассечения-иссечения. В настоящее время правильнее исходить из положения, что есть раны, которые не подлежат хирургической обработке. Это сквозные кожно-мышечные ранения, нанесенные стреловидными или шариковыми элементами, а также пулями (при небольшой зоне повреждения тканей), и что есть раны, которые нужно рассекать потому, что иссекать в них нечего. Таковы, например, слепые ранения, нанесенные стреловидными и шариковыми элементами или малокалиберными пулями на излете (утратившими кинетическую энергию) при небольшой зоне повреждения тканей. Некоторые раны нужно только иссекать, поскольку их размеры не требуют дополнительного расширения-рассечения. Примером таких ран являются обширные касательные ранения, нанесенные осколками снарядов. Сквозные и слепые ранения, нанесенные современными малокалиберными пулями необходимо рассекать и иссекать. И, наконец, есть раны, которые нужно не только рассекать и иссекать, но и наносить дополнительные разрезы-контраппертуры, а также применять элементы реконструктивно-восстановительной хирургии (шов сосуда, нерва, сухожилия, остеосинтез). После выполнения первичной хирургической обработки рана в большинстве случаев она должна остаться открытой, без первичного шва.
На VII расширенном пленуме Ученого Совета ГВСУ Красной Армии в апреле 1943 года была принята единая классификация швов, предложенная Н.Н. Бурденко: 1) первичный шов, который выполняется сразу после завершения хирургической операции; 2) отсроченный первичный шов выполняется через 5-6 дней после операции (до развития грануляций в ране и при отсутствии воспаления); 3) ранний вторичный - на 10-12 сутки, до развития рубцовой ткани; 4) поздний вторичный - через три недели (чтобы наложить такой шов, рубцовую ткань надо иссекать).
Принципиальные положения этой классификации остаются актуальными и в настоящее время.
Опыт военно-полевых хирургов убедительно доказал, что после первичной хирургической обработки наиболее оптимальным является наложение отсроченного первичного шва на кожу.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Классификация огнестрельных ранений.
2. Особенности огнестрельных ранений.
3. Особенности лечения пострадавших осколочными ранениями.
4. Принципы первичной хирургической обработки.
5. Этапы лечения пострадавших с огнестрельными ранениями.
общая характеристика и частота осложнений

Разделение раневой инфекции на общую и местную определяется условно, так как всякая инфекция является одновременно и местной и общей (Н. Н. Петров). Нельзя себе представить местное развитие раневой инфекции без того, чтобы она не отразилась на общем состоянии организма или, наоборот, чтобы организм в целом оставался безучастным к местному процессу. В свою очередь общая инфекция проявляется какими-нибудь местными изменениями, нередко множественными, в различных участках тела, в том числе и во внутренних органах.
Однако такая трактовка не исключает необходимости выделения общей раневой инфекции в отдельную главу хирургии, так как это диктуется практическими соображениями, определяющими характер лечебных мероприятий и прогноз.
При рассмотрении распределения общих осложнений обращает на себя внимание значительное преобладание анаэробной и гнилостной инфекции над другими видами общей раневой инфекции.
Развитие анаэробной инфекции наблюдалось при пулевых и значительно чаще при осколочных ранениях. Слепые ранения в этом отношении были опаснее, чем сквозные. В подавляющем большинстве случаев осложнений анаэробной инфекцией раны были обширными, рвано-размозженными, глубоко проникающими в мышцы с обширным их разрушением. Чем обширнее были разрушения мышечной ткани, тем благоприятнее оказывались условия для развития анаэробной инфекции. Нарушение питания поврежденных тканей приводило их к гибели, вследствие чего они оказывались хорошей питательной средой для микробов, главным образом для анаэробных. Отсутствие должного притока крови к тканям, окружающим раневой канал или раневую полость, лишает их возможности проявлять защитные иммунобиологические силы. Помимо того, создававшиеся в тканях анаэробные условия весьма благоприятствовали развитию и распространению анаэробной инфекции. В период распространения отека широкое раскрытие раны не всегда давало желаемые результаты. Представление о важности аэрациии раны и окружающих тканей оказывалось преувеличенным. Более существенное значение в борьбе с анаэробной инфекцией имела внутренняя вентиляция, т. е. артериализация тканей, обеспечение в них нормального кровообращения. К этому и были направлены усилия хирургов в Великую Отечественную войну.
Осложнение анаэробной инфекцией характеризовалось быстро наступающим изменением в общем состоянии раненого. В течение нескольких часов состояние раненого от удовлетворительного, ничем, казалось бы, не угрожающего, становилось тяжелым: заострялись черты лица, кожные покровы приобретали бледно желтоватую окраску, становились сухими, а на лице появлялись капли пота. Изменение пульса опережало изменения температуры тела, которая обычно повышалась внезапно. Характер пульса резко менялся: сначала становился напряженным, затем мягким, неравномерного наполнения и учащенным. Нередко ухудшение состояния сопровождалось тошнотой и рвотой. Больного начинали беспокоить боли в области раны, а затем вскоре и во всей конечности. Так называемые распирающие боли раненым расценивались как результат туго наложенной повязки. Эти жалобы раненых на повязку появлялись часто до возникновения у них общих симптомов, а поэтому им придавалось большое значение.
Развитие местных явлений обычно происходило быстро; отек пораненной области неудержимо распространялся как к центру, так и к периферии от раны. В ряде случаев было обнаружено быстрое, в течение суток, распространение отека до шеи включительно при очаге инфекции в верхней трети бедра.
Особенно тяжело протекала анаэробная инфекция при огнестрельных ранениях мягких тканей ягодичной области, области тазобедренного сустава, верхней трети бедра.
Анаэробная инфекция распределялась у раненых по областям тела следующим образом: грудь — 9,0%, верхняя конечность — 18,0%, нижняя конечность — 67,0% случаев.
В отрицательном действия отека мягких тканей на кровообращение весьма существенную роль играют апоневротические или фасциальные футляры, в которые заключены мышечные группы. Будучи мало эластичными, они не обладают компенсаторным растяжением при повышении внутритканевого давления, вследствие чего быстро наступают ишемические явления в тканях, заключенных в эти футляры. Именно поэтому рассечения кожи и клетчатки, даже на значительном протяжении, далеко да всегда улучшали кровообращение в глубже расположенных тканях. Необходимым оказывалось предпринимать рассечение фасциальных футляров на значительном протяжении, параллельно в нескольких мостах, чтобы ослабление внутритканевого давления было действительным. Если это мероприятие делалось своевременно, оно оказывалось весьма полезным.
Инкубационный период анаэробной инфекции при огнестрельных ранениях мягких тканей колебался в пределах от нескольких часов до 30 суток. Однако в основном анаэробная инфекция у раненых обнаруживалась в течение первых 5 суток (77.2%). Эти данные соответствуют срокам выявления анаэробной инфекции среди всех раненых с этим осложнением. Короткий инкубационный период свидетельствовал о внедрении высоковирулентной инфекции. Нередко в таких случаях раненого доставляли из ДМП или в ХППГ первой линии уже с явно выраженными клиническими проявлениями анаэробной инфекции, и первичная хирургическая обработка приобретала совершенно иной характер и значение — она превращалась в обычное хирургическое лечение анаэробной инфекции.
В качестве иллюстрации приводим краткую выписку из истории болезни:
Т. ранен осколком мины 21/11 1944 г. в 17 часов 30 минут.
Диагноз. Сквозное осколочное ранение мягких тканей и области правого тазобедренного сустава и правой Ягодины. Обширные рвано-размозженные раны.
Поступил на ИМИ 21/11 в 17 часов 50 минут. Эвакуирован в ХГ1ПГ первой линии, кула прибыл 22/II в 3.00, т. е. через 9 часов 30 минут после ранения, причем отмечено крайне тяжелое общее состояние раненого: температура З9,8; резкая бледность покровов, заостренные черты лица, сухой язык; топы сердца глухие, пульс слабого наполнения, до 120 ударов в минуту.
Местные явления: входное отверстие размером 5 х 6 см в области правого тазобедренного сустава, выходное — на правой ягодице размером 15 х 25 см, края его выворочены, ткани грязносерого цвета. Резкая отечность и области ран, на коже сине - багровые пятна. Из ран скудное грязноватое отдаляемое. При пальнации определяется подкожная крепитация.
Диагноз. Анаэробная инфекция.
Хирургическая обработка свелась к производству больших (ламнасных) разрезов на ягодице и верхней трети бедра. Повязка с раствором хлорамина. Сердечные средства под кожу. Состояние раненого прогрессивно и быстро ухудшалось и в 5 часов 00 минут — через 2 часа после поступления в госпиталь и через 11 часов 30 минут после ранения — он умер.
На протяжения Великой Отечественной войны было установлено, что анаэробная инфекция развивалась преимущественно в тех случаях, когда хирургическая обработка ран проводилась несвоевременно или недостаточно тщательно. Исключения из общего положения составляли случаи молниеносного развития и распространения инфекции.
Лечение анаэробной инфекции у раненных в мягкие ткани было обычным, комплексным. Особое внимание обращалось на оперативное лечение, которое осуществлялось немедленно вслед за постановкой диагноза анаэробной инфекции. Обычно применялась длинные разрезы кожи, подкожной клетчатки, фасций и мышц, располагающиеся продольно оси конечности. Ампутации применялись редко.
Наряду с оперативным лечением, использовался обычно весь арсенал мероприятий, составлявших комплексное лечение анаэробной инфекции: серотерапия в виде внутримышечных и внутривенных введений больших доз (50 000 единиц дважды в день) противогангренозной сыворотки, повторные переливания малых доз криви (150—200 мл в сутки), введение больших количеств жидкостей через рот, внутримышечно и внутривенно (капельно), дача сульфаниламидов, сердечные средства и др. Накладывалась обычно повязка с 2% раствором хлорамина, мазью Вишневского и другими антисептическими растворами и мазями.
Осложнение гнилостной инфекцией у раненных в мягкие ткани наблюдалось редко. В чистом виде оно отмечалось в нескольких случаях, протекавших весьма тяжело и закончившихся неблагоприятно.
У ряда раненых гнилостная инфекция наблюдалась вместе с анаэробной. Обычно в этих случаях ставился диагноз анаэробной инфекции.
В диагностике гнилостного заражения бактериологический посев крови имеет решающее значение. При подозрении на гнилостное заражение нужны культуры в условиях анаэробиоза. Клиническая картина заболевания и положительные данные бактериологического исследования служат вместе основанием для установления диагноза. К клиническим симптомам относятся: резкое ухудшение в общем самочувствии и состоянии раненого, повышение температуры, бледность покровов или серовато-желтая окраска их, сухой язык, заострившиеся черты лица, лабильный пульс, нарушение деятельности пищеварительной и дыхательной системы. Одновременно рана становилась бледной, грануляции безжизненными, отделяемое из раны скудным, сукровичным, обычно с характерным неприятным запахом.
Столбняк как осложнение ранений мягких тканей встречался сравнительно редко (0,07% случаев). Здесь сыграла роль организованная в Советской Армии активная иммунизация против столбняка и обязательное введение противостолбнячной сыворотки каждому раненому. В результате количество заболеваний столбняком из года в год войны уменьшалось.
Было отмечено, что профилактическая доза в 1 500 АЕ недостаточна. Повторное же введение этой дозы сыворотки через 5—7 дней после первого введения, как это рекомендовалось, в военных условиях не всегда возможно было осуществить. Поэтому, начиная со второго года войны, была установлена минимальная профилактическая доза в 3 000AE. При огнестрельных ранениях мягких тканей в первые 5 дней после ранения случаев столбняка не было. Инкубационный период достигал 3—4 недель после ранения. При ранении мягких тканей столбняк протекал подостро или как хроническая форма.
Лечение обычное: при необходимости производилась хирургическая обработка, вводились большие дозы противостолбнячной сыворотки 6%, нижняя конечность — 57,1%. Рожистое воспаление чаще всего возникало при вяло гранулирующих ранах мягких тканей и сопровождалась внезапным повышением температуры, иногда с ознобом и ухудшением общего состояния раненого. Вокруг раны или струна появлялась характерная узорчатая краснота. В ряде случаев рожистое воспаление сопровождалось появлением ограниченных гнойников в области раны и изредка в регионарных лимфатических узлах. Прекрасный терапевтический эффект давало применение белого стрептоцида в дозах 6,0-8,0 ежедневно в течение 3—4 дней.
Аналогичные результаты достигались при применении эритемных доз кварцевого облучения. Комбинация указанных терапевтических Приемов быстро ликвидировала процесс и предупреждала тяжелые осложнения наблюдавшиеся при рожистом воспалении в прежние войны (восходящие флебиты, гемолитические флегмоны и др.).
Таким образом, более четверти всех случаев анаэробной инфекции обнаруживалось в первые двое суток.
Сепсис был констатирован на протяжении от 2 до 5 суток после ранения в 35,1% всех случаев этого осложнения. Почти 3/4, случаев сепсиса относились к сравнительно ранним срокам к первым двум неделям после ранения.
Рожистое воспаление обнаруживалось у большинства имевших это осложнение (3,1%) в сравнительно поздние сроки. Однако это осложнение наблюдалось и в первые 5 дней после ранения (17 1 % случаев).
Общие осложнения чаще всего возникали в первые 5 дней после ранения (61,2%) а на протяжении первых двух недель они составляли 78,8% всех случаев. Таким образом, преобладающее количество раненых с общими осложнениями лечилось в войсковом и преимущественно в армейском районе.
Сроки возникновения общих осложнений или продолжительность инкубационного периода некоторых из них (столбняк, анаэробная инфекция, сепсис), несомненно, имели значение для прогноза заболевания.
Исходы общих осложнений при огнестрельных ранениях мягких тканей выздоровело 77,6% раненых, из них с полным восстановлением функций-54,8% и с частичной утратой или нарушением тех или иных функций —22,8%.
Летальные исходы наблюдались при раннем возникновении осложнений (короткий инкубационный период); в минимальном количестве или вовсе не наблюдались такие исходы среди раненых, у которых общие осложнения возникали в более поздние сроки после ранения.
При огнестрельных ранениях мягкой ткани головы, шеи, области лучезапястного сустава и кисти, области голеностопного сустава и стопы общих осложнений не наблюдалось.
Столбняк встречался при ранениях мягких тканей нижних конечностей. Случаи анаэробной инфекции также преобладали при огнестрельных ранениях мягких тканей нижних конечностей, как это имело место и при ранениях нижних конечностей, осложненных переломом костей, поражением сосудов и нервов; на верхних конечностях она чаще отмечалась при ранениях области локтевого сустава и предплечья. При ранениях мягких тканей живота анаэробная инфекция вовсе не наблюдалась. Гнилостная инфекция сопутствовала ранениям нижних конечностей — области тазобедренного сустава и бедра. Сепсис чаще был спутником ранений нижних конечностей, преимущественно области тазобедренного сустава и бедра. Рожистое воспаление осложняло течение раневого процесса почти в 2 раза чаще при локализации ранений на нижних конечностях, чем на верхних.
Три четверти общих осложнений возникало при огнестрельных ранениях мягких тканей нижних конечностей. Одна четверть распределялась между ранеными с иной локализацией ранений, преимущественно верхней конечности.
Среди всех осложнений, наблюдавшихся при множественных ранениях мягких тканей, больше половины составляли столбняк и сепсис; анаэробная инфекция наблюдалась в незначительном количестве случаев только при комбинированных ранениях.
Читайте также:


