Окостенение суставов как лечить

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Оссифицирующий миозит – это патологический недуг поражающие мышечные ткани. Рассмотрим причины болезни, симптомы, диагностику и лечение.
Миозит представляет группу воспалительных заболеваний, поражающих скелетные мышцы. Основной симптом патологии – это локализованные боли в мышце, которые усиливаются при движении и прощупывании. Оссифицирующий миозит это частичное окостенение мышцы. Болезнь является редкой формой полимиозита, который развивается после травм, растяжений и разрывов связок, переломов и вывихов. Миозит может развиваться на фоне фибромиозита, то есть при замещении поврежденных мышечных волокон соединительной тканью.
Основные формы миозитов:
- Оссифицирующий – возникает после травм, но может быть и врожденным, характеризуется отложением кальцинатов в мышцах.
- Полимиозит – воспалительное заболевание мышц, вызванное цитомегаловирусом и вирусом Коксаки.
- Инфекционный (негнойный) – возникает при бактериальных и вирусных поражениях, венерических заболеваниях.
- Гнойный – может появиться в результате хронического остеомиелита или септикопиемии.
- Дерматомиозит – поражению подвержены не только мышечные ткани, но и кожный покров.
- Паразитарный – возникает при токсико-аллергической реакции организма на паразитарное инфицирование.
Оссифицирующий миозит вызывает деформацию конечностей, и появление сильных болей, что приводит к снижению подвижности. Кроме этого происходит уплотнение участков мышц. На начальных стадиях патология провоцирует воспалительный процесс в мышце, из-за чего появляется отечность, покраснение кожи и болезненные ощущения. Через время рубец окостеневает и приводит к уплотнению. При попытках пальпации можно обнаружить довольно твердые участки, которые не отличаются от кости. Именно эти участи деформируют конечность из-за срастания с костями.
Как правило, оссификация возникает в мышцах бедра и плечевых мышцах. При патологии плечевой мышцы движения в локтевом суставе ограничиваются до полного обездвиживания. При поражении средней головки четырехглавой мышцы бедра деформации подвергается коленный сустав.
Оссифицирующий миозит имеет несколько форм, рассмотрим каждую из них:
- Травматический – данная форма характеризуется быстрым прогрессированием и образованием твердого компонента внутри мышцы, который при биопсии принимают за саркому. Именно из-за ошибок в процессе диагностики и лечения заболевание вызывает ряд серьезных осложнений.
- Трофоневротический – развивается из-за травматизации крупных нервных стволов. Как правило, поражает коленный и тазобедренный суставы.
- Прогрессирующий миозит – может начать развиваться еще в период внутриутробного формирования плода, но проявляет себя на первом году жизни ребенка. Чаще всего возникает у мальчиков. Вызывает скованность мышц, ограничение движений и изменения осанки.

[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
Причины оссифицирующего миозита
Причины оссифицирующего миозита кроются в патологических физиологических процессах денервирования мышечных волокон. Заболевание может развиваться из-за воздействия различного рода токсических веществ. Токсический миозит появляется при алкоголизме и наркотической зависимости. Прием определенных медикаментов, также способен вызвать нестойкое поражение мышц. Но точный патогенез заболевания не известен. Оссификаты могут образовываться в течение нескольких недель, а то и лет.
Очень часто болезнь возникает на фоне остеомиелита, рожистого воспаления кожи, цистита с камнями в мочевом пузыре. Различные вирусные заболевания, бактериальные и грибковые инфекции, также провоцируют миозит. Миозиты средней и легкой степени тяжести возникают после различных травм, переохлаждения, мышечных судорог, интенсивных физических нагрузок. Риск развития миозита возникает у людей определенных профессия – музыкантов, водителей, операторов ПК. Длительные нагрузки на определенные группы мышц и неудобное положение тела провоцируют патологию.

[9], [10], [11], [12], [13], [14]
Симптомы оссифицирующего миозита
Симптомы оссифицирующего миозита имеют нарастающий характер. Зачастую заболевание возникает у молодых мужчин и в 50% случаев из-за травм и механических повреждений. Очаги воспаления локализуются в скелетной мускулатуре, преимущество в ее глубоких отделах. Реже воспалительный процесс начинается вблизи надкостницы. Как правило, оссифицирующий миозит поражает бедра, ягодицы, верхние и нижние конечности, область плеч.
Рассмотрим основные симптомы, которые проявляются по мере прогрессирования заболевания:
- На пораженной поверхности возникает мягкая припухлость, которая при пальпации по консистенции напоминает тесто.
- Через время пораженные ткани начинают уплотняться из-за оссификации. Как правило, в этот период болезнь выявляют и начинают лечение.
- Узел оссификации окружен мышечными массами, которые из-за дегенеративных процессов стали похожи на желе. Возможно разрастание фиброзной ткани и замещение узла сформированной костью, пронизанной фиброзной тканью и кистами.
Клиническая картина заболевания полностью зависит от характера повреждения, вызвавшего миозит. Если повреждены сосуды и травма серьезная, то симптоматика прогрессирующая. В течение месяца на поврежденной конечности появляется отечность и болезненность, которые указывают на воспалительный процесс. В этом случае больного ждет хирургическое вмешательство в первые месяцы после выявления патологии. Если оссифицирующий миозит появляется на фоне вторичных микротравм, то недуг протекает бессимптомно, единственная жалоба пациента – это небольшая припухлость в очаге поражения.
Где болит?
Что беспокоит?
Оссифицирующий травматический миозит
Оссифицирующий травматический миозит представляет собой внескелетное окостенение мышечных тканей после перенесенных травм. Недуг возникает из-за острых и хронических повреждений, то есть в результате вывихов, ушибов, растяжений, переломов, часто повторяющейся незначительной травматизации (у спортсменов и людей определенных профессий).
Оссификации подвержены плечевые мышцы (из-за задних вывихов предплечья), а также приводящая и четырехглавая мышцы бедра, средняя ягодичная мышца. Данная патология очень часто появляется у футболистов на наружной поверхности бедра из-за ушибов. Реже оссифицирующий травматический миозит образуется в плечевом поясе, мышцах голени и предплечья. Регулярное вправление вывихов, травматические операции и ряд других причин, способствуют развитию оссифицирующего миозита.
- Первые симптомы появляются через 2-3 недели после травмы. В области поврежденной мышцы нарастают болезненные ощущения, отечность и заметно растущее уплотнение. Через 1-2 месяца уплотнение превращается в кость и болевые ощущения стихают. Поскольку новая сформировавшаяся кость находится вблизи сустава, она ограничивает в нем движения. В некоторых случаях окостенение мышц протекает одновременно с окостенением других тканей, что может стать причиной анкилоза.
- Выявление травматической формы заболевания представляет собой дифференцированную диагностику. Патологию мышечной ткани необходимо отделить от возможного окостенения капсулы сустава и связок, гематом, патологий нетравматического происхождения, фибром, синовиом и других заболеваний.
- Лечение любых травм начинается с иммобилизации поврежденной конечности и наложения гипсовой повязки на 10 дней. Это необходимо для того, чтобы не допустить развития оссифицирующего миозита. Если этого не сделать, то через 1-3 месяца после травмы начнется окостенение и консервативное лечение не поможет. В этом случае больного ждет хирургическое вмешательство, и полное удаление образовавшейся кости вместе с капсулой. Прогноз травматической формы миозита благоприятный, так как недуг не вызывает необратимых нарушений движения суставов.
Прогрессирующий оссифицирующий миозит
Прогрессирующий оссифицирующий миозит – это заболевание наследственного характера, то есть врожденное. Недуг характеризуется длительным прогрессирующим течением, которое влечет за собой нарушения в работе опорно-двигательного аппарата и может привести к инвалидизации пациентов даже детского возраста.
Синдром Мюнхмейера или прогрессирующий оссифицирующий миозит чаще всего диагностируют у пациентов мужского пола. Симптомы болезни могут проявиться сразу после рождения или в раннем возрасте, вызывая постепенное окостенение мышечных тканей. При пальпации поврежденных участков ощущается плотность ткани, но болезненных ощущений не возникает. Миозит приводит к неестественному положению тела, ограничивает движения суставов или полностью обездвиживает их.
- Лечение не приносит должной эффективности. Но существует ряд рекомендаций, которые не дают заболеванию прогрессировать. Пациентам необходимо соблюдать специальную диету с минимальным содержанием кальция в еде. Что касается оперативного вмешательства, то многие врачи считают это бессмысленным, а в некоторых случаях и опасным, так как операция может спровоцировать рост оссификат.
- Если болезнь имеет неосложненное течение, для лечения применяют противовоспалительные и десенсибилизирующие средства, различные биостимуляторы и витамины. При осложненной форме миозита терапия проводится гормональными препаратами и стероидами. Немало важное правило лечения – это отказ от любых внутримышечных инъекций, так как они могут стать новыми очагами оссификации.
Оссифицирующий миозит бедра
Оссифицирующий миозит бедра это патологический процесс, который вызывает потеряю эластичности мышечных тканей. Заболевание имеет длительное прогрессирующее течение, то есть оссификаты формируются в течение нескольких месяцев и могут не давать о себе знать. Различные травмы, вывихи и растяжения вызывают повреждение мышечных волокон и миозит. На сегодняшний день выделяют три формы оссифицирующего миозита бедра:
- Оссификат соединен с предлежащей костью бедра с помощью перемычки.
- Периостальная форма – оссификат контактирует с бедренной костью.
- Оссификат имеет широкое основание, а часть эктопической кости выступает в толщу четырехглавой мышцы.
Чаще всего объем поражения ограничен средней третью бедра, но может распространяться до проксимальной трети. Диагностируют заболевания через пару недель, а то и месяц после перенесенной травмы. Больной жалуется на припухлость, которая становится болезненной, а кожа над ней горячей на ощупь. Для диагностики используют рентгенологическое исследование, которое показывает степень деформации мышечных тканей и костей бедра.
Если заболевание выявлено на ранней стадии, то лечение представляет собой иммобилизацию сустава и консервативную терапию. Но даже при сложных формах оссифицирующего миозита бедра хирургическое лечение не проводится. Вся терапия сводится к приему лекарственных препаратов и физиопроцедурам.
Диагностика оссифицирующего миозита
Диагностика оссифицирующего миозита основана на типичной клинической картине заболевания. Больной жалуется на тупые ноющие боли, мышечную слабость и дискомфорт при попытках пальпации пораженной области. Очень часто при прощупывании удается определить наличие узелков и тяжей в мышцах. Помимо этого на наличие миозита указывают характерные изменения в общем анализе крови.
Процесс обследования начинается с опроса и осмотра, по результатам которых врач назначает дальнейшие лабораторные и инструментальные обследования. Рассмотрим основные этапы диагностики оссифицирующего миозита:
- Сбор анамнеза и осмотр
Врач расспрашивает пациента о начале заболевания, перенесенных травмах и других патологиях организма. После этого больного ждет осмотр. Врач визуализирует потенциальное место поражение, исследует кожные покровы. Если миозит прогрессирует давно, то это вызывает атрофию мышц, а кожа над этой областью имеет скудную сетку кровеносных сосудов, то есть бледная. Пораженную мышцу прощупывают для оценки тонуса и выявления болезненных точек. Оссифицирующий миозит характеризуется прогрессирующей мышечной слабостью, поэтому при пальпации боль умеренная, но мышцы плотные.
Рентгенологическая картина оссифицирующего миозита имеет определенный вид. Так, в области поврежденных мышечных тканей видны тени неправильной формы, которые идут по росту мышечных волокон, могут сливаться с костями или идти изолировано от них. Именно этот признак указывает на наличие миозита и окостенение.
Ревмопробы представляют собой анализы, которые нужны для дифференциации локальных и системных ревматических заболеваний. Ревмопробы необходимы для определения этиологии болезни и исключения аутоиммунных заболеваний. Помимо этого данное исследование позволяет установить интенсивность воспалительного процесса. Ревмопробы состоят из таких показателей, как: •
С-реактивный белок – повышенная концентрация данного вещества указывает на воспалительный процесс в организме. Это своеобразный маркер острой фазы воспаления, его обнаруживают при обострении хронических миозитов и инфекционных формах недуга. Данный показатель используется не только для дифференциальной диагностики, но оценивает эффективность лечения.
- Антистрептолизин-О – это антитело, которое вырабатывается при наличии в организме стрептококковой инфекции. Позволяет выявить ревматизм и ревматоидный артрит.
- Ревмофактор – повышенные значения этих антител указывают на аутоиммунные патологии, ревматоидные серопозитивный артит или дерматомиозы. Анализ проводится до лечения и после основной терапии.
- Миозит-специфические аутоантитела – это маркеры для выявления дерматомиозита, полимиозита и миозита с включениями. Самыми распространенными антителами являются: Анти Jo-1 – у 90 % больных миозитом, Анти-Mi-2 – у 95% пациентов с дерматомиозитом и Анти-SRP – у 4% больных миозитом.
- Морфологическое исследование
Данный вид диагностики представляет собой биопсию. То есть взятие биоптата для тщательного изучения. Основная цель исследования – это выявление структурных дегенеративных изменений в мышечных и соединительных тканях, окружающих сосудах. Основные показания для биопсии: инфекционные миозиты, полифибромиозиты и полимиозиты.
Но, как правило, из всех вышеописанных диагностических методов для выявления оссифицирующего миозита используется рентгенография, компьютерная томография и радиоизотопное исследование пораженных мышечных тканей.

[15], [16], [17], [18]
Лечение анкилоза
Для лечения анкилозов суставов в функционально выгодном положении, как правило, не требуется проведения оперативного вмешательства. Целью лечения в этом случае является предохранение от перегрузки смежных суставов путем целенаправленной лечебной физкультуры, обучения правильной ходьбе. Если есть такая необходимость, то больному подбираются костыли или трость.
Но начинать лечение анкилоза необходимо как можно раньше, лучше на стадии внутрисуставных фиброзных спаек.
В терапии анкилоза также используют методы мануальной терапии (суставная и мышечная техники), лечебный массаж, медикаментозное лечение с применением нестероидных противовоспалительных средств, анальгетиков, гормональных препаратов, вводимых в суставную полость.
Для исправления порочного положения сустава при анкилозе применяется оперативное лечение, а точнее операция корригирующей остеотомии, в результате которой создается функционально удобное положение в неподвижном суставе.
В ходе операции выделяют участок кости, на котором будет выполняться остеотомия. Для пересечения кости применяют долото, проволочную или ультразвуковую пилу. Конечности придается функционально выгодное положение, а отломки закрепляются специальной металлической конструкцией. Гипсовая повязка при достижении прочной фиксации не применяется.
В случае фиброзного анкилоза или отчетливой перспективе его формирования в результате стойкой контрактуры в порочном положении или разрушения сустава выполняют операцию по резекции сустава (артродез).
Чаще всего делаются операции артродеза на голеностопном суставе, несколько реже – на плечевом.
Также широко используются в лечении анкилоза эндопротезирование, то есть замену сустава на искусственный.
Время проведения операции устанавливают исходя из этиологических данных. Если присутствует инфекционный процесс, то операцию проводят только после того, как будут устранены все воспалительные явления (на это уходит, как правило, не менее шести-восьми месяцев) и общее состояние больного будет в норме.
Целью артропластических операций является восстановление подвижности сустава. Самые простые операции данного типа заключаются в выполнении рассечения на месте анкилоза, обработке сочленяющихся костей специальными фрезами и покрытии их поверхности биологическими, пластмассовыми или металлическими материалами для того, чтобы создать интерпозицию между костями и обеспечить подвижность сустава.
После проведения операции пациент уже через 10-12 дней должен двигаться, ему показаны лечебная гимнастика и физиотерапия (электрофорез, УВЧ, СМТ).
Симптомы
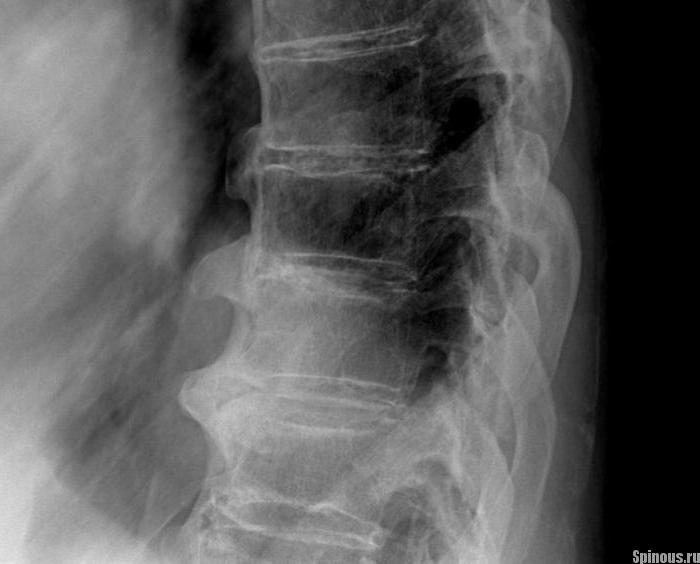
Образованные костные массы сильно деформируют позвоночник. Толщина окостеневшего участка может достигать половины тела позвонка, но она неравномерна в разных местах пораженной области.
Болезнь проявляется по разным направлениям:
- компрессионным синдромом, то есть болевыми ощущениями, которые испытывает пострадавший в результате защемления нервных корешков;
вертебральным синдромом, искривлением позвоночника, невозможностью его держать в выпрямленном состоянии; - экстравертебральным синдромом, который выражается патологическими состояниями, появляющимися в других системах, факторами которых выступил фиксирующий гиперостоз. Это может быть смещение органов, высокое давление и т.д.
Жалобы больных сводятся к следующим:
ощущения скованности и дискомфорта, иногда болезненность в грудном отделе позвоночника. Сразу после пробуждения, перед сном, во время физической активности или после нахождения на холоде они усиливаются. Скованность движений выражается в затрудненных поворотах, наклонах. Утром она объясняется длительным ночным отсутствием движения, а вечером – усталостью. Постепенное развитие болезни ведет к полной потере подвижности отдела;
поражение поясничного и шейного отдела позвоночника приводит к скованности движений и в этих областях.
некоторые больные (обычно пожилые пациенты) могут не испытывать никакой боли вообще, а у других она присутствует постоянно. Обычно болевой синдром незначителен;
- в единичных случаях сильное утолщение передней продольной связки может привести к давлению на пищевод. В этом случае пациент испытывает сложности с глотанием твердой пищи;
- кратковременные боли пострадавший периодически ощущает в области пяток, локтей, колен, плечей, таза. Подобные явления связывают с периферическим гиперостозом. В этих местах может наблюдаться небольшая припухлость. Разросшиеся до больших размеров костные массы можно пальпировать.
Что собой представляет
У детей тазобедренное подвижное сочленение и другие суставы созревают еще внутри материнской утробы. У плода уже в середине второго триместра визуализируется ядро окостенения. Оно формируется в районе головки тазобедренной кости. У новорожденных большая часть подвижных сочленений состоит из хрящевых структур. Размер ядер составляет от 3 до 6 мм. Нередко у малыша сразу после появления на свет не наблюдается формирования ядра, а его образование происходит ближе к полугодовалому возрасту.
Окостенение суставов является физиологическим процессом, не вызывающим у грудничка и ребенка старшего возраста дискомфорта. Таблица демонстрирует 3 этапа, которые характерны для оссификации (окостенения) бедренного, коленного сустава и иных подвижных структур:
| Стадия | Период | Особенности |
| I | Период развития внутри утробы и до первых месяцев после появления на свет | Появляются анатомически подвижные структуры, состоящие яз хрящевой ткани |
| Значительное отличие от формы суставов таза взрослого человека | ||
| II | 6 месяцев – 1,5 года | Костные ядра максимально созрели |
| Позднее замещаются у грудничка хрящевой тканью | ||
| III | До половой зрелости | Все отдельно расположенные ядра сливаются в прочные пластины |
| В норме наблюдается оссификация нижних и центральных областей вертлужной впадины |
Причины нарушений

Гипоплазия сочленения у малыша может развиться из-за искусственного вскармливания.
Порой ядро окостенения отсутствует и не определяется при ультразвуковом обследовании. Такой тип формирования подвижного сочленения таза не является нормой, и оказывает негативное влияние на функцию ОДА. Отсутствие или задержка развития ядер окостенения в медицине именуется, как гипоплазия или аплазия. Повлиять на прогрессирование патологии способны такие причины:
- сахарный диабет;
- кормление искусственными смесями;
- гиперфункция щитовидной железы;
- тиреотоксикоз;
- рахит костно-суставного аппарата.
Что влияет на образование
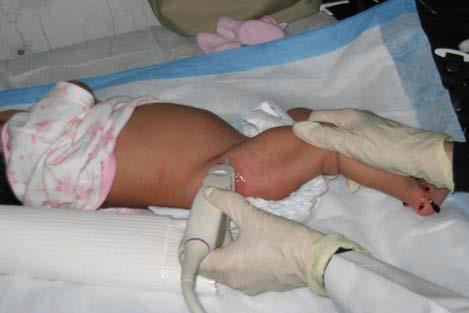
У полугодовалого грудничка на УЗИ виден полноценно сформированных тазобедренный сустав.
Окостенение тазобедренных суставов у младенца служит подготовкой к последующим нагрузкам на подвижные структуры опорно-двигательного аппарата (ОДА). Под действием движений, все элементы развиваются и растут. Формируются ядра окостенения благодаря воздействию таких факторов:
- Быстрые движения ногами. Происходит сокращение бедренной мускулатуры, что приводит к усиленному току крови в глубоких участках костей.
- Норма двигательной способности, влияющая на активность спящих клеток. Ядра созреют быстрее, если одни клетки начнут разрушительно воздействовать на хрящевую ткань, а иные — образовывать вместо нее костные балки.
- Формирование не одного, а нескольких ядер. В таком случае ускоряется механизм замещения. Максимально крупные образования сформированы в районе центрального отдела бедренной головки.
- Одновременное образование вертлужной впадины. Окончательно развиты эти структуры будут к началу самостоятельной ходьбы ребенка.
- Продолжительное время для окостенения. Чтобы на УЗИ было заметно, что тазобедренный сустав полностью сформирован, должно пройти около полугода после рождения малыша.
Причины развития
Причины, по которой происходит такое увеличение костных тканей, не выявлены. Известно, что болезнь чаще всего поражает лиц мужского пола в возрасте после 50 лет. Заболевание в большинстве случаев фиксировали у крупных мускулистых людей, а также у обладателей избыточной массы тела.
Некоторые исследователи связывают возникновение болезни с возрастными изменениями, происходящими в тканях органов. Другие полагают, что это состояние провоцирует хроническая интоксикация, которая может быть результатом воспалительных процессов, протекающих в организме.
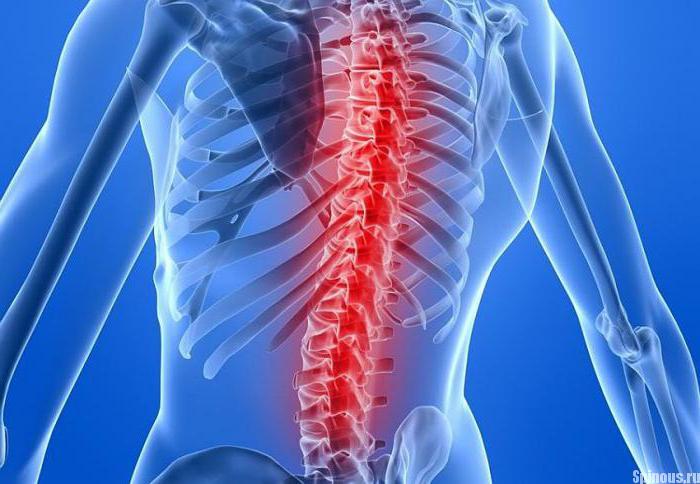
Передняя продольная связка позвоночника тянется от костей черепа до крестца. Она фиксирует переднюю и частично боковые части позвонковых тел. В какой-то момент связка начинает активно продуцировать костную ткань. Этот процесс осуществляется сразу в нескольких соседних сегментах позвоночника и может охватывать целые отделы. Костные образования срастаются с телами позвонков, плотно покрывая и фиксируя их. В конечном итоге позвонки полностью лишаются подвижности.
Раньше всего изменения начинаются в грудном отделе. Постепенно процесс переходит на другие участки: чаще, шейный и, реже, поясничный отделы. В поясничном отделе образование костной ткани может приобретать особый размах: мощные костные массы, огибая диск, идут от тел смежных позвонков по направлению друг к другу и, рано или поздно, сращиваются, приводя к неподвижности.
Гиперостоз позвоночника сравнивают со спондилезом и болезнью Бехтерева, но у него есть свои отличительные особенности. Он локализуется на протяженных участках, чаще всего поражает переднюю продольную связку и не вовлекает при этом другие элементы в процесс.
Подобные изменения, но гораздо реже, чем в передней продольной связке, встречаются в задней продольной связке, связке наколенника, местах сцепления мышечных сухожилий и подвздошных костей.
Необходимое лечение
При лечебных мероприятиях не допускают, чтобы ребенок самостоятельно сидел или стоял. После диагностики назначается комплексная терапия, включающая такие мероприятия, как:

В курс лечения ребенка включаются процедуры массажа.
- Облучение ультрафиолетом и прием витамина Д для профилактики рахита.
- Использование специальной шины, при которой точки окостенения правильно соприкасаются.
- Кальциевое лечение с проведением электрофореза, с препаратами Са и фосфора.
- Массажные процедуры и лечебная гимнастика.
- Ванночки на основе морской соли.
- Парафиновые аппликации на участок поврежденного тазобедренного сустава.
Минченко Наталия Леонидовна
Основное направление практической деятельности:
— патология стоп у взрослых и детей,
— нарушения осанки и сколиозы,
— индивидуальное ортезирование (в т.ч. индивидуальные ортопедические стельки и стельки позовой коррекции),
— биомеханическое исследования стереотипа ходьбы (в т.ч. коррекция биомеханических изменений при беременности, биомеханическая коррекция и компенсация укорочения при разновеликости ног, биомеханическая коррекция после эндопротезирования суставов ног, при остеоартрозах, при ДЦП и ММД у детей, биомеханическая экспертиза восстановительного лечения – программа реаби
Вам все еще кажется, что вылечить суставы невозможно
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах — очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
Причины анкилоза
Основными причинами анкилоза суставов выступают различные воспаления (артрозы и артриты), внутрисуставные переломы, открытые травмы сустава, сопряженные с длительным процессом нагноения, в результате которого может произойти дегенерация хрящевого покрова суставов и разрастание костной или фиброзной ткани.
Причиной анкилоза также может выступать длительное пребывание в гипсе.
Следствием обездвиженности сустава также может быть появление контрактуры – состояния, когда ограничены пассивные движения сустава, а конечность невозможно полностью согнуть или разогнуть.
Развитие контрактуры, как правило, предшествует процессу анкилозирования сустава.
Классификация и симптомы анкилоза и контрактур
Анкилозы суставов делят на:
по характеру поражения:
- костный. Неподвижность в суставе связана с костным сращением суставных концов. Костные балки в этом случае переходят через область бывшей суставной щели и соединяют в одно целое суставные концы костей; при этом суставная щель, обычно, отсутствует;
- фиброзный. Данный вид анкилоза возникает как результат рубцовых фиброзных спаек между поверхностями суставов. При этом виде анкилоза суставная щель остается видна;
- внесуставной. Его причиной является образование костного сращения вне сустава, между сочленяющимися костями, либо это окостенение мягких тканей, которые окружают сустав. Суставная щель сохраняется;
по протяженности сращения в суставе:
- полные;
- неполные;
- невыгодные (неудобные);
- функционально выгодные (удобные).
Врожденные анкилозы встречаются очень редко.
Контрактуры делятся на:
- болевые — вызываются устойчивым рефлекторным повышением тонуса мышц как ответ на боль в поврежденной области;
- первично-травматические – связаны с рефлекторным напряжением мышц как ответ на импульс от поврежденных тканей;
- мышечные – формируются в случае дегенеративно-дистрофических изменений в мышцах или вызываются приращением к костям части мышцы;
- рубцовые — следствие образования рубцов, в которые вовлекаются: кожа, мышцы, подкожно-жировая клетчатка,
- артрогенные (суставные) – возникают при атрофически-дегенеративных изменениях в суставных тканях;
- остеогенные (костные) – связаны с деформацией костей.
Симптомами анкилоза и контрактуры являются уменьшение в суставе амплитуды пассивных движений. А ограничение пассивной подвижности ведет к ограничению активных движений в суставе.
Анкилоз развивается постепенно. Сначала больной может чувствовать сильную боль и утреннюю скованность сустава. При этом сустав может опухать и быть горячим на ощупь. Спустя некоторое время боли уменьшаются и сустав деформируется.
Явный симптом анкилоза — неподвижный сустав. При развитии анкилоза коленного сустава в согнутом положении, человек не может ходить. Если нога зафиксируется в немного согнутом или выпрямленном состоянии, то пациент еще будет передвигаться.
Симптомами костного анкилоза является отсутствие болей и движений. Фиброзный анкилоз проявляется наличием незначительных, качательных движений, различной интенсивности болей.
Результатом бездействия мышц при анкилозе и контрактуре является атрофия сустава.
Читайте также:


