Операции при мочеполовых инфекциях
При серьезных урологических или гинекологических болезнях пациенты нередко нуждаются в операции на мочеполовой системе. Хирургические вмешательства можно поделить на три вида: фтизиоурологические, гинекологические и корректирующие органы мочевыводящей системы. Для проведения операций используют разные современные технологии, которые помогают сделать сам процесс менее травматичным для организма. А также врачи стремятся максимально сберечь внутренние органы, которые нуждаются в оперировании. Хирургические манипуляции разрешено проводить только врачу-хирургу.
Когда нужна операция на мочевыводящих путях?
Операции мочеполовой системы могут проводиться в случае возникновения физических травм, онкологических заболеваний, врожденных дефектов внутренних органов, хронических воспалительных процессов, некрозов разных степеней тяжести. Оперативное вмешательство проводят в крайних случаях, когда медикаментозная терапия не в состоянии вылечить болезнь или необходимо поддерживающее лечение, которое улучшит ход заболевания.
К пациенту во время хирургического вмешательства применяют общую или спинальную анестезию. Выбор метода зависит от физического здоровья больного, его возраста, физиологических особенностей и от психологического состояния. Подбором анестезии занимается врач — анестезиолог. Болезни сердца или инсульты могут поставить под вопрос проведение операции. А также по желанию человека можно улучшить эстетичный вид половых органов. Таким видом хирургической деятельности занимаются пластические хирурги.
Разновидности
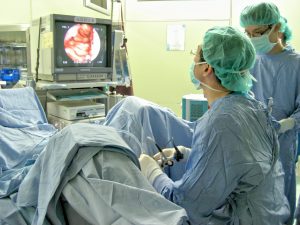
Хирургические вмешательства разделяют на радикальные и органосохраняющие. К первому виду методов прибегают в случаях образования злокачественных опухолей. Во время такой процедуры удаляют часть органа в границах здоровой ткани, с обязательным удалением региональных лимфатических узлов, которые для каждого органа специфичны. Во всех других случаях хирурги склоняются к органосохраняющей методике. При проведении таких операций используют инвазивные и малоинвазивные способы доступа к оперированному органу. Открытое вмешательство подразумевает разрез мягких тканей на операционном столе. Современная медицина предлагает не такие кардинальные меры, распространенный малоинвазивный метод — эндоскопия. Во время процедуры используют цистоскоп, который вводят в уретру.
Не менее популярный метод — лапароскопия. Для проведения процедуры делают прокол в брюшной полости. В него вставляют троакар, через который проводятся манипуляции. Ход таких операций контролируется с помощью видеокамер.
Хирургическое лечение почек, мочевыводящих путей и мочевого пузыря
Заболевания органов мочевыделительной системы могут приносить сильные неудобства. Такие симптомы, как затруднительное мочеиспускание, недержание мочи, отеки, выделения из уретры, боли в области поясницы заставляют человека прибегать к хирургическим методам терапии. Операции на мочевом пузыре делаются в таких случаях, как:
- Повреждение органа. Устраняется с помощью трансуретральной резекции.
- Камни в полости мочевого пузыря. Ликвидируют через процедуру цистотомию.
- Патологические каналы в стенках. Проводится лечение методикой Боари.
- Язвы. Пораженные участки заменяют здоровыми.
- Отслоение эпителия. Манипуляции проводятся с применением трансуретральной резекции (ТУР).
Хирургия почек назначается при травмах, камнях, новообразованиях, язвах.
Хирургические вмешательства в структуру почек проводят с помощью таких методик, как:
- Нефротомия. Показаниями к операции являются травмы органа, некрозы или злокачественные опухоли.
- Нефростомия. Удаляют кистообразные образования, камни. Применяют при лечении гидронефроза.
Операции на мочевыводящих путях проводят при развитии таких болезней:
- Периуретерит. Устраняют с помощью рассечения задней стенки уретры.
- Повреждение мочеточника. Проводится уретеростомия.
- Сужение уретры. Ликвидируют при помощи расширения мочеиспускательного канала.
Гинекологические операции
Потребность в операции на мочеполовых органах — не редкость, особенно гинекологические вмешательства. Устранение проблем хирургическим путем назначают при помощи методов, приведенных в таблице:
| Патология | Вид вмешательства |
| Доброкачественная опухоль | Удаление методом резекции |
| Рецидив рака матки | Ампутация органа с придатками |
| Онкология шейки матки | Конусообразное иссечение пораженных участков |
| Непроходимость маточных труб | Роботизированная лапароскопия |
| Выпадение матки и влагалища | Кольпография |
| Патологии плода на ранних стадиях | Аборт |
| Деформация | Пластическая хирургия |
Оперирование мужских половых органов
Мужчины часто страдают от повреждения венозного оттока в яичке. Такое заболевание сопровождается сильным отеком. Устранить эту проблему поможет микрохирургическая подпаховая перевязка вен яичек. А также распространенным явлением является водянка яичка. Для лечения проводят процедуру гидроцелектомию. Нередко при заболеваниях мочевыводящих путей мужчинам проводят пластику отверстия уретры или удаляют излишние образования на головке полового органа. При воспалении простаты применяют трансуретральную резекцию. Некоторым мужчинам нужно провести френулотомию, то есть рассечение уздечка для его удлинения. Повреждение белковой оболочки яичка также нуждается в хирургическом вмешательстве. Во время процедуры накладывают швы из лигатуры, которую не нужно удалять.
Инфекции мочевыводящих путей (ИМП) в большинстве стран мира — одна из наиболее актуальных проблем. Так, в США ИМП становятся причиной обращения к врачу 7 миллионов пациентов в год, а для миллиона

Инфекции мочевыводящих путей (ИМП) в большинстве стран мира — одна из наиболее актуальных проблем. Так, в США ИМП становятся причиной обращения к врачу 7 миллионов пациентов в год, а для миллиона пациентов являются причиной госпитализации [9]. Особую категорию ИМП составляют осложненные инфекции. Согласно современной классификации, к осложненным инфекциям мочевыводящих путей (ОИМП) относятся заболевания, объединенные наличием функциональных или анатомических аномалий верхних или нижних мочевых путей или протекающие на фоне заболеваний, снижающих общий иммунный статус.
Необходимо отметить, что группа ОИМП представлена крайне разнородными заболеваниями: от тяжелого пиелонефрита с явлениями обструкции и угрозой развития уросепсиса до катетер-ассоциированных инфекций МВП, которые могут исчезнуть самостоятельно после извлечения катетера.
Наиболее часто встречающиеся причины возникновения ОИМП приведены в табл. 1 [5].
На основании данных можно сделать вывод, что в большинстве случаев причиной осложненного течения ИМП становятся нарушения уродинамики по обструктивному типу при камнях различной локализации, стриктурах мочеточника и лоханочно-мочеточникового сегмента, инфравезикальной обструкции. Восстановление нормальной уродинамики является краеугольным камнем лечения любой мочевой инфекции. В тех случаях, когда причина возникновения обструкции не может быть ликвидирована немедленно, следует прибегать к дренированию верхних мочевых путей нефростомическим дренажем, а в случае инфравезикальной обструкции — к дренированию мочевого пузыря цистостомическим дренажем. Обе операции предпочтительно выполнять чрезкожно под ультразвуковым контролем.
Часто причиной осложнений при ИМП становятся инородные тела в мочевыводящих путях: конкременты почек и мочевого пузыря, различные дренажи. Лечение подобных инфекций длительное и подчас малоэффективное. Причина кроется в образовании на поверхности инородных тел микробной пленки, которая состоит из связанных между собой и с какой-либо поверхностью микроорганизмов, находящихся в различных фазах роста, их внеклеточных продуктов, соматических клеток, органического и неорганического материала [1].
Биопленка может быть ассоциирована не только с поверхностью дренажных трубок и конкрементов, но и с рубцово-измененными и некротизированными тканями, присутствующими в просвете мочевыводящих путей после предшествующих оперативных вмешательств. Так или иначе, но большинство осложняющих факторов благоприятствуют образованию биопленок. Бактерии, формирующие биопленку, значительно отличаются от планктонных свободно плавающих микробных клеток, не говоря уже о культуре микроорганизмов, использующейся для лабораторных тестов. Доза антибиотика, бактерицидная в отношении возбудителя в лабораторных условиях, зачастую не оказывает на биопленку никакого воздействия; кроме того, бактерии в биопленке более устойчивы к факторам окружающей среды. Вышесказанное свидетельствует о том, что именно биопленка в итоге является основной причиной возникновения трудностей, которые часто сопровождают лечение осложненной хронической персистирующей инфекции мочевыводящих путей.
К заболеваниям, нарушающим нормальную уродинамику и осложняющим течение ИМП, относятся и нейрогенные нарушения мочеиспускания. Рассчитывать на успех лечения ИМП можно только после коррекции нейрогенных нарушений и восстановления нормальной уродинамики.
Особую группу составляют осложняющие факторы, связанные с наличием сопутствующих тяжелых заболеваний. Список этих заболеваний является предметом обсуждения, однако некоторые нозологии могут быть внесены в него без колебаний. Это заболевания, обусловливающие общее снижение иммунологической реактивности организма: сахарный диабет, иммунодефицитные состояния. К фоновым заболеваниям, значительно осложняющим течение ИМП, относятся также серповидно-клеточная анемия, почечная и печеночно-почечная недостаточность.
Помимо причин, обусловливающих возникновение ОИМП, существует ряд факторов риска развития этого состояния (табл. 3) [5].
Серьезную проблему для выбора эффективной терапии представляет сочетание ОИМП с хроническим простатитом. Хронический простатит — одно из самых трудных для диагностики и лечения заболеваний в урологии. Любое повышение внутриуретрального давления приводит к рефлюксу мочи и содержащихся в ней микроорганизмов в протоки периферической зоны в обход протоков центральной зоны предстательной железы, соустье которых с уретрой по своей природе почти клапанное. При несостоятельности внутреннего сфинктера нейрогенного происхождения или резекции шейки мочевого пузыря ткань простаты подвергается постоянному риску инфицирования и реинфицирования. Хронический бактериальный простатит характеризуется персистированием преимущественно грамотрицательных бактерий в секрете простаты и рецидивирующими ИМП [1, 3].
В табл. 2 приведены возбудители, наиболее часто являющиеся причиной возникновения ИМП [7]. Обращает на себя внимание, что на втором и третьем местах после наиболее распространенного возбудителя ИМП — кишечной палочки — при осложненных ИМП находятся Enterococcus spp. и Pseudomonas spp., а при катетер-ассоциированных инфекциях — дрожжевые грибки, отсутствующие при неосложненных ИМП.
Микробиологические особенности осложненных ИМП учитываются при выборе препарата для их лечения.
Лечение инфекции мочевых путей подразумевает проведение эффективной антибактериальной терапии при условии восстановления нормальной уродинамики и направлено на профилактику уросепсиса и возникновения рецидивов. Исключения составляют катетер-ассоциированные инфекции, в большинстве случаев исчезающие после удаления катетера. Открытым остается вопрос о необходимости антибактериальной терапии у пациентов с асимптоматической бактериурией. Большинство урологов считают, что лечение в подобных ситуациях не показано.
Дополнительной проблемой, значительно усложняющей лечение ОИМП, является высокая устойчивость микроорганизмов к большинству антибактериальных препаратов, длительно применяющихся в урологической практике. Госпитализация, неадекватные по длительности курсы лечения и некорректное назначение лекарственных препаратов приводят зачастую к возникновению антибиотико-устойчивых штаммов.
В нашей клинике в случае тяжелых инфекций мочевыводящих путей, а также в послеоперационном периоде после масштабных оперативных вмешательств мы в последнее время применяем новый антимикробный препарат группы фторхинолонов — L-изомер офлоксацина — левофлоксацин (таваник). Подобный выбор при назначении антибактериальной терапии объясняется доказанной способностью препаратов этой группы лучше проникать в биопленку [2, 9].
Поскольку на левофлоксацин приходится практически вся противомикробная активность в рацемической смеси изомеров, его активность in vitro в два раза превышает активность офлоксацина. Биодоступность препарата равняется 99 %, а особенности его фармакокинетики таковы, что 87 % препарата экскретируется с мочой в неизмененном виде [4]. Несмотря на наличие перекрестной устойчивости между левофлоксацином и другими фторхинолонами, некоторые микроорганизмы, устойчивые к хинолонам, могут проявлять чувствительность к левофлоксацину.
В исследованиях in vitro левофлоксацин доказал свою эффективность в отношении E.coli, Enterobacter, Klebsiella, Proteus Mirabilis, Pseudomonas aurugenosa, являющихся наиболее частыми возбудителями осложненной и неосложеннной форм урогенитальной инфекции (табл. 2).
Курс лечения таваником в дозе 250 мг однократно в течение суток на протяжении 10 дней проведен нами у 20 больных. Согласно полученным данным, эффективность и безопасность лечения были признаны хорошими и очень хорошими у 95% пациентов. Сходные результаты приводят в своих работах G. Richard, C. DeAbate et al., применявшие препарат по аналогичной схеме и добившиеся клинического эффекта у 98,1% пациентов [8]. Столь высокие показатели объясняются непродолжительностью применения левофлоксацина в урологической практике, чем и обусловлено отсутствие устойчивых к его действию штаммов микроорганизмов. Надо отметить, что устойчивость к препаратам этой фармакологической группы, связанная со спонтанными мутациями in vitro, встречается крайне редко [9].
Наряду с фторхинолонами в лечении ИМП широко применяются цефалоспорины II поколения (цефуроксим) и особенно III поколения (цефотаксим, цефтазидим и др.), а также карбапенемные антибиотики (имипенем/циластатин, меропенем).
При осложненных инфекциях МВП иногда назначают полусинтетические пенициллины (ампициллин, пиперациллин) и их комбинации с ингибиторами b-лактамаз (ампициллин/сульбактам, пиперациллин/тазобактам), ко-тримоксазол, аминогликозиды (обычно в комбинации с b-лактамами). Однако эффективность этих препаратов при ОИМП прогнозировать достаточно сложно из-за существенных различий в чувствительности возбудителей в зависимости от региона, стационара и источника развития инфекции (внебольничные или госпитальные). Таким образом, при назначении указанных препаратов в ходе терапии ОИМП следует опираться на данные бактериологического исследования мочи и учитывать чувствительность выделенных микроорганизмов.
Препараты нитрофуранового ряда — нефторированные хинолоны (налидиксовая кислота), оксихинолины (5-НОК) — не должны применяться для терапии ОИМП, так как они являются уроантисептиками, то есть создают терапевтическую концентрацию в моче, но не в паренхиме почек.
Длительность курса антибактериальной терапии ОИМП должна составлять не менее 14 дней. Более короткие курсы (7-10 дней) допустимы при назначении фторхинолоновых антибиотиков, выделении высокочувствительного возбудителя и устранении факторов, осложняющих течение ИМП [5].
В заключение хочется подчеркнуть, что лечение инфекций мочевыводящих путей — процесс сложный, длительный и зачастую малоэффективный, поскольку из всего многообразия существующих на сегодня антибактериальных препаратов ни один не обладает достаточно высокой эффективностью в отношении биопленок. Поэтому усилия врачей должны быть направлены преимущественно на профилактику возникновения подобных инфекций.
Патологии мочеполовой системы, требующие хирургической помощи
Оперативное лечение проблем мочеполовой сферы может быть назначено в случае травм, онкологических патологий, врожденных аномалий, воспалений и некрозов. Хирургическое вмешательство в Израиле назначают только в самых крайних случаях, когда надлежащее консервативное лечение не дает возможности вылечить заболевание.
К числу патологий мочевыделительных и половых органов, предполагающих хирургическое лечение, относятся:
- мочекаменная болезнь;
- аденома предстательной железы;
- абсцесс простаты;
- паранефрит;
- рецидивирующий баланопостит;
- рубцовый фимоз и парафимоз;
- водянка оболочек яичка;
- варикоцеле;
- гидронефроз;
- опущение почки (нефроптоз);
- травмы мочевого пузыря, почек, уретры;
- некоторые врожденные аномалии;
- опухоли мочеполовых органов, и т.д.
Обследование мочеполовой системы в Израиле
Решение о необходимости проведения хирургического лечения мочеполовой системы принимается специалистами клиник Израиля по результатам всесторонней диагностики. Врач проводит осмотр пациента и собирает анамнез, после чего назначает всестороннее, состоящее из различных диагностических процедур, обследование.
- ультразвуковое исследование (УЗИ) мочевого пузыря, почек и мочеточников;
- магнитно-резонансная томография (МРТ);
- урофлуометрия (исследование функциональности сфинктера уретры);
- лабораторные исследования крови, мочи, секрета простаты и т.д.
Когда это необходимо, назначаются и другие исследования. Как правило, такая комплексная диагностика занимает 3-4 дня и дает возможность с высокой достоверностью установить наличие или отсутствие любых заболеваний мочеполовой системы даже на ранних стадиях их развития.
Разновидности урологических операций в Израиле
Все операции можно разделить на радикальные и органосохраняющие. К радикальным хирургическим вмешательствам обычно прибегают в случае выявления злокачественных новообразований. В процессе такой операции удаляется часть органа (или весь орган) в границах здоровых тканей, а также регионарные лимфатические узлы.
При других заболеваниях израильские врачи отдают предпочтение органосохраняющим методам хирургического лечения. Открытое вмешательство предполагает обеспечение доступа к очагу патологии посредством рассечения мягких тканей, но сегодня в Израиле все чаще применяют малоинвазивные методики хирургии.
Наиболее распространенной малоинвазивной методикой является эндоскопия. В процессе эндоскопических операций применяется эндоскоп, который подводится к проблемной области через естественные полости и каналы человеческого тела или через небольшие проколы в коже. Такая процедура менее болезненна и позволяет снизить риски развития послеоперационных осложнений и большой кровопотери. Кроме того, после эндоскопической операции пациент восстанавливается гораздо быстрее.
К наиболее распространенным хирургическим операциям, которые выполняются в клиниках Израиля при лечении заболеваний урологической сферы, относятся:
- удаление предстательной железы (простатэктомия) – выполняется при запущенной аденоме и злокачественных новообразованиях простаты преимущественно лапароскопическим доступом;
- удаление почки (нефрэктомия) – наиболее эффективный способ лечения при злокачественных опухолях почек;
- удаление мочевого пузыря (цистэктомия) с последующим его восстановлением;
- обрезание по медицинским показаниям (данная процедура может проводиться для профилактики онкологических и инфекционных заболеваний).
- микрохирургические реконструктивно-пластические операции на органах мочеполовой системы, в том числе предполагающие реконструкцию нервных структур и мелких кровеносных сосудов;
- имплантационная хирургия (в том числе позволяющая решать проблемы мужской потенции);
- малоинвазивные операции, сводящие к возможному минимуму операционную травму и ее последствия (активно применяется лапароскопическая хирургия);
- точная онкологическая хирургия по поводу опухолей почек, надпочечников, мочевого пузыря и т.д.;
- операции с применением медицинского лазера;
- коррекционные хирургические вмешательства при бесплодии.
Кстати, сегодня израильские хирурги активно применяют специальные роботизированные системы (например, Da Vinci), которые позволяют повысить точность лапароскопических операций и исключить ошибки врачей. Такие операции практически сводят к минимуму возможность появления серьезных осложнений и позволяют пациенту быстро вернуться к нормальной жизни.
Если имеются показания к удалению яичника, проводится операция овариэктомии (так называют удаление отдельного яичника) или аднексэктомии (то есть удаление яичника вместе с маточными трубами). В случае поликистоза и эндометриоза выполняются декортикация, диатермокоагуляция, электродриллинг и другие операции. Опухоли и кисты удаляют посредством резекции образования и цистэктомии.
В зависимости от сложности и продолжительности вмешательства, состояния и возраста пациента, его физиологических особенностей может применяться местная, спинальная и общая анестезия. Выбор анестезии осуществляет квалифицированный врач-анестезиолог, при этом учитывается мнение больного.
После операции на мочевом пузыре или мочевыводящих путях устанавливается катетер, позволяющий избежать застоя мочи и закупоривания уретры кровяными сгустками, а также промывать мочевой пузырь и вводить в его полость лекарства.
Традиционно лечение заболеваний урологической сферы было сопряжено с повышенным риском. Дело в том, что мочевыводящие органы расположены в зоне, богатой кровеносными сосудами и нервными структурами; кроме того, они находятся в глубине тела и хорошо защищены костной и мышечной тканью.
В случае серьезных травм и заболеваний возникала необходимость в открытой полостной операции, при которой выполнялся разрез брюшной полости. Такие операции были весьма травматичными и сопровождались высокой вероятностью осложнений, поэтому проводились только по жизненным показаниям.
К счастью, в последние годы хирургия Израиля шагнула далеко вперед, и операции на органах мочеполовой системы становятся все более щадящими. Обширные хирургические разрезы остались в прошлом, риски значительных кровопотерь и осложнений сведены к минимуму, возросла точность операций. Сегодня хирургия позволяет в кратчайшие сроки вылечить заболевания, которые ранее требовали многолетнего лечения.
В нашем медцентре применяется современное эндоскопическое оборудование, с помощью которого выполняются следующие виды операций:
- трансуретральные – предполагают доступ к патологическому очагу через уретру (мочеиспускательный канал), таким образом выполняются операции удаления конкрементов из мочевыводящих путей, резекция простаты при ее опухолях, устранение стриктуры уретры;
- лапароскопические – доступ осуществляется через прокол в области брюшной стенки, такие вмешательства позволяют устранить врожденные патологии почек и мочеточников, варикоцеле, крипторхизм, удалить опухоль;
- ретроперитонеальные – доступ выполняется через прокол в области поясницы, данный метод используется при хирургическом лечении почек и надпочечников.
При эндоскопическом вмешательстве в тело пациента вводится тонкий зонд, который снабжен видеокамерой, а также источником света. Четкое изображение с камеры эндоскопа транслируется на монитор, который находится в операционной. Если необходимо, в зону операции вводятся также хирургические инструменты. К числу важнейших преимуществ эндоскопической хирургии можно отнести:
- минимальное повреждение здоровых тканей;
- незначительное кровотечение;
- хорошую видимость операционного поля;
- сокращенные сроки заживления раны.
Сокращение сроков пребывания пациента в клинике позволяет экономить значительные средства. Во время обследования и лечения наши пациенты имеют возможность посмотреть страну и отдохнуть на морских курортах Израиля.
Если вам нужна дополнительная информация по поводу хирургического лечения заболеваний мочеполовой системы в Израиле, просим обращаться к консультантам центра.
Повреждение мочевого пузыря. Повреждение мочевого пузыря возникают при травме нижних отделов передней брюшной стенки, падении с высоты, переломах костей таза. Разрывы могут быть двух типов – внутрибрюшинные (участков, покрытых брюшиной) и внебрюшинные (участков, не покрытых брюшиной). При внутрибрюшинных разрывах повреждается верхняя и задняя стенки мочевого пузыря. Такие разрывы возможны при переполненном мочевом пузыре. При внебрюшинных разрывах костными осколками травмируется мышечный слой и слизистая оболочка. Внутрибрюшные разрывы осложняются разлитым перитонитом. При внебрюшинных разрывах наблюдается картина мочевых затеков в области лобка, промежности, бедер с некрозом тканей и гнойной инфекцией, а также кровоизлияние в клетчатку таза. Переломы костей таза сопровождаются тяжелым травматическим шоком.
Клиника – Разрыв мочевого пузыря сопровождается частыми ложными позывами на мочеиспускание. Иногда выделяется небольшое количество кровянистой мочи или капельки крови из уретры. При внутрибрюшных разрывах вскоре возникают симптомы разлитого перитонита (наблюдается положительный симптом Щеткина- Блюмберга). Быстро нарастают симптомы мочевой интоксикации. При внебрюшинных разрывах над лобком и в нижнем отделе живота определяется инфильтрат без четких границ в результате мочевого затека. Через 2-3 дня выявляется мочевой затек и гнойное воспаление подкожной жировой клетчатки, гиперемия и отек кожи живота, мошонки бедер, промежности. Проявляется флюктуация, нарастает интоксикация, тахикардия, высокая температура тела, обезвоживание организма. В случае разрыва уретры отмечается полная задержка мочеотделения. Из уретры выделяется кровь.
Диагноз – основывается на данных анамнеза и объективного исследования. В сложных случаях используется цистография, при которой обнаруживаются затеки контрастного вещества в брюшную полость. Диагностическое значение имеет катетеризация мочевого пузыря, при которой выводят только незначительное количество мочи.
Лечение. При разрыве мочевого пузыря лечение только хирургическое. Производят срединную лапаротомию, определяют характер повреждения. Разрывы ушивают. Операцию при внебрюшинных разрывах заканчивают дренированием околопузырной клетчатки и наложением цистостомы. Через цистостому в мочевой пузырь вводят резиновую трубку. Ее укрепляют с помощью кисетных швов и фиксируют к коже. Моча через трубку отводится в мочеприемник. Кожу вокруг обрабатывают нейтральными мазями. При внутрибрюшинных разрывах после ушивания раны операцию можно закончить введением в мочевой пузырь на некоторый срок постоянного резинового катетера. Через этот катетер оттекает моча. Мочевой пузырь промывают асептическими средствами и антибиотиками.
Скрытые травмы мочевого пузыря. В мирное время эти повреждения встречаются при гинекологических операциях и грыжесечениях. Огнестрельные ранения мочевого пузыря могут быть как внебрюшинными, так и внутрибрюшинными. Характерным симптомом является истечение мочи в рану. При внутрибрюшинных разрывах возникает разлитой перитонит. Повреждение мочевого пузыря сочетаются с переломами костей таза, повреждением других органов брюшной полости.
Лечение. Лапаротомия с ревизией органов брюшной полости, ушивание раны мочевого пузыря, наложение надлобкового свища, дренирование околопузырной клетчатки.
Аденома предстательной железы. Заболевание заключается в разрастании соединительной или железистой ткани в пределах капсулы предстательной железы. Развиваются нарушение мочеиспускания, застой мочи в мочевом пузыре, почечных лоханках, атрофия и нарушение функции почек. Аденома простаты – болезнь пожилого и старческого возраста. При ослаблении мускулатуры мочевого пузыря постепенно увеличивается количество мочи, остающейся в нем после очередного мочеиспускания. Количество выделяемой мочи уменьшается, а объем остаточной мочи увеличивается, достигая 1 л и более. Задержка мочи может привести к развитию цистита и пиэлонефрита.
Клиника. В начальной стадии заболевания больные жалуются на учащенное мочеиспускание. Моча выводится полностью в 2-3 приема. Появляются позывы на мочеиспускание ночью. Появляется жажда, сухость во рту, тошнота и рвота. Иногда в этой стадии может наблюдаться острая задержка мочи. Моча выделяется по каплям при переполненном мочевом пузыре. Больной этого не ощущает. Переполненный мочевой пузырь может быть виден на глаз. Он пальпируется и определяется при перкуссии. Течение заболевания осложняется полной задержкой мочи, инфекцией мочевых путей.
Диагноз. Аденому предстательной железы диагностируют на основании пальцевого исследования прямой кишки, при котором определяют увеличенную предстательную железу. Цистоскопия обнаруживает выбухание слизистой оболочки в полость мочевого пузыря. Вследствие возможного перехода аденомы в рак производят пункционную биопсию железы через стенку прямой кишки.
Лечение. При острой задержке мочи прибегают к катетеризации мочевого пузыря. Иногда эта процедура значительно затруднена. Резиновый или полиэтиленовый катетер, в случае благоприятного исхода, целесообразно оставить в мочевом пузыре на несколько суток. При невозможности катетеризации производят прокол мочевого пузыря над лобком иглой, через просвет которой вводят тонкий катетер. Назначают теплые грелки, ванночки, ведут наблюдение за количеством и цветом выделяющейся мочи, отмечают в истории болезни. Проводят промывание мочевого пузыря раствором фурациллина, при аденоме предстательной железы необходима операция. У пожилых и ослабленных больных накладывают надлобковые свищи для отведения мочи. Некоторым больным свищ накладывают до конца жизни больного. Радикальная операция заключается в удалении предстательной железы двух или одномоментным способом. При двухмоментном способе в начале накладывают цистостому, а затем удаляют железу, при одномоментном – удаляют железу и накладывают цистостому.
Травмы почек. Различают открытые и закрытые травмы почек. Открытые повреждения наблюдаются при огнестрельных и ножевых ранениях с обширным разрушением почечной паренхимы, лоханки, сосудистой ножки и мочеточника. Огнестрельные ранения сопровождаются кровотечением из мочеиспускательного канала, образованием гематомы, выделением из раны мочи. При затекании мочи в брюшную полость возникает перитонит. Ранение почек сопровождается шоком. Закрытые повреждения почек возникают при падении с высоты, сдавлении, ушибах поясничной области, переломах нижних ребер. Происходит разрыв или размозжение почечной паренхимы, лоханки, наблюдаются подкапсулярные гематомы, отрыв почечной ножки.
Клиническая картина. Основными признаками повреждения почек являются гематурия, боль в поясничной области с иррадиацией по ходу мочеточника, образование гематомы. При просачивании мочи и крови в брюшную полость возникает перитонит. Кровопотеря сопровождается симптомами геморрагического шока. Снижается артериальное давление. Появляются тахикардия, бледность кожных покровов, холодный пот. Обширные забрюшинные гематомы также симулируют картину перитонита. У худых людей или при значительном кровоизлиянии гематома может определяться на глаз и пальпаторно. Гематурия устанавливается по виду мочи, которая приобретает цвет мясных помоев. Она не наблюдается при отрыве почечной ножки или закупорке мочеточника сгустком. Пропитывание клетчатки мочой приводит к развитию флегмоны. Больных с травмой почки госпитализируют в стационар. До уточнения диагноза нельзя применять наркотические анальгетики.
Диагноз устанавливается на основании обследования живота и поясничной области, макроскопического и микроскопического исследования мочи, данных внутривенной или ретроградной пиелографии, цистографии.
Лечение. При ушибах, гематомах почки проводят консервативное лечение: назначают холод на поясничную область, постельный режим, гемостатические средства (хлорид кальция, викасол), постельный режим устанавливают на весь период гематурии. При разрыве почечной паренхимы и кровотечении показана хирургическая операция. Широким разрезом в поясничной области обнажают почку. При обширном размозжении ткани ее удаляют, при небольших разрывах паренхимы накладывают швы. Операцию заканчивают наложением дренажа. В послеоперационном периоде возмещают кровопотерю, назначают антибиотики, сульфаниламидные препараты.
Паранефрит. Это гнойное воспаление околопочечной клетчатки, возникающее в результате проникновения микробной флоры гематогенным, лимфогенным или контактным путем из почечных лоханок или паренхимы. Паранефрит может развиваться в результате инфицирования гематомы в околопочечной клетчатке. Вторичный паранефрит может развиваться в результате инфицирования околопочечной клетчатки из почки или брюшной полости (острый аппендицит и др.).
Диагноз. В начале заболевания установить трудно. При появлении местных симптомов в поясничной области характер заболевания не вызывает сомнения.
Лечение. В начальных стадиях консервативное, назначают тепло, антибиотики, сульфаниламидные препараты. При нарастании симптомов гнойной интоксикации показано оперативное лечение: широкое вскрытие и дренирование околопочечной клетчатки.
Камни почек и мочеточников. Мочекаменная болезнь – одно из наиболее частых заболеваний почек. Встречается в среднем возрасте с одинаковой частотой у мужчин и женщин. Камни часто бывают в правой почечной лоханке, в 20 % случаев встречаются в обеих лоханках. Причины болезни изучены недостаточно. Чаще мочекаменная болезнь регистрируется в сухих и жарких странах. Нарушение обмена веществ, влияет на частоту камнеобразования. Часто камни встречаются у людей, употребляющих воду со значительным содержанием солей кальция, при переломе трубчатых костей, длительные изменения щелочных вод. Из местных факторов для образования камней имеет значение инфицирование мочи, инородные тела в мочевых путях. Камни, возникающие при нарушениях обмена, состоят из солей мочевой кислоты (ураты), щавелевой кислоты (оксалаты), и фосфата кальция (фосфаты), карбоната кальция (карбонаты), а при воспалительных процессах из фосфатов или уратов. Количество и размер камней варьирует в значительных пределах. Форма камней зависит от места их образования. Камни могут располагаться в лоханке, чашечках, мочевом пузыре, спускаться по мочеточникам. При длительной закупорке мочеточника камнем развивается гидронефроз с атрофией паренхимы почки и расширением лоханок. Инфицированные камни почек осложняются пиелитом, пиэлонефритом, пионефрозом. Асептические мелкие камни не вызывают клинических проявлений.
Клиника. Мочекаменная болезнь проявляется приступом почечной колики: сильными болями, гематурией, выделением с мочой конкрементов. Боли возникают внезапно, иногда ночью или после физической нагрузки, локализуются в поясничной области, иррадиируют по ходу мочеточника в паховую область, головку члена, яичко, большие половые губы. Больные беспокойны, мечутся от болей. Исчезают боли внезапно после прохождения камня в мочевой пузырь. Фиксированные камни вызывают тупые боли, которые усиливаются при движении и физической работе. На высоте приступа рефлекторно возникает задержка газов и мочеиспускания. Длительность приступа может быть от 2 минут до нескольких дней. На высоте приступа болезненность, напряжение мышц, положительный симптом Пастернацкого на стороне заболевания и симптомы раздражения брюшины. В крови лейкоцитоз, отмечается гематурия иногда пиурия.
Диагноз. Ставят на основании жалоб и данных обследования. Для дифференциальной диагностики применяют экстренную хромоцистоскопию. У больных с рецидивами почечной колики применяют внутривенную урографию или ретроградную пиелографию. Функцию и степень воспалительных изменений почек определяют при помощи проб Земницкого, Аддиса – Каковского.
Лечение. На высоте приступа необходимо устранить спазм мочеточника и боли. Это достигается подкожным введением пантопона или промедола с аспирином. Хороший болеутоляющий эффект наступает после новокаиновой блокады семенного канатика по Лорину –Эпштейну. Аналогичный эффект дает паранефральная блокада на стороне поражения. Хорошо помогают грелки на область поясницы или теплые ванны, обильное питье, мочегонные средства. Больным с инфицированными камнями назначают антибиотики. Хирургическое лечение показано при частых болевых приступах, обтурирующих, инфицированных камнях лоханки и мочеточников, ведущих к развитию гидронефроза. Производят пиэлотомию или нефротомию с удалением камней. При значительных изменениях в почечной ткани производят нефроэктомию. Больным с рецидивирующим течением мочекаменной болезни показано санаторно-курортное лечение. Важная роль в профилактике мочекаменной болезни принадлежит рациональному питанию. Больным со щелочной реакцией мочи и выделением фосфатов показана мясная диета, при обнаружении оксалатов и уратов ограничивают прием мяса и рекомендуют молочно-растительную диету.
Опухоли почек. Опухоли почек встречаются как у детей, так и у лиц пожилого возраста. Доброкачественные опухоли наблюдаются редко, чаще опухоли носят злокачественный характер. Наиболее часто встречаются саркомы и рак почки (аденокарцинома). В почки часто метастазируют опухоли различной локализации.
Клиника. Для злокачественных опухолей характерны гематурия, боли в поясничной области. Гематурия появляется внезапно, обычно обильно. В моче могут содержаться слепки мочеточников в виде извитых шнуров длиной в несколько сантиметров. Гематурия приводит к анемии. Часто гематурия является одним из наиболее ранних симптомов опухоли почек. Если опухоль прорастает поясничное сплетение, боли приобретают мучительный характер, с иррадиацией в бедро и половые органы. Боль является поздним симптомом, характерным для больших опухолей. Когда она достигает больших размеров, то она может иметь округлую или бугристую форму, при больших опухолях изменяется конфигурация живота.
Диагноз устанавливается на основании данных объективного исследования. При хромоцистоскопии отмечается выделение крови из мочеточника пораженной почки, снижение функции почки при разрушении почечной паренхимы. При внутривенной урографии обнаруживают смещение и изменение конфигурации почечных лоханок и чашечек. Применяют сканирование почек с помощью радиоизотопов, точная информация может быть получена при ультразвуковом и компьютерном исследовании.
Лечение. Удаление почки.
Опухоли мочевого пузыря. Опухоли мочевого пузыря могут быть доброкачественными (папилломы), злокачественными (папиллярный и инфильтрирующий рак). Папиллома – мягкая опухоль на тонкой ножке, может озлокачествиться. Папиллярный рак похож на папиллому, но имеет широкую ножку, прорастающую в стенку мочевого пузыря. Инфильтрирующий рак представляет собой язвенную поверхность, покрытую сгустками крови. Злокачественные опухоли чаще располагаются на дне пузыря. Опухоли мочевого пузыря сравнительно редко метастазируют. Разрастание опухоли приводит к уменьшению емкости мочевого пузыря.
Клиника. Основным признаком является – гематурия. Она может появляться внезапно, среди полного здоровья, прекратиться самостоятельно и вновь появиться через различное время. У больных раком наблюдаются боли при мочеиспускании. Опухоли, расположенные вблизи мочеиспускательного канала или у устья мочеточников, вызывают нарушение мочеиспускания. При раке, моча становится мутной, приобретает зловонный запах, отмечается частое мочеиспускание, в конце появляются боли. В дальнейшем наступает анемия, постоянные боли в области таза. Кахексия развивается сравнительно поздно. В моче определяется гной.
Диагноз. Опухоль мочевого пузыря подтверждается цистоскопией и гистологическим исследованием биопсированного кусочка опухоли, цистографией.
Лечение хирургическое – резекция пораженного участка. При кровоточащих папилломах применяют электрокоагуляцию опухоли при помощи электрода, вводимого через цистоскоп. Рентгенотерапия опухолей мочевого пузыря малоэффективна. В последние годы разрабатывается метод местной химиотерапии злокачественных опухолей. Химиотерапевтические препараты вводят в мочевой пузырь через катетер.
Читайте также: