Операция на берцовую связку
Обращаясь в нашу клинику, Вы получите эффективное лечение и реабилитацию при повреждении большеберцовой и малоберцовой коллатеральных связок.
За более подробной информацией и для записи на консультацию, позвоните нам по телефону: +7(812) 295-50-65.
Коленный сустав имеет сложное строение и испытывает мощные нагрузки. Справиться с ними ему помогает мощный связочный аппарат. Основные связки, обеспечивающие стабильность коленному суставу – это крестообразные, а также большеберцовая и малоберцовая коллатеральные связки. Они нередко повреждаются, в результате чего возникает дисфункция коленного сустава. .
Большеберцовая (внутренняя) коллатеральная связка начинается на медиальном надмыщелке бедренной кости и крепится к большеберцовой кости. Иначе ее называют медиальная боковая связка. Она плотно соединена непосредственно с капсулой коленного сустава и прилегает к медиальному мениску. Препятствует смещению голени относительно бедра кнаружи. Травмы случаются часто, имеют значительные последствия для функций конечности. Малоберцовая коллатеральная связка берет начало от наружного надмыщелка бедренной кости и прикрепляется к головке малоберцовой кости. Иначе ее называют латеральная (наружная) боковая. Она отделена от капсулы сустава жировой клетчаткой. Защищает голень от смещения кнутри. Травмируется реже, чем медиальная.
Причины травмирования
Рассмотрим сначала механизм повреждения внутренней боковой связки. Как уже было сказано, она травмируется довольно часто. Ситуация, при которой это возникает – удар чуть ниже колена с наружной стороны голени. Нога при этом обычно находится в разогнутом положении и более подвержена травмам (чаще случается у футболистов). Иначе это может произойти при падениях, когда голень зафиксирована, а корпус тела смещается относительно нее в боковую сторону с кручением на ноге (травмы лыжников и сноубордистов). При разрыве наружных коллатеральных связочных волокон, напротив, удар должен приходиться по внутренней поверхности голени, а также при этом должно произойти избыточное разгибание в колене либо вращение корпуса на опорной ноге внутрь.
Степени повреждения связок
Разные степени повреждения дают как отличия в клинической картине, так и требуют разной лечебной тактики. Выделяют:
Первую степень – это частичный разрыв поверхностных волокон. Болевые ощущения возникают в месте деформации, возможен отек.
Первая помощь
Необходимо обеспечить покой пострадавшему, поврежденную ногу защитить от движений, применив наложение шины. Транспортировку к лечебному учреждению нужно обеспечить больному в кратчайшие сроки во избежание осложнений, при этом на область повреждения накладывают холод (пузырь со льдом, охлаждающий аэрозоль).
Диагностика
Осмотр и опрос пациента – это основной принцип диагностирования патологий. Врач проводит диагностические стресс-тесты. Дополнительно назначают рентгенографию, КТ (компьютерную томографию), МРТ. При диагностике необходимо исключить нарушения других анатомических образований сустава (менисков, крестообразных связок , переломы костей), что случается нередко.
Лечение разрывов коллатеральных связок
Лечение изолированных деформаций наружной и внутренней связок обычно проводят консервативными способами. Здесь важно в первое время после травмы обеспечить фиксацию суставу, применив ортез. Нагрузок лучше избегать. Курс нестероидных противовоспалительных препаратов позволит снять воспаление и купировать болевой сидром. Для скорейшей регенерации применяют инъекции плазмы, обогащенной тромбоцитами. Период реабилитации направлен на постепенное увеличение нагрузки с укреплением мускулатуры и при этом без дополнительного травмирования боковых связок. Применяют кинезиотерапию, механотерапию, тейпирование и физиотерапевтические процедуры.
Случается так, особенно при обширном повреждении, что после травмы возникает нестабильность, которая беспокоит при нагрузках (спортсменов и других пациентов с активным образом жизни). В таких случаях выполняют реконструкцию хирургическим способом. Артроскопия при этом является самым щадящим видом операций. К тому же, восстановление после нее происходит быстро и легко. Иногда связку удается сшить (при свежих частичных разрывах), в других случаях применяют фиксаторы к кости, если отрыв произошел в месте прикрепления связки к ней. Другим способом реконструкции является пластика связки с применением аутотрансплантатов (собственных тканей). Используют сухожилия мышц подколенной области. В подавляющем большинстве случаев прогноз после таких операций благоприятный. Пациенты быстро проходят курс реабилитации и возвращаются в спорт и к привычной жизни. При сочетании повреждения боковой связки с травмами других структур колена, их восстановление артроскопическим способом и проведение всех необходимых хирургических манипуляций осуществляется обычно за одну операцию.
а) Показания для операции при разрыве малоберцовой связки:
- Абсолютные показания: открытые повреждения.
- Относительные показания: при установлении диагноза, особенно у молодых пациентов, которые участвуют в активных спортивных состязаниях.
- Противопоказания: тяжелое повреждение мягких тканей.
- Альтернативное лечение: исключительно консервативное лечение со специальным ортопедическим аппаратом. Фиксация винтом при отрыве кости.
б) Предоперационная подготовка. Предоперационное обследование: клиническое обследование рентгенография при нагрузке (наклон таранной кости/переднего вытяжения: сравнение с контралатеральной стороной).
в) Специфические риски, информированное согласие пациента:
- Повреждение нерва
- Инфекция сустава
- Тромбоз
- Повторный разрыв
- Хроническая нестабильность (до 20% случаев)
г) Обезболивание. Местная или эпидуральная анестезия, редко общее обезболивание (интубация).
д) Положение пациента. Лежа на спине, возможен управляемый турникет, передняя часть стопы в стерильной хирургической перчатке.
е) Доступ. Криволинейный разрез непосредственно позади латеральной лодыжки.
ж) Этапы операции:
- Разрез кожи
- Идентификация разрыва связки
- Осмотр сустава
- Прямое сшивание связок
з) Анатомические особенности, серьезные риски, оперативные приемы:
- Защитите поверхностный малоберцовый нерв.
- Тщательно отмойте внутрисуставную гематому, осмотрите суставные поверхности.
- Осмотрите все три связочных компонента и синдесмоз.
и) Меры при специфических осложнениях. Инфицирование сустава: проточно-промывной дренаж.
к) Послеоперационный уход после операции на малоберцовых связках:
- Медицинский уход: удалите активный дренаж на 2-й день. Используйте гипсовую повязку ниже колена, пока швы не удалены, затем гипсовую гильзу ниже колена в течение 3-4 недель. Альтернативно, внешняя стабилизация специальными шинами/ботинками в течение 4-6 недель.
- Активизация: немедленно, первоначально без перенесения веса тела на конечность.
- Физиотерапия: желательна после удаления гипсовой повязки.
- Период нетрудоспособности: 2-8 недель, в зависимости от профессии.
л) Этапы и техника операции при разрыве малоберцовой связки:
1. Разрез кожи
2. Идентификация разрыва связки
3. Осмотр сустава
4. Прямое сшивание связок
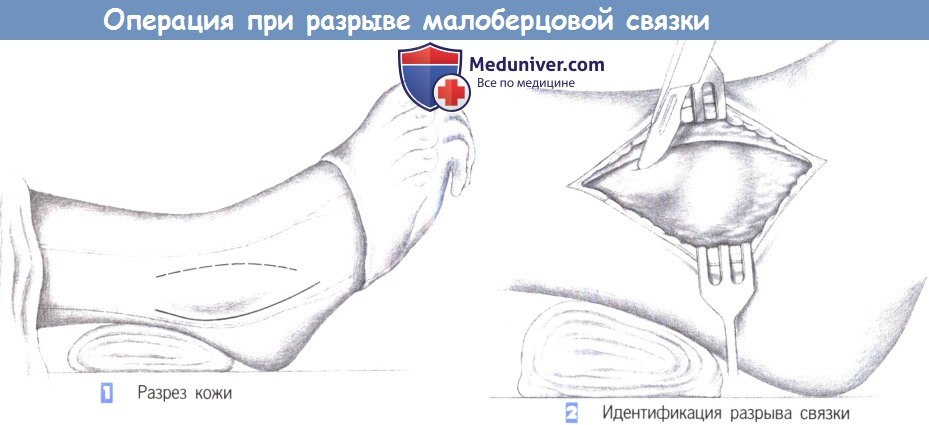
1. Разрез кожи. Традиционный доступ - продольный разрез по задней границе малоберцовой кости, приблизительно на 5 мм каудальнее верхушки латеральной лодыжки и продолжающийся кпереди приблизительно на 3 см.
Альтернативно, может использоваться передний разрез, начинающийся на переднем крае латеральной лодыжки и идущий оттуда в дистальном и дорсальном направлении. Этот доступ связан с риском повреждения ветвей поверхностного малоберцового нерва, а также промежуточного дорсального и медиального дорсального кожных нервов.
Кроме того, при этом доступе можно повредить лодыжечный нерв. Поэтому следует, в особенности неопытному хирургу, отдавать предпочтение дорсальному разрезу. Для реконструкции латеральной связки разрез может быть расширен в краниальном направлении.
2. Идентификация разрыва связки. После рассечения подкожного слоя и подкожной фасции идентифицируется боковой связочный комплекс. Передняя таранно-малоберцовая связка почти всегда разорвана, пяточномалоберцовая связка с разрывается обычно только в передней части, тогда как задняя таранно-малоберцовая связка, расположенная дорзально, вовлекается редко.
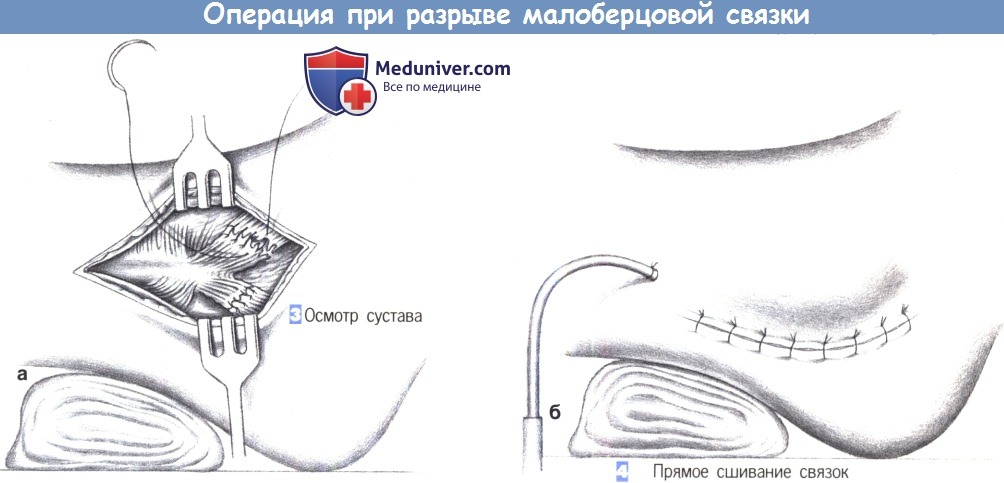
3. Осмотр сустава. После очистки культей связки, освобождения ущемленных мягких тканей и отмывания гематомы осматривается сустав. Здесь важно сохранить все ущемленные части связок и, если возможно, снова прикрепить их. Осмотр сустава - неотъемлемая часть любого операции по восстановлению связки.
4. Прямое сшивание связок. Чтобы восстановить связочную систему, порванные концы связок фиксируются к лодыжке в функциональном положении (а) с помощью отдельных швов (3-0 PGA). Не нужно тешить себя иллюзией о надежности этого шва: он служит главным образом для адаптации порванных концов и не обеспечивает достаточной прочности при нагрузке.
При сопутствующем отрыве костного фрагмента, он должен быть репонирован и фиксирован чрескостными швами или винтами. Если связки не достаточно длинны, чтобы удержать швы, разрез расширяется в проксимальном направлении и выполняется реконструкция связки периостальным лоскутом или реконструктивная операция по Уотсону-Джонсу.
Операцию заканчивает активный дренаж, подкожные и кожные швы (б). Послеоперационная иммобилизация должна выполняться в синтетической шине или в специальной обуви, чтобы ограничить выворачивающие смещения в течение 5 недель.
Причина, приводящая к повреждениям соединительнотканного связочного аппарата колена, инициирует реализацию основных патогенетических механизмов данного состояния. Один из основных факторов – это травма колена, которая обычно происходит у молодых активных людей, спортсменов любителей или профессионалов.
Причина, приводящая к повреждениям соединительнотканного связочного аппарата колена, инициирует реализацию основных патогенетических механизмов данного состояния. Один из основных факторов – это травма колена, которая обычно происходит у молодых активных людей, спортсменов любителей или профессионалов.
- Недорого прием травматолога-ортопеда, к.м.н. от 4000 рублей
- Срочно Быстрая запись на прием в день обращения
- Близко 12 минут от метро Фонвизинская и Улица Милашенкова
- Удобно Индивидуальный прием по предварительной записи
Что такое ПКС?

Данная аббревиатура расшифровывается как передняя крестообразная связка. Колено является важным компонентом опорно-двигательного аппарата человека. Оно обладает достаточно высоким объемом движений в саггитальной плоскости, а также выдерживает высокие нагрузки, обусловленные массой тела.
Повышение прочности и стабильности сустава обеспечивают соединительнотканные компоненты, которые за счет их характерной локализации получили название передней и задней крестообразной связки. Изменения соединительнотканных волокон на фоне патологических изменений или после перенесенной травмы вызывают нестабильность колена.
Патогенез
Механизм развития (патогенез) изменений волокон ПКС включает несколько компонентов, к ним относятся:
- Чрезмерное резкое сгибание ноги в коленном суставе, приводящее к растягиванию связок с их последующим повреждением.
- Вращение бедра и голени относительно друг друга. Реализуется при подворачивании ноги.
- Сильное механическое воздействие на связочный аппарат колена, имеющее место при ушибе или падении на согнутую в колене ногу.
Нередко патогенетическим механизмом нарушения целостности является врожденное или приобретенное ослабление волокон соединительной ткани. В этом случае повреждение может развиваться на фоне обычных нагрузок.
Этиология
Причина, приводящая к повреждениям соединительнотканного связочного аппарата колена, инициирует реализацию основных патогенетических механизмов данного состояния. Один из основных факторов – это травма колена, которая обычно происходит у молодых активных людей, спортсменов любителей или профессионалов.
У лиц старшего возраста повреждение формируется на фоне обычных физических нагрузок. Это связано с возрастным ослаблением соединительнотканных компонентов, обусловленным дегенеративно-дистрофическими изменениями с разрушением клеток и межклеточного вещества на фоне ухудшения их питания.
У молодых людей и детей бывает врожденное ослабление передних крестообразных связок, связанное с изменением функциональной активности генов, отвечающих за прочность межклеточного вещества соединительной ткани.
Независимо от возраста и двигательной активности человека изменения в связочном аппарате колена может спровоцировать длительное воспаление, которое часто развивается в результате инфекционного или аутоиммунного процесса (ревматизм, ревматоидный артрит).
Признаки
На возможное развитие повреждения передней крестообразной связки указывает появление определенных симптомов. Они включают болевые ощущения в колене, ограничение его подвижности или наоборот увеличение объема движений и появление нестабильности.
Появляются воспалительные изменения, к которым относится покраснение кожи и локальное повышение температуры тканей. Интенсивность клинических проявлений зависит от тяжести повреждений.
Когда нужна операция
Если повреждена передняя крестообразная связка (разрыв), операция назначается по определенным медицинским показаниям, к которым относятся:
- Полный разрыв волокон соединительной ткани, характеризующийся нарушением анатомической структуры связки, а также ее длинны.
- Повреждение, при котором нарушается целостность сразу нескольких компонентов коленного сустава (обычно в комбинации со связками достаточно часто повреждаются мениски, представляющие собой хрящевые структуры).
- Отсутствие необходимо эффекта в отношении восстановления функций колена после проведенного консервативного лечения, включающего применение определенных медикаментозных препаратов, а также физиотерапевтических процедур.

Определение наличия показаний к проведению оперативного вмешательства врач современного травматологического и ортопедического центра определяет индивидуально.
Обследование
Для точного определения критериев, отвечающих за показания к проведению операции, обязательно назначается дополнительное исследование. Оно включает различные методики, при помощи которых проводится визуализация внутренних компонентов колена.
К ним относятся различные вариации рентгенографии (исследование проводится в прямой и боковой проекции) или рентгеноскопии, компьютерная (КТ) или магнитно-резонансная (МРТ) томография, УЗИ, а также артроскопия. Несмотря на определенное нарушение целостности тканей во время проведения манипуляции, артроскопия является не только диагностическим, но и лечебным методом.
Цель операции
Восстановление колена в анатомическом и функциональном отношении является основной терапевтической целью, а также определяет эффективность проведенного лечения и реабилитации. Операция позволяет достичь необходимого эффекта при помощи нескольких основных манипуляций, к которым относятся:
- Пластика волокон, которая включает их сопоставление в области разрыва, а также последующую фиксацию при помощи определенных швов.
- Удаление соединительнотканных и хрящевых компонентов коленного сустава, которое является выраженной мерой и проводится в тех случаях, когда выполнение пластики не может принести необходимого результата.
- Реконструкция компонентов колена при помощи проведения имплантации, для чего используются искусственные материалы или соединительная ткань, взятая из других областей тела.
В современных клиниках цели оперативного вмешательства также определяются на основании результатов дополнительного объективного исследования пациента, включающего различные методики визуализации внутренних компонентов колена.
Все операции при разрыве ПКС разделяются на 2 основных вида, которые зависят от методики доступа к внутренним компонентам колена:
- Манипуляции, выполняемые при помощи открытого доступа – для пластики, удаления и реконструкции поврежденных компонентов врач проводит широкие разрезы мягких тканей.
- Артроскопия – современная малоинвазивная хирургическая манипуляция, для выполнения которой требуются небольшие разрезы, через которые вводится артроскопическое устройство (трубка с камерой и подсветкой) и манипуляторы. Зрительный контроль хода операции осуществляется медицинским специалистом на экране монитора.
Современные травматологические и ортопедические клиники преимущественно используют артроскопию, так как ее выполнение сопровождается значительно меньшей травматизацией тканей. Манипуляция открытым доступом является вынужденным мероприятием, которое назначается по строгим показаниям.
Преимущества артроскопии
Если был диагностирован разрыв крестообразной связки коленного сустава, операция, проведенная с использованием артроскопии, дает несколько важных преимуществ в сравнении с открытым доступом:
- Меньшее повреждение тканей, так как требуются небольшие разрезы.
- Более быстрое проведение артроскопии, для чего требуется период времени от 20 минут до 1-го часа.
- Более низкая наркозная нагрузка на организм пациента.
- Меньшая длительность периода заживления тканей, а также реабилитации нижней конечности.

Несмотря на более высокую стоимость самой артроскопии, преимущества данного вида операции дают возможность достичь более качественного и быстрого достижения терапевтических целей. Также за счет меньшей длительности предоперационной подготовки, периода заживления тканей и реабилитации в целом цена курса терапии обычно ниже.
Современные методики оперативного вмешательства, с использованием малоинвазивных технологий, позволили достигать высокой терапевтической эффективности, а также восстанавливать колено в функциональном отношении за относительно небольшой промежуток времени.
Растяжения и разрывы связок голеностопа
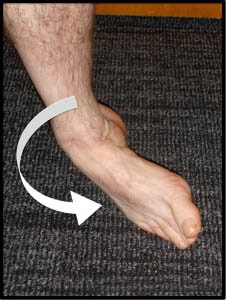
Рис. Инверсия – типичный механизм травмы связок голеностопного сустава
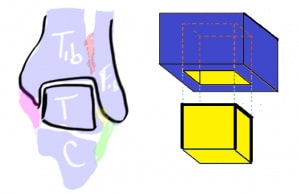
Кроме синдесмозных связок голеностопный сустав стабилизируется с наружной стороны передней и задней таранно-малоберцовыми и пяточно-малоберцовой связками, которые вместе называются латеральными коллатеральными связками.
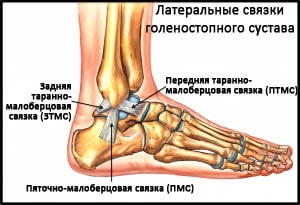
Рис. Латеральные связки голеностопного сустава.
Дельтовидная связка, состоящая из трех порций, является медиальным стабилизатором голеностопного сустава. Длина и натяжение этой связки жизненно важны для обеспечения нормальных содружественных движений между большеберцовой, таранной, пяточной и ладьевидной костями. Глубокая порция связки прикрепляется к таранной кости, а более поверхностная и более широкая ее порция – к пяточной и ладьевидной костям. Как и передняя таранно-малоберцовая связка, дельтовидная связка редко подвергается полному разрыву, чаще она перерастягивается (деформируется).
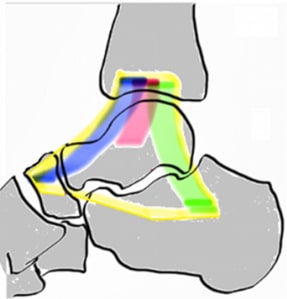
Передняя таранно-малоберцовая связки (ПТМС) повреждается чаще других. ПТМС соединяет наружную лодыжку с шейкой таранной кости и препятствует переднему смещению таранной кости. Инверсии голеностопного сустава эта связка противостоит вместе с пяточно-малоберцовой связкой. Сама по себе ПТМС представляет собой не отдельную связку, а скорее утолщение капсулы. В результате травмы происходит повреждение связки на протяжении, что приведет к удлинению связки. Такое перерастяжение связки может стать причиной клинически значимой нестабильности голеностопного сустава.
Пяточно-малоберцовая связка (ПМС) начинается от верхушки наружной лодыжки, следует вниз и назад и прикрепляется к пяточной кости. В отличие от ПТМС ПМС является отдельной связочной структурой.
Задняя таранно-малоберцовая связка (ЗТМС) начинается от заднего края наружной лодыжки и прикрепляется к задней поверхности таранной кости. ПТМС стабилизирует голеностопный и подтаранный суставы. Повреждения ЗТМС встречаются редко, как правило, только при вывихах или грубых подвывихах в голеностопном суставе.
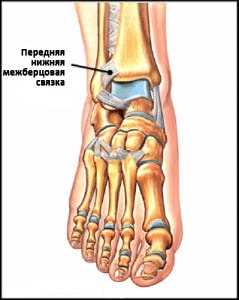
Рис. Передняя нижняя межберцовая связка
Межкостная мембрана образована прочной фиброзной тканью, соединяющей берцовые кости друг с другом. Межкостная мембрана при определенных типах повреждений может повреждаться вместе с передней и задней межберцовыми связками, в результате чего берцовые кости расходятся, формируется т.н. диастаз и голеностопный сустав становится нестабильным.
Межберцовые связки и межкостная мембрана вместе называются межберцовым синдесмозом.
Повреждения связок голеностопного сустава можно классифицировать следующим образом:
- Повреждение 1 степени: повреждение связок, не сопровождающееся ее удлинением (и не приводящее к нестабильности голеностопного сустава);
- Повреждение 2 степени: частичный разрыв связки, приводящий к ее удлинению и возможному нарушению стабилизирующей функции;
- Повреждение 3 степени: полный разрыв связок. Нестабильность голеностопного сустава при этом может маскироваться отеком или защитными реакциями в ответ на боль.
Пациенты с повреждениями связок голеностопного сустава обычно описывают эпизод травмы, когда они подворачивают стопу внутрь (реже наружу). Часто эти повреждения сопровождаются болью, отеком и затруднением ходьбы.
Повреждение связок может сопровождаться покраснением кожи в связи с усилением кровотока в этой области. При отсутствии травмы в анамнезе подобная картина позволяет заподозрить флегмону (инфекцию мягких тканей). По наружной поверхности голеностопного сустава формируется отек. Пальпация передне-наружной поверхности голеностопного сустава будет болезненна.
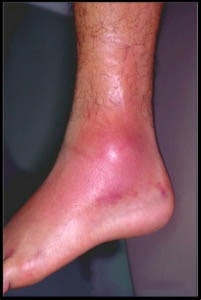
Рис. Отек и покраснение (эритема) после повреждения связок голеностопного сустава.
В ходе физикального обследования необходимо пропальпировать передний отросток пяточной кости, 5-ую плюсневую кость, ладьевидную кость и сустав Лисфранка на предмет болезненности, поскольку при аналогичном механизме травмы возможно повреждение и этих анатомических структур.
После купирования отека и болевого синдрома появляется возможность оценить стабильность голеностопного сустава. Состоятельность ПТМС оценивается с помощью теста переднего выдвижного ящика. Целостность ПМС оценивается при инверсии стопы и пальпации наружной поверхности блока таранной кости. Оба эти теста могут оказаться неинформативными в связи с защитной реакцией пациента в ответ на появление болевых ощущений. Тест переднего выдвижного ящика для сравнения выполняется с обеих сторон.
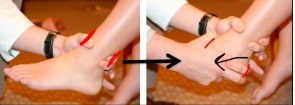
Рис. Тест переднего выдвижного ящика.
Тест переднего выдвижного ящика проводится в положении сидя, когда пациент сгибает колени и свешивает стопы за край кушетки. Врач одной рукой захватывает и удерживает голень, а другой смещает пяточную кость вперед и внутрь. В качестве точки вращения в этом тесте выступает дельтовидная связка.
Такие повреждения встречаются реже повреждений латеральных связок, однако они более серьезны в функциональном отношении. Они возникают при ротации стопы, когда последняя полностью касается подошвой поверхности земли. Подобные травмы могут возникать при резкой смене направления бега, например. Боль при этом будет локализоваться по передне-наружной поверхности голеностопного сустава.
Для диагностики повреждения межберцового синдесмоза можно использовать тест сдавливания берцовых костей, когда исследующий пытается сблизить берцовые кости на уровне примерно 10 см выше голеностопного сустава. При повреждении синдесмоза пациент будет отмечать боль в соответствующей области. Тест наружной ротации, когда стопа удерживается в положении тыльного сгибания и ротируется наружу, также будет усиливать боль в области межберцового синдесмоза.
Рентгенография показана в случаях, когда определяется болезненность в области лодыжек или если пациент не может наступать на ногу. Если клинически выявляется болезненность в области переднего отростка пяточной кости, 5-ой плюсневой кости или ладьевидной кости, должна выполняться в т.ч. рентгенография стопы.
Если на первичной рентгенограмме обнаруживается например изолированный перелом внутренней лодыжки или расхождение вилки голеностопного сустава, дополнительно назначается рентгенография верхней трети голени (повреждения голеностопного сустава могут сочетаться с переломами малоберцовой кости в верхней трети).
Рентгенография назначается не только для исключения перелома, но и для обнаружения диастаза, т.е. увеличения расстояния между берцовыми костями, которое говорит о повреждении синдесмоза.
Особое внимание следует обращать на симметричность суставной щели голеностопного сустава: расстояние между таранной костью и лодыжками должно одинаковым.
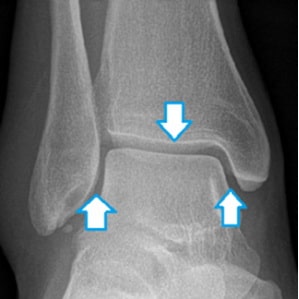
Рис. Форма таранной кости соответствует форме вилки голеностопного сустава. Ширина суставной щели (стрелки) со всех сторон должна быть одинаковая.
Стресс-рентгенография – это метод исследования, когда снимок делается с нагрузкой, способствующей смещению стопы в ту или иную сторону, а голени – в противоположную. Он используется для диагностики нестабильности голеностопного сустава в хронических случаях. В свежих случаях ее применяют редко, поскольку используемая нагрузка может привести к смещению перелома, если изначально этого смещения не было.
МРТ не нашла достаточного применения при свежих повреждениях связок голеностопного сустава. Она может быть показана при хроническом болевом синдроме после перенесенного повреждения. МРТ позволяет диагностировать остеохондральные повреждения таранной кости или обнаружит внесуставные источники болевых ощущений, например, тендиниты или рубцовые изменения в области поврежденных связок. Примерно 10% тяжелых связочных повреждений голеностопного сустава сопровождаются повреждениями суставной поверхности таранной кости. МРТ также информативна в отношении повреждения межберцового синдесмоза.
Согласно исследованию, частота повреждений связок голеностопного сустава по данным обращений в экстренные приемные отделения больниц составляет 2,15 случая на 1000 человек в год, при этом среди подростков в возрасте 15-19 лет такие повреждения встречаются более, чем в три раза чаще, чем в других возрастных группах. Эти повреждения примерно одинаково часто регистрируются у женщин и мужчин и лишь несколько чаще среди юношей и женщин старшего возраста. Примерно половина всех повреждений связок голеностопного сустава – это спортивные травмы.
Ключевым моментом в диагностике острой травмы голеностопного сустава является определение того, что именно может быть повреждено: какая кость может сломаться при таком механизме травмы или какая связка может повредиться. Комбинированные повреждения (перелом+разрыв связки) в области голеностопного сустава не только возможны, но и скорее являются правилом, а не исключением из него.
Болезненность в проекции переднего отростка пяточной кости, основания 5-ой плюсневой кости или ладьевидной кости позволяет заподозрить перелом в этой области.
Болезненность по ходу наружной поверхности голени может быть признаком повреждения малоберцовых сухожилий.
Тест сдавления голени и наружной ротации стопы позволяет обнаружить высокое повреждение связок голеностопного сустава (передней нижней межберцовой связки).
Первоначальное лечение любого повреждения связок голеностопного сустава описывается протоколом RICE, каждая буква в названии которого соответствует первой букве в названии мероприятий, которые этот протокол включает (на английском языке).
- Покой (Rest): сразу после травмы и в раннем восстановительном периоде необходимо минимизировать собственную активность и нагрузки на голеностопный сустав.
- Лед (Ice): местное применение льда позволяет минимизировать выраженность отека. Чтобы предотвратить термическое (холодовое) повреждение кожи, лед следует прикладывать на 10 минут с 10-минутными интервалами.
- Компрессия (Compression): наложение давящей повязки, которая препятствует развитию отека, но в то же время не должна нарушать кровоснабжение стопы.
- Возвышенное положение (Elevation): для максимальной эффективности стопа должна располагаться выше уровня бедра, что способствует максимально быстрому купированию отека. Простого помещения стопы на стул или подушку может быть недостаточно, однако может быть более комфортно для пациента.
Нестероидные противовоспалительные препараты (НПВП), например, ибупрофен, помогают эффективно купировать боль и уменьшить воспалительный ответ организма на повреждение. Однако в некоторых исследованиях показано, что противовоспалительные препараты могут отрицательным образом сказываться на заживлении связок.
После купирования острых симптомов повреждения связок пациентам назначается физиотерапия, направленная на восстановление объема движений, силы мышц и проприоцептивной чувствительности.
Проприоцепция – это способность головного мозга определять положение различных частей тела в пространстве и контролировать их движения относительно друг друга. В обеспечении такой чувствительности участвуют в т.ч. нервные окончания, расположенные в связках, которые могут страдать при повреждении этих связок. После купирования острых явлений пациенты с внешне нормальными голеностопными суставами (отсутствие отека, болезненности и нестабильности) все равно могут ощущать нестабильность, что связано с отсутствие нормальной проприоцептивной чувствительности. Такое состояние называется функциональная нестабильность.
Проприоцепция также улучшается в положении стоя на одной ноге с закрытыми глазами. Научившись стоять на одной ноге, пациент может усложнить упражнение, становясь на одной ноге на мягкую поверхность (подушку или кровать) и поворачивая голову из стороны в сторону.
Все реабилитационные мероприятия после повреждения связок голеностопного сустава могут выполняться в домашних условиях, однако на начальном этапе для ознакомления с особенностями программы не лишней будет помощь профессионального физиотерапевта.
Хирургическое лечение при свежих повреждениях связок голеностопного сустава бывает показано редко. Кандидатами на хирургическое лечение могут быть пациенты с рецидивирующими (повторяющимися) повреждениями связок голеностопного сустава. Хирургическое лечение направлено на устранение анатомической нестабильности или восстановление функциональной стабильности.
У многих пациентов с повреждениями связок голеностопного сустава наступает полное восстановление функции. Даже при стойкой деформации связок достаточная динамическая стабильность голеностопного сустава может быть обеспечена мышцами. Однако поскольку повреждения связок голеностопного сустава встречаются очень часто, даже небольшой процент осложнений (помноженный на большое число случаев) ведет к значительному числу неудовлетворительных результатов лечения.
Повреждения связок голеностопного сустава, сопровождающиеся хронической анатомической нестабильностью, могут вести к развитию посттравматического остеоартрита.
По современным данным, подавляющее большинство травм связок голеностопного сустава лечатся консервативно, однако исследование отдаленных результатов после лечения таких повреждений свидетельствует о том, что у 32% пациентов остаются жалобы на боль, отек и повторяющиеся травмы сустава. Функциональные нарушения, касающиеся ограничений занятий спортом ниже желаемого уровня, отмечено у 72% пациентов. Именно эти активные, молодые пациенты и нуждаются в хирургическом лечении.
В нашей клинике оперативное лечение проводится активным пациентам молодого и среднего возраста, у которых оказалось неэффективным консервативное лечение.
Всем пациентам в нашей клинике мы выполняем артроскопию, особенно при подозрении на внутрисуставное поражение голеностопного сустава. Особенно актуально это может быть при хондральном переломе и разрыве связок.
Лучшим методом лечения всегда является профилактика, поэтому задачей медицины является в т.ч. снижение частоты травм голеностопного сустава. Выполнение этой задачи достигается такими мероприятиями, как тейпирование голеностопного сустава, фиксация брейсами (ортезами), использование высокой обуви, укрепление мышц, растягивание ахиллова сухожилия и проприоцептивные тренировки.
Факторами риска повреждения связок голеностопного сустава являются высокий свод стопы (полая стопа), гипермобильность связок, увеличивающая объем возможной инверсии стопы, занятия определенными видами спорта (например, баскетболом, футболом, волейболом) и уже перенесенные ранее повреждения связок голеностопного сустава.
Ученые изучили эффективность тейпирования, использования ортеза голеностопа и обуви с высоким или низким верхом для профилактики повреждений связок среди футболистов университетской лиги на протяжении 6 игровых сезонов. Наибольшую эффективность показало использование обуви с низким верхом в сочетании с ортезом (брейсом голеностопного сустава) голеностопного сустава.
В нашей клинике Вы можете получить квалифицированную помощь врачей травматологов-ортопедов.
Записывайтесь на консультацию он-лайн или по телефону, и мы обязательно Вам поможем.

Основной принцип работы нашей клиники — это индивидуальный комплексный подход к каждому пациенту.
Слаженная работа команды хирургов, анестезиологов, реабилитологов и лучевых диагностов позволяет нам с успехом решать даже самые сложные проблемы, возникшие у пациента.
Главное достояние нашей клиники — это врачи специалисты, посвятившие многие годы своей жизни хирургии костей и суставов. Большинство из них имеют ученую степень, опыт работы в зарубежных клиниках и большой стаж в медицине.
Решению сложных медицинских задач способствует отличное оснащение нашей клиники.
Операционные клиники укомплектованы инновационным хирургическим и наркозным оборудованием. Это позволяет нам выполнять сложнейшие современные операции наиболее малоинвазивными способами.
Просторные одно и двухместные палаты, доброжелательное отношение медицинского персонала позволяют нашим пациентам чувствовать себя комфортно во время всего лечения в клинике.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическая реконструкция связок голеностопного сустава — 89500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция по стабилизации голеностопного сустава
- Расходные материалы
- Импланты (биодеградируемые винты или пуговицы) от ведущих зарубежных производителей
* Анализы для госпитализиации и послеоперационный ортез в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Перевязка, снятие послеоперационных швов
Читайте также:











