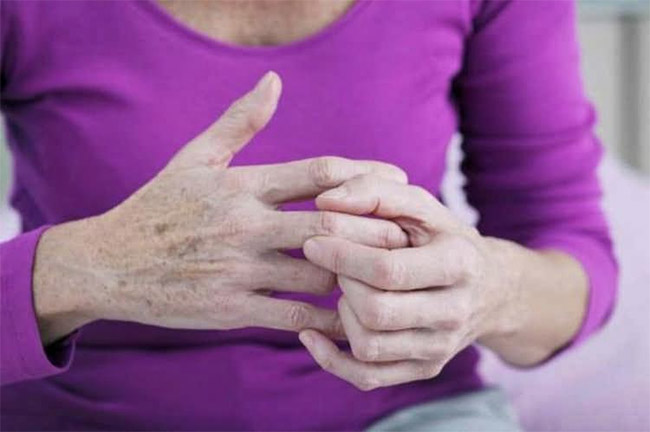
Опухоль в межфаланговых суставах
Межфаланговый деформирующий остеоартроз (ДОА) — это довольно распространенное заболевание, поражающее дистальные, проксимальные сочленения пальцев, пястно-фаланговые суставы кистей рук, мелкие суставы стопы. Дегенеративно-дистрофический процесс в них наблюдается несколько реже артроза крупных сочленений и составляет примерно 20% от всех случаев ДОА.
Как правило, патологические изменения в суставах развиваются у женщин, находящихся в постклимактерическом возрастном периоде. Прогрессирование болезни нередко приводит к деформации пальцев и может окончиться ограничениями трудоспособности и самообслуживания.
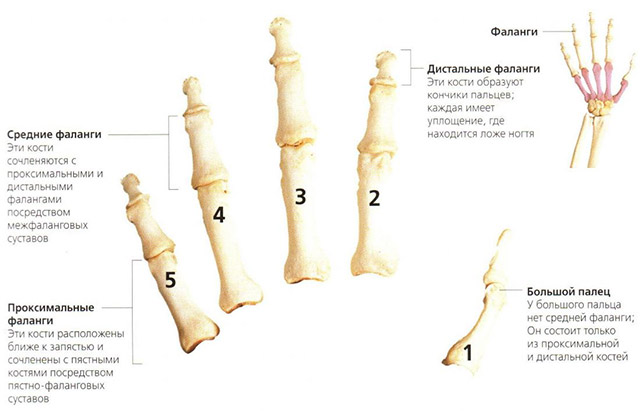
Строение пальцев, или отчего возникает боль
Межфаланговые суставы имеют шаровидную форму. Движения в них происходят вокруг единственной оси и имеют одну степень свободы (так называют плоскость, в которой может двигаться сустав).
Активное разгибание в проксимальном отделе полностью отсутствует. На дистальном участке оно ничтожно мало и возможно только под воздействием внешней силы (пассивное разгибание).
Поскольку межфаланговые сочленения имеют лишь одну степень свободы, их активные движения вбок ограничены и равны нулю. Однако, возможны незначительные пассивные боковые отклонения в дистальных суставах.
Боль при ДОА появляется при активном разрушении хряща, когда суставная щель сужается до минимума и фрагменты сочленения начинают соприкасаться в процессе сгибания. Формируются костные разрастания (остеофиты), которые могут разрушаться при движениях, что вызывает сильнейший дискомфорт.
Субхондральный склероз и смещение оси движений пальцев нередко сопровождают этот дегенеративный процесс, что еще больше усугубляет болевые ощущения.
Если лечение межфалангового остеоартроза не начато вовремя, происходит полное разрушение суставов и, как результат, потеря подвижности в них.
Причины заболевания
Остеоартроз чаше всего носит первичный характер, то есть развивается безо всяких видимых причин. Однозначных факторов, вызывающих его формирование, до сих пор не обнаружено. Существует предположение, что поражение сустава может иметь наследственный характер, особенно по женской линии.
Межфаланговый артроз почти всегда появляется в среднем возрасте. При этом провоцирующее влияние оказывают следующие факторы:
- нарушения обмена веществ (ожирение, сахарный диабет, недостаточность щитовидной железы);
- различные травмы (ушибы, переломы дистальных отделов конечностей);
- переохлаждение кистей рук и стоп;
- однообразные, монотонные движения, связанные с профессиональной деятельностью;
- климактерический период;
- заболевания инфекционного происхождения.
У пациентов, страдающих артрозом, нередко наблюдается нарушение выработки коллагена и другие сопутствующие расстройства метаболизма.
Симптомы и стадии
Поражение пястно-фаланговых или проксимальных межфаланговых суставов развивается медленно, ничем себя не проявляя в начальной фазе заболевания. Первые признаки недуга появляются лишь при разрушении сустава. Поэтому чем раньше выявлена патология, тем лучше для пациента. Своевременная диагностика повышает эффективность проводимого лечения и позволяет избежать операции.

Артроз межфаланговых суставов стопы и пальцев рук имеет несколько степеней развития:
- Начальная стадия. Для нее характерны слабовыраженные болевые ощущения в сочленениях, появляющиеся после нагрузки, и хруст при движениях. Уже на этой стадии появляются внешние признаки ДОА в форме узелков с тыльной стороны пальцев.
- Через несколько лет патология переходит во II стадию. Пациента начинают беспокоить постоянная боль в пальцах, хруст в суставах. Симптомы усиливаются в ночное время и могут сопровождаться чувством жжения и ощущением пульсации. Также отмечает отечность периартикулярных тканей, повышение местной температуры. Возможно развитие общего недомогания, появление лихорадки. Узелки становятся более заметными, палец отклоняется от оси и деформируется, начинают формироваться остеофиты.
- На III стадии симптомы становятся более отчетливыми. Болевой синдром носит постоянный характер, значительно усиливается при минимальных нагрузках. Пораженный сустав почти полностью разрушается, что приводит к искривлению пальцев, выраженному ограничению объема движений в них. В субхондральныъ костях появляются кисты, постепенно развивается склероз.
На третей стадии консервативная терапия практически не дает результатов. Единственным способом лечения становится операция.
Диагностика артроза межфаланговых суставов стопы и кистей рук
Межфаланговый ДОА имеет настолько яркую клиническую картину, что спутать его с другими заболеваниями сложно. Узелки Гебердена-Бушара формируются только в области проксимальных и дистальных межфаланговых сочленений. Другие суставы при этом не страдают.
Более точную картину заболевания можно получить с помощью рентгенологического обследования. Именно оно считается основным диагностическим методом при артрозе мелких костей стопы и кистей рук.
Показатели общего и биохимического анализов крови при ДОА чаще всего бывают близки к норме, поскольку остеоартроз не является воспалительным заболеванием.
Несмотря на то, что артроз межфаланговых суставов вызывает серьезные деформации, он способен в течение долгих лет находиться в вялотекущем состоянии и не влиять на активность и работоспособность пациента. Однако, для защиты сочленений и предупреждения их дальнейшего разрушения следует ограничить нагрузку на суставы, отказаться от однообразной физической деятельности и заняться лечением.
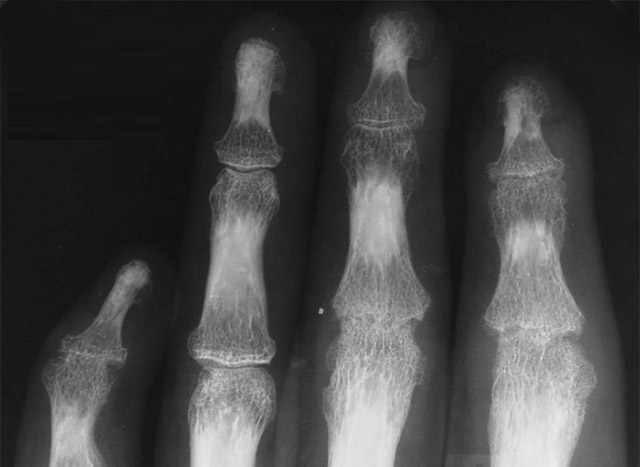
В запущенных случаях, особенно при наличии сопутствующих заболеваний, пациенту могут быть назначены дополнительные обследования. Особенно информативными являются магнитно-резонансная томография или ультразвуковое исследование. Такая диагностика позволяет получить более детальную информацию о состоянии внутрисуставных структур, в том числе, костей и поверхностей хряща.
Методы терапии
Лечение ДОА следует начинать с консультации специалиста, который на основании собранного анамнеза, осмотра и анализа результатов рентгенограммы,назначит необходимые лекарства и процедуры.
Терапия межфалангового артроза должна быть комплексной и включать в себя как лекарственные препараты, так и физиотерапию, лечебную гимнастику, диету и рецепты нетрадиционной медицины.
Начиная борьбу с заболеванием, необходимо помнить, что остеоартроз, сколько ни лечи, окончательно ликвидировать не удается. Ведь эта болезнь сопровождается изменениями в суставных структурах, которые исправить невозможно. Но с помощью правильно подобранной терапии можно уменьшить выраженность симптомов и повысить качество жизни человека.
При назначении лекарственных препаратов доктора учитывают множество моментов: причину развития артроза, наличие или отсутствие сопутствующих заболеваний, степень разрушения суставов.
Как правило, в схему специфического лечения включают следующие группы препаратов:
- Нестероидные противовоспалительные средства (НПВС) — Вольтарен, Метиндол, Кетонал, Мовалис, Ибупрофен, Индометацин. Эти лекарства быстро уменьшают боль, снимают отек и воспаление.
- Сосудорасширяющие средства. В эту группу входят Агапурин, Трентал, Пентилин, Флекситал, Теоникол. Лекарства улучшают кровообращение в суставной области, снимают напряжение мышц, расположенных вблизи. Сосудистые препараты назначаются с осторожностью людям с низким артериальным давлением, при повышенной кровоточивости.
- Хондропротекторы. Предназначены для восстановления пораженных суставов и профилактики их дальнейшего разрушения. Для получения стойкого результата лекарства необходимо принимать длительно — не менее 4—6 месяцев. Общий курс лечения занимает несколько лет. В аптеках представлен большой выбор хондропротекторов: Терафлекс, Хондроксид, Структум, Дона. Сделать правильный выбор поможет лечащий врач.
Отдельно нужно упомянуть Гиалуроновую кислоту. Это средство также используется в виде инъекций в область сустава, но только в период ремиссии болезни. - Средства для местного применения — Димексид, Бишофит, Вольтарен, Финалгель, Никофлекс, Апизатрон.
- Глюкокортикостероидные гормоны. Наиболее эффективны из всех препаратов, обладающих противовоспалительным действием, поэтому назначаются только в период обострения. При межфаланговом остеоартрозе применяются в виде внутрисуставных инъекций. Чаще всего назначают уколы Дипроспана или Гидрокортизона.
В период обострения хороший результат показали аппликации озокерита, парафина на пальцы рук и стоп. Процедуры восстанавливают микроциркуляцию, уменьшают боль и устраняют воспаление.
В период ремиссии эффективны следующие физиотерапевтические процедуры:
- магнитотерапия;
- УВЧ-лечение;
- лазерное воздействие;
- акустическо-волновая терапия;
- воздействие холодом.
Все эти мероприятия направлены на закрепление результатов лечения и предотвращение рецидивов.
ЛФК является одним из вспомогательных методов терапии остеоартроза межфаланговых суставов. Она улучшает кровообращение, устраняет отеки и восстанавливает подвижность сочленений. Кроме того, зарядка укрепляет мышцы и препятствует развитию контрактур.

Для упражнений можно использовать резиновый мячик, который сжимают/разжимают в кулаке. Помогает постукивание кончиками пальцев по столу, вязание, вышивание.
Для мелких суставов стопы идеальным вариантом будет легкий массаж. Процедура также улучшает кровоснабжение и устраняет застойные явления в тканях. Массажные движения должны быть мягкими и аккуратными, чтобы дополнительно не повредить больной сустав. Мануальное воздействие лучше выполнять с нанесением лечебного крема.
Правильное питание способствует устранению признаков остеоартроза мелких суставов конечностей. В продуктах должно быть достаточное количество витаминов и микроэлементов. При их дефиците рекомендуется принимать аптечные поливитаминные комплексы.

При составлении рациона рекомендуется обратить внимание на следующие моменты:
- обязательно снизить количество соли и маринадов;
- ограничить употребление жирной пищи, углеводов и консервантов;
- исключить алкоголь.
Диета должна способствовать снижению массы тела, поскольку ожирение является одним из факторов, провоцирующих развитие ДОА.
Рецепты нетрадиционной медицины эффективны только в том случае, если они дополняют назначенное врачом медикаментозное лечение и физиопроцедуры. Особенно хорошо народные средства помогают на ранней стадии недуга.
Отличный обезболивающий и противовоспалительный эффект дают ванночки из отвара лекарственных трав. Для лечения можно использовать березовые почки, собранные ранней весной, ветки калины. Из овсяных хлопьев готовят густой отвар, который не процеживают. В него опускают кисти рук или стопы и держат до полного остывания. Делать процедуру лучше вечером.
При выраженных болях хорошо помогают спиртовые растирания. Лекарство готовят из цветков сирени, одуванчика или каштана. Можно использовать корень лопуха или траву сабельника. Лечение должно быть длительным.

Приготовленные спиртовые настойки можно использовать для компрессов. Хорошим обезболивающим и противовоспалительным эффектом обладает кашица из сырого позеленевшего на солнце картофеля.
Очень популярны компрессы из листьев капусты или лопуха. Приготовление ингредиентов не занимает много времени, а эффект от процедур всегда очень хороший.
Неплохой результат дает массаж с использованием подогретого меда. Такое лечение устраняет боль и отек, улучшает кровообращение и напитывает пораженные ткани суставов витаминами и микроэлементами. Для этого мед смешивают с солью в пропорции 5 : 1 и аккуратными движениями втирают в пальцы кистей рук или стопы. Состав оставляют на 15 минут и смывают теплой водой.
При ДОА третьей степени, когда консервативная терапия не приносит облегчения, пациенту рекомендуется операция. Эндопротезирование позволяет на 13–15 лет забыть о проблемах с суставами и вести полноценный образ жизни.
Меры предупреждения остеоартроза
Чтобы не допустить развитие ДОА, рекомендуется соблюдать следующие простые правила:
- Ежедневно выполнять гимнастику и легкий массаж для пальцев.
- Вести здоровый образ жизни.
- Добавить в меню витамины, продукты с повышенным содержанием кальция и коллагена (холодцы).
- Избегать стрессовых ситуаций и переохлаждений.
Диагностировать и лечить межфаланговый остеоартроз необходимо на ранних стадиях. Чем позже начата терапия, тем сложнее будет справиться с недугом. Пациент должен быть готов в течение многих лет выполнять все рекомендации врача. Только тогда можно гарантировать улучшение самочувствия и предотвращение дальнейшего разрушения суставов.
Бюджетное учреждение здравоохранения
- Информация о порядках оказания медицинской помощи и стандартах медицинской помощи
- Контакты контролирующих организаций
- Сестринская служба
- О сестринской службе
- Повышаем квалификацию
- Аттестация
- Перечень необходимых документов
- Телемедицина
- Стажировка и обучение
- Вакансии
- Выездная работа специалистов
- ПЛАН-ГРАФИК выездов специалистов БУЗ ВО ВОКБ №1 в районы области
- Публикации
- СБОРНИК ПУБЛИКАЦИЙ БУЗ ВО ВОКБ №1
- Методические письма за 2017 год
- Нодулярный теносиновит пальцев кисти Методические рекомендации для хирургов, ортопедов-травматологов и слушателей ИДПО
- Автоматизация и стандартизация окраски мазков крови в практической деятельности клинико-диагностических лабораторий
- Алгоритмы ведения отдельных критических состояний в неонатальном периоде
- Апластическая анемия
- Применение физических методов в терапии гипертензионного синдрома при хроническом гломерулонефрите и хроническом пиелонефрите
- Рекомендации по диагностике и лечению вирусных инфекций, протекающих с поражением дыхательных путей
- Выпотные жидкости: получение и обработка материала для цитологического исследования
- Идиопатические интерстициальные пневмонии (ИИП) Для врачей пульмонологов, терапевтов, ВОП
- Исследование крови на стерильность на современном этапе
- АЛГОРИТМ ПРЕНАТАЛЬНОГО СКРИНИНГА 1 ТРИМЕСТРА БЕРЕМЕННОСТИ НА ХРОМОСОМНЫЕ БОЛЕЗНИ ПЛОДА В ВОРОНЕЖСКОЙ ОБЛАСТИ
- КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ДИАГНОСТИКА И ЛЕЧЕНИЕ АБСЦЕССОВ ГОЛОВНОГО МОЗГА, ВНУТРИЧЕРЕПНЫХ ЭПИДУРАЛЬНЫХ И СУБДУРАЛЬНЫХ ЭМПИЕМ
- Когнитивные нарушения при цереброваскулярных заболеваниях. (методические рекомендации)
- МИОМЭКТОМИЯ И СОХРАНЕНИЕ РЕПРОДУКТИВНОЙ ФУНКЦИИ (предоперационная подготовка и послеоперационная реабилитация)
- Малоинвазивные методы лечения мочекаменной болезни
- МАСТОПАТИЯ
- УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА С ЭЛАСТОГРАФИЕЙ В ДИАГНОСТИКЕ ПАТОЛОГИИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ.
- Полезные ресурсы
- Образовательные онлайн-мероприятия
- ЗАПИСАТЬСЯ НА ПРИЁМ
- ЗАДАТЬ ВОПРОС
- ОСТАВИТЬ ОТЗЫВ
- Главная
- Специалистам
- Публикации
ДЕПАРТАМЕНТ ЗДРАВООХРАНЕНИЯ ВОРОНЕЖСКОЙ ОБЛАСТИ
Нодулярный теносиновит
пальцев кисти
Методические рекомендации для хирургов,
ортопедов-травматологов и слушателей ИДПО
Составители:
Заведующий отделением микрохирургии БУЗ ВО ВОКБ № 1
д.м.н. Ходорковский М.А.
Врач отделения микрохирургии БУЗ ВО ВОКБ № 1
к.м.н. Скорынин О.С.
Воронеж – 2015
Введение

Рис. 1. Эдуард Шассеньяк (1804 – 1879)
Заболевание обычно возникает у пациентов в возрасте от 30 до 50 лет, несколько чаще у женщин (64%). Частота встречаемости в популяции: 1 случай на 50 000. Несмотря на доброкачественный характер новообразования, частота местных рецидивов после хирургического лечения достигает 47%.
Этиология и патогенез
Такое количество наименований у одного заболевания свидетельствует об отсутствии единого взгляда на его этиопатогенез. Предполагалось, что эта патология возникает вследствие метаболических нарушений или воспалительного процесса. В дальнейшем, анализ ДНК и иммуногистохимические исследования показали наличие в очагах нодулярного теносиновита клеточных популяций, имеющих некоторые опухолевые характеристики. Однако принадлежность нодулярного теносиновита к доброкачественным или злокачественным новообразованиям соединительной ткани долгое время была предметом дискуссий. В настоящее время доказано, что, несмотря на высокую частоту местных рецидивов, нодулярный теносиновит не является злокачественным новообразованием и не метастазирует. Большинство специалистов считают, что причиной возникновения нодулярного теносиновита является реактивная или регенеративная гиперплазия, связанная с воспалительным процессом. Вместе с тем, фактор воспаления, запускающий этот механизм, до настоящего времени не идентифицирован ни клинически, ни экспериментально.
Клиника
Нодулярный теносиновит клинически проявляется как медленно растущее опухолевидное образование, располагающееся под кожей пальцев и кисти, вблизи сухожилий или суставов. Опухолевые узлы могут быть одиночными и множественными (рис. 2). Типичная локализация опухолей при нодулярном теносиновите – проксимальные фаланги II, III и IV пальцев кисти (рис. 3). Тыльная поверхность фаланг поражается в 57%, волярная – в 37%, обе поверхности – в 6% случаев. Размер опухоли в среднем составляет 1,6±0,6 см, и, как правило, не превышает 4 см. Большие опухоли могут охватывать фалангу циркулярно. Взаимосвязи между размером опухоли, ее локализацией, полом и возрастом пациентов не обнаружено. В 15% - 28% случаев растущая опухоль может вызвать деструкцию костной ткани фаланги без признаков инфильтративного роста. Болевой синдром при нодулярном теносиновите не характерен. Обычно пациенты обращаются с жалобами на деформацию пальца.
Рис. 2. Нодулярный теносиновит дистальной фаланги II пальца.
Рис. 3. Частота поражения различных отделов кисти при нодулярном теносиновите.
Патологическая анатомия
Макроскопически нодулярный теносиновит выглядит как один или несколько опухолевых узлов белого или серого цвета с желтыми участками в местах скопления ксантомных клеток и гемосидерина. Опухоль часто имеет дольчатое строение в виде узла с сателлитами, покрыта более или менее выраженной псевдокапсулой (рис. 4, 5).
Рис. 4. Опухолевый узел в псевдокапсуле
Рис. 5. Опухолевый узел на разрезе
Микроскопически при нодулярном теносиновите обнаруживаются перемычки из плотной фиброзной ткани, придающие опухоли узловатый вид. Характерно наличие нескольких типов клеток:
- маленькие круглые или продолговатые, часто с почковидными или расщепленными ядрами, иногда с заметными ядрышками;
- продолговатые, часто веретенообразной формы;
- гигантские клетки, имеющие 8-10 однотипных ядер и ксантомные клетки с редкими митозами (рис. 6).
Митотическая активность - низкая (3-5 митозов на 10 полей зрения). Изредка наблюдаются зоны некроза.

Рис. 6. Микроскопическая картина нодулярного теносиновита - в поле зрения видны гигантские клетки и макрофаги, содержащие гемосидерин.
Классификация нодулярного теносиновита пальцев кисти
Многие авторы выделяют два типа нодулярного теносиновита – ограниченный и диффузный (встречается редко). В настоящее время общепринятой является классификация, предложенная в 2001 году пластическим хирургом из Саудовской Аравии Mohammad M. Al-Qattan. (таб. 1).
(вся опухоль окружена одной псевдокапсулой)
Одиночный узел в толстой белесоватой капсуле
Одиночный узел в тонкой капсуле
Несколько узлов в общей псевдокапсуле
(вся опухоль не окружена одной псевдокапсулой)
Один главный узел (с псевдокапсулой) и несколько сателлитных узлов в пределах одной анатомической зоны
Диффузный тип в виде множества гранулоподобных образований без псевдокапсулы
Мультицентрический тип в виде нескольких отдельных самостоятельных узлов в пределах одного пальца
Частота встречаемости различных типов нодулярного теносиновита представлена на диаграмме (рис. 7).

Рис. 7. Частота встречаемости различных типов нодулярного теносиновита кисти
Диагностика нодулярного теносиновита
Учитывая поверхностное расположение новообразований при нодулярном теносиновите, начинать диагностику следует с ультразвукового исследования (УЗИ) мягких тканей. Для этого используют ультразвуковые сканеры высокого разрешения с высокочастотным линейным датчиком (7,5 – 13 МГц) и функцией цветового допплеровского картирования (ЦДК). С помощью УЗИ можно визуализировать опухолевые узлы и их положение по отношению к сухожильным влагалищам и суставам, уточнить размеры, эхогенность, наличие зон костной деструкции (рис. 9). Степень васкуляризации опухоли оценивают с помощью ЦДК. Как правило, нодулярный теносиновит при УЗИ выглядит как гипоэхогенное новообразование, имеющее гомогенную структуру и всегда контактирующее с сухожильным влагалищем или суставной капсулой (рис. 8). При ЦДК в половине случаев выявляется периферический тип кровоснабжения опухоли, в остальных наблюдениях – сочетание периферического и центрального типов. Менее чем в половине наблюдений отмечается гиперваскуляризация опухоли (рис. 10).
Рис. 8. Продольная сонограмма ладонной поверхности IV пальца. На уровне пястно-фалангового сустава имеется солидное, гомогенное, гипоэхогенное новообразование (отмечено крестиками), непосредственно контактирующее с сухожилием сгибателя (обозначено буквой Т).
Рис. 9. Продольная сонограмма ладонной поверхности I пальца. На уровне проксимальной фаланги имеется солидное, гомогенное, гипоэхогенное новообразование (отмечено крестиками), непосредственно контактирующее с сухожилием сгибателя (обозначено буквой Т). Стрелками отмечена зона костной деструкции.
А 
Б 
Рис. 10. Поперечная сонограмма II пальца. А - На уровне проксимальной фаланги имеется солидное, гомогенное, гипоэхогенное новообразование (отмечено крестиками), циркулярно охватывающеес сухожилие сгибателя (обозначено буквой Т). Б – при ЦДК обнаружен центральный и периферический кровоток.
Стандартная рентгенография кисти малоинформативна для диагностики нодулярного теносиновита, но позволяет выявить очаги костной деструкции. Основные причины возникновения костной патологии при нодулярном теносиновите представлены на схеме (рис. 11). На рис. 12 представлена рентгенографическая картина типичных вариантов костной деструкции при нодулярном теносиновите.

Рис. 11. Причины возникновения костной деструкции при нодулярном теносиновите.
А
Б
В
Г
Рис. 12. Рентгенограммы пальцев кисти при нодулярном теносиновите: А – мягкотканная опухоль в области дистального межфалангового сустава; Б – деструкция дистального межфалангового сустава; В – компрессионная атрофия кортикального слоя средней фаланги; Г – деструкция кости в месте вхождения питающих сосудов.
Методом выбора в диагностике нодулярного теносиновита является магнитно-резонансная томография (МРТ). Типичный для этой патологии результат МРТ – наличие четко отграниченного узлового образования, дающего изоинтенсивный к мышечной ткани сигнал в режиме Т1-взвешенных изображений. В режиме Т2-взвешенных изображений сигнал слабый или умеренный (рис. 13 - 15). Может наблюдаться градиентный отраженный сигнал при наличии отложений гемосидерина и повышение интенсивности при контрастировании (рис. 16).
Рис. 13. Осевая магнитно-резонансная томограмма пальцев кисти в режиме Т1-взвешенных изображений
Рис. 14. Осевая магнитно-резонансная томограмма пальцев кисти в режиме Т2-взвешенных изображений
Рис. 15. Сагиттальная магнитно-резонансная томограмма пальца в режиме Т1-взвешенных изображений
Рис. 16. Осевая магнитно-резонансная томограмма кисти в режиме Т1-взвешенных изображений с контрастным усилением
Тонкоигольная аспирационная биопсия опухоли с цитологическим исследованием материала может оказаться полезной для дифференциальной диагностики нодулярного теносиновита с другими новообразованиями мягких тканей пальцев кисти (рис. 17).
Рис. 17. Цитологическая картина материала, полученного с помощью тонкоигольной аспирационной биопсии при нодулярном теносиновите. Обнаруживаются разрозненные скопления макрофагов, единичные гигантские клетки (отмечены стрелкой).
Дифференциальный диагноз
Перечень новообразований мягких тканей пальцев кисти, с которыми необходимо дифференцировать нодулярный теносиновит, представлен в таблице 2. Вышеперечисленные методы инструментальной диагностики позволяют успешно решить эту задачу.
Новообразования, с которыми необходимо дифференцировать нодулярный теносиновит
НОВООБРАЗОВАНИЯ
Сосудистые
Костные
Периферических нервов
Кожи
Мягких тканей
Лечение нодулярного теносиновита пальцев кисти
Общепринятым методом лечения нодулярного теносиновита является хирургическое удаление опухолевых узлов с капсулой. Рекомендуется использовать для этого деликатные инструменты и средства оптического увеличения. Вместе с опухолью следует удалять скомпрометированные участки сухожильного влагалища, суставной капсулы, надкостницы, связочного аппарата и даже сухожилия. Операция может быть выполнена под проводниковой анестезией по Лукашевичу-Оберсту или по Брауну-Усольцевой. Необходимо использовать местные анестетики длительного действия, так как после радикального удаления опухоли может потребоваться пластика сухожилий, связок и даже артропластика. При локализации опухоли на уровне пястно-фаланговых суставов или проксимальнее, показана проводниковая блокада плечевого сплетения. При небольших одиночных узлах разрез кожи производят в косом или поперечном по отношению к оси пальца направлении.
При больших и множественных новообразованиях разрезы должны быть Z-образными или зигзагообразными. Прямых продольных разрезов следует избегать. Определенные трудности возникают при распространенном процессе, захватывающем и волярную и тыльную поверхности пальца. В таких случаях, при планировании и осуществлении доступа следует сохранять сосудисто-нервные пучки пальца. Опухоли, имеющие выраженную капсулу, удаляются достаточно просто. Для отделения опухоли от окружающих тканей рекомендуется использовать периостальный элеватор-распатор типа Freer, применяемый в стоматологии и оториноларингологии (рис. 18).
Рис. 18. Периостальный элеватор-распатор типа Freer

Рис. 19. Мобилизация опухолевого узла с помощью элеватора.
Тщательному удалению сателлитных узлов и отрогов следует уделить особое внимание, поскольку очень мелкие фрагменты опухоли плохо дифференцируются от окружающих тканей и могут стать причиной рецидива. При наличии очагов костной деструкции выполняют их кюретаж. В ряде случаев, вместе с опухолью удаляются фрагменты сухожилий или кольцевидных связок, что является показанием к их первичной реконструкции (рис. 20).
В послеоперационном периоде могут наблюдаться следующие осложнения: потеря чувствительности пальца (6%), ограничение подвижности в пястно-фаланговых и межфаланговых суставах (6%), формирование болезненного рубца (11%). Гнойно-некротические осложнения наблюдаются в 1% случаев.
Рис. 20. А - нодулярный теносиновит, локализующийся в области кольцевидной связки А1. Б - Опухоль удалена вместе с кольцевидной связкой. Стрелкой отмечен участок диффузного поражения связки опухолью.
Профилактика рецидивов нодулярного теносиновита
Характерной особенностью нодулярного теносиновита пальцев кисти является высокая частота местных рецидивов (до 47%). По мнению большинства специалистов, чаще всего рецидивируют опухоли II типа. К факторам риска возникновения рецидива нодулярного теносиновита относятся:
- Локализация в области дистального межфалангового сустава.
- Нерадикальная операция.
- Наличие костной деструкции.
- Высокая митотическая активность при гистологическом исследовании.
- Локализация опухоли вблизи сустава, пораженного артритом.
- Отсутствие в ДНК опухолевых клеток гена-супрессора nm 23.
- Опухоли II типа.
С целью профилактики рецидива нодулярного теносиновита рекомендуется послеоперационная лучевая терапия (ежедневная доза 1,5 – 2 Gy, суммарная очаговая доза 15 – 25 Gy). Показаниями к назначению лучевой терапии являются:
- Нерадикальное удаление опухоли.
- Высокая митотическая активность клеток.
- Костная деструкция.
По данным разных авторов, послеоперационная лучевая терапия снижает частоту рецидивов до 0% - 4%.
Рецидивирование нодулярного теносиновита является показанием к повторному оперативному вмешательству.
Читайте также:


