Организация реанимации в инфекционной
Потенциальная обратимость атонального периода и периода клинической смерти, возможность в ряде случаев полного восстановления важнейших функций организма привели к необходимости разработки широкого комплекса мероприятий, способствующих оживлению организма. Таким разделом клинической медицины, изучающим различные аспекты оживления организма и разрабатывающим методы лечения и профилактики терминальных состояний, является реаниматология (от лат. re — приставка, означающая повторение; animatio — оживление, logos — учение). Применение для восстановления жизнедеятельности организма комплекса различных мероприятий получило название реанимации.
Реанимационные мероприятия проводятся при многих заболеваниях и состояниях: внезапном прекращении сердечной деятельности (при остром инфаркте миокарда, электротравме и т.д.), острой остановке дыхания (при закрытии трахеи инородным телом, утоплении и др.), отравлении организма различными ядами, тяжелых травмах, кровопотере, выраженных нарушениях кислотно-основного состояния организма, острой почечной и печеночной недостаточности и т.д. Реанимацию больных не проводят в тех ситуациях, когда с момента клинической смерти прошло уже более 8 мин, если имеются повреж-
дения жизненно важных органов, в первую очередь головного мозга, необратимого характера, если исчерпаны все компенсаторные резервы организма (например, в последней стадии злокачественных опухолей, протекающих с общим истощением).
Реанимационные мероприятия оказываются наиболее эффективными в тех случаях, когда их проводят в специализированных отделениях, оснащенных необходимой аппаратурой. В настоящее время существуют реанимационные отделения трех типов: отделения реанимации общего профиля, отделения послеоперационной интенсивной терапии и специализированные отделения реанимации.
Реанимационные отделения общего профиля организуются в крупных больницах и предназначаются для проведения реанимационных мероприятий у больных с различными заболеваниями и состояниями: травматическим шоком, массивной кровопотерей, острой сердечно-сосудистой и дыхательной недостаточностью. Послеоперационные отделения реанимации и интенсивной терапии развертывают в крупных хирургических стационарах для наблюдения и лечения больных (обычно в течение нескольких суток), перенесших операцию под наркозом.
Специализированные центры и отделения реанимации создаются для больных с определенными заболеваниями. Так, в токсикологических центрах концентрируются больные с отравлениями различными ядами. В отделения и центры кардиореанимации поступают больные с острым инфарктом миокарда, тяжелыми нарушениями сердечного ритма. Лечение больных с почечной недостаточностью осуществляется в нефрологических реанимационных центрах, имеющих условия для проведения гемодиализа. Крупные центры реанимации организуют специальные выездные бригады для оказания консультативной помощи, включая выезды (или вылеты на самолетах санитарной авиации) в другие города нашей страны.
Реанимационные отделения оснащают необходимым диагностическим и лечебным оборудованием: системой для посто-
и иного (мониторного) наблюдения за важнейшими функциями органов дыхания и кровообращения, электрокардиографами, спирографами, передвижным рентгеновским аппаратом, аппаратами для искусственного дыхания и наркоза, дефибрилляторами, кардиостимуляторами, бронхоскопами и т.д. В современных отделениях реанимации имеются условия для проведения гемодиализа (очищения крови от различных токсичных веществ с помощью избирательной диффузии), гемосорбции (удаления токсинов из крови с помощью сорбентов) и гипербарической оксигенации.
В каждой палате оборудуют индивидуальные столики медицинской сестры со стерильными шприцами, иглами, системами для капельного введения лекарственных средств, медикаментами для оказания экстренной помощи при внезапных осложнениях (сердечные гликозиды, адреналин, кортикостероидные гормоны и др.).
Тяжелое состояние больных в отделениях реанимации требует частого проведения у них различных лабораторных исследований, поэтому в стационарах обязательно предусматривается связь таких отделений с экспресс-лабораториями, выполняющими те или иные анализы в любое время суток. Помимо клинических исследований крови и определения в ней уровня общего белка, креатинина, мочевины, глюкозы, протромбина, некоторых ферментов, экспресс-диагностика в отделениях реанимации предполагает исследование газового состава крови, кислотно-основного состояния, баланса электролитов крови и мочи.
Работа всего медицинского персонала в отделениях реанимации является достаточно трудной и очень ответственной. Врачи-реаниматологи круглосуточно принимают вновь поступающих больных, проводят экстренные реанимационные мероприятия, осматривают всех больных многократно в течение суток, делают подробные записи в историях болезни и специальных листах назначений, консультируют в других отделениях.
Медицинские сестры, работающие в отделениях реанимации, должны не только вести постоянное наблюдение за состоянием находящихся в них больных, но и выполнять большое число различных назначений — инъекций, капельных вливаний и др., помогать врачу в проведении многих манипуляций, а в ряде случаев и самим начинать проводить реанимационные мероприятия (искусственное дыхание, непрямой массаж сердца), фиксировать выполняемые назначения и результаты наблюдений (частоту дыхания и пульса, уровень артериального давления, диурез и др.) в специальных картах, Учитывая, что больные в отделениях реанимации находятся в
тяжелом (порой бессознательном) состоянии, большое внимание в организации ухода за ними должны занимать транспортировка, смена нательного и постельного белья, уход за кожными покровами, кормление (нередко парентеральное, зон-до вое).
Таким образом, средний медицинский персонал, работающий в отделениях реанимации, должен не только быть опытным и квалифицированным, иметь соответствующую психологическую подготовку, принимая во внимание относительно высокую смертность в таких отделениях, но и отличаться значительной физической выносливостью.
Не нашли то, что искали? Воспользуйтесь поиском:
Во всех крупных медицинских центрах предусмотрены отделения реанимации и интенсивной терапии (ОРИТ). В менее масштабных учреждениях помощь реанимационного характера предоставляют в палатах интенсивной терапии (ПИТ). Цель подразделений – оказать неотложную медицинскую помощь пациентам, состояние которых квалифицируется как тяжелое.

Отделения и специальные палаты располагаются возле хирургического стационара. Режим отделений должен быть идентичным. Запрещено размещение реанимационных блоков на 1 этаже. Соблюдение этого правила необходимо, чтобы исключить скопление посторонних лиц на территории отделения.
Территориальное разделение отделения согласно санитарным нормам
По санитарным нормам отделение делят на 3 части:
- Лечебная часть, где осуществляют непосредственный уход за больным, находящимся в тяжелом или крайне тяжелом состоянии;
- Пограничная зона в ОРИТ. В ее состав входит часть коридора;
- Служебная территория – это специальные помещения, где располагаются работники отделения.
Рассмотрим, из чего складывается режим каждого подразделения ОРИТ, и в чем состоят обязанности персонала, работающего там.
Зал реанимации имеет специальное оснащение. Там находится особая аппаратура и оборудование для проведения реанимационных действий:
- Вентиляции легких;
- Размещение катетеров в магистральные сосуды;
- Проводят трахеостомию.
В зале экстренной помощи разрешено находиться не более 6 пациентам. Но они должны быть разделены друг от друга особыми легкими перегородками.
Для проведения нужных реанимационных действий в зале находятся следующие приспособления:
- Аппарат для искусственной вентиляции легких;
- Обязательно должны быть мониторы для постоянного контроля над меняющимся состоянием больного;
- Дефибрилляторы;
- Рентгеновский аппарат;
- Наборы хирургического инструментария;
- Лекарственные средства для неотложной помощи и т.д.
После стабилизации состояния больного назначается его перевод в палату интенсивной терапии. Здесь с помощью постоянного наблюдения за больным проводится лечение до полного выздоровления. Расположение кровати пациентов должно позволять персоналу иметь непосредственный доступ к их телу.
В отличие от реанимационного зала в палатах не проводят спасательных мероприятий. Пациенты ночью спят при выключенном свете. Однако через стеклянные проемы в стенах за больными осуществляют постоянный визуальный контроль.
В отдельных помещениях отделения рекомендуют установку изоляторов. Такая палата имеет отличия от других. В ней помещают только одного больного, которого нужно изолировать от остальных (с туберкулезом, столбняком и т. д.).
Одной из составляющих территориальных зон отделения является лаборатория, в которой проводят обязательные анализы больных. Также там осуществляют расшифровку полученных результатов в круглосуточном режиме.
Рекомендовано выделение отдельных помещений для проведения экстракорпоральной диагностики, где осуществляется лимфосорбция, гемосорбция. В реанимации предусмотрены помещения для отдыха младшего медицинского персонала, так как их профессиональная деятельность связана с тяжелобольными людьми.

Пациенты отделения реанимации
В отделение реанимации направляют больных, находящихся в критическом для их жизни состоянии. К их числу относятся такие нарушения:
- Патологии кровообращения;
- Расстройства дыхательной системы;
- Печеночная или почечная недостаточность;
- Изменения обмена веществ и кислотно-щелочного баланса;
- После хирургического вмешательства, которое вызвало нарушение функциональных возможностей работы органов и систем;
- Состояние комы;
- После клинической смерти;
- Восстановление после шокового состояния.
Всех лиц, находящихся в реанимационном отделении, с нарушениями важных функций организма разделяют на 4 группы.

Методические особенности наблюдения
Мероприятия реанимационной направленности состоят из 2 частей: лечебно-профилактических действий и наблюдения. Наблюдение в ОРИТ – важная составляющая часть терапии в связи с критичностью состояния больного.
Выделяют 4 методики наблюдения, которые используют в реанимационном отделении.
Специфика режима
Соблюдение режима в ОРИТ обязательно. Любые нарушения вызовут распространение внутрибольничной инфекции (ВБИ).
Так как в реанимационном отделении находятся пациенты в критическом для жизни состоянии, их организмы очень восприимчивы к инфекционному поражению. К тому же некоторые больные могут стать источником заражения для соседей по палате, так как они во время дыхательного процесса постоянно выделяют в воздушное пространство много бактериальных и вирусных микроорганизмов. Чтобы избежать распространение ВБИ, пациентов, представляющих опасность для соседей, размещают по одному в изоляторах.
К источникам возникновения ВБИ относят таких людей:
- Пациентов с инфицированными ранами;
- Больных с вирусными инфекциями;
- Медицинских работников, которые на одежде или необработанных перчатках могут перенести инфекцию.
Передача инфекции в условиях реанимационного отделения происходит так:
- Через воздух;
- С помощью медицинского инструмента;
- Аппаратуру;
- Перевязочный материал;
- Руки медицинского персонала;
- Мебель и приспособления, находящиеся в реанимационном помещении.
Профилактика ВБИ состоит из таких правил:
- Строгое соблюдение медицинским персоналом правил антисептической обработки рук и принадлежностей.
- Перед входом в лечебную зону надевают маску и меняют халат.
- Все медицинские приспособления, системы при введении иглы, грелки, пузыри, трубки и все необходимое для ухода за больным должно находиться в простерилизованном состоянии. Применяют только стерильный перевязочный материал.
- После каждого больного проводят стерилизацию постельного белья и кровати.
- Вход в ОРИТ строго ограничен. В реанимационное отделение допускаются только медицинские работники, имеющие к нему непосредственное отношение. Посещение пациентов родственниками возможно только в исключительных случаях.
- В помещениях отделения показано строгое соблюдение санитарного режима: уборка с использованием антисептических средств. Затем воздух обрабатывается бактерицидными лампами.
- Контроль над состоянием воздуха в помещении, кожей больных и персонала путем взятия проб для исследования. Чтобы снизить уровень микробной наполняемости помещения, производят установку воздухоочистителей.
- Аппаратные установки проходят стерилизацию в особой камере через сутки.
- Перед тем как приступить к манипуляциям с пациентом, медицинский персонал моет руки с использованием мыла и щетки. Затем проводят обработку антисептиком.

Уход за больными в тяжелом или бессознательном состоянии состоит из соблюдения следующих гигиенических правил:
Кормление осуществляют с ложечки. Больные с угнетенным сознанием питание получают через зонд.
Критическое состояние характеризуется неспособностью организма выполнять свои естественные функциональные возможности. Для спасения жизни больного подключают к аппаратам, которые проводят искусственное замещение работы главных органов и систем организма. Регулярно проводится мониторное наблюдение за его состоянием.
Если зафиксирована полная остановка сердечной деятельности, проводят массаж сердца, который чередуют с искусственным дыханием. Если сердечная деятельность не нарушена, то в это время проводят ИВЛ (искусственную вентиляцию легких), контроль сердцебиения, дыхания и ЭЭГ (электроэнцефалограмму). Если пациенту показана длительная стимуляция легочной деятельности, ее проводят через трахеостому.
Во время подключения к аппаратам требуется постоянный контроль повязок и их работы, фиксация соединения. Так можно избежать отсоединения частей аппаратуры.
Реанимационные действия прекращают в таких случаях:
- В ходе реабилитационных действий выяснилось, что они не показаны больному;
- Через полчаса от начала реанимации нет положительной динамики;
- При зафиксированной многократной остановке сердечной деятельности.
Назначение лечебной тактики занимается врач, а уход за пациентами осуществляется младшим медицинским персоналом.
В любом хирургическом стационаре реаниматологическая служба занимает ведущее положение в обеспечении лечебной помощи больным. В крупных учреждениях выделяют самостоятельное отделение реанимации и интенсивной терапии (ОРИТ). В менее мощных больницах существует отделение анестезиологии и реанимации, а реанимационную помощь оказывают в специальных палатах интенсивной терапии (ПИТ).
Указанные отделения располагают на одном этаже с операционным блоком. Нежелательно его размещение на первом этаже, поскольку это неизбежно вызовет скопление родственников больных, что негативно скажется на функционировании отделения. Режим работы ОРИТ приближается к операционному блоку.
С точки зрения соблюдения санэпидмероприятий в нем выделяют три зоны:
1) лечебная зона строгого режима, куда входят палаты и манипуляционные комнаты;
2) пограничная зона (общего режима), охватывающая коридорную часть;
3) зона служебных помещений (ординаторская, сестринская).
Основными подразделениями ОРИТ являются реанимационный зал, палаты, биохимическая экспресс-лаборатория, перевязочная, материальная, аппаратная, ординаторская, комната для медсестер и т.д.
Реанимационный зал предназначен для оказания помощи больным, которые находятся в критическом состоянии. Здесь придерживаются режима работы операционной, выполняют длительную искусственную вентиляцию легких, катетеризируют магистральные сосуды, осуществляют трахеостомию, сеансы гемосорбции и других видов экстракорпоральной детоксикации, бронхоскопию и прочие методы интенсивного лечения. В зале может быть от двух до шести пациентов, изолированных друг от друга специальными легкими подвесными ширмами. Среди необходимого оборудования реанимационного зала должны быть мониторы для постоянного контроля и регистрации основных параметров функционирования жизненно важных органов и систем (пульс, артериальное давление, частота дыхания и пр.), дефибрилляторы, наркозная аппаратура, отсосы, передвижной рентгеновский аппарат, наборы хирургического инструментария для венепункции, трахеостомии, наборы медикаментов и другое оборудование. Продолжительность пребывания больных в зале зависит от состояния пациента, при стабилизации функций органов и систем их переводят в палату интенсивной терапии.
Палаты интенсивной терапии предназначены для пристального наблюдения за больными с относительно стабильным состоянием жизненно важных органов и систем. В палате кровати располагают таким образом, чтобы был обеспечен подход к пациенту со всех сторон из расчёта в 8-24 кв. м на 1 койку. Здесь больные не видят реанимационных мероприятий, на ночь свет выключают, и пациенты могут отдыхать. Между палатами делают застекленное окно, через которое осуществляют постоянный визуальный контроль состояния больного.
Рекомендуют выделение палаты-изолятора, в которую госпитализируют одного больного в тех случаях, когда необходимо изолировать его от других пациентов, например, при столбняке, открытой форме туберкулёза и других заболеваниях.
Одним из важнейших подразделений отделения реанимации и интенсивной терапии является клинико-биохимическая экспресс-лаборатория. В ней круглосуточно выполняют стандартные анализы (клинический анализ крови и мочи, время свёртываемости и кровотечения, уровень глюкозы в крови, диастаза мочи, количество общего белка, билирубина, мочевины и амилазы в сыворотке крови), которые позволяют контролировать состояние основных жизненно важных органов и систем у пациентов этого отделения.
Кроме указанных помещений целесообразно выделение кабинета для проведения экстракорпоральной детоксикации, где выполняют лимфосорбцию и гемосорбцию, плазмаферез и гемодиализ, а также аппаратной комнаты, в которой хранят неиспользуемую в настоящее время аппаратуру.
Работа в ОРИТ сопряжена с профессиональными вредностями и трудностями, в том числе постоянное пребывание среди больных, находящихся в тяжелом состоянии. В связи с этим для врачей и медицинских сестер выделяют специальные помещения, где они могут отдохнуть в свободное от работы время, и регламентируют перерывы для приёма пищи.
В соответствии с приказом МЗ для обеспечения работы ОРИТ его медицинские штаты комплектуются из расчёта 4,75 ставки врачей на 6 коек. Такой же расчёт используют при определении количества младших медицинских сестёр по уходу за больными и фельдшеров-лаборантов. Медицинских сестёр требуется в 2 раза больше (4,75 ставки на 3 койки) и дополнительно 1 ставка медсестры на 6 коек для работы в дневное время.
В отделении ведут учётно-отчётную документацию, в том числе делают записи в истории болезни, заполняют реанимационную карту и карту интенсивной терапии. При этом значительная помощь отводится унифицированию бланков листов назначений, наблюдений, направлений на анализы.
Соблюдение санитарно-эпидемиологического режима в ОРИТ направлено на то, чтобы максимально ограничить дополнительное инфицирование больных, находящихся в тяжелом состоянии, и снизить риск развития внутрибольничной инфекции. Дело в том, что при оказании анестезиолого-реанимационных пособий, а также при проведении интенсивной терапии проводят такие технические приёмы и методы, как венепункция и катетеризация магистральных сосудов, ларингоскопия, интубация трахеи, пункция эпидурального пространства. При этом неизбежно возникают новые входные ворота для инфицирования.
Для снижения микробной обсеменённости в помещениях отделения рекомендуют установку передвижных рециркулирующих воздухоочистителей (ВОПР-0,9, ВОПР-1,5).
Все предметы, соприкасающиеся с кожей и слизистой пациента, должны быть чистыми и обеззараженными. С этой целью стерилизуют ларингоскопы, эндотрахеальные трубки, катетеры, мандрены, маски, иглы. Стерилизации подвергают шланги, патрубки, другие части наркозной и дыхательной аппаратуры, они должны сменяться для каждого больного. Сами аппараты стерилизуют в специальной камере как минимум через день. После каждого больного кровать подвергают специальной обработке и заправляют её постельными принадлежностями, прошедшими камерную обработку.
Постельное бельё меняют каждый день. Необходимо иметь индивидуальное, желательно одноразовое, полотенце и жидкое мыло из флакона.
В начале рабочего дня в служебном помещении персонал отделения надевает сменную обувь и одежду (рубашку, брюки, халат, шапочку). Входя в лечебную зону, надевают маску и меняют халат, предназначенный для работы в данной палате. Перед работой с больным, руки дважды моют щёткой с мылом и обрабатывают их раствором антисептика. Маску меняют каждые 4-6 часов, а халат и шапочку ежедневно.
В ОРИТ регулярно проводят уборку помещений. В палатах и реанимационном зале выполняют влажную уборку 4-5 раз в сутки с использованием дезинфицирующих средств. После этого помещения подвергают обработке бактерицидными лампами. Один раз в неделю выполняют генеральную уборку, по завершении которой осуществляют обязательный бактериологический контроль стен, оборудования и воздуха. Целесообразно организовать функционирование отделения таким образом, чтобы одна из палат была свободна и подвергалась облучению бактерицидными лампами.
Контингент пациентов ОРИТ. В отделении реанимации и интенсивной терапии показана госпитализация больных:
1) с острым и опасным для жизни расстройством кровообращения;
2) с острым и опасным для жизни расстройством дыхания;
3) с острой печеночно-почечной недостаточностью;
4) с тяжелыми нарушениями белкового, углеводного, водно-электролитного обмена и кислотно-щелочного равновесия;
5) после сложных операций, сопровождающихся расстройствами и реальной угрозой дисфункции жизненно важных органов и систем;
6) находящихся в коматозном состоянии в связи с черепно-мозговой травмой, гипогликемической и гипергликемической и другими комами;
7) после реанимации, клинической смерти и шока в восстановительном периоде.
В результате контингент пациентов ОРИТ можно объединить в несколько групп. Первую из них составляют больные после операции, которую выполняли под наркозом (посленаркозные) с не полностью нормализованными жизненными функциями. Она особенно многочисленна в тех лечебных учреждениях, где нет восстановительных палат при операционных блоках. Эти больные пребывают в отделении до полной нормализации угнетённых ранее функций.
Вторую и наиболее ответственную группу составляют больные с критическим состоянием после травмы, отравления, обострения или утяжеления хронической патологии. Продолжительность их пребывания в отделении исчисляется днями и неделями, именно на них затрачиваются максимальные усилия персонала и материальные средства.
Больные со стойким вегетативным состоянием (отсутствие мыслительных возможностей), которое возникло вследствие запоздалой или несовершенной реанимации, а также при черепно-мозговой травме и ряде других обстоятельств, составляют четвертую группу. В принципе эти больные не должны находиться в ОРИТ, однако другого места для таких пациентов, как правило, не находят, и они пребывают здесь месяцами, получая адекватное кормление и надлежащий гигиенический уход.
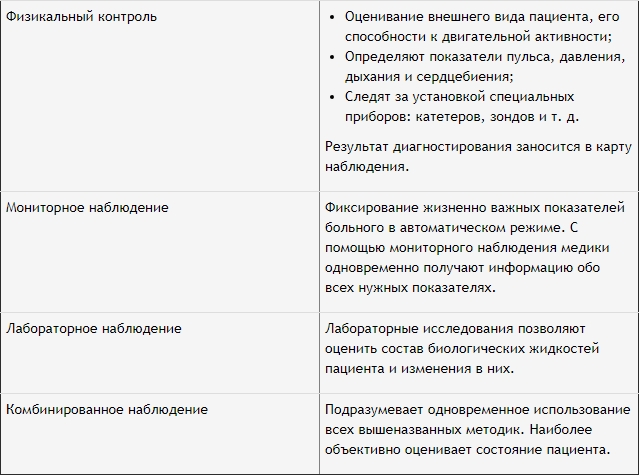
В ОРИТ используют 4 вида наблюдения за больными. Наиболее доступным является физикальный контроль состояния пациента. При этом определяют наличие или отсутствие сознания, выражение лица, оценивают двигательную активность больного и его положение, окраску кожи и видимых слизистых оболочек, следят за состоянием дренажей, зондов и катетеров. Сюда же относят определение частоты дыхания, измерение пульса, артериального давления и температуры тела пациента. Периодичность этих исследований всякий раз определяется индивидуально, и вся информация регистрируется в формализованной карте наблюдения.
Мониторное наблюдение включает автоматическое слежение за частотой сердечных сокращений и дыхания, артериальным давлением, уровнем периферической сатурации крови по кислороду, температурой тела, биоэлектрической активностью головного мозга. Оно позволяет одновременно получить информацию о жизненно важных системах по многим параметрам.
Лабораторное слежение за больным предполагает систематический контроль гемических показателей (количество эритроцитов, гемоглобина, гематокрита), а также определение объёма циркулирующей крови, плазмы, белка, электролитного и кислотно-щелочного состояния крови, показателей свертывающей системы, биохимических критериев (общий белок, мочевина, креатинин, амилаза в сыворотке крови).
Наконец, комбинированное наблюдение сочетает все выше названные виды контроля состояния больного. Оно наиболее полно дает представление о пациенте и является оптимальным.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Известно, что отделения реанимации и интенсивной терапии характеризуются чрезвычайно высоким риском возникновения внутрибольничных инфекций (ВБИ), которые являются одной из самых актуальных проблем в современной медицине.

Основными причинами высокой заболеваемости ВБИ в отделениях реанимации являются следующие:
- Высокая восприимчивость пациентов. Пациентами отделений реанимации являются люди, ослабленные основным заболеванием, тяжесть которого делает невозможным жизнь пациента без применения искусственной вентиляции легких, парентерального питания и пр. Применение антибиотиков широкого спектра, которое в большинстве случаев начинается сразу после поступления больного в отделение, повышает риск колонизации пациентов антибиотикорезистентными штаммами микроорганизмов.
- Высокая концентрация медицинского персонала и тесный контакт медицинских работников с пациентами. Пациенты здесь нуждаются в более интенсивном и квалифицированном уходе, чем пациенты других отделений, что определяет интенсивность контактов.
- Высокая частота использования инвазивных лечебно-диагностических манипуляций и процедур. Для лечения и диагностики в отделениях реанимации используются методы, являющиеся факторами риска возникновения госпитальных инфекций. Искусственная вентиляция легких, частая санация трахеобронхиального дерева предопределяют возможность колонизации дыхательных путей условно-патогенными микроорганизмами с последующим развитием поствентиляционных трахеобронхитов и пневмоний, которые являются ведущей формой госпитальных инфекций в отделениях реанимации. С массивной инфузионной терапией и длительной катетеризацией центральных вен и артерий часто связано возникновение бактериемий. С частой и длительной катетеризацией мочевого пузыря связано возникновение мочевой инфекции.
В нашем отделении предусмотрена возможность непрерывного наблюдения за каждым больным с поста медицинской сестры, свободного доступа к койке каждого больного со всех сторон, возможность проведения тщательной уборки и дезинфекции.
В отделениях интенсивной терапии и реанимации используется компактное, удобное в обращении и отвечающее повышенным требованиям гигиены, современное оборудование. Мебель изготовлена из материалов, легко поддающихся дезинфекции. Для стен и пола используются легко моющиеся покрытия из специальных облицовочных материалов.
Отделения реанимации, при необходимости, может быть разделено на 2 сектора — для больных с уже имеющейся инфекцией и для “чистых” больных.
Предусмотрена возможность проведения изоляционно-ограничительных мероприятий в отношении пациентов с манифестной формой ВБИ, а также пациентов — носителей эпидемически опасных штаммов, которые наиболее часто вызывают вспышки ВБИ в отделениях реанимации, а также антибиотикорезистентных штаммов любых условно-патогенных микроорганизмов.
Помимо внутрибольничных инфекций, вызванных возбудителями, которые были переданы пациентам в стационаре (экзогенные инфекции), существует большая группа так называемых эндогенных инфекций, т.е. инфекций, вызванных собственной флорой пациента (условно-патогенными микроорганизмами, вегетирующими на кожных покровах и слизистых и в пищеварительном тракте) или микроорганизмами, колонизирующими пациента. Чем тяжелее состояние больного, тем больше микроорганизмов поселяется на кожных покровах и слизистых. В связи с этим тщательный уход за тяжелыми больными реанимационных отделений имеет чрезвычайно важное значение.
Уход за кожей. Наружные покровы служат средой обитания множества микроорганизмов, которые в обычных условиях из-за мощных барьерных функций кожи редко вызывают патологию. Опасность постоянных обитателей кожи проявляется при нарушении целостности кожных покровов, а также при трофических изменениях кожи, наблюдающихся у тяжелых больных. В связи с этим, каждому тяжелому больному ежедневно проводится обтирание тела теплой водой, в которую добавляют спирт, уксус. Под больного подкладывают клеенку или специальную гигиеническую подкладную. Больным с непроизвольным мочеиспусканием и дефекацией обтирание производят после каждого загрязнения кожи. Несвоевременная смена постельного белья приводит к образованию пролежней, их инфицированию и таким образом способствует присоединению еще более серьезных госпитальных инфекций, утяжеляющих состояние больных; для профилактики возникновения опрелостей тело обрабатывается 3% камфарным спиртом или 3% уксусной кислотой.
Уход за полостью рта, промывание глаз. Эти меры являются средством профилактики стоматитов, гнойных конъюнктивитов, паротитов. Глаза промываются теплым раствором фурациллина; в порядке профилактики используют раствор альбуцида.
Для лечения пациентов отделений реанимации и интенсивной терапии требуется массивная инфузионная терапия, при которой незаменимы внутрисосудистые катетеры. Они используются для внутривенного введения жидкостей, лекарственных средств, производных крови, парентеральных питательных растворов, а также для наблюдения за состоянием гемодинамики у больных в критическом состоянии. Однако, использование внутрисосудистых катетеров часто осложняется развитием местных или системных инфекций, включая септические тромбофлебиты, эндокардиты, инфекции крови, метастатические инфекции, развивающиеся в результате переноса инфекции гематогенным путем от места установки катетера к другим участкам тела и местные воспалительные изменения (нагноения в месте катетера). Инфекции, связанные с катетеризацией, в особенности, инфекции кровотока, повышают заболеваемость и смертность на 10-20%, удлиняют сроки госпитализации (в среднем на 7 дней) и увеличивают затраты на лечение.
При инфекциях, связанных с катетеризацией, наиболее частыми возбудителями являются коагулазонегативные стафилококки, в основном, Staphylococcus epidermidis, St. aureus, грибы рода Candida, а также грамотрицательные микроорганизмы, такие как Enterobacter, Acinetobakter, Serratia marcescens.
Факторы риска развития сепсиса, связанного с катетерами, могут быть обусловлены следующими обстоятельствами:
1. Материал, из которого изготовлен катетер: предпочтительным материалом является полиуретан.
2. Размер катетера: центральные катетеры с тремя отверстиями несут больший риск, по сравнению с одинарными.
3. Использование сосудов нижних конечностей опаснее из-за повышенного риска инфекции.
4. Техника введения катетеров: постановка катетеров должна проводиться в асептических условиях. Нарушение техники асептики при постановке катетера — неадекватная обработка рук, использование нестерильных перчаток, неправильная обработка кожи больного в месте катетеризации и др. — приводит к возникновению гнойных осложнений.
5. Длительность нахождения катетера в месте введения: чем дольше катетер находится в сосуде, тем вероятнее развитие инфузионных флебитов и других осложнений.
6. Состав вводимых жидкостей.
7. Частота смены перевязочного материала.
8. Опыт персонала, устанавливавшего катетер.
9. Подготовка кожи.
10. Индивидуальные особенности больного.
Факторы заражения внутрисосудистых устройств:
- руки медицинского персонала,
- микрофлора кожи больного,
- инфицирование поршня,
- обсеменение при введении катетера,
- обсеменение жидкостей.
Основным средством профилактики осложнений, связанных с катетеризацией, является ограничение использования внутрисосудистых катетеров: установку катетера следует назначать только в случае необходимости.
Показаниями для катетеризации центральных вен являются:
- отсутствие выраженных периферических вен;
- необходимость массивной инфузионной терапии;
- измерение центрально-венозного давления;
- проведение гемодиализа, гемосорбции, плазмофереза;
- внутрисердечное введение электродов.
Правила работы с подключичными катетерами.
- Соблюдение асептики при постановке катетера. Барьерные меры предосторожности (стерильный халат, перчатки, индивидуальный стерильный набор для подключичного катетера);
- Адекватная обработка кожи в месте установки катетера, использование кожных антисептиков (раствор АХД-2000, 70% спирт, иодонат);
- Ограничение манипуляций с катетером;
- Ежедневная смена лейкопластырной наклейки по специальному образцу;
- Ежедневная обработка кожи вокруг катетера 70% раствором спирта, водными или спиртовыми растворами хлоргексидина. Перед началом работы с катетером и по ее окончании производится промывание его просвета физиологическим раствором с гепарином; в катетере не должно быть крови. Раствор — гепариновый замок лучше вводить через прокол резиновой заглушки тонкой иглой. Катетер не должен перегибаться и скручиваться. Смена катетера производится 1 раз в 10 дней при отсутствии инфекции крови;
- При появлении признаков воспаления или инфекции крови катетер должен быть удален. При удалении катетера место пункции прижать шариком со спиртом и удерживать 10 минут, затем накладывается асептическая повязка. При замене катетера — смена места катетеризации.
- Обязательное микробиологическое исследование отделяемого из места воспаления;
- При отсутствии центральных венозных катетеров вливание растворов в периферические вены не должно производиться более 12 часов в связи с возможным развитием флебитов.
Особое внимание уделяется инфузионным растворам, при этом стерильные растворы должны быть фабричного изготовления или изготовлены в аптеке с соблюдением правил асептики. Для вскрытия флаконов с жидкостями необходимо использовать стерильный инструментарий. Флаконы с растворами используются строго индивидуально на каждое вливание, расфасовка растворов в аптеках больниц должна соответствовать количеству переливаемого раствора. Срок стерильности растворов, завальцованных в больничных аптеках, не более 30 дней.
Читайте также:


