Ортодонтическое лечение при убыли костной ткани

Вам поставили диагноз атрофия костной ткани и вы переживаете по поводу будущей имплантации зубов? Не знаете, стоит ли выполнять наращивание челюстной кости? С чего начать решение данного вопроса? Эти и многие другие аспекты раскрыли эксперты – дочитайте материал до конца, чтобы знать все самое основное по этому поводу.
Атрофия костной ткани – что это такое?
Клинический случай: у человека зуб и корень были удалены давно, а на их место не был установлен имплант и протез. За год костная ткань атрофируется примерно на 25%.
Почему происходит атрофия костной ткани?
Перечислим основные причины атрофического процесса кости:
- Заболевания зубов и десен. К ним можно отнести периостит, периодонтит, остеомиелит, пародонтоз, кисты в области гайморовых пазух, а также корней и др. Любые воспалительные явления в челюстной кости провоцируют ее постепенное атрофирование;
- Отсутствие имплантации и протезирования. Например, у пациента был удален зуб или он самостоятельно выпал, и при этом человек не спешит с восстановлением утраченной зубной единицы. Все это время костная ткань атрофируется, а также происходят другие изменения: неправильно распределяется жевательная нагрузка из-за отсутствия опоры и некорректного давления, деформируется зубной ряд и т.п.
- Преклонный возраст. К сожалению, у людей в возрасте 50+ костная ткань становится более рыхлой, часто возникает остеопороз. Нарушается структура кости, снижается ее плотность, уменьшается масса. Проблема остеопороза обостряется, если у человека диагностируются заболевания сердца и сосудов, ЦНС, щитовидной железы, желудка и кишечника и др.
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
Что будет, если атрофия костной ткани будет прогрессировать?
Основные сложности, с которыми сталкиваются пациенты, таковы:
-
Меняется эстетика лица. Как мы уже указывали выше, носогубные складки становятся более выраженными, лицо опускается, губы как бы западают, возле уголков губ формируются глубокие заломы. В зависимости от локализации атрофического процесса, уменьшается в размерах верхняя или нижняя челюсть.
Как лечить атрофию костной ткани?
Как вы понимаете, проблему нельзя пускать на самотек, ее следует решать комплексно. Вот несколько эффективных путей решения:
1. Имплантация – восстановление корня с помощью внедрения титанового штифта. Таким образом, удается сформировать нагрузку на кость в месте отсутствующего зуба. Когда в зубном ряду нет просветов, равномерно распределяется нагрузка, костная ткань нормально работает, в ней продолжают происходить естественные обменные процессы.
В зависимости от типа имплантации, можно выделить два наиболее эффективных:
- Имплантация с немедленной нагрузкой – процедура реализуется с помощью специальных имплантов, которые фиксируются не в альвеолярную область, а ввинчиваются в базальные, то есть глубокие слои кости. За счет того, что костная ткань получается нагрузку сразу же, в ней сохраняется кровообращение, обеспечивается природная регенерация клеток. Через 3 – 5 дней с момента установки импланта в базальные слои можно ставить протез зубов;
- Имплантация с отсроченной нагрузкой – классическая методика, в соответствии с которой сначала выполняется операция по наращиванию костной ткани, а уже затем ставятся импланты. Установка искусственных корней зубов планируется примерно через 4 – 6 месяцев после наращивания, а еще через 3 – 4 месяца ставится постоянный протез. Данный протокол считается более длительным по реализации и затратным, но дает высокие гарантии приживаемости костного материала и импланта.
Чтобы нарастить костную ткань, в современной стоматологии применяются следующие методы:
- наращивание своего материала, взятого из донорской области;
- наращивание искусственного материала;
- расщепление альвеолярного отростка;
- синус-лифтинг.
Если у вас или у ваших близких есть проблема атрофии костной ткани челюсти, если у вас давно выпал зуб и вы подозреваете, что у вас может быть данная проблема, запишитесь на консультацию к специалисту прямо сейчас. Никогда не поздно восстановить дефицит кости и обеспечить здоровье и красоту зубам!
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Ортодонтия →
- Ортодонтическое лечение у пациентов с тяжелыми формами пародонтитов: клиническое исследование
Сегодня потребность в ортодонтическом лечении возрастает среди всех возрастных и социальных групп. Успех и эффективность такого лечения напрямую зависит от ответной способности пародонтальных тканей. Ортодонтическое перемещение зуба включает реконструкцию альвеолярной кости, в то время как само передвижение ассоциировано с физиологическим процессом клеточной активности в пародонтальной соединительной ткани и активацией остеобласт-остеокласт комплекса в альвеолярной кости. По причине сложности эстетической и функциональной реабилитации, совместное решение пародонтальных и ортодонтических проблем становится необходимостью для достижения терапевтических целей.
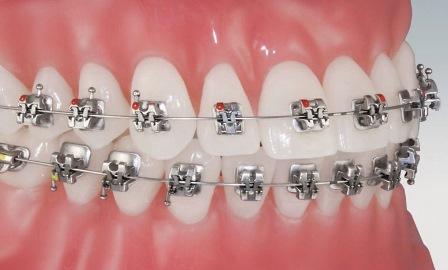
Ортодонтическая терапия с применением несъемной и съемной техники может привести к различным побочным эффектам, таким как образование налета или развитие кариеса. Более того, бактериальная обсемененность повышается в местах ретенции, в которых механическое удаление налета становится весьма затруднительным. Данные перемены могут вызвать количественный скачок бактерий, в том числе и пародонтальных патогенов, Actinobacilus actinomycetemcomitans и Porphyromonas gingivalis. Ортодонтическое лечение весьма сказывается на здоровье пародонта, способствуя скапливанию налета, что приводит к увеличению десны, увеличению глубины звуб-десневых карманов, появлению кровоточивости при зондировании. Все перечисленные проблемы решаются строгим подходом в гигиене полости рта в процессе лечения и после него.
По причине постоянной травмы тканей пародонта и снижения поддерживающей функции ортодонтическое перемещение зубов у пациентов с нелеченными пародонтитами противопоказано. Пародонтальное лечение в виде скалинга, сглаживания корней и удаления глубоких карманов должно быть проведено до начала ортодонтической терапии, так как наличие глубоких пародонтальных карманов может переносить микробный налет с наддесневой части в поддесневую, тем самым вызывая утрату прикрепления и развитие ангулярного костного дефекта.
Локализованный агрессивный пародонтит, форма тяжелого заболевания пародонта, ассоциирован с утратой соединительнотканного прикрепления, появлением внутрикостных карманов и вертикальных костных дефектов в некоторых специфичных местах зубной дуги, например первых моляров или резцов в более раннем возрасте.
У 30-50% пациентов, пораженных пародонтитами средней и тяжелой степени, происходит патологическая миграция вместе с утратой прикрепления и тяжелой резорбцией кости, что клинически проявляется в элонгации, диастеме, ротации и лабиальной инклинации центральных зубов.
Для купирования вертикальных костных дефектов весьма успешно применяют регенеративное лечение, однако, при миграции зуба от изначальной локализации, идеальной эстетики и реконструкции межзубного сосочка добиться невозможно, именно поэтому в таких ситуациях возникает необходимость ортодонтического вмешательства.
Комбинация лечения тканей пародонта и интрузия передних элонгированных зубов вместе с контролируемой гигиеной является наилучшим планом лечения для коррекции взаимоотношения зубов при агрессивных формах пародонтитов.
Более того, вертикальное ортодонтическое перемещение может разрешить некоторые костные дефекты у таких пациентов, что устраняет необходимость в последующем хирургическом вмешательстве.
Так как стабильность терапии пародонта находится на первом месте, регулярные визиты и мониторинг являются необходимостью в таких ситуациях. С этой целью проводятся инструктаж по гигиене полости рта, регулярные визиты каждые 3-6 месяцев, измерение глубины десневой борозды, оценка подвижности зубов, рецессии десны и костной структуры.
Настоящее исследование показывает пародонтальные параметры в конце ортодонтического лечения у пациентов с тяжелой формой пародонтитов.
Материалы и методы
Данное неконтролируемое клиническое исследование было одобрено этическим комитетом Tehran University of Medical Sciences Dental School. Осмотры проводились после получения письменного согласия с каждого пациента. Предметом исследования стали восемь пациентов (семь женщин и один мужчина средним возрастом 30 лет), которые были направлены на пародонтологическое лечение агрессивных форм пародонтита с историей экструзии и ортодонтического лечения. У всех пациентов глубина зубо-десневых карманов была >=5 мм, отмечались внутрикостные дефекты, экструзия до 1 мм относительно соседних зубов в зубной дуге, индекс налета менее 15%. В случае наличия системных заболеваний, употребление лекарств последние 3 месяца, курения, отсутствия возможности оплатить ортодонтическое лечение или принимать участие в регулярных осмотрах участники исключались из исследования.
У всех пациентов отмечались клинические и рентгенологические признаки аргессивного пародонтита. Всем был проведен скалинг, сглаживание поверхности корней, а также открытый кюретаж с удалением внутреннего кармана и инфицированного содержимого. Даны инструкции по гигиене полости рта до начала ортодонтического лечения.
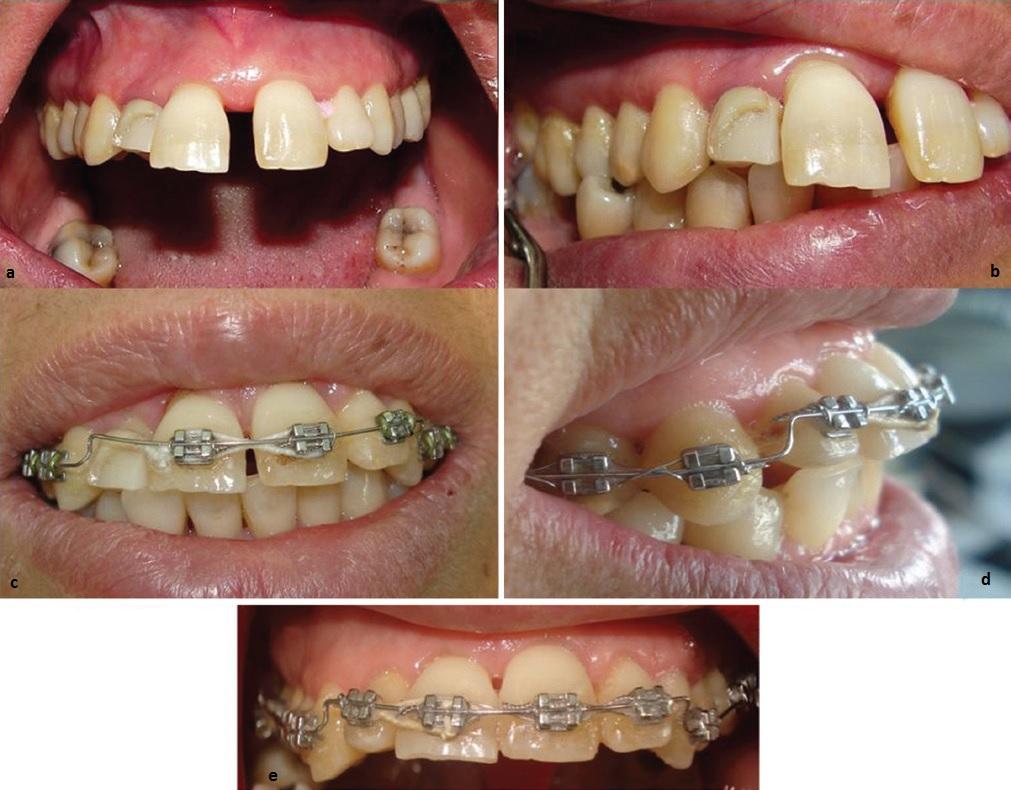
После стабилизации пародонтологического статуса и сокращения пародонтальных карманов до 15% или менее, после установки прочных связей для регулярных визитов проведено фиксирование несъемной ортодонтической техники на всю зубную дугу, проволочная техника интрузии и выравнивания центральных резцов. Нагрузка прилагалась равномерно на каждый зуб 10-15 г (проверено при помощи Correx, HAAG-STREIT Holding, AG) согласно индивидуальному пародонтальному статусу. Для предотвращения якорной убыли мы прибегли к методике полной дуги, корректируя приспособления каждые 4 недели. Инструкции по гигиене полости рта, а также сглаживание поверхностей корней проводилось каждые три месяца. В целом ортодонтическое лечение длилось от 10 месяцев до 2 лет в зависимости от пациента (Фото 1). Затем терапия переведена в фазу ретенции. В конце лечения несъемная аппаратура расфиксирована и зафиксированы ретейнеры (Braided нержавеющая сталь, 0/38 мм, Dentaflex, Germany) на нижнюю и верхнюю челюсть. Снова даны рекомендации по гигиене полости рта.
Фото 1: (а,b) Фронтальный и боковой вид смещенного правого верхнего центрального резца, связанного с утратой кости у пациента с агрессивным локализованным пародонтитом (патологическое перемещение) после лечения тканей пародонта и перед наложение ортодонтической силы (с,d) 6 месяцев ортодонтического лечения техникой полной дуги для интрузии переднего смещенного зуба, (е) конец ортодонтичечского лечения
Определен ПИ с мезиальной, дистальной, щечной и лингвальной поверхностей.
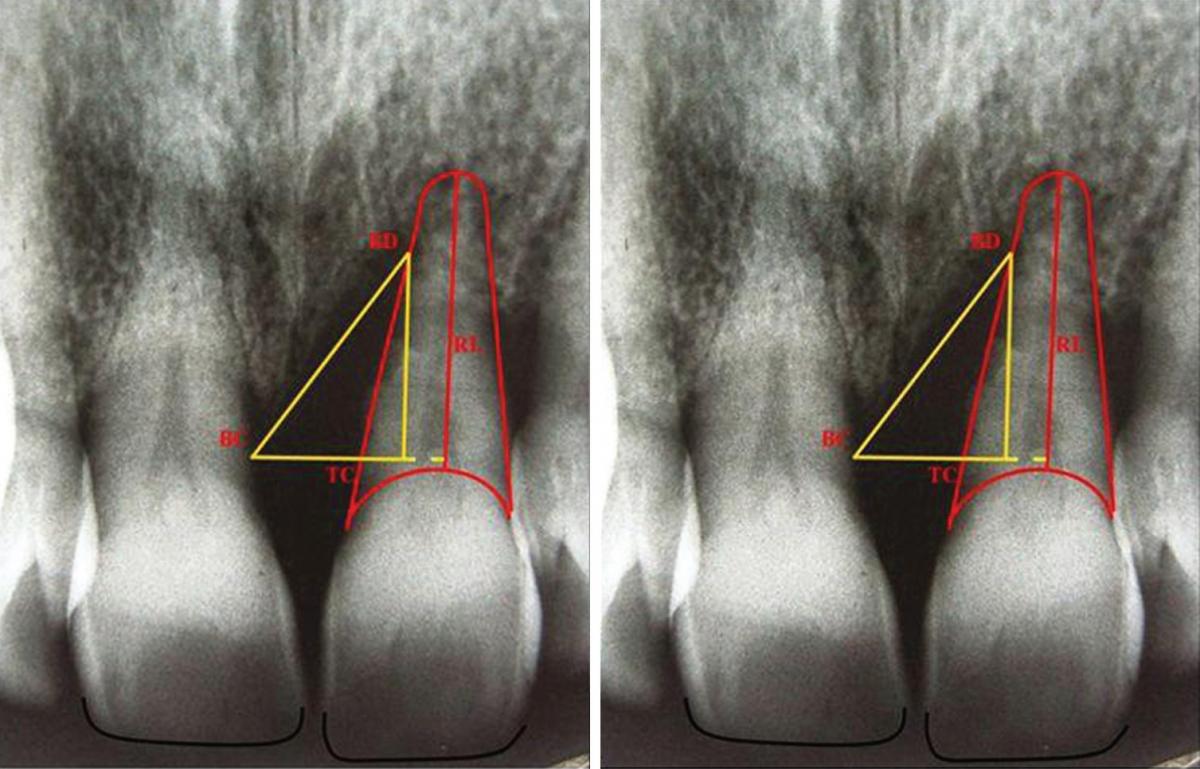
Также определена глубина пародонтального кармана в шести точках: дистолингвальной (DL), лингвальной (L), Мезиолингвальной (ML), Дистобуккальной (DB), Буккальной (B) и Мезиобуккальной (MB) при помощи зонда Уильяма в мм. Кроме того градуированным зондом измерена (в мм) высота от верхушки сосочка до режущего края для сравнения этого показателя у соседних зубов. Затем изготовлены прицельные рентгенограммы. Для достижения правильной позиции пленки изготовлен держатель из силикона для каждого пациента исходя из окклюзионной составляющей. Пленка располагалась параллельно длиной оси и перпендикулярно к источнику с дозировкой 40 Kvp. На рентгенограмме перпендикулярно к корню проведена линия (Tooth Crest point, TC) от самой высокой точки гребня кости (BC). Расстояние между TC и BC показывает ширину костный дефект (DW). Затем проведена линия от BC к точке наибольшего костного дефекта. Расстояние между TC и дефектом кости (BD) показывает глубину дефекта (DD). Для измерения длины корня (RL), проведена линия от нижней границы корня к нижней границе цементо-эмалевого соединения (Фото 2).
Фото 2: Наиболее верхняя граница костного гребня определена как точка BC. Точка, образующаяся при проведении перпендикулярной линии к корню от ВС определена как точка гребень-зуб (TC). Точка, образующаяся при проведении линии из ВС к наиболее глубокой зоне костного дефекта определена точкой BD. Измерение от нижней границы корня до нижней границы цементо-эмалевого соединения признано длиной корня.
Измерения проведены спустя три и шесть месяцев после окончания ортодонтического лечения, в то время как данные статистически проанализированы при помощи повторяющихся измерений ANOVA и Bonferroni на этапе 0, 3 и 6 месяцев после ортодонтической терапии. Статистически значимым принято p
Брекеты
В этой статей мы попробуем развеять предрассудки и заблуждения, связанные с ортодонтическим лечением.
7 самых распространенных заблуждений о лечении на брекетах. Чего не стоит бояться!
Ортодонтия – это такой же раздел медицины, как и все остальные. Она развивается несколько сотен лет. Последние десятилетия – очень активно. Нацелена ортодонтия, как и вся медицина, прежде всего, на улучшение качества жизни человека. Так почему же некоторые люди считают, что ортодонтия может им навредить? Связано это, скорее всего, с недостатком информации о методах и технологии работы ортодонтов.
Одной из причин создания большого ортодонтического раздела на нашем сайте и стало желание заполнить этот информационный вакуум, рассказать о нашей работе непосредственно из первых уст специалистов-ортодонтов, а не заставлять наших потенциальных пациентов выискивать информацию на просторах интернета. Брекет-системы, установленные опытными специалистами-ортодонтами, каждый из которых осваивал свою специальность годами и продолжает учиться всю жизнь, только помогают.
Если не принимать во внимание травмы, то единственная причина повреждения эмали зубов – это воздействие на нее микроорганизмов и продуктов их жизнедеятельности. Может ли этот процесс произойти под брекетом? Конечно, нет! Слой клея, на который приклеен брекет, герметично закрывает этот участок зуба. В результате, туда просто не могут попасть микробы. Более того, многие ортодонтические клеи постепенно выделяют фтор в окружающую эмаль. А фтор в малых дозах, как известно, способствует ее упрочнению. А вот за то, что происходит вокруг замка отвечает сам пациент, который должен очень тщательно вычищать зубы и брекеты от образующегося зубного налета. Врачи-ортодонты обязаны рассказать своим будущим пациентам, что адекватная гигиена полости рта во время ортодонтического лечения, регулярное выполнение профессиональной гигиены полости рта – это очень важныепроцедуры, от которых во многом будет зависеть и комфортность самого лечения, и его скорость, и полученный результат. Брекет-системы – аппаратура, которая порой находится во рту пациента и два, и три года. Что произойдет, если чистка зубов все это время будет недостаточной? Правильно – у микроорганизмов будет море времени и возможностей, чтобы постепенно начать разрушать эмаль вокруг брекета. После снятия брекетов с зубов и вид будет неприглядный, и зубы лечить придется… но виноваты ли в этом брекеты?!
Резорбция при ортодонтическом лечении действительно имеет место. Однако при правильном расчете нагрузок и пути перемещения зуба она находится в пределах 1 мм. С учетом общей длины корня и постоянно, в течение всей жизни, происходящей перестройки костной ткани, этим миллиметром можно просто пренебречь, и уж совершенно точно он никак не сказывается на состоянии и устойчивости зуба.
Как ни странно, именно у таких сложных пациентов результаты ортодонтического лечения часто оказываются самыми поразительными. Ведь если у человека был всего лишь чуть развернувшийся зуб, да еще где-нибудь сбоку, то результаты лечения заметить может только он сам, приглядевшись. А когда из катастрофически неровных зубов получается великолепная улыбка, пациенты испытывают настоящую радость. Многие пациенты после окончания лечения сами не верят, что их улыбка стала такой привлекательной. Слишком уж велика разница. Конечно, надо понимать, что и времени такое исправление зубов занимает больше, и применяемая аппаратура и технологии сложнее. Крайне важно, чтобы квалификация врача-ортодонта была очень высокой. Все это определяет и стоимость проводимого лечения, и результативность.
Действительно, еще пару десятилетий назад перемещение зубов на ортодонтической аппаратуре было достаточно болезненным. Однако современная ортодонтия стремительно развивается. Сегодняшние брекет-системы имеют мало общего с теми, что применялись ранее. Использование самолигирующих систем позволило в 10-20 раз уменьшить силы, требующиеся для перемещения зубов. Самый неприятный момент в лечении – сразу после установки брекетов на зубы, когда действительно 2-3 дня могут быть ощущения, что на зубы что-то давит. У чувствительных людей в этот момент могут быть и небольшие болевые ощущения, но они легко купируются приемом обезболивающих препаратов, а по прошествии нескольких дней и эти неприятные ощущения полностью пропадают. Иногда даже приходится слышать от пациентов жалобы на полное отсутствие ощущения давления и опасения, что система уже не работает! На самом деле это не так, перемещение зубов продолжается, просто теперь, после привыкания зубов к нагрузке, оно не сопровождается вообще никакими неприятными симптомами!
Да, средний срок лечения у ортодонта – полтора-два года, так как при слишком большой скорости перемещения зубов страдают их корни. Но ведь и сверхъестественных усилий за это время от пациента тоже не требуется! Современные системы требуют от ортодонтического пациента лишь чуть больше усилий для чистки зубов и для соблюдения несложных требований врача.
Конечно, в абсолютных величинах ортодонтическое лечение стоит весьма прилично. Редко кто способен одномоментно, безболезненно для своего бюджета, выложить такую сумму. Например, в клиниках Belgravia Dental Studio стоимость ортодонтического лечения распределяется равными частями на весь период лечения (фактически это беспроцентная рассрочка). После оплаты стоимости аппаратуры и наклейки брекетов ежемесячный платеж составляет, в среднем, от 6 до 9 тысяч рублей. Согласитесь, что это не та сумма, которая способна серьезно повлиять на Ваши планы по проведению ремонта или отпуска!
Имеются ли противопоказания к ортодонтическому лечению?
Как у любого медицинского вмешательства, у ортодонтического лечения тоже есть свои ограничения. Они бывают абсолютные (лечение проводить нельзя) и относительные (лечение можно проводить, но под контролем специалистов, ведущих основное заболевание, либо после выхода из острого состояния).
К абсолютным противопоказаниям относятся:
О противопоказаниях в каждом индивидуальном случае нужно обязательно консультироваться с врачом.
Абсолютные противопоказания к ортодонтическому лечению связаны с общим состоянием пациента, либо с тем, что при некоторых заболеваниях нарушены процессы перестройки и восстановления кости, необходимые для ортодонтического лечения, или с тем, что человек не способен адекватно воспринимать проводимые с ним манипуляции, сотрудничать с врачом и выполнять его указания.
Относительными противопоказаниями для ортодонтического лечения являются следующие факторы:
- Плохой уровень гигиены. Понятно, что установка ортодонтической аппаратуры во рту отнюдь не улучшает уровень гигиены, зубы необходимо чистить более тщательно, чем обычно. А если пациент совсем не чистит зубы? Тогда риск осложнений, возникающих при плохой гигиене полости рта во время ортодонтического лечения, значительно превышает его пользу. Выход из этой ситуации достаточно простой. Нужно нормализовать уровень гигиены.
- Генерализованный пародонтит тяжелой степени. Здесь необходимо тщательно рассматривать каждую конкретную ситуацию. Да, риск увеличения степени убыли костной ткани существует, но бывают случаи, когда без ортодонтического лечения зубы могут быть потеряны. А в случае эффективного проведения ортодонтического лечения есть шансы на стабилизацию ситуации.
- Аллергические реакции на металлы, пластмассы и др. В большинстве подобных случаев удается подобрать метод лечения, который исключит проявление аллергии.
В любом случае, даже если Вы твердо уверены, что Вам ортодонтическое лечение проводить нельзя – проконсультируйтесь у врача-ортодонта! Возможно, Ваши опасения сильно преувеличены, и существует комфортный именно для Вас способ получить красивую улыбку!
Как главный врач ортодонт Нью-Йоркского Лютеранского детского стоматологического отделения, я регулярно провожу обучающие семинары для тех, кто ничего не понимает в ортодонтии. Могу отметить, что среди моих студентов большое количество людей, которые желают больше узнать про ортодонтию. Я структурирую своё обучение таким образом, чтобы количество поощрений было больше, чем негативных моментов. Для каждого нового потока обучающихся, я начинаю свои занятия с Золотого Правила Ортодонтии: Главное не навредить.
Золотое правило происходит из Клятвы Гиппократа. Другими словами, до того, как начать работу с пациентом, необходимо убедиться, что вы не сделаете хуже. Ведь лучше подкорректировать прикус, нежели удалять зубы. Цель данной статьи не отпугнуть Вас от изучения ортодонтии, а дать вам базу, которая поможет и Вам и пациенту.
- Резорбция корней
- Зубные бляшки (также известные, как участки деминерализации эмали)
- Периодонтальные заболевания
- Вывих зуба из кости и его полная потеря
Резорбция корней или уменьшение размеров корня, происходит почти в каждом случае ортодонтического вмешательства. Для обычного глаза она малозаметна, но её можно отметить на рентгеновских снимках. Однако, у некоторых пациентов зубы могут реагировать совсем иначе. Если длина корня сильно уменьшится, зуб станет слишком подвижным и может выпасть. Есть множество теорий о резорбции корней при ортодонтических вмешательствах, но ни одна не позволяет более-менее точно рассчитать убыль кости у пациента.
Перед началом лечения необходимо сделать записи в карте. Это могут быть фотографии, рентген снимки или записи по поводу диагноза. Необходимо наиболее точно зафиксировать состояние пациента до начала манипуляций. Что касается резорбции корней, необходимо делать радиограммы. Для наилучшей визуализации движения корней, при ортодонтическом лечении делают рентгенограммы до лечения и после. Я рекомендую всем делать панорамные снимки зубов. Изменения в корнях зубов будут отображаться на рентген снимках примерно на 6 месяце лечения. Именно поэтому, в своей практике я делаю снимки каждые полгода.
Обратите внимание на резорбцию корней боковых резцов верхней челюсти на дентальном снимке. Это произошло не по вине ортодонтических манипуляций, а из за прорезывания постоянного клыка вместо молочного.
Схема расположения 2х4 подразумевает размещение брекетов на двух молярах и четырёх резцах в одной зубной дуге.
Такой метод используется для коррекции переднего перекрёстного прикуса. Но если закрепить брекеты неправильно и неправильно распределить натяжение по дуге, то может развиться ситуация как на дентальном снимке. Работая со сменным прикусом необходимо всегда быть внимательным. Не переусердствуйте, когда будете натягивать дугу на брекеты. Это может привести к наклону корней резцов, что в свою очередь повлечёт за собой смещению коронок резцов к клыкам. Эстетическая составляющая не менее важна, чем лечебный эффект.
В своей практике, я стараюсь не использовать ретэйнер непосредственно для лечебного эффекта. Обычно я применяю его только для коррекции. Родителям, чьи дети лечатся у меня, я рассказываю о том, что ретейнер может уменьшать перемещение зубов при ортопедическом лечении. В том случае, если во время лечения началась сильная резорбция кости, то необходимо остановить лечение. Тяжелые формы резорбции кости бывают редко. Все, что мы можем делать, это следить за ней и реагировать соответствующим образом.
Мне встречалось много исследований где утверждали, что приостановка ортодонтического лечения на 6 месяцев и более поможет минимизировать патологическую резорбцию корня. Но нет 100% гарантии, что так произойдёт у всех пациентов. Решать, продолжать лечение или нет, может принимать только ортодонт.
Правильное лечение требует планирования. Безопасность для организма пациента имеет первостепенное значение. Именно на этом и будет основываться лечение.
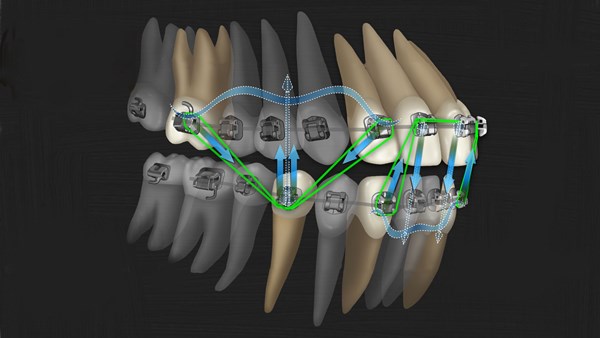
В основе перемещения зубов лежит перестройка костной ткани альвеолярного отростка при приложении к зубу нагрузки определенной величины и длительности действия.
Альвеолярная кость претерпевает морфологическую и гистологическую трансформацию как от физиологических (жевательных) нагрузок, так и создаваемых ортодонтическими устройствами.
Содержание статьи:
Механизм происходящих процессов
Перестройка костной ткани под действием нагрузки состоит в двух разнонаправленных процессах – резорбции (рассасывании) старой и образования новой кости.
За эти процессы отвечают специальные костные клетки – остеокласты и остеобласты. Первые обеспечивают резорбцию кости, вторые – регенерацию.
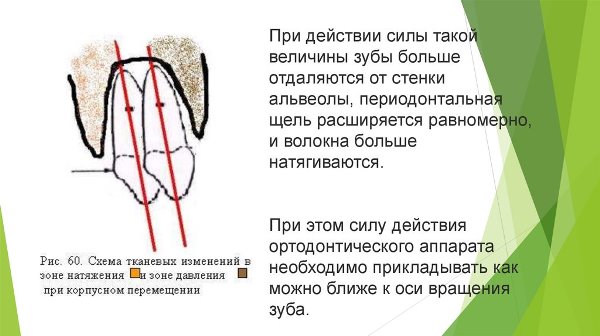
Рассасывание происходит в костных участках, находящихся под сжатием, образование новой кости – в местах растяжения. В результате зуб мигрирует в сторону зоны компрессии, то есть в том направлении, в котором прилагается сила.
Физиологическая миграция происходит медленно и незаметно в течение всей жизни человека, и является естественным приспособлением костного органа к изменению условий его эксплуатации. Различают два основных вида естественной миграции (дрейфа) зубов – апроксимальный и окклюзионный.
Перестройка альвеолярной кости под действием ортодонтических нагрузок происходит относительно быстро, в течение нескольких месяцев или лет. Виды принудительного перемещения отдельных зубов и сегментов разнообразны и обуславливаются клинической картиной.
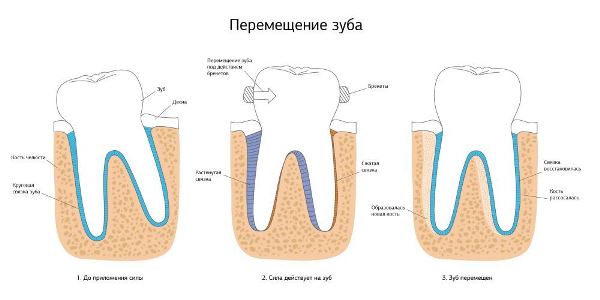
Несмотря на кажущуюся неподвижность, при жевании соседние элементы смещаются друг относительно друга на сотые доли миллиметра. Это происходит благодаря амортизационным свойствам периодонта – тонкого слоя тканей, окружающих ту часть зуба, которая погружена в десну.
Периодонт в значительном объеме состоит из коллагеновых волокон, которые воспринимают жевательную нагрузку, смягчают ее благодаря амортизации и равномерно распределяют на стенки альвеолярной лунки.
При взаимном смещении происходит постепенное истирание их апроксимальных (боковых) поверхностей в зоне контакта. Но соприкосновение между ними не исчезает благодаря перестройке кости альвеолярных стенок и незаметному движению всех зубов мезиально, вперед по альвеолярному гребню.
Перемещающую силу в данном случае создает горизонтальная составляющая жевательной нагрузки, которая всегда направлена вперед.
Перестройки костных стенок альвеолы при апроксимальном дрейфе происходит по обычному механизму. Горизонтальная жевательная нагрузка создает компрессию в мезиальной области альвеолярной лунки и периодонте, что приводит к частичной резорбции костной стенки.
В то же время в дистальной зоне, подвергающейся растяжению, происходит наращивание костной ткани. В результате элемент смещается вперед.
Одновременно с апроксимальной миграцией, зубы подвергаются окклюзионному дрейфу – незаметному выдвижению вверх (нижнечелюстные) и вниз (верхнечелюстные). Причиной этой физиологической миграции является истирание по окклюзионным поверхностям, приводящее к снижению вертикальной нагрузки.
Если бы окклюзионный дрейф отсутствовал, зубы со временем потеряли бы контакт со своими антагонистами. Чтобы компенсировать окклюзионное истирание, они вынуждены выдвигаться из альвеолярных лунок. Это происходит за счет отложения цемента в апикальной области корней и перестройки костной ткани по всей высоте альвеолярных стенок.
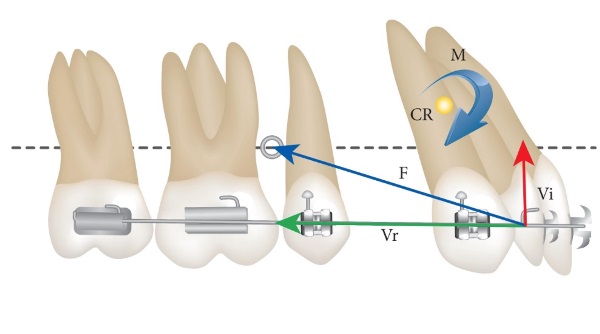
Ортодонтическое смещение представляет собой перемещение проблемных единиц специальными аппаратами с целью исправления их аномального положения. То есть по своей сути это процесс лечения аномалии.
Ортодонтическое перемещение происходит относительно быстро, со средней скоростью около 1 мм в месяц. Оно вызывается приложением к зубу определенной по величине, направлению и времени действия силы.
О том, что зубы могут перемещаться по действием приложенной к ним силы, стало известно еще в 18 веке. Однако механизм перемещения был окончательно установлен только в первой половине двадцатого столетия.
Была определена и роль в этом процессе остеобластов и остеокластов. Результатом приложения нагрузки является смещение альвеолярной лунки вместе с проблемной единицей в сторону приложения силы. Толщина периодонта при этом изменяется незначительно.
Чтобы альвеолярная кость начала перестраиваться и зуб смещаться, нагрузка должна отвечать следующим условиям:
-
Достигать определенной величины. Базовым параметром, по отношению к которому рассматривается величина перемещающих сил, является давление, при котором прекращается микроциркуляция крови в пародонте.
Многочисленные опыты показали, что сила давления, которая вызывает перемещение зуба и одновременно не нарушает микроциркуляцию крови составляет 15-20 г/см 2 .
Однако при определенных условиях давление коррекции может превышать это значение, не приводя к серьезным негативным последствиям для единицы и окружающих ее тканей. Повышая давление свыше 20 г/см 2 , можно ускорить процесс лечения.
По своему характеру перемещение зуба может быть следующих видов:
- Корпусным. Перемещение коронки и корня происходит на одно и то же расстояние. Согласно исследованиям Райтена для корпусного перемещения однокорневого зуба требуется усилие 70-90 г, для многокорневого – 150 г.
- Наклонно-вращательным. Совмещение поступательного и вращательного движения. Требует 50-70 г для перемещения резцов, 150 г – для жевательных единиц.
- Ротационным. Вращение вокруг продольной оси.
- Вертикальным. Зубоальвеолярное удлинение или укорочение (экструзия и интрузия). Первое требует усилия 25 г, второе – 50 г. Хотя в отношении величин сил при вертикальном перемещении существует различие мнений.
Ортодонтические аппараты создают два вида сил – постоянные и перемежающиеся. Первые относительно постоянны по своей величине, хотя в действительности постепенно ослабевают из-за потери силовыми элементами своей первоначальной упругости. Такого вида силы создают брекетные дуги, эластичные тяги, пружины.
Перемежающаяся сила характеризуется большим значением в начале и быстрым уменьшением из-за смещения элемента. Механизмы, создающие перемежающую силу, требуют частой активации. К ним относятся винты, проволочные лигатуры, брекетные замочки с функцией активного лигирования.
На быстроту перестройки костей и скорость перемещения зубов влияют не только параметры прилагаемой силы, но и состав костной ткани.
Детская кость, содержащая много остеобластов и остеокластов и находящаяся в стадии формирования, перестраивается легко и быстро.
Коррекция аномалий у взрослых, имеющих полностью сформировавшиеся костные ткани, проходит значительно труднее и медленнее. Однако перестройка кости альвеолярного отростка, хотя и с разной интенсивностью, происходит в любом возрасте.
Снятие оттисков методом открытой и закрытой ложки, тактика проведения процедуры.
Заходите сюда, если интересует как проверить прикус зубов.
Биологическая функция периодонта
Толщина периодонта незначительна – всего 0,20-0,25 мм. Однако он выполняет функции, которые чрезвычайно важны для состояния и правильной работы зуба:
- Удерживает единицу в альвеолярной лунке.
- Воспринимает и равномерно распределяет жевательную нагрузку на стенки альвеолы.
Эластичные коллагеновые волокна, прикрепленные одним концом к цементу зуба, другим – к стенке альвеолярной лунки, смягчают жевательную нагрузку, равномерно распределяют ее по всей альвеоле, не допускают перегрузки костных тканей и периодонта.
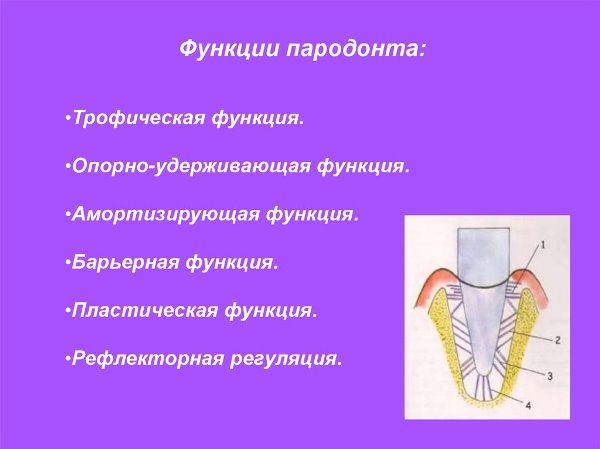
Все функции периодонта важны, но для ортодонтии наибольшую важность представляет распределительно-регулирующая – восприятие нагрузки и передача ее на ткани альвеолярного отростка.
Жевательная нагрузка состоит из вертикальной и горизонтальной составляющих. Связочный аппарат – периодонт и альвеолярная лунка – хорошо адаптирован к вертикальной нагрузке, легко переносит ее, даже если она на короткое время значительно превышает усилие, на которое рассчитан периодонт.
И только при длительно действующей аномально высокой нагрузке предел выносливости периодонта может быть превышен, и в нем начаться негативные изменения, приводящие к разрушению связки и шаткости зуба.
Постоянная горизонтальная нагрузка, особенно осложненная парафункциями, значительно опасней вертикальной. Она приводит к ретракции (опусканию) десны, оголению шейки зуба, ее сужению.
Опасны для состояния связочного аппарата и аномалии. Они способны создать нагрузку на периодонт, во много раз превышающую нормальную или изменить ее характер ― из безопасной вертикальной сделать работающей по принципу рычага.
Современные методы диагностики зубочелюстных аномалий в ортодонтии и их информативность.
В этой публикации обсудим тактику коррекции смещения средней линии зубов.
Взаимосвязь используемых сил и морфологических изменений
Итак, усилие, создаваемое ортодонтическим аппаратом, приводит к перестройке альвеолярного отростка. Различают 4 степени изменений в зависимости от величины прилагаемых сил:
- I степень. Нарушение кровообращения в периодонте отсутствует, рассасывание и образование костной ткани альвеолы сбалансировано, устойчивость единицы не нарушена. Эта степень соответствует прилагаемому давлению 15-20 г/см 2 .
- II степень. В некоторых областях периодонта кровообращение нарушается из-за того, что компрессия превышает давление крови в сосудах.
Однако эти области незначительны, и компенсируются нормальным кровообращением в соседних областях, из-за чего перестройка костной ткани проходит нормально, и связка зуба не подвергается функциональным изменениям. Вторая степень вызывается давлением 20-26 г/см 2 . III степень. Микроциркуляция крови нарушается в значительных областях периодонта, что приводит к остаточным морфологическим дефектам в виде незначительного рассасывания корня.
Несмотря на это, функциональность зуба практически не нарушается. Такая степень изменений может происходить при умеренном превышении давления выше 26 г/см 2 . IV степень. Характеризуется масштабным нарушением циркуляции крови в периодонте, некрозом тканей в зоне компрессии, лакунарным (в виде углублений) рассасыванием корней, срастанием (анкилозом) их с костью альвеолы.
Из-за потери амортизационных свойств периодонта значительно нарушается функциональность зуба. Такие изменения происходят при усилиях, надолго останавливающих микроциркуляцию крови в периодонте.
По результатам практики рекомендуется использовать постоянные усилия, вызывающие 2-ю степень изменений, или перемежающиеся силы, приводящие к 3-ей степени трансформации.
Последнее объясняется тем, что перемежающиеся силы в своем максимальном значении действуют короткое время, и неспособны привести к негативным последствиям в периодонте и тканях альвеолы.
Преобразования при расширении верхней челюсти
Верхняя челюсть человека имеет срединный шов, который полностью срастается только после 20-25-ти лет.
Для расширения челюсти используют ортодонтические аппараты, представляющие собой пластину, состоящую из двух половинок и винта, который их раздвигает. Половинки упираются в боковые зубы или, в дополнение к ним, еще и в альвеолярный гребень.
Это зависит от конструкции аппарата. Расширение аппарата и, соответственно, челюсти, происходит при вращении (активации) винта.
Коррекция суженных челюстей у детей и подростков с несросшимся срединным нёбным швом проходит без особых проблем. Челюсть расширяется за счет увеличения зазора в срединном шве.
Достигнув нужного расширения, активацию винта прекращают, и аппарат носится в качестве ретенционного еще не менее полугода. За это время срединный шов зарастает костной тканью, фиксируя достигнутое расширение.
У взрослых с окостеневшим швом расширение проходит труднее, поскольку вначале требуется разорвать шов. Иногда возникает необходимость в хирургическом вмешательстве.
После разрыва шва расширение происходит по той же схеме, что и у детей, с помощью периодической активации винта. В процессе лечения и ретенции образовавшийся зазор в срединном шве постепенно зарастает новой костной тканью.
В видео смотрите процесс скелетного расширения верхней челюсти.
Трансформация ВНЧС при коррекции НЧ
Особенность перестройки ВНЧС при ортодонтическом лечении состоит в необходимости более длительной ретенции, чем при смещении зубов. Это объясняется особой структурой твердых и мягких тканей височно-нижнечелюстного сустава.
Сам механизм перестройки тканей не отличается от трансформаций в зубоальвеолярном отростке. Усилие коррекции прикладывают к нижней челюсти. В частности, для перемещения ее вперед используют эластичную тягу.
При этом в области сжатия (передняя поверхность мыщелка и контактирующая с ней поверхность сустава) происходит рассасывание костной ткани, а в зоне растяжения (задняя часть сустава) – образование молодой кости. Таким образом, суставная впадина смещается вперед, что приводит к выдвижению нижней челюсти.
Выводы
При коррекции зубочелюстных аномалий должна быть точно определена необходимая величина корректирующей силы, ее характер (постоянная или перемежающаяся), место приложения, продолжительность действия.
Но только этим ограничиваться нельзя. На скорость и качество перестройки костной ткани влияют не только параметры создаваемой аппаратом силы.
Большое значение имеет возраст пациентов, структура его костной ткани, состояние пародонта, наличие или отсутствие системных болезней, могущих влиять на остеогенез.
Все это должно учитываться при составлении плана лечения и выборе ортодонтического аппарата.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Читайте также:


