Осложненные переломы длинных трубчатых костей
Переломы – нарушение целостности кости с нарушением её анатомической формы, повреждением окружающих мягких тканей и утратой функции конечностей. Перелом образуется, когда сила травматического воздействия превышает эластичность костной ткани.
Чаще всего переломы возникают при непосредственном повреждении в результате ДТП, огнестрельных ранений или падений с высоты. Перелом происходит на месте или около точки воздействия, может возникать при непрямом воздействии сил (отрыв шероховатости большеберцовой кости, локтевого отростка и др.). К перелому может привести чрезмерное сокращение мышц или некоординируемое движение, снижение механической прочности кости в результате поражения её опухолью; болезнью, вызванной нарушением гормонального состояния организма или нарушением диеты.
Из-за таких нарушений даже незначительная травма может привести к перелому – патологические переломы.
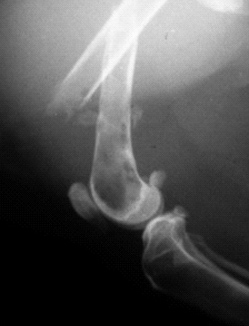
Рис. 1. Остеопения. Рис. 2. Неоплазия.
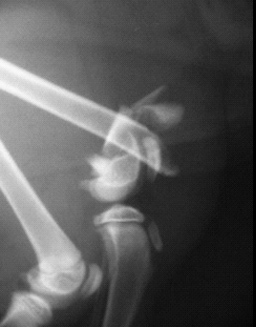 | 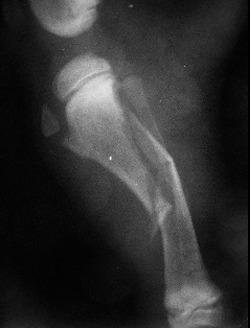 | 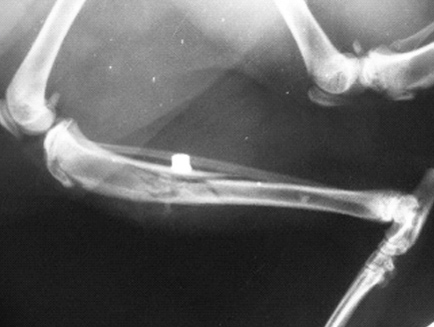 |
| Рис. 3. Перелом, возникший в результате падения животного с высоты. Рис. 4. Перелом, возникший в результате ДТП. Рис. 5. Перелом, возникший в результате огнестрельного ранения. | ||
Предрасполагающими факторами являются форма и положение кости, поэтому длинные трубчатые, относительно незащищённые кости (лучевая, локтевая, большеберцовая), более подвержены переломам по сравнению с короткими компактными костями запястья, заплюсны.
Классификация переломов
1.1 относительно анатомической локализации:
1.1.1. переломы проксимальной части
- суставные (требуют раннего оперативного вмешательства)
- эпифизарные
- в области ростковой зоны (метафизарные)
1.1.2. переломы диафиза
1.1.3. переломы дистальной части (аналогично проксимальной)
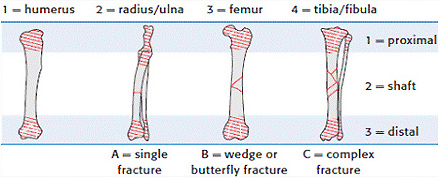
1.2 наличие внешней раны:
1.2.1. закрытые переломы, при которых поверхностные слои кожи остаются неповреждёнными
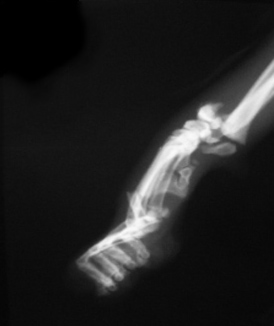
1.2.2. открытые переломы (три степени) - имеется связь между участком перелома и раной кожи
1.3 относительно степени повреждения кости:
1.3.1. полный перелом - целостность кости полностью нарушена; часто со смещением отломков
1.3.2. неполный перелом - целостность кости частично сохранена (например, перелом по типу "зелёной ветки" у молодых животных или трещины кости у взрослых)
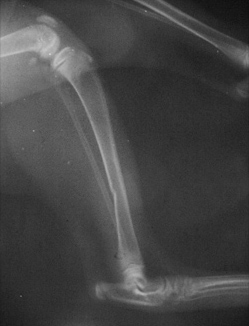
1.4 относительно плоскости перелома:
1.4.1. поперечный
1.4.2. косой
1.4.3. спиральный
1.4.4. оскольчатый
1.4.5. двойной (множественный)
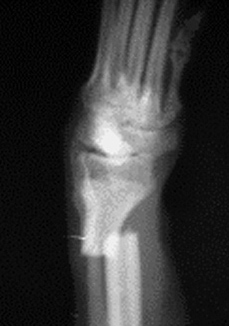
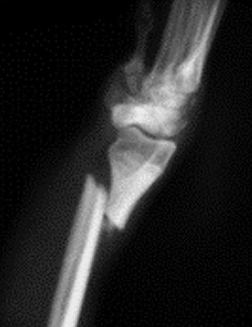
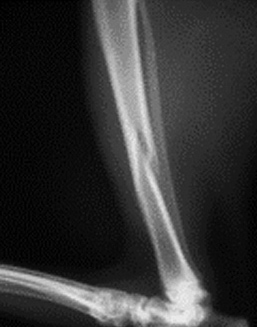
1.5 относительное смещение костных фрагментов:
1.5.1. отрывной перелом (авульсия)
1.5.2. вколоченный перелом
1.5.3. компрессионный перелом
1.5.4. вдавленный перелом
1.6 относительно стабильности перелома:
1.6.1. устойчивые переломы (поперечные, тупые /короткие/, косые, по типу "зелёной ветки"). Иногда требуется фиксация для предотвращения угловой деформации
1.6.2. неустойчивые переломы (косые, спиральные, оскольчатые). Необходима фиксация для сохранения длины кости и предотвращения угловой деформации
При лечении переломов важно соответствовать принципам АО (Ассоциация по изучению вопросов остеосинтеза):
- анатомическая репозиция (особенно важно при лечении внутрисуставных переломов)
- стабильная фиксация (использование накостного металлоостеосинтеза, спицевых или стержневых аппаратов внешней фиксации или комбинированных способов)
- бережное отношение с мягкими тканями, окружающими перелом - атравматичность (важно сохранить кровоснабжение костных отломков)
- ранняя активная мобилизация мышц (ранняя нагрузка и активные движения являются мощным естественным фактором, поддерживающим репаративный остеогенез на высоком уровне).
13.7. Перелом длинных трубчатых костей
Перелом – нарушение целости кости под действием травмирующей силы. Наиболее часто происходят переломы длинных трубчатых костей – бедренной кости, плечевой кости, костей предплечья и костей голени.
Переломы длинных трубчатых костей по локализации делят на диафизарные, метафизарные и эпифизарные.
Виды переломов
Переломы могут быть приобретенными и врожденными . Приобретенные переломы происходят в результате механического воздействия на кость внешней силы, превышающей ее прочность. При воздействии повреждающего фактора чрезмерной силы (удар, падение, огнестрельное ранение и т.п.) на неизмененную, нормальную кость возникает травматический перелом. При болезненных состояниях кости, сопровождающихся уменьшением ее прочности (остеомиелит, опухоль, остеопороз, некоторые эндокринные заболевания и др.), перелом может произойти при воздействии незначительной силы или самопроизвольно, и его называют патологическим. Возникает он без большого насилия, даже во сне. патологические переломы наблюдаются также при нейрогенных дистрофических процессах, например при сирингомиелии, спинной сухотке. Повышенная ломкость костей отмечается при болезни Педжета, гиперпаратиреоидной остеодистрофии, несовершенном остеогенезе и других системных заболеваниях скелета. Врожденные переломы встречаются редко. Они обычно возникают при различных наследственных заболеваниях скелета, которые приводят к снижению его прочности.
При переломах наряду с повреждением самой кости травмируются и окружающие ее ткани (мышцы, сосуды, нервы и др.). В тех случаях, когда перелом сопровождается повреждением кожи и наличием раны, его называют открытым, а если кожа цела – закрытым. Главным отличием открытых переломов от закрытых является непосредственное сообщение области перелома кости с внешней средой, в результате чего все открытые переломы первично инфицированы (бактериально загрязнены).
Открытые переломы могут быть первично– и вторично‑открытыми. При первично‑открытом переломе травмирующая сила действует непосредственно на область повреждения, травмируя кожу, мягкие ткани и кости. В подобных случаях возникают открытые переломы нередко с большой кожной раной, обширной зоной повреждения мягких тканей и оскольчатым переломом кости. При вторично‑открытом переломе рана мягких тканей и кожи возникает в результате прокола острым отломком кости изнутри, что сопровождается образованием кожной раны и зоны повреждения мягких тканей меньших размеров.
В зависимости от характера излома кости различают поперечные, продольные, косые, винтообразные, оскольчатые, фрагментарные, раздробленные, вколоченные, компрессионные и отрывные переломы. В области эпифизов или эпиметафизов наблюдается Т– и V‑образные переломы. Для губчатой кости характерны переломы, сопровождающиеся внедрением одного костного отломка в другой, а также компрессионные переломы, при которых происходит разрушение костной ткани. При простом переломе образуются два отломка – проксимальный и дистальный. Под влиянием травмирующей силы могут отделиться два и более крупных фрагмента на протяжении кости, в этих случаях возникают полифокальные (двойные, тройные), или фрагментарные переломы . Переломы с одним или несколькими отломками называют оскольчатыми. Если в результате перелома кость на значительном протяжении представляет собой массу мелких и крупных отломков, говорят о раздробленном переломе. Иногда кость ломается частично, т. е. образуется трещина – неполный перелом.
Полные переломы очень часто сопровождаются смещением отломков кости в различных направлениях. Это происходит в результате воздействия травмирующего фактора, а также под действием возникающего после травмы сокращения мышц. Полные переломы без смещения встречаются сравнительно редко, главным образом у детей. Неполные переломы также чаще происходят в детском возрасте.
Различают также внутрисуставные, околосуставные и внесуставные переломы . Нередко встречаются смешанные типы, например метадиафизарные или эпиметафизарные переломы. Внутрисуставные переломы могут сопровождаться смещением суставных поверхностей – вывихами или подвывихами. Подобные повреждения называют переломовывихами. Наиболее часто они наблюдаются при травмах голеностопного, локтевого, плечевого и тазобедренного суставов.
В зависимости от места приложения травмирующей силы различают переломы, которые возникают непосредственно в зоне приложения травмирующей силы, например бамперные переломы голени при наезде легкового автомобиля на пешехода, и вдали от места приложения травмирующей силы, например винтообразные переломы голени в результате резкого поворота туловища при фиксированной стопе.
В детском и юношеском возрасте отмечаются особые виды переломов, называемые эпифизеолизом и апофизеолизом , – соскальзывание (смещение) эпифизов (апофизов) костей по линии неокостеневшего росткового хряща. Разновидностью такого перелома является остеоэпифизеолиз, при котором линия перелома проходит также через хрящ, но частично переходит и на кость. При подобном переломе возможно повреждение росткового хряща и в связи с этим его преждевременное замыкание, что может привести в последующем к укорочению и угловому искривлению конечности. Так, например, остеоэпифизеолизы дистального конца лучевой кости могут привести к отставанию ее в росте и развитию лучевой косорукости. У детей кость покрыта плотной и сравнительно толстой надкостницей. В связи с этим нередко возникают поднадкостничные переломы по типу зеленой ветки, при которых нарушается целость кости, а надкостница не повреждается. Переломы у детей, особенно верхней конечности, часто сопровождаются значительным отеком мягких тканей.
Наиболее частым видом повреждения опорно‑двигательного аппарата у лиц пожилого и старческого возраста являются переломы костей, которые возникают на фоне инволютивного, сенильного остеопороза, сопровождающегося повышенной ломкостью и хрупкостью кости. У лиц старших возрастных групп чаще всего наблюдаются переломы в области метафизов длинных трубчатых костей, где остеопороз больше выражен, например переломы шейки и вертельной области бедра, хирургической шейки плечевой кости, лучевой кости в типичном месте, компрессионные переломы тел позвонков. Переломы чаще всего возникают при небольшой травме – простом падении дома или на улице. У лиц пожилого и старческого возраста они срастаются в основном в такие же сроки, как и у лиц среднего возраста, однако образующаяся костная мозоль более хрупка и обладает пониженной прочностью. В пожилом и старческом возрасте, когда снижается прочность костей и ухудшается координация движений, переломы происходят чаще. Особое место занимают компрессионные переломы (обычно тел позвонков), при которых кость не разъединяется, а сминается.
Патофизиология
• Большинство переломов связано с падениями, несчастными случаями при занятиях спортом и др.
• У людей с хрупкими костями, ослабленными вследствие патологических процессов, например при остеопорозе, перелом может произойти даже при несильном ударе.
• Переломы у детей заживают быстрее.
• У пожилых людей кости при переломе могут срастаться неправильно.
• Массивные открытые переломы могут привести к гиповолемическому шоку вследствие большой кровопотери и к жировой эмболии.
Жировая эмболия нередко протекает под маской пневмонии, респираторного дистресс‑синдрома взрослых, черепно‑мозговой травмы и другой патологии, способствуя значительному увеличению летальности.
Классификация жировой эмболии включает следующие формы:
• молниеносную, которая приводит к смерти больного в течение нескольких минут;
• острую, развивающуюся в первые часы после травмы;
• подострую – с латентным периодом от 12 до 72 часов.
Клинически же весьма условно выделяют легочную, церебральную и наиболее часто встречающуюся смешанную формы.
Клиническая картина жировой эмболии проявляется следующей тетрадой:
• нарушения кардио‑респираторной функции – рано возникающая острая дыхательная недостаточность (сжимающие и колющие боли за грудиной, одышка или патологическое дыхание вплоть до апноэ, возможен кашель с кровавой мокротой, иногда пенистой, при аускультации сердца слышен акцент второго тона над легочной артерией, ослабление везикулярного дыхания с наличием множественных мелкопузырчатых хрипов, стойкая немотивированная тахикардия (свыше 90 ударов в минуту) у травматического больного считается ранним признаком развития синдрома жировой эмболии;
• капилляропатия вследствие действия свободных жирных кислот (петехиальные высыпания, проявляющиеся на коже щек, шеи, груди, спины, плечевого пояса, полости рта и конъюнктивы);
• гипертермия по типу постоянной лихорадки (до 39–40 °С), не купирующаяся традиционной терапией, связанной с раздражением терморегулирующих структур мозга жирными кислотами.
Лечение жировой эмболии включает специфическую и неспецифическую терапию.
Специфическая терапия:
• обеспечение адекватной доставки кислорода к тканям. Показанием к началу ИВЛ при подозрении на жировую эмболию является нарушение сознания больного в виде психической неадекватности, возбуждения или делирия даже при отсутствии клинических признаков дыхательной недостаточности, сдвигов КЩС и газов крови. Больные с тяжелыми формами жировой эмболии требуют проведения длительной ИВЛ. Критериями для прекращения ИВЛ служит восстановление сознания и отсутствие ухудшения оксигенации артериальной крови при дыхании больного атмосферным воздухом в течение нескольких часов. Также представляется целесообразным ориентироваться при переводе на самостоятельное дыхание на данные мониторинга ЭЭГ (сохранение альфа‑ритма при самостоятельном дыхании и отсутствие медленных форм волновой активности);
• дезэмульгаторы жира в крови: к этим лекарственным средствам относят липостабил, дехолин и эссенциале. Действие этих препаратов направлено на восстановление растворения дезэмульгированного жира в крови. Дезэмульгаторы способствуют переходу образовавшихся жировых глобул в состояние тонкой дисперсии; липостабил применяется по 50–120 мл/сут–1, эссенциале назначается до 40 мл/сут–1;
• с целью коррекции системы коагуляции и фибринолиза применяется гепарин в дозе 20–30 тыс.ед./сут–1. Показанием для увеличения дозы введения гепарина является увеличение концентрации фибриногена плазмы. Довольно часто у больных с СЖЭ, несмотря на гепаринотерапию, все же проявлялся ДВС‑синдром. Резкое угнетение фибринолиза, появление продуктов деградации фибрина, снижение тромбоцитов ниже 150 тыс. является показанием для переливания больших количеств (до 1 л/сут–1) свежезамороженной плазмы и фибринолизина (20–40 тыс. ед. 1–2 раза/сут–1);
• защита тканей от свободных кислородных радикалов и ферментов включает интенсивную терапию глюкокортикостероидами (до 20 мг / кг–1 преднизолона или 0,5–1 мг / кг–1 дексаметазона в первые сутки после манифестации СЖЭ с последующим снижением дозы). Считается, что кортикостероиды тормозят гуморальные ферментные каскады, стабилизируют мембраны, нормализуют функцию гематоэнцефалического барьера, улучшают диффузию, предупреждают развитие асептического воспаления в легких. Применяли также ингибиторы протеаз (контрикал – 300 тыс. ед. / кг–1 в свежезамороженной плазме), антиоксиданты (ацетат токоферола – до 800 мг / кг–1, аскорбиновая к‑та – до 5 г / кг–1).
Ранняя оперативная стабилизация переломов является важнейшим аспектом в лечении пациентов с синдромом жировой эмболии после скелетной травмы.
Неспецифическая терапия:
• дезинтоксикационная и детоксикационная терапия включает форсированный диурез, плазмаферез; применяется с обнадеживающими результатами как для патогенетического лечения в начальный период жировой эмболии, так и для дезинтоксикации гипохлорит натрия. Раствор, являющийся донатором атомарного кислорода, вводится в центральную вену в концентрации 600 мг / л–1 в дозе 10–15 мг / кг–1 со скоростью 2–3 мл / мин–1; его применяют через день, курсами продолжительностью до одной недели;
• парентеральное и энтеральное питание. Для парентерального питания используется 40%‑ный раствор глюкозы с инсулином, калием, магнием, аминокислотные препараты. Энтеральное питание назначают со 2‑х суток. Применяются энзимы и легкоусвояемые высококалорийные многокомпонентные смеси, включающие необходимый спектр микроэлементов, витаминов и энзимов;
• коррекция иммунного статуса, профилактика и борьба с инфекцией проводятся под контролем данных иммунологических исследований с учетом чувствительности иммунной системы к стимуляторам. Применяются Т‑активин или тималин, γ‑глобулин, гипериммунные плазмы, интравенозная лазерная квантовая фотомодификация крови;
• профилактика гнойно‑септических осложнений у больных с жировой эмболией включает применение селективной деконтаминации кишечника (аминогликозиды, полимиксин и нистатин) в сочетании с эубиотиком (бифидум‑бактерин), при необходимости используют комбинации антибиотиков широкого спектра действия.
Следует помнить, что лечить необходимо конкретного больного, а не жировую эмболию.
Первичный осмотр
• Пропальпируйте кожу вокруг повреждения. Отметьте области с низкой температурой.
• Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие гипотонии, тахикардии.
• Проверьте историю болезни пациента, есть ли в ней сведения о травме.
• Попросите пациента описать характер боли.
• Осмотрите, есть ли опухоль в районе повреждения.
• Проверьте, есть ли другие раны у пациента.
• Отметьте признаки перелома.
Признаки перелома
Признаками перелома кости являются боль, отечность тканей, патологическая подвижность и крепитация костных отломков, нарушение функции, при возникновении смещения отломков – деформация конечности. Для внутрисуставных переломов, кроме того, характерен гемартроз, а при смещении отломков – изменение взаимоотношений опознавательных точек (костных выступов).
Для открытых переломов, наряду со всеми клиническими признаками перелома со смещением отломков, обязательно наличие раны кожи, артериальное, венозное, смешанное или капиллярное кровотечение, выраженное в разной степени. Сломанная кость может быть обнажена на большем или меньшем протяжении. При множественных, сочетанных, открытых переломах общее тяжелое состояние пострадавших часто обусловлено травматическим шоком.
При переломе со смещением отломков отмечают вынужденное, порочное положение конечности, деформацию с нарушением ее оси, припухлость, кровоподтек. При пальпации определяют резкую локальную болезненность, патологическую подвижность и крепитацию костных отломков. Нагрузка вдоль оси поврежденной конечности вызывает резкое усиление боли в области перелома. Наблюдается также укорочение конечности. Нарушение правильного расположения костных выступов – анатомических ориентиров кости выявляют при пальпации. Около– или внутрисуставные переломы сопровождаются сглаживанием контуров сустава, увеличением его в объеме из‑за скопления крови в его полости (гемартроз). Активные движения в суставе могут отсутствовать или быть резко ограничены из‑за боли. Попытка пассивных движений также усиливает боль или сопровождается несвойственными данному суставу патологическими движениями. При переломах без смещения отломков и вколоченных переломах некоторые клинические симптомы могут отсутствовать. Например, при вколоченных переломах шейки бедра больные могут даже передвигаться с нагрузкой на конечность, что приводит к смещению отломков и превращению вколоченного перелома в перелом со смещением.
Основным в диагностике переломов является рентгенологическое исследование. Как правило, достаточно рентгенограмм в двух стандартных проекциях, хотя в некоторых случаях используют косые и атипичные, а при переломах черепа и специальные проекции. Диагноз перелома во всех случаях должен быть подтвержден объективными рентгенологическими симптомами. К рентгенологическим признакам перелома относятся наличие линии перелома (линия просветления в теневом отображении кости), перерыва коркового слоя, смещения отломков, изменения костной структуры, включая как уплотнение при вколоченных и компрессионных переломах, так и участки просветления за счет смещения костных осколков при переломах плоских костей, деформации кости, например при компрессионных переломах. У детей, помимо перечисленных, признаками перелома являются также деформация коркового слоя при переломах по типу зеленой веточки и деформация хрящевой пластинки зоны роста, например при эпифизеолизе. Следует учитывать и косвенные симптомы переломов – изменения прилежащих мягких тканей. К ним относят утолщения и уплотнения тени мягких тканей за счет гематомы и отека, исчезновение и деформацию физиологических просветлений в области суставов, затемнение воздухоносных полостей при переломах пневматизированных костей. Косвенным признаком перелома, имеющего давность не менее 2–3 недель, является местный остеопороз, обусловленный интенсивной перестройкой костной ткани.
Первая помощь
• При серьезных переломах примите меры для остановки кровотечения и как можно скорее начните переливание крови во избежание гиповолемического шока из‑за большой кровопотери.
• Зафиксируйте конечность выше и ниже предполагаемого места перелома.
• Сделайте холодный компресс.
• Приподнимите поврежденную конечность, чтобы уменьшить отек.
• Подготовьте пациента к рентгенологическому исследованию.
• Подготовьте пациента к хирургической операции.
• По показаниям врача введите:
▫ внутривенные растворы, чтобы увеличить внутрисосудистый объем;
▫ анальгетики для уменьшения боли;
▫ противостолбнячные средства (при открытых переломах);
▫ антибиотики для лечения/предотвращения инфекции;
▫ слабительные для предотвращения запоров.
Последующие действия
После устранения смещения.
• Проверяйте нервно‑сосудистый статус пациента каждые 2–4 часа в течение суток, далее каждые 4–8 часов.
• Оцените цвет кожи поврежденной конечности, отеч ность.
• Сравните состояние обеих конечностей.
• Научите выполнять упражнения во избежание пролежней.
• Поощряйте пациента глубоко дышать.
• Следите за состоянием гипса.
• Следите за появлением раздражения вокруг кожи около гипса.
• Попросите пациента сообщать о таких явлениях, как покалывание, нечувствительность кожи.
Превентивные меры
• Посоветуйте пациентам соблюдать диету с высоким содержанием кальция, белков, витамина D, регулярно выполнять физические упражнения.
• Необходима пропаганда соблюдения правил личной безопасности.
Осложнение перелома – жировая эмболия
Жировая эмболия – одно из грозных осложнений травматической болезни.
Это множественная окклюзия кровеносных сосудов каплями жира. Впервые жировая эмболия упоминается в 1862 г., а сам термин предложен Ценкером, обнаружившим капли жира в капиллярах легких пациента, скончавшегося в результате скелетной травмы. Жировая эмболия сопровождает 60–90% скелетных травм, но синдром жировой эмболии, когда появляется выраженная клиническая симптоматика, встречается лишь у 5–10% пострадавших, а смерть развивается в 1–15% случаев. Жировая эмболия встречается и при анафилактическом и кардиогенном шоке, панкреатите, клинической смерти с успешной реанимацией.
Обновление статических данных: 18:45:02, 25.06.20
Министерства здравоохранения Российской Федерации
РЕФЕРАТ
Специальность: травматология и ортопедия
Выполнил: клинический ординатор
Строганов Николай Владимирович
Куратор клинической ординатуры: д.м.н. Рерих Виктор Викторович
Новосибирск, 2016г.
2.1 Классификация переломов длинных трубчатых костей (AO/ASIF).
2.2 АО классификация повреждения мягких тканей при переломах.
2.3 АО классификация повреждение мышц/сухожилий.
3. Повреждение сосудов.
3.2 Диагностика повреждений сосудов.
3.3Принципы лечения повреждений сосудов.
3.4 Хирургические доступы.
3.5 Хирургическая тактика при повреждении сосудов.
4. Повреждение периферических нервов.
4.1 Анатомо-функциональная роль периферических нервов и признаки их нарушений при повреждении.
4.3 Виды повреждений периферических нервов.
4.4 Принципы лечения повреждений нервов.
4.5 Оперативное лечение.
Вступление.
Перелом –нарушение целостности кости, вызванное высоким кратковременным механическим напряжением, относительно длительно действующим напряжением (перелом от усталости) или вследствие уменьшения прочности кости в случае заболевания (метастаз опухоли).
Каждый перелом имеет локальные или системные последствия. К локальным последствиям относят повреждения кожи, нарушающее механизм защиты от внедрения патогенных бактерий, значительное повреждение мышц, ведущее к нарушению кровоснабжения кости. Потеря костной субстанции ведет к дефекту кости, разрыв нерва – к нарушению моторики и чувствительности, разрыв сосуда – к потере конечности. Переломы, сопровождающиеся повреждением сосудов и нервов, называются осложненными [1].
Как описывает Соколов В.А [10]. системные последствия переломов определяются в первую очередь потерей крови. Величина кровопотери обычно зависит от сложности перелома, его локализации и смещения костных отломков. При переломах бедренной кости кровопотеря достигает 2000 мл, костей голени – 600-1000 мл, плечевой кости – 300-700 мл, костей предплечья – 100-300 мл. У молодых пациентов закрытая потеря крови, в отличии от видимого кровотечения, скрывается из-за четко выраженной фазы компенсации. Потеря объема циркулирующей крови (особенно при закрытом повреждении) часто недооценивается у старых пациентов.
Тяжелой формой системной реакции на травму является травматический шок, ведущими причинами которого являются афферентная импульсация из очага повреждения, уменьшение объема циркулирующей крови вследствие кровопотери, нарушение функции жизненно важных органов, психоэмоциональный стресс.
Перелом, как любая травма, введет к освобождению катехоламинов и медиаторов. Возможным последствием может быть диффузное нарушение интравенозного свертывания крови [1,8,10].
Лечение переломов иммобилизацией обуславливает стаз в венозной системе, способствующий возникновению тромбоза, с последующей эмболией легких. Непрямыми последствиями переломов могут быть пневмония, у лежачих больных – пролежни и инфекция мочевыводящих путей.
Недостаточные лечебные мероприятия, способствуют развитию в течение 3-7 суток после травмы церебральной, легочной или смешанной формы жировой эмболии.
Каждое повреждение опорно-двигательной системы является причиной возникновения профессиональных, социальных и других проблем. Пострадавшему сложно привыкнуть к профессиональному отставанию, длительному нарушению функции, которое может сделать невозможной профессиональную деятельность, к необходимости частого лечения и отсутствия в семье и дома, неуверенности в профессиональной перспективе [1,5].
Классификация.
Классификация.
Различают открытые и закрытые ранения сосудов. К открытым относятся те повреждения сосудов, которые сочетаются с нарушением целостности кожи. К закрытым повреждениям относят травмы сосудов, не сопровождающиеся нарушением целостности кожных покровов. Особым видом закрытых повреждений сосудов является сотрясение или контузия сосудов, возникающее в ответ на механическую травму, сопровождающуюся выраженным спазмом поврежденного кровеносного сосуда. В некоторых случаях может повреждаться внутренняя оболочка сосуда с ее вворачиванием в просвет с последующим образованием тромба.
По виду поврежденного сосуда различают ранение артерий, вен, артерий и вен одновременно. По характеру повреждения сосудов различают: полные поперечные разрывы, неполные поперечные ранения; боковые и сквозные ранения; касательные ранения. Возникающее при ранениях сосудов кровотечения в свою очередь разделяются на артериальные. Венозные, смешанные и паренхиматозные (капиллярные).
Кровотечения могут быть наружными и внутренними. Кровотечение возникающие сразу после ранения, называются первичными, а в результате осложнения ранений – вторичными. Вторичные кровотечения могут быть повторными.
Кровопотеря при ранении кровеносных сосудов приводит к развитию симптомов анемии. [1,4].
Хирургические доступы.
Повреждение вен.
Сопутствующие повреждения вен при переломе наблюдаются в 20% случаев, при проникающих ранениях в 60% случаев. Они протекают менее драматично, чем поврежение артерий, но их нельзя недооценивать, так как, например, при повреждении полой вены смертность достигает 50%. При повреждении больших вен существует опасность смертельной воздушной эмболии. При повреждении вены кровотечение не пульсирующее. Кровь темно-красная. На подкожные и глубокие вены дистально от коленного или локтевого сустава можно накладывать лигатуры. Магистральные вены выше локтевого или коленного сустава нужно стремиться восстанавливать. Шов вены более сложен, чем артерии. Излишнее натяжение приводит к вторичному повреждению вены и возобновлению или даже усилению кровотечения [1,3].
Повреждение артерии.
Шов сосуда осуществляется атравматическими иглами с постоянным контролем за адвентициальным слоем, который при заворачивании может способствовать образованию тромба [7].
Наложение сосудистого шва требует выполнения некоторых условий при операции. В частности, необходимо на большом протяжении, не менее 12 см, мобилизовать сосуд. При отсутствии такой возможности встает вопрос о целесообразности аутопластики, что бы не допустить натяжения сосуда. При использовании для пластики сосуда венозного трансплантата, необходимо вшивать его с учетом расположения клапанов, то есть дистальный конец вены соединяют с проксимальным концом артерии. Восстановленный сосуд необходимо обязательно прикрыть мягкими тканями [7].
Существуют много вариантов ручного шва, основными из которых являются:
- Шов Литтмана – используется при повреждениях сосуда без дефекта. Соединяются поврежденные концы артерий внутренним слоем и П – образно отдельными швами прошиваются атравматическими иглами.
-Шов Савельева – выворачивающий, когда проксимальный конец сосуда выворачивается кверху, с прошивание стенки снаружи и захватом края проксимального и дистальнго концов сосуда.
- Шов Крреля – адаптируются концы поврежденного сосуда и сшиваются с боков двумя лигатурами. Наложенные лигатуры держалки растягивают и накладывают непрерывный шов с одной и другой стороны.
Очень важно как можно быстрее восстановление целостности поврежденного сосуда, так как восстановление в поздное сроки может привести к тяжелой интоксикации с проявлением острой печеночной недостаточности, вызываемой выходом из поврежденного сегмента продуктов обмена и распада [1,2,6,13].
Классификация.
S. Terry Canale, James H. Beaty [14]. выделяют две группы повреждений нервов: к первой относятся повреждения с анатомическим перерывом их и ко второй - повреждения, при которых при видимой анатомической непрерывности нерва имеется его физиологический перерыв. Такое разделение нельзя признать вполне удовлетворительным. Анатомический перерыв нерва всегда сопровождается валлеровской дегенерацией периферического отрезка, но физиологический перерыв нерва включает различные типы повреждения, из которых отдельные сопровождаются валлеровской дегенерацией.
Более целесообразно повреждения нервов разделять на следующие три группы (Seddon 1943г.) :
I группа - полный анатомический перерыв;
II группа - повреждение нерва на протяжении;
III группа - временная блокада нерва.
Полный перерыв нерва вызывает разрушение не только в аксонах, но и в поддерживающих нерв структурах - в эпиневрии, периневрии и эндоневрии, а отсутствие непрерывности этих структур затрудняет спонтанную регенерацию нерва.
Повреждение нерва на протяжении, происходящее вследствие сильного его сдавления или раздавливания также сопровождается нарушением проводимости аксонов и вызывает валлеровскую дегенерацию, но поддерживающие структуры сохраняют свою непрерывность, поэтому спонтанное восстановление наблюдается как правило и регенерация происходит быстрее и постояннее, чем при полном перерыве нерва.
Временная блокада нерва, возникающая вследствие контузии или сотрясения нерва, не сопровождается валлеровской дегенерацией. Спонтанное восстановление происходит быстрее, чем при других видах повреждений и нормальная функция нерва восстанавливается в течение 1-2 недель. Эти три типа повреждений могут быть обозначены по современной номенклатуре как нейротмезис, аксонотмезис и нейроапраксия [14,15].
Обнажение нерва и невролиз
Как правило, при операции лучше пользоваться местной анестезией, чем общим наркозом. Производят широкий разрез и обнажение нерва выше и ниже места повреждения без попыток сначала отыскать его в рубцовых тканях на уровне повреждения. Если имеются ясно выраженная неврома центрального отрезка и глиома периферического отрезка, то может быть принято только одно решение: обе невромы иссекают и нерв сшивают.
Но если при отсутствии перерыва нерва он веретенообразно утолщен, необходимо решить, имеется ли здесь повреждение нерва на протяжении, не требующее эксцизии, или полная перерезка нерва, при которой проксимальное и дистальное утолщение соединены рубцовой тканью в веретенообразное утолщение. Если центральная часть этого утолщения плотная, как бы хрящевая, то можно предположить, что имеется полная перерезка нерва. Это можно проверить электрическим раздражением. Если повреждение полное, то раздражение проксимального отрезка не вызовет сокращения мышц, иннервируемых снизу. При раздражении дистального отрезка не отмечается чувства покалывания в области, иннервируемой данным нервом. Если у хирурга есть сомнения, лучше осуществить невролиз, чем сделать ошибку и произвести экспозицию регенерирующего нерва. Основной установкой при операции нерва должно быть радикальное исследование нерва и консервативная операция на нерве. [12, 14].
Шов нерва
Нерв должен быть мобилизован так, чтобы после экспозиции невром центрального и периферического отрезков можно было наложить шов без натяжения. Для этого обычно необходимо освобождение нерва на значительную длину, сгибание выше- и нижележащего суставов, иногда перемещение нерва в новое ложе (например, перемещение локтевого нерва на переднюю поверхность локтевого сустава). Проксимальная неврома и дистальная глиома должны быть иссечены острой бритвой или острым скальпелем до того уровня, пока не будет удалена вся интраневральная рубцовая ткань, появится типичная картина ткани здорового нерва и нервная оболочка обнаружит нормальную сократимость. Тогда оба конца устанавливают правильно и сшивают. Швы накладывают льняными или шелковыми нитками (№ 10), которые являются лучшим материалом, чем кетгут. Швы захватывают только оболочку, но ни в коем случае не осевые цилиндры. Не допускается сдавливание или уплотнение нервных волокон. Лучше накладывать отдельные швы, чем один непрерывный. Волокна обоих отрезков должны соприкасаться только слегка. Лучше оставить небольшую щель, чем сжать нервы швами. Каждое волокно при сшивании должно быть сопоставлено с аналогичным противоположным волокном другого отрезка
После сшивания нерв следует поместить в мышечное ложе, свободное от рубцовой ткани. Положение сгибания в суставах, обеспечивающее сближение нервных отрезков и предупреждающее их натяжение, должно поддерживаться все время при сшивании нерва и 3-4 недели после операции наложением легкой гипсовой повязки.
Наложение шва нерва, независимо от применяемого шовного материала, как бы тщательно и тонко оно не производилось, является механическим препятствием при восстановлении нерва, имея тенденцию нарушить линию роста молодых аксонов. Был разработан метод фиксации нервных окончаний с помощью склеивания концентрированной плазмой крови, которая коагулировалась прибавлением экстракта из тканей зародыша цыпленка. Через 2 минуты после прибавления экстракта в плазме образуются сгустки и она принимает консистенцию желе. Такой сгусток фиксирует нервные концы и позволяет аксонам прорастать щель быстрее и правильнее, чем при пересечении рубцового шва, получившегося от сшивания ниткой или кетгутом. [2,12,14].
В настоящее время диагностика и лечение осложненных переломов длинных трубчатых костей является актуальной проблемой. Несмотря на существование большого количества методик лечения неосложненных переломов, от консервативных до малоинвазивных закрытых репозиций блокируемыми штифтами, то в лечении переломов, сочетающихся с повреждением крупных магистральных сосудов и нервов, существуют определенные особенности. Эти особенности заключаются в следующем:
- исключительно хирургическое лечение таких переломов (отказ от консервативных методик);
- применение открытой репозиции и обнажение места перелома;
- в некоторых случаях отказ от закрытого малоинвазивного интрамедуллярного остеосинтеза;
- обязательный доступ к поврежденному сосуду или нерву для их реконструкции, а в некоторых случаях и дополнительный доступ для проведения остеосинтеза.
Так же существует строгая последовательность в лечении осложненных переломов, на первом месте всегда стоит временная остановка кровотечения если перелом сочетается с повреждением артерии или вены, затем следует осуществить стабильный остеосинтез, а уже потом восстанавливают вену, артерию и наконец нерв. При значительных дефектах сосуда применяют временное протезирование поврежденного сосуда или его пластику.
1. Анкин Л.Н., Анкин Н.Л.Травматология (европейские стандарты) [Книга] – М. : МЕДпресс-информ, 2005.
4. Дмитриев В.М., Белобородов Р.Н., Барыкин Д.Ю., Речкин М.Ю.Первый опыт выполнения срочных реконструктивных операций на артериях при сочетанном повреждении [статья в журнале] – Гений ортопедии №4 2005 с. 122-124.
5. Каплан А.В.Повреждения костей и суставов. 3-е изд.. М., Медицина, 1979.
6.Оперативная хирургия и топографическая анатомия/Под ред. В.В. Кованова . — 4-е изд., дополнен. — М: Медицина, 2001.— 408 c.: ил.— (Уч. лит. Для студентов мед.вузов)
7. Лэнкер . Хирургия артерий // Оперативная хирургия / Под общей редакцией И. Литтмана. Будапешт, 1982. С. 773-813.
8. Мюллер М.Е. М. Альговер, Р. Шнейдер, Х. Виллингер Руководство по внутреннему остеосинтезу (Методика рекомендованная группой АО / Швейцария) [Книга]. - [б.м.] : Ad Marginem, 1996.
10. Соколов В.А.Множественные и сочетанные травмы.- М. : ГЭОТАР-Медиа, 2006.-512 с.
11. Сергиенко В.И., Петросян/Топографическая анатомия и оперативная хирургия: учебник. Э.А. - М. : ГЭОТАР-Медиа, 2013. - 648 с. :ил."
12. Уотсон-Джонс Р. Переломы костей и повреждения суставов (пер. с англ.). - М.: Медицина, 1972.
13. J.O. Anglen, M.T. Archdeacon, L.K. Cannada, D. Jr. Herscovici /Avoiding complications in the treatment of humeral fractures //J. of Bone Joint Surgery. — 2008. — Vol. 90A, № 7. — P. 1580-1589.
14. S. Terry Canale, James H. Beaty (eds.) - Campbell's Operative Orthopaedics (11th ed.) – 2007
15. Peter Bannerman, PhD, and Michelle A. James, M / Molecular mechanisms to improve nerve regeneration following damage to the immature peripheral nervous system // J. of Bone Joint Surgery. – 2009/ - Vol. 91A, №4. – P. 87-89.
9. Повреждение сосудов.
10. Повреждение периферических нервов.
Министерства здравоохранения Российской Федерации
РЕФЕРАТ
Последнее изменение этой страницы: 2017-01-18; Нарушение авторского права страницы
Читайте также:


