Остеомиелит лечение в цито

- Информация о Центре
- История ЦИТО
- ЦИТО сегодня
- Руководство
- Информация для пациентов
- Законодательство о медицине
- Документы и лицензии
- Медицинский туризм
- СМИ о нас
- Вакансии
- Новости
- Для благотворителей и партнеров
- Отделения
- Услуги и цены
- Врачи ЦИТО
- Наука
- Клинические испытания медицинских изделий
- Диссертационный совет Д208.112.02
- Члены диссертационного совета Д208.112.02
- Диссертационный совет Д208.112.01(Архив)
- Конкурсы на замещение научных должностей
- Статьи
- Журнал
- Клинические рекомендации
- Академия ЦИТО
- Образование
- Сведения об образовательной организации
- Документы. Приказы по учреждению
- Законодательные и нормативные правовые акты
- ПРИЁМНАЯ КАМПАНИЯ-2020
- Кафедра травматологии и ортопедии
- Дополнительное профессиональное образование
- Требования к государственной итоговой аттестации
- Бально-рейтинговая система оценки знаний ординаторов
- Телемедицина
- Для врачей
- Для пациентов
- Центры компетенций
- Центр инфекционной патологии
- Центр онкологической ортопедии
- Отзывы и вопросы
- Контакты
Заведующий отделением последствий травм опорно-двигательной системы и гнойных осложнений № 5,
врач-травматолог-ортопед высшей квалификационной категории,
кандидат медицинских наук
Основные направления лечебной и диагностической деятельности
- Лечение посттравматических и гематогенных остеомиелитов костей скелета;
- Реконструктивно-восстановительное лечение открытых инфицированных переломов костей;
- Лечение огнестрельных переломов, в том числе с обширными дефектами, осложненных хроническим остеомиелитом;
- Замещение обширных дефектов длинных костей (до 22 см). Компенсация укорочения длинных костей (удлинение сегментов конечностей) в том числе в условиях хронической инфекции косной ткани;
- Лечение несросшихся переломов и ложных суставов длинных костей скелета;
- Лечение имплантат-ассоциированных инфекций после различных операций травматолого-ортопедического профиля; Лечение гнойных артритов крупных и мелких суставов;
- Лечение перипротезных инфекций: одно- или двухэтапная ревизионные операции. При глубоких и поздних стадиях инфекционного процесса – резекционная артропластика либо артродез крупных суставов;
- Лечение инфекционно-воспалительных процессов связочного аппарата (тендиниты, ахиллиты и др.);
- Лечение больных с гнойно-воспалительными осложнениями вертебрологического профиля;
- Лечение множественных переломов опорно-двигательного аппарата после ДТП или производственной травмы;
- Лечение всех видов послеоперационных осложнений травматолого-ортопедического профиля;
- Комплексное лечение срастающихся переломов длинных костей, осложненных гнойной инфекцией и остеопорозом;
- Коррекция неправильно сросшихся переломов длинных костей, в том числе, осложненных хроническим остеомиелитом; Свободные кожные и костные пластики разных сегментов конечностей. Эстетическая ортопедия.
Образование
Каунасский медицинский университет, врач, 1998
Данные о повышении квалификации и (или) профессиональной переподготовке
Курсы повышения квалификации по специальности травматологии и ортопедии : в 2008, 2013, 2018 гг.
по специальности организация здравоохранения и общественное здоровья
Сертификат специалиста по специальности Травматология Ортопедия действителен до 2023 года;
Сертификат специалиста по специальности Организатор здравоохранения и общественного здоровья действителен до 2023 года.
Научная деятельность, профессиональные достижения
Является автором 10 изобретений, подтверждённые патентами РФ.
Сфера практических интересов:
- Изучение аспектов биомеханически обоснованного чрескостного остеосинтеза;
- Изучение модифицированных поверхностей ортопедических имплантов нового поколения с антиадгезивным и антибактериальным покрытиями;
- Изучение стимуляции остеогенеза дистракционных регенератов аутологическими клетками совместно с лабораторией соединительной ткани ЦИТО;
- Изучение применения мягких спейсеров нового поколения. Совместно лабораторией полимеров Института неорганических сведений РАН им. Несмеянова (ИНЭОС);
- Изучение плотности костной ткани в условиях воспалительного процесса совместно с Центром остеопороза ЦИТО;
- Изучение методов лечения больных с гнойно-воспалительными процессами вертебрологического профиля совместно с клиникой хирургии патологии позвоночника ЦИТО;
- Изучение методов хирургического лечения у пациентов с высоко баллистической травмой;
- Изучение лечения перипротезной инфекции крупных суставов и инфекции костной ткани совместно с центром остеомиелита клиники Доблинг и Европейским костным банком. (Вена, Австрия).

- Информация о Центре
- История ЦИТО
- ЦИТО сегодня
- Руководство
- Информация для пациентов
- Законодательство о медицине
- Документы и лицензии
- Медицинский туризм
- СМИ о нас
- Вакансии
- Новости
- Для благотворителей и партнеров
- Отделения
- Услуги и цены
- Врачи ЦИТО
- Наука
- Клинические испытания медицинских изделий
- Диссертационный совет Д208.112.02
- Члены диссертационного совета Д208.112.02
- Диссертационный совет Д208.112.01(Архив)
- Конкурсы на замещение научных должностей
- Статьи
- Журнал
- Клинические рекомендации
- Академия ЦИТО
- Образование
- Сведения об образовательной организации
- Документы. Приказы по учреждению
- Законодательные и нормативные правовые акты
- ПРИЁМНАЯ КАМПАНИЯ-2020
- Кафедра травматологии и ортопедии
- Дополнительное профессиональное образование
- Требования к государственной итоговой аттестации
- Бально-рейтинговая система оценки знаний ординаторов
- Телемедицина
- Для врачей
- Для пациентов
- Центры компетенций
- Центр инфекционной патологии
- Центр онкологической ортопедии
- Отзывы и вопросы
- Контакты
Отделение патологии позвоночника №7
Отделение патологии позвоночника №7
Отделение патологии позвоночника ЦИТО было открыто в 1966 году благодаря заслугам и усилиям профессора А.И. Казьмина. Это было первое отделение по хирургии позвоночника в составе научно-исследовательского института травматологии и ортопедии. Отделение является передовым в использовании транспедикулярной фиксации в РФ. За прошедший период в отделении патологии позвоночника продолжалось углубленное изучение целого ряда аспектов и проблем вертебрологии
Основное научное направление отделения - это изучение сколиотической болезни и адаптации различных систем организма, разработка новых оперативных методов лечения. За счет внедрения новых технологий эффективность диагностики и лечения сколиотической деформации за этот период значительно возросла. С применением современных технологий оперативное лечение больных сколиозом стало более безопасным, а результаты - более эффективными. Коррекция сколиотической деформации после оперативного лечения в среднем достигает 70%, а в некоторых случаях при мобильной деформации и более.
Отделение на протяжении многих лет занято разработкой различных методов лечения остеохондроза поясничного, грудного, шейного отделов позвоночника. Используются различные современные методы лечения: малоинвазивная хирургия (холодноплазменная нуклеопластика, РЧД-радиочастотная деструкция фасеточных нервов), вмешательства с использованием эндоскопической техники, открытые оперативные вмешательства с использованием различных систем стабилизации.
Другая проблема, изучением которой занимается отделение последние 15 лет – это краниовертебральная патология. С появлением новых современных методов диагностики - МРТ, КТ, ультразвуковой доплерографии, позволяющей изучать состояние кровообращения и микроциркуляции, стало возможным понять роль различных аномалий и дисплазий костной ткани в формировании клинико-неврологических симптомов. Установлено что патология имеет генетические корни. Некоторая асимметрия в атланто-аксиальном суставе способствует, особенно в подростковом возрасте, развитию неврологических симптомов. На основе полученной новой информации были разработаны методы лечения повреждений и заболеваний краниовертебральной области, которые были положительно восприняты нашими коллегами и применяются во многих клиниках страны.
Другим важным направлением в работе отделения является исследование этиопатогенеза остеохондроза позвоночника. В отделении продолжается поиск эффективных и малотравматичных методов лечения дегенеративных изменений в межпозвонковых дисках, создан инструментарий для чрезкожного вмешательства на межпозвонковых дисках.
Необходимо отметить особый интерес к изучению травматических повреждений позвоночника, как в остром периоде, так и в поздних сроках. Первично стабильный остеосинтез различными конструкциями при таких повреждениях является методом выбора.
В клинике накоплен большой опыт лечения больных спондилолистезом различными методами. При тяжелых степенях (III-IV) спондилолистеза лечение должно быть двухэтапным. Первый этап осуществляется из заднего доступа с применением траспедикулярных систем, которые позволяют провести не только фиксацию и частичную редукцию позвонков, но и коррекцию поясничного лордоза. Вторым этапом, не позже 2-3 недель, осуществляется передний спондилодез по методу Бернса.
В отделении разрабатываются вопросы ранней диагностики и эффективных методов лечения неспецифического остеомиелита позвоночника. Выработаны показания к применению транспедикулярных конструкций в лечении остеомиелита позвоночника с целью стабилизации пораженного позвоночного сегмента. Оцениваются эффективность применения препарата гидроксиапатита (коллапан). Выработаны четкие показания для применения миниинвазивныхчрезкожных вмешательств с целью удаления патологических тканей из воспалительного очага. Применяется торакоскопическая санация патологического очага при воспалительном поражении грудного отдела позвоночника.
Виды оказываемой медицинской помощи
- Хирургия деформаций позвоночника: диспластический, врожденный, нейромышечный сколиоз, кифотические деформации;
- Дегенеративные поражения позвоночника (остеохондроз, спондилолистез, стенозы позвоночного канала);
- Травматические повреждения позвоночника;
- Воспалительные поражения позвоночника (дисциты, спондилиты различной этиологии);
- Опухолевые поражения позвоночника (первичные опухоли, метостазы);
- Малоизваная хирургия позвоночника (радиочастотная деструкция, нуклеопластика, вертебропластика);
- Пластика грудной клетки (воронкообразная грудная клетка, килевидная грудная клетка, реберный горб при сколиозе);
- Хирургия оперированного позвоночника (ревизионные хирургические вмешательства на ранее оперированном позвоночнике).
Ведущие специалисты в области травматологии и ортопедии:

Химиотерапия раневой инфекции в травматологии и ортопедии. В.М. Мельникова. Москва. Медицина. 1975.
При остром посттравматическом и послеоперационном остеомиелите антибактериальную химиотерапию проводят только после выделения возбудителя и определения его чувствительности к антибиотикам. При стафилококковой инфекции в зависимости от чувствительности стафилококка применяют главным образом противостафилококковые антибиотики (пенициллин в массивных дозах, полусинтетические пенициллиназорезистентные пенициллины, линкомицин). При грамотрицательной и смешанной инфекции могут быть использованы цефалоспорин, ампициллин, канамицин или комбинированные антибиотики, в состав которых входит тетрациклин. Лучше вводить их внутривенно (внутрикостно) — те, которые можно, или внутримышечно. Если у больного имеются гомотрансплантаты в ране, искусственные металлические суставы или же металлический штифт в костномозговом канале, их необходимо удалить. Тяжелейшим результатом остеосинтеза может быть инфекция полости костного мозга. Поэтому, как правило, при развившейся инфекции необходимо удалить все инородные предметы, иначе они будут постоянно поддерживать гнойный процесс.
Мы проанализировали результаты лечения 480 больных хроническим остеомиелитом, сочетающимся с несросшимся переломом костей или ложным суставом. Продолжительность остеомиелитического процесса у них была от 1 года до 10 лет.
При выделении из свищевых ходов стафилококка в последние годы в ЦИТО с успехом использовали для лечения остеомиелита линкомицин. Этот антибиотик был применен у 88 больных хроническим остеомиелитом, большинство из которых получало его в послеоперационном периоде после секвестрэктомии или реконструктивных операций. Курс лечения был длительным, не менее 4 нед, после чего делали перерыв на 2—4 нед и проводили такой же повторный курс.
Явное клиническое улучшение наступило у 71 больного, из них у 55 отдаленные результаты прослежены в сроки свыше года; свищи не возникали.
У 13 пациентов эффект был временным, и через некоторое время свищи вновь открылись. Это можно объяснить в ряде случаев недостаточной продолжительностью курса лечения, так как в первое время по получении препарата, когда мы еще не имели опыта использования линкомицина, курс лечения ограничивали 10—12 днями, что при хронических процессах явно недостаточно. В других случаях отсутствие успеха можно объяснить несвоевременным и недостаточно радикально проведенным хирургическим вмешательством.
Только у 4 из 88 больных в процессе лечения образовались устойчивые формы стафилококка и минкомицин пришлось отменить.
Приведем пример успешного лечения линкомицином при хроническом посттравматическом остеомиелите.
Больной К., 30 лет, в результате автомобильной катастрофы получил закрытый многооскольчатый перелом костей левой голени, в день травмы в травматологическом отделении г. Клина произведен внутрикостный металлоостеосинтез. Развился остеомиелит; штифт удаляли и наложили скелетное вытяжение. Трижды производили секвестрэктомию, затем наложили дистракционно- компрессионный аппарат. Больного за это время лечили пенициллином, стрептомицином, бициллином, сигмамицином, мономицином, леомицином, олететрином.
Вокруг раны типа трофической язвы 5 свищевых отверстий по передневнутренней поверхности левой голени со скудным гнойным отделяемым. Кожные покровы рубцово изменены.

Произведена повторная секвестрэктомия и фистулотомия. В послеоперационном периоде назначен на 30 дней линкомицин (стафилококк, выделенный из свищей, был высокочувствителен к нему).
Свищевые ходы зарубцевались, раны зажили; наступило сращение костей голени.
Отдаленные исходы проверены через 2 года. Свищи не открывались.
Хорошие результаты были получены при лечении линкомицином больных хроническим гематогенным остеомиелитом.
Больной Г., 19 лет. Диагноз: гематогенный остеомиелит правой плечевой костя и лопатки.
Больной упал на правое плечо и получил удар поэтому же плечу и лопатке. На 3-й день госпитализирован с температурой 40 °С. Получал пенициллин, стрептомицин, тетрациклин; 4 раза вскрывали флегмоны.
К моменту назначения линкомицина у больного было 9 свищей с гнойным отделяемым на правом плече и рана в области лопатки. Рентгенологически отмечались резкая деструкция правой плечевой кости, участки просветления овальной формы размером 5X3 см в проксимальном отделе и 2X3 см в дистальном. Больному назначен линкомицин, который он получал в течение 2 мес. До лечения был выделен золотистый гемолитический стафилококк, устойчивый к пенициллину, стрептомицину, тетрациклину и чувствительный к линкомицину. К концу лечения свищи закрылись, движения в суставе возможны в полном объеме. Результат оценен как отличный.
При лечении линкомицином побочные явления наблюдались у 8 больных (из 88): у 5 был жидкий стул, у одного — рвота после перорального приема препарата и у 2 больных — с аллергической реакцией на другие антибиотики — появились высыпания на коже.
При хроническом остеомиелите, если из свищевых ходов выделялся стафилококк, в послеоперационном периоде, кроме линкомицина, применяли и другие антибиотики. У 25 больных проведено лечение метициллином и оксациллином. При правильно выбранных показаниях к их применению — как дополнение к оперативному вмешательству — получали терапевтический эффект. Метициллин вводили по 1 г 4 раза в сутки внутривенно или внутримышечно в течение 7—10 дней после операции. У некоторых больных после курса парентерального введения метициллина переходили на долечивание оксациллином внутрь по 0,5 г 4 раза в сутки.
Антибиотики сочетали с введением протеолитических ферментов: химотрипсина по 5 мг 2 раза в сутки внутримышечно в течение 10—-14 дней и химопсина или химотрипсина по 20—40 мг на раневую поверхность в виде повязок. Местно применяли также бактериофаги.
Показанием к применению фаготерапии служат остеомиелит со свищами с отсутствием выраженного клинического эффекта при применении антибиотиков и других химиотерапевтических препаратов. Как правило, у больных из свищей выделялся обильно гной с неприятным запахом. У многих больных выявлялась устойчивость микроорганизмов к большому числу антибиотиков.
Перед началом лечения исследовалась чувствительность микрофлоры к бактериофагу. Были применены коли, протейный и колипротейный бактериофаги у 43 больных. Свищевые ходы промывались раствором перекиси водорода и многократно орошались бактериофагом, который вводился в свищ или полость с помощью шприца с тупой иглой. Иногда в свищевой ход вводились дренажные трубки, что создавало условия- для оттока отделяемого. Количество бактериофага определялось характером и размером полости. В среднем разовое применение бактериофага составляло 10— 20 мл. У ряда больных фаготерапия сочеталась с антибиотикотерапией.
Введение бактериофага приводило к быстрейшему очищению очага от некротических тканей, причем в первые дни его применения количество гнойного отделяемого даже увеличивалось. После 3—5 перевязок исчезал неприятный запах, количество гнойного отделяемого уменьшалось, изменялся его характер, свищи закрывались, снимались общие явления интоксикации, нормализовалась температура тела и картина крови. Срок лечения бактериофагом составлял 12—30 дней.
Следует подчеркнуть, что фаготерапия приводит к успеху у тех больных с остеомиелитом, у которых оперативное вмешательство в этот период не было показано. У некоторых больных фаготерапия проводилась после секвестрэктомии. Консервативная терапия при остеомиелите никогда не может заменить оперативное вмешательство, если оно показано. Осложнений и побочных реакций у наблюдаемых нами больных не отмечалось.
Для более быстрого отторжения некротических тканей и ускорения процессов регенерации использовалось вакуумирование. Больные получали также различные биостимуляторы. Лечение проводилось под контролем анализов крови: определения в сыворотке крови С-ре- активного белка, общего белка и белковых фракций, сиалопротеидов. При активной форме остеомиелита или обострении его в послеоперационном периоде постоянно отмечался высокий уровень С-реактивного белка, повышение содержания гамма-глобулина, увеличение сиалопротеидов до 300 ЕД. По мере ликвидации гнойного процесса наступала нормализация этих показателей.
Неудовлетворительные результаты получали в тех случаях, когда, надеясь на антибиотики, хирурги не учитывали все показания к их назначению и не производили своевременно необходимые хирургические вмешательства.
Больная 3., 35 лет. Диагноз: застарелый закрытый абдукционный перелом лодыжек правой голени; состояние после остеосинтеза межберцового синдесмоза и внутренней лодыжки; остеомиелит правой малоберцовой кости.
Во время операции и в послеоперационном периоде получала стрептомицин внутримышечно (10 дней). Послеоперационный период осложнился нагноением раны. В посеве из раны — белый негемолитический стафилококк, затем присоединилась клебсиелла. Микрофлора чувствительна к тетрациклину. Проведен курс лечения тетрациклином внутримышечно, но без успеха, свищи с гнойным отделяемым остались. Через 6 мес после остеосинтеза были удалены металлические конструкции и произведена секвестрэктомия. Рана зажила. Свищи не открывались.
В этом наблюдении, несмотря на чувствительность выделенных из свищевых ходов микроорганизмов, лечение не давало эффекта до тех пор, пока не удалили металлические конструкции и не произвели секвестрэктомию.
Сейчас уже не вызывает сомнений, что в ликвидации ложного сустава и сопутствующей ему гнойной инфекции решающая роль принадлежит стабильному (внеочаговому) остеосинтезу с минимальным вмешательством в очаге поражения кости.
С 1959 г. в Центральном институте травматологии и ортопедии при лечении осложненных остеомиелитом несросшихся переломов и ложных суставов диафизов костей голени используется метод внеочагового компрессионно-дистракционного остеосинтеза аппаратами Гудушаури и Илизарова; при этом сращение ложного сустава большеберцовой кости достигается одновременно с ликвидацией гнойного процесса. Применение этих аппаратов позволило значительно улучшить результаты лечения и сократить сроки нетрудоспособности больных (О. Н. Гудушаури, 1965).
Однако при решающем значении стабильной фиксации отломков лучшие результаты дает комплексное лечение с целенаправленным использованием различных консервативных средств. Внеочаговый остеосинтез — с учетом различных местных и общих факторов — в сочетании с комплексным консервативным лечением позволяет получить хорошие и удовлетворительные результаты у 94,1% больных остеомиелитом. Проведенные исследования показали явные преимущества комплексного —- консервативного и оперативного — лечения осложненных остеомиелитом несросшихся переломов и ложных суставов костей. Антибиотики являются частью общего плана лечения. Благоприятное влияние оказывают лечебные средства, стимулирующие иммунологическую реактивность организма. Применение ряда дополнительных лабораторных тестов позволяет осуществлять контроль за течением патологического процесса как во время предоперационной подготовки, так и в послеоперационном периоде.

Б-ной К. 52 лет, с посттравматическим остеомиелитом левой большеберцовой кости поступил в отделение костно-гнойной хирургии ГКП на К. с жалобами на боль, отек, гиперемию, наличие свища с гнойным отделяемым в области нижней трети левой голени, нарушение опорной функции левой нижней конечности. Повышение температуры тела до 37,2 градусов Цельсия к вечеру в течении двух месяцев
Из анамнеза со слов пациента К. в результате ДТП получил открытый многооскольчатый перелом нижней трети обеих костей левой голени со смещением, по поводу чего в экстренном порядке был оперирован в отделении травматологии ЦРБ, где произведен остеосинтез левой большеберцовой кости накладной пластиной с винтами и лавсановым серкляжным швом. В раннем послеоперационном периоде пациент стал отмечать ухудшение общего состояния, нарастание вышеуказанных жалоб, находился на амбулаторном лечении - без эффекта.
Родился К. в г. Москва. Родился 2-м ребёнком от 2-й беременности, протекавшей без осложнений; роды физиологические. У матери патологий не было. Рос и развивался в соответствии с возрастом.
В школе был твердым хорошистом. Окончил Российский государственный торгово-экономический университет (РГТЭУ).
В настоящий момент, помимо основного заболевания, страдает хроническим пиелонефритом, развившимся, со слов больного, в результате осложнения после гриппа. Обострения наступают после употребления острой, солёной, жареной пищи. Характерны также сезонные обострения (весна и осень). Также страдает артериальной гипертензией, в связи с чем принимает Адельфан. По данным ЭКГ от диагностирована ИБС.
Туберкулёз, венерические заболевания, вирусный гепатит отрицает.
Употребляет алкоголь, курит.
Аллергия на тополиный пух (шелушение кожи, отёк лица, стоп, кистей, раздражение слизистой носоглотки и зева, иногда отмечает затруднения дыхания). В профилактических целях принимает Финкарон ежедневно по 1 таблетке на ночь. [1]
На основании жалоб больного на боли в ноге, данных объективного осмотра (отёк и гиперемия кожи правой голени, наличие свищевого хода на медиальной поверхности правой голени на границе средней и нижней третей), данных анамнеза, лабораторных и инструментальных данных: повторные рентгенографии левой голени выявили, что на границе средней и нижней трети левых берцовых костей имеется многооскольчатый перелом, фиксированный пластиной с 7 шурупами (пластина сломана, угловое смещение отломков), в надкостнице явления периостита, края отломков неровные), данных, полученных в результате оперативных вмешательств (удалена сломанная пластина, смонтирован аппарат Илизарова, произведён туалет раны, обнаружены признаки разрешающегося остеомиелита; проведены дополнительные спицы) можно поставить диагноз: посттравматический остеомиелит большеберцовой кости левой голени. [3]
При осмотре опорная функция левой нижней конечности нарушена - пациент передвигается с помощью костылей без опоры на левую стопу. В области нижней трети левой голени по передней поверхности имеется продольный окрепший послеоперационный рубец спаянный с костью, по ходу которого имеется свищ 0,3х0,5 см с серозно-гнойным отделяемым, вокруг ткани гиперемированы, инфильтрированы, при пальпации отмечается локальная болезненность в области нижней трети левой голени, местная гипертермия, симптом флюктуации отрицательный.
Активные движения в левом коленном и голеностопном суставах ограничены за счет болевого синдрома.
Положительный симптом осевой нагрузки на левую нижнюю конечность.
Рентгенологически: определяется остеонекроз левой большеберцовой кости в средней трети на протяжении 7 см.
Проведено: бактериологическое исследование на флору из раны, был выявлен St. aureus 7 x 102
На основании клинико-рентгенологических данных выставлен диагноз: Посттравматический остеомиелит левой большеберцовой кости, севестрально-свищевая форма. Состояние после операции металлоостеосинтеза левой б\берцовой кости от 11.11.2016г.
После предоперационной подготовки 10.03.2017г. пациенту произведена операция: Удаление металлоконструкции, резекция патологического очага левой большеберцовой кости в пределах здоровой ткани на протяжении 7 см, ЧКОС в АВФ левой большеберцовой кости.
В послеоперационном период протекал без осложнений. Швы удалены на 11 сутки, рана зажила первичным натяжением. Воспаления кожи вокруг спиц нет.
К. произведена операция: Перемонтаж АВФ, подмыщелковая кортикотомия левой большеберцовой кости с целью формирования дистракционного регенерата.
В огромном количестве научных сообщений, посвященных пластике дефектов большеберцовой кости по Илизарову, убедительно продемонстрированы возможности этого метода.
Аппарат Илизарова в начале пятидесятых годов двадцатого века создал известный советский хирург Г. А. Илизаров. Аппарат, изготовленный Илизаровым, состоит из четырех металлических спиц скелетного вытяжения, фиксированных на двух кольцах и соединенных между собой подвижными штангами. На протяжении многих лет данное устройство постепенно усовершенствовалось. Современный аппарат Илизарова изготавливается из титана с высоким показателем прочности. В современной конструкции вместо спиц используются титановые или углепластиковые стержни. Жесткие кольца в нем заменены на пластины, полукружья и треугольники. Достаточно легкий и небольшой по размерам современный медицинский аппарат широко используется в травматологии, в эстетической медицине и ортопедии для исправления пропорций тела, кривизны ног, врожденных деформаций, косолапости, аномалий развития костей стопы. Данное устройство применяется при рахите, псевдоартрозе, при переломах различной локализации и сложности, а также для увеличения роста при системных болезнях скелета, для лечения контрактуры суставов, для устранения дефектов мягких тканей и костей, возникших после опухолей, инфекций или травм.
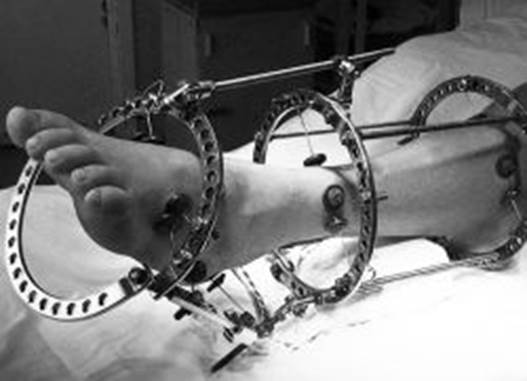
Однако коллективный опыт многих хирургов также показал, что эффективность несвободной костной пластики резко снижается при значительных дефектах кости, а также при их сочетании с дефектами мягких тканей.
А.В.Шумило на большом клиническом материале была проведена ранжировка больных с остеомиелитом и циркулярными дефектами, большеберцовой кости[7]. Границы классов были установлены через каждый сантиметр дефекта кости, и был проведен анализ результатов лечения и осложнений в каждом классе. Исследование показало, что всех больных по совокупности признаков можно разделить на три подгруппы в зависимости от величины циркулярного дефекта большеберцовой кости: до 3 см, от 3 до 8 см и более 8 см.
Тактика лечения этих категорий пациентов существенно различается. При дефектах большеберцовой кости величиной до 3 см укорочение конечности может быть легко компенсировано с помощью ортопедических приспособлений к обуви, поэтому у пациентов данной группы аппараты Илизарова могут быть использованы только для внешней фиксации костных отломков для получения их сращения. [4] [5]
В остальных группах пациентов проводится удлинение костных отломков.
В данном случае была проведена одноэтапная операция. После радикальной санации остеомиелитического очага выполнена резекция (в пределах здоровых тканей) концов отломков большеберцовой кости. Для увеличения их конгруэнтности поверхность меньшего по диаметру отломка сделана выпуклой, а большего — вогнутой. Это увеличило поверхность
контакта костной ткани на 16% и повысила устойчивость отломков к смещению, что, в конечном счете, способствовало более быстрому формированию костной мозоли. На первом этапе необходимо изучить механизм срастания костных тканей в месте перелома. Ответственными за это является надкостница. Это обусловлено невозможностью возникновения репаративных процессов напрямую между костными элементами. Образование костной мозоли происходит во время восстановления целостности кости.
В процессе срастания происходит формирование множества наростов, большая часть которых впоследствии рассосется. Этапы восстановления целостности кости при переломе. Регенерация в поднакостничных отделах. Восстановление во внутренних слоях кости. Срастание тканей во внутримозговом канале. Соединение обломков костей друг с другом.
На каждом из этапов происходит появление наростов, которые впоследствии могут остаться. Зная, что такое костная мозоль необходимо ознакомиться с негативными симптомами, причиной которых она может быть. Прежде всего – это понижение прочности кости или ухудшение функциональности. В особенности это касается случаев, когда страдает стопа или палец на ноге. Для устранения этих последствий необходимо медикаментозное лечение или хирургическое вмешательство.
Операция завершена остеосинтезом костных отломков аппаратом Илизарова. [2]
По заживлению раны первичным натяжением на 11-е сутки мы приступили к дозированной дистракции по 1мм в сутки.
Больной выписан в удовлетворительном состоянии по месту жительства на дальнейшее долечивание с рекомендациями и контрольным осмотром через месяц. Далее пациент самостоятельно производил дистракцию регенерата в течении 75 дней дома.
Данный случай показателен – насколько важно правильно провести операцию в случаях переломов, в частности, в случаях многооскольчатых переломов, т.к. в данная история болезни показывает, что остеомиелит развился в следствии неправильно проведенной экстренной операции при госпитализации после ДТП.
Читайте также:


