Остеопороз современные методы диагностики и лечения
Диагностика и лечение остеопороза
Современные методы диагностики остеопороза
В этой главе мы познакомимся с современными методами диагностики остеопороза и с последними достижениями в области профилактики и лечения этого заболевания. Но это не означает, что, прочитав эту книгу, вы сможете самостоятельно не только поставить себе диагноз, но и провести лечение. Приведенная здесь информация лишь поможет вам сориентироваться во всем многообразии ваших симптомов и дать основания для обращения к врачу-специалисту.
Это непременно следует сделать не только потому, что остеопороз чаще всего не проявляет себя явно и отчетливо, но еще и потому, что, к сожалению, наши беды далеко не всегда ходят в одиночку. Часто болезни отягощаются какими-либо сопутствующими расстройствами, аллергиями и прочими неприятными вещами. Только врач-специалист и только после тщательного комплексного обследования сможет назначить правильное лечение, наименее чреватое отрицательными последствиями. Поэтому, если вы заподозрите у себя развитие остеопороза на какой-либо стадии, немедленно обратитесь к врачу. Это первое.
Теперь поговорим непосредственно о том, чем сегодня располагает наша медицина в области диагностики и лечения остеопороза.
Хорошо известным и давно применяемым методом диагностики является рентгенологическое исследование. Однако при таком методе можно выявить остеопороз только уже на поздней стадии, когда потеряно не менее 30 % костной массы. Эффективность лечения остеопороза на этой стадии очень низка, лечение трудоемко и требует длительного времени. Поэтому ученые разработали и внедрили в практику более чувствительные и точные методы определения уменьшения костной массы.
Современные инструменты, позволяющие с большой степенью точности измерять эквивалент костной массы – минеральную плотность костной ткани, – это рентгеновские денситометры. Они дают возможность выявить уже от 2 до 5 % потери костной массы. Кроме того, при помощи денситометрии можно определять содержание кальция, жира и мышечной массы во всем организме. Причем наряду с показателями наличной плотности кости автоматически вычисляется процентный коэффициент соответствия каждого данного случая общей половозрастной норме. Сама процедура измерения минеральной плотности ткани называется денситометрией. Измерение осуществляется без нарушения кожных покровов. Оно может быть проведено в течение нескольких минут и повторяться неоднократно, практически не вызывая побочных эффектов.
В России существует еще два вида диагностического оборудования, для выявления остеопороза на ранней стадии – компьютерные томографы со специальными приставками и ультразвуковые приборы. Однако предпочтение отдается все же рентгеновским денситометрам, поскольку они позволяют исследовать сразу несколько участков скелета, в то время как остальными приборами можно измерить только какой-нибудь один отдел.
Чем больше участков скелета будет обследовано, тем более целостную картину о распространенности и развитии процесса получит врач, тем точнее окажется в результате назначенное им лечение. Но при этом всегда следует помнить, что рентгеновская денситометрия позволяет выяснить лишь снижение плотности костной массы. Для того чтобы выявить причины этого, врач должен иметь дополнительные сведения, которые он обычно пытается получить прежде всего из непосредственной беседы с пациентом.
В диагностике остеопороза применяется и комплекс лабораторных исследований, включающий анализы мочи и крови. По ним определяется уровень содержания в крови кальция, фосфора и других компонентов, а также уровень выведения этих минералов с мочой. Подобные анализы сами по себе мало эффективны, однако вместе с проведенными перечисленными выше исследованиями позволяют поставить более точный диагноз.
Порядок диагностики остеопороза
В настоящее время известно более 20 разновидностей остеопороза. Ведь он возникает и из-за нарушений в эндокринной системе, и в результате гормональных изменений, и как следствие неправильного образа жизни. Поэтому перед началом любого лечения остеопороз должен быть правильно диагностирован. В процессе обследования необходимо определить объем и активность заболевания, исключить возможность других костных процессов, точно определить причину действительного уменьшения костной ткани. Медикаментозное лечение рекомендуется только в случае серьезного уменьшения костного вещества.
На приеме у врача
К кому прежде всего следует обратиться в случае подозрения предрасположенности к остеопорозу на любой стадии?
Мать подрастающего ребенка может посоветоваться с детским ортопедом, женщина же в период климакса должна обратиться прежде всего к гинекологу. Пожилым людям надо обязательно посоветоваться с терапевтом и эндокринологом, а в некоторых случаях и с ревматологом. При этом важно, чтобы врач, к которому вы обратились, имел возможность направить вас на полноценное комплексное обследование для уточнения диагноза и назначения верного метода лечения.
Современные методы обследования позволяют определять скорость костного обмена, уровень кальция и фосфора в крови и моче. В нашей стране в последнее время неплохо разработаны не только диагностические методики. Сейчас уже действуют комплексные программы лечения остеопороза, согласованные с различными степенями потери костной массы. В ходе лечения учитывается и скорость происходящих в организме больного процессов обмена. Если процесс развивается с большой скоростью, то лечение протекает долго и стоит очень дорого. В случаях же менее интенсивно выраженной потери костной массы обычно удается привести пациента в норму уже после одного года лечения, иногда на это требуется чуть более двух лет. В дальнейшем же остается лишь поддерживать нормальное состояние обменных процессов в организме.
Какое лекарство назначит врач
Остеопороз – заболевание с многофакторной природой и сложным механизмом развития, поэтому в каждом конкретном случае метод лечения должен подбираться индивидуально. Здесь следует учитывать не только возраст больного и стадию заболевания, но еще форму и скорость тканевого обмена, а также возможность сопутствующих заболеваний и аллергических реакций.
Лечение остеопороза должно преследовать следующие цели:
• замедление с последующим полным прекращением потери костной массы;
• наращивание костной массы.
Обычно различают основную и симптоматическую терапию.
Основная терапия заключается в применении различных лекарственных препаратов, которые влияют непосредственно на костный обмен и поддерживают нормальное соотношение кальция в организме. Основную терапию обычно проводят в течение длительного времени в виде непрерывного или поэтапного лечения. В этом случае применяются прежде всего такие препараты:
• бисфосфонаты (Ксидифон, Фосамакс, Бонефос);
• фториды (Оссин, Кореберон, Тридин, Флюокальцик);
• препараты витамина D (Альфа D3-TEVA, Оксидевит, Ванальфа, Рокальтрол);
• оссеин-гидроксиаппатитный комплекс (Остеогенон).
Об эффективности проводимой основной терапии свидетельствует увеличение минеральной плотности костной ткани более чем на 1 %, а также общее улучшение других биохимических показателей. Эти показатели определяются прежде всего ренгеновской денситометрией.
Симптоматическая терапия включает:
• применение диеты с повышенным содержанием кальция, магния и фосфора;
• применение обезболивающих препаратов с целью снятия сопутствующих заболеванию болевых ощущений;
• применение противовоспалительных препаратов;
• уменьшение мышечного напряжения (миорелаксанты);
• оперативное лечение переломов.
Снимая боль и мышечное напряжение, симптоматическая терапия позволяет расширить двигательную активность пациента и тем самым ускорить восстановительные процессы в организме больного.
В комплексное лечение остеопороза должны обязательно входить также лечебная гимнастика, массаж мышц в пораженной области и физиотерапия, обеспечивающая улучшение кровоснабжения. Все эти процедуры способствуют увеличению плотности и объема костной ткани.
Выбор метода лечения зависит от стадии остеопороза, его активности. Как уже отмечалось, главная цель всякого лечения остеопороза, как и его профилактики, – восстановление костной массы. Исходя из этого, все медицинские препараты делятся на предотвращающие рассасывание костной ткани (антирезорбтивные) и на костеобразующие. К антирезорбтивным препаратам относятся эстрогены, бифосфонаты, кальцитонины (Миокальцик), к костеобразующим – фторсодержащие (Оссин, Корреберон), витамин D. Пациентам с малой костной массой и невысокой скоростью ее потери назначают костеобразующие препараты, а пациентам с высокой скоростью потери костной массы – антирезорбтивные.
Сегодня появился препарат Остеохин (Иприфлавон), который влияет одновременно на оба эти процесса. Совместно с ним следует принимать препараты кальция и витамина D, улучшающие всасывание кальция кишечником и тем самым способствующие более активной минерализации вновь образующейся костной ткани. Однако здесь надо обязательно помнить, что Остеохин следует принимать не более одного года и под наблюдением врача.
Вот некоторая информация о лекарствах, применяемых для профилактики и лечения остеопороза.
Кальцитонины
Кальцитонин – гормон щитовидной железы. В клинической практике применяются синтетические препараты кальцитонина лосося, угря, человека и природный кальцитонин свиньи. Наиболее высокой активностью обладает кальцитонин лосося. Основной эффект применения кальцитонина – замедление падения уровня костной массы. Кроме того, он положительно влияет на процесс костеобразрвания, обладает ярко выраженным обезболивающим эффектом.
Бисфосфонаты
Бисфосфонаты – это синтетические производные фосфоновых кислот. Применяются в течение последних 15 лет. Способствуют нормальной минерализации костей и замедлению процессов потери костной массы. Различают несколько групп этих препаратов, основные из которых – Этидронат, Клодронат, Пармидронат и Алендронат. В России в последние 10 лет используется оригинальный отечественный бисфосфонат – Ксидифон (близок к Этидронату).
Прием этих лекарств рекомендуется сочетать с приемом препаратов витамина D и солей кальция.
Анаболические стероиды
Анаболические стероиды усиливают синтез белка в организме, в том числе и в костной ткани. Самостоятельного значения в лечении остеопороза не имеют. Целесообразно применять при комплексном лечении в виде внутримышечных инъекций.
Фторид натрия
Фтор сейчас – единственное средство, стимулирующее образование новой кости и тем самым способное укрепить ослабленный остеопорозом скелет.
Элемент фтор сам по себе настолько активен, что в природе очень редко встречается в чистом виде. Поэтому промышленность использует его в виде всевозможных соединений.
Внимание! Передозировка фтора приводит к хронической интоксикации – флюорозу. Ранним признаком высокого содержания фтора в питьевой воде является флюороз зубов (крапчатые зубы). Это заболевание на начальной стадии почти не проявляется. Затем появляются непонятные ревматические боли во всех членах и крестце, особенно по ночам. В конечной стадии преобладает чувство скованности позвоночника. На этой стадии отмечается окостенение связок позвоночника и области дна таза, выраженная подчеркнутость выступов и мест прикрепления мышц и связок в форме шпор и валиков. При хроническом отравлении фтором развиваются остеосклероз и остеомаляция. Поэтому профилактику фтором следует проводить очень осторожно, лечение можно назначать только в случае большой потери костной массы.
Что такое гормонозаместительная терапия
В последнее время не только на Западе, но и у нас все чаще назначается гормонозаместительная терапия. Причем ее рекомендуют не только уже больным, но и женщинам с нормальным или слабо разреженным костным веществом, особенно если они страдают от приливов и повышенной потливости.
Основной предпосылкой для гормонозаместительной терапии должен быть нормальный результат маммографии (рентгенологического обследования груди) и гинекологического обследования. Если матка сохранена, эстрогены следует комбинировать с другими гормонами яичников – гестагенами. Их надо принимать периодически (при нормальных менструациях) или постоянно (при отсутствии менструаций). В последнем случае женщина должна находится под постоянным контролем гинеколога.
Гормональное лечение сильно снижает риск получения не только переломов, но и сердечно-сосудистых заболеваний. Оно улучшает качество жизни женщины. Однако укреплению костей способствует только лечение, проводимое не менее 5–7 лет, что может стоить очень дорого. К тому же преждевременное прекращение такого лечения может привести к еще более резкому снижению костной массы.
Следует заметить, что даже после проведения длительного цикла гормонозаменительной терапии необходимо перейти на другие (негормональные) методы лечения остеопороза, чтобы не допустить ускоренного снижения костной массы.
Конечно же, полноценное питание и физические нагрузки приносят организму неоценимую помощь. Однако в менопаузе этого может оказаться недостаточно. Особенно это касается женщин с ранней физиологической или хирургической менопаузой. В таких случаях проведение гормонозаместительной терапии становится просто необходимым.
Но даже и при своевременном наступлении менопаузы снижение костной массы начинается практически у каждой третьей женщины. Поэтому тем, у кого велик риск заболевания остеопорозом, следовало бы рекомендовать гормонозаместительную терапию. Вовремя начатая и грамотно проведенная под контролем врача-специалиста гормонозаместительная терапия надежно предохранит от разрушения костей.
Гормонозаместительная терапия не только способствует остановке разрушительного процесса, но в большинстве случаев даже еще большему укреплению и уплотнению костной ткани. Статистика показывает, что применение гормонозаместительной терапии снижает частоту переломов более чем на 50 %, а также положительно влияет на организм женщины в период менопаузы:
• устраняет различные проявления климактерического синдрома (повышенная потливость, расстройства сна, эмоциональную неустойчивость, невротические расстройства, головные боли, головокружения, повышения артериального давления);
• способствует профилактике сердечно-сосудистых заболеваний, прежде всего ишемической болезни сердца;
• излечивает от дегенеративных изменений слизистых оболочек половых органов (сухость, зуд и прочие проявления);
• улучшает сексуальную функцию;
• корректирует регулярность менструаций;
• способствует поддержанию кожи в эластичном состоянии, препятствует возникновению морщин.
Гормонозаместительная терапия основана на использовании природных эстрогенов. Синтетические эстрогены применяются в основном лишь в качестве средств контрацепции. При гормонозаместительной терапии к эстрогенам добавляется прогестогенный компонент, что позволяет смоделировать естественный цикл яичников.
Эстрогены применяются, как правило, для лечения остеопороза в период менопаузы. Особенно широко распространена практика лечения эстрогенами за рубежом. Опыт западных медиков показывает, что своевременное назначение гормонозаместительной терапии замедляет развитие заболеваний, характерных для периода менопаузы, а самое главное – снижает риск их возникновения на 50 %. В нашей стране к ней относятся с большой осторожностью. Это объясняется необходимостью очень тщательного терапевтического контроля при проведении эстроген-терапии, а также недостаточностью выбора препаратов. Кроме того, этот метод требует постоянного и очень дорогого контроля за уровнем гормонов в плазме.
Вот некоторые препараты, которые применяются для гормонозаместительной терапии.
Трисеквенс– трехфазный эстроген-прогестагенный препарат. Рекомендуется женщинам от 45 до 50 лет с сохраненным менструальным циклом. Имитирует нормальный менструальный цикл.
Клиогест – монофазный эстроген-прогестагенный препарат для женщин после 50 лет, не имеющих менструаций. Не вызывает менструальноподобных кровотечений.
Эстрофем – эстрогенный препарат для женщин, перенесших гистероэктемию (удаление яичников).
Применение всех этих препаратов способствует профилактике не только остеопороза, но и сердечно-сосудистых заболеваний, а также снятию климактерического синдрома.
Однако следует предупредить, что длительное и неконтролируемое примнение этих препаратов может способствовать развитию онкологических заболеваний.
Противопоказания к гормонозаместительной терапии следующие:
• семейная или другая предрасположенность к раку молочных желез или другим эстрогензависимым опухолям;
• тромбофлебит и склонность к тромботическим осложнениям;
• плохая переносимость препаратов.
Помните! Назначение и проведение гормонозаместительной терапии должен производить только врач-специалист.
Рисунок 1. Микроархитектоника здоровой (слева) и остеопоретической (справа) трабекулярной кости. Методы диагностики остеопороза Денситометрия. Ультразвуковая сонография. Рентгенография. Исследование биохимических маркеров костного метаболи
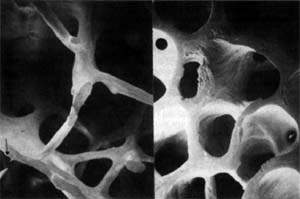 |
| Рисунок 1. Микроархитектоника здоровой (слева) и остеопоретической (справа) трабекулярной кости. |
Остеопороз — это системное заболевание скелета, характеризующееся снижением костной массы и нарушением микроархитектоники костной ткани, ведущими к повышенной хрупкости костей с последующим увеличением риска их переломов (рис. 1). Помимо наиболее распространенного постменопаузального остеопороза, в настоящее время в цивилизованных странах в связи с растущей продолжительностью жизни все чаще встречается сенильный остеопороз, а также вторичный остеопороз, обусловленный различными заболеваниями (эндокринная патология, ревматические болезни, заболевания желудочно-кишечного тракта и пр.) или связанный с длительным приемом некоторых лекарственных препаратов, например кортикостероидов.
- Диагностика
В настоящее время для диагностики остеопороза используются преимущественно неинвазивные методы, которые легковыполнимы, безопасны и могут повторяться неоднократно у одного и того же больного. К таким методам относятся рентгенографическое исследование, костная денситометрия и исследование биохимических маркеров костного метаболизма. Каждый из этих методов занимает свою нишу в диагностике заболе-вания.
- моноэнергетическая рентгеновская абсорбциометрия (SXA);
- биоэнергетическая рентгеновская абсорбциометрия (DXA), включая периферическую DXA (pDXA);
- радиографическая абсорбциометрия (RA);
- количественная компьютерная томография (QCT), включая периферическую QCT (pQCT).
В данном перечне отсутствует фотонная денситометрия — предшественница рентгеновской денситометрии, в последнее время используемая весьма редко.
 |
| Рисунок 2 |
Радиографическая абсорбциометрия используется редко, поскольку требует специально оборудованного центра, где при помощи микроденситометра производится сканирование рентгеновских снимков фаланг и определяется их оптическая плотность.
 |
| Рисунок 3 |
Для определения МПК позвоночника можно использовать и QCT, которая является единственным методом, представляющим результаты исследования в трехмерном измерении. Возможность проведения измерений в поперечном сечении, заложенная в QCT, позволяет выделить этот метод среди других, так как он дает возможность дифференцированно оценивать МПК в трабекулярной и кортикальной костной ткани, фиксируя истинные значения МПК в г/см3 [1]. В отличие от DXA при QCT нет искажений МПК, связанных с тучностью пациента, а также вызванных сопутствующей патологией, например спондилоартритом и остеофитами, обызвествлением стенки аорты или участками остеосклероза, развивающимися в результате дегенеративных заболеваний или переломов позвонков. Но большие дозы облучения при QCT, а также высокая стоимость обследования ограничивают широкое применение этой технологии в диагностике остеопороза, использование ее оправданно лишь в ситуациях, требующих дифференциальной диагностики (рис. 4).
 |
| Рисунок 4 |
В последние годы активно развивается ультразвуковая сонография, которая, в отличие от рентгеновской денситометрии, позволяет обследовать другие характеристики костной ткани: SOS — скорость распространения ультразвука в кости и BUA — широковолновое рассеивание (затухание) ультразвуковой волны в исследуемом участке скелета. Эти параметры, по данным многих исследователей, отражают степень эластичности и прочности костной ткани и достаточно высоко коррелируют с МПК позвоночника и шейки бедра [2]. В настоящее время многие специалисты высказывают мнение о том, что с помощью ультразвуковой денситометрии можно предсказывать риск переломов, тем самым обосновывая ее значение как метода для скрининга. Вопрос о возможности применения этих приборов в диагностике остеопороза и оценке эффективности терапии продолжает дискутироваться.
Рентгенография довольно активно используется для диагностики остеопороза и его осложнений. Однако ее нельзя отнести к методам ранней диагностики, поскольку рентгенологические признаки остеопороза появляются тогда, когда 20 — 30% костной массы уже потеряно [3]. Наиболее сложно оценить выраженность остеопороза в позвоночнике, поскольку ни один из его рентгенологических признаков не является специфичным. Часто рентгенография позволяет выявить остеопороз лишь на поздней стадии, когда уже имеются остеопоретические переломы. Для объективной оценки степени снижения минерализации костей разработаны так называемые полуколичественные методы. В основе их лежит вычисление вертебральных, феморальных и метакарпальных индексов. Но они также не могут претендовать на достаточную точность и чувствительность при выявлении ранней стадии заболевания (остеопении), хотя успешно применяются при эпидемиологических исследованиях распространенности остеопороза в популяции [4, 5]. Таким образом, основной функцией ренгенографического метода в диагностике остеопороза является обнаружение переломов, динамическое наблюдение за появлением новых переломов и дифференциальная диагностика остеопоретических переломов от других типов деформаций позвоночника.
Представленные в таблице костные маркеры являются предикторами потери костной массы, переломов костей скелета и используются для мониторинга антиостеопоретической терапии. По этим биохимическим показателям можно судить об эффективности терапии, об адекватности дозы препарата и о его переносимости. Особенно полезны костные маркеры для оценки эффективности терапии в сравнительно короткие промежутки времени, когда денситометрическое исследование еще не информативно (полагают, что повторные денситометрические исследования надо выполнять не чаще одного раза в год). Уровень маркеров костного метаболизма изучался в основном у женщин постменопаузального периода. Оказалось, что уровень почти всех маркеров, за исключением IPCP, повышен и коррелирует со снижением МПК [6]. Полагают, что сочетание денситометрии и исследования биохимических маркеров костного метаболизма позволит получить более полную информацию о риске развития постменопаузального остеопороза. По мнению P. Delmas (1996) увеличение скорости костной резорбции (по оценке уровней биохимических маркеров) существенно повышает риск развития переломов независимо от исходной костной массы пациентов [7]. Это связано с тем, что хрупкость кости при остеопорозе зависит не только от МПК, но и от нарушения микроархитектоники костной ткани, выраженность которой можно оценить с помощью биохимических маркеров костной резорбции. Это предположение подтверждается данными P. Garnero et al. (1996), полученными в рамках исследования EPIDOS [6]. Доказано, что увеличение уровня СТх или свободного диоксипиридинолина на 1SD от нормы ассоциировалось с 1,3- и 1,4-кратным увеличением риска переломов шейки бедра (рис. 5).
 |
| Рисунок 5. Комбинированная оценка МПК и скрытой костной резорбции для определения риска перелома шейки бедра у пожилых. МПК определялась по критериям ВОЗ с учетом показателей ниже 2,5 SD от нормальных показателей МПК у молодых здоровых женщин (Ts core |
- Профилактика
- Лечение
Проблема лечения остеопороза за рубежом изучается давно, причем особенно активно в последнее десятилетие, что связано с введением денситометрии. Однако до настоящего времени не разработаны общепринятые терапевтические программы и режимы лечения этого заболевания, что, по-видимому объясняется его многофакторной природой и сложным патогенезом. Основная цель лечебных мероприятий — сбалансирование процессов костного метаболизма и сохранение или улучшение качества жизни пациента. Для этого необходимо добиться замедления или прекращения потери костной массы; уменьшить болевой синдром в позвоночнике и периферических костях; улучшить функциональное состояние больного и предотвратить возможные падения; восстановить трудоспособность и психоэмоциональное состояние. Наряду с этиопатогенетической терапией препаратами, направленными на нормализацию процессов ремоделирования костной ткани и на сохранение минерального гомеостаза, применяется и симптоматическая терапия, включающая в себя диету с повышенным содержанием солей кальция и фосфора, нестероидные противовоспалительные средства, анальгетики, миорелаксанты, которые позволяют уменьшить болевой синдром, мышечное напряжение и тем самым расширить двигательную активность пациента и ускорить начало реабилитационных мероприятий.
Реабилитация подразумевает лечебную физкультуру, ношение корсетов, плавание, курсы легкого массажа.
Все препараты для лечения остеопороза можно разделить на три группы:
1. Препараты, подавляющие резорбцию костной ткани
- эстрогены;
- бисфосфонаты;
- кальцитонины;
- тиазидные диуретики;
- производные фтора;
- анаболические стероиды;
- фрагменты паратиреоидного гормона;
- гормон роста.
- активные метаболиты витамина D;
- иприфлавон (остеохин);
- оссеин-гидроксиаппатитный комплекс (остеогенон).
В этиопатогенетической терапии остеопороза предпочтение отдается группе препаратов, подавляющих резорбцию костной ткани, вследствие их более высокой эффективности и сравнительно небольшого побочного действия.
В целом терапия остеопороза должна быть комплексной и проводить ее следует длительно в виде непрерывного или курсового лечения. Поскольку в настоящее время нет идеального препарата для лечения остеопороза, перспективна комбинированная терапия, в которой сочетаются препараты с различным механизмом действия, что позволяет потенцировать их антиостеопоретическое действие, снизить частоту и выраженность побочных эффектов.
| Профилактика остеопороза заключается в сбалансированном питании, физической активности, и адекватном поступлении в организм витамина D |
При комбинированной терапии лекарственные средства назначают одновременно или последовательно. Их выбор осуществляется индивидуально для каждого больного в зависимости от формы остеопороза, скорости костного обмена, тяжести клинического течения, сопутствующих заболеваний. Основным критерием эффективности любого антиостеопоретического средства является снижение частоты переломов, однако в каждом конкретном случае надо ориентироваться в первую очередь на показатели МПК по данным костной денситометрии и на биохимические маркеры костного обмена. Увеличение МПК более чем на 1% и нормализация биохимических показателей, если они были изменены, свидетельствуют об эффективности проводимой терапии. Учитываться должна и положительная динамика клинической картины: уменьшение болевого синдрома, повышение функциональной активности.
Таким образом, в настоящее время имеется довольно большой выбор диагностических методов, позволяющих установить диагноз остеопороза на разных стадиях, а также эффективных лекарственных препаратов, влияющих на различные звенья патогенеза остеопороза, способных уменьшить или купировать клинически выраженные симптомы заболевания, а также предупредить развитие переломов.
- КЛЮЧЕВЫЕ СЛОВА: гинекологическая эндокринология, менопауза, остеопороз, климактерический синдром, гормональная терапия
По оценке экспертов Всемирной организации здравоохранения (ВОЗ), остеопороз является одним из наиболее распространенных неинфекционных заболеваний в мире, по частоте встречаемости уступая лишь болезням сердечно-сосудистой системы, онкологической патологии и сахарному диабету. Результаты денситометрических исследований, проведенных в соответствии с критериями ВОЗ, показывают, что у женщин старше 50 лет частота остеопороза составляет 30–33%.
Статистические данные свидетельствуют о том, что остеопороз представляет собой одну из важнейших проблем здравоохранения в России [1]. Согласно результатам проведенных в Российской Федерации эпидемиологических исследований, в старшей возрастной группе женщин частота остеопоротических переломов следующих локализаций составляет (на 100 тыс. человек):
- переломы шейки бедра – 122 случая;
- переломы предплечья – 201 случай;
- переломы позвоночника – 1030 случаев.
Старение населения ведет к значительному увеличению количества остеопоротических переломов, особенно у женщин постменопаузального возраста. Если наблюдаемые в последнее десятилетие темпы увеличения продолжительности жизни населения и числа пожилых людей сохранятся, ожидается, что к 2050 г. частота остеопоротических переломов возрастет в 2,4 раза.
К наиболее тяжелым медико-социальным последствиям остеопороза приводит перелом проксимального отдела бедренной кости. Согласно статистике, в России в течение первого года после перенесенного перелома шейки бедра погибают 31–35% женщин, выжившие становятся инвалидами, нуждающимися в постоянном уходе [2].
Этиология и патогенез остеопороза
В клинической практике применяется классификация, согласно которой выделяют 2 типа остеопороза: первичный и вторичный. К первичному остеопорозу относят постменопаузальный, сенильный, ювенильный и идиопатический остеопороз. На первичный остеопороз приходится практически 80–85% всех случаев заболевания у женщин. Вторичный остеопороз может быть обусловлен заболеваниями эндокринной, пищеварительной системы, заболеваниями крови, почек, ревматической патологией. Причиной вторичного остеопороза также могут быть генетические нарушения, прием ряда лекарственных препаратов и другие патологические состояния организма.
Таким образом, бóльшая часть всех случаев остеопороза – это первичный остеопороз, обусловленный нарушением гормонального гомеостаза у женщин постменопаузального и старческого возраста. Об этом должны постоянно помнить гинекологи, когда к ним на прием приходят пациентки данной возрастной группы.
Механизмы влияния половых гормонов на костную ткань крайне сложны и мало изучены. Тем не менее очевидно, что гормональное влияние (особенно со стороны эстрогенов) на организм женщины наряду с физической активностью и полноценным питанием входят в число основных факторов, определяющих массу и качество костной ткани в норме [3].
В пубертатном периоде особенности формирования скелета зависят преимущественно от количества женских и мужских половых гормонов и их соотношения. Активация костного обмена проявляется в прогрессирующем увеличении костной массы.
В период менопаузы происходит резкое снижение секреции половых гормонов, развитие выраженного дефицита эстрогенов, прекращение гормональной функции яичников. Совокупность этих изменений является причиной снижения минеральной плотности костной ткани и развития остеопороза. После наступления менопаузы у женщин костные потери ускоряются до 2–5% в год, эти темпы сохраняются до 60–70 лет. Установлено, что женщины в течение всей жизни теряют до 35% кортикальной и около 50% трабекулярной костной массы.
Остеопороз развивается практически у каждой 3-й женщины после наступления менопаузы. Изменения при постменопаузальном остеопорозе развиваются медленнее, чем при вторичном остеопорозе. У женщин после хирургической менопаузы потеря костной массы происходит в 4–6 раз быстрее, чем при естественной менопаузе.
Клиника и диагностика
Все факторы риска остеопороза и связанных с ним переломов можно разделить на модифицируемые (потенциально изменяемые) и немодифицируемые (табл. 1) [4]. Учет факторов риска при диагностике и профилактике остеопороза приобретает особое значение, поскольку, согласно Клиническим рекомендациям по остеопорозу (2008), сама по себе низкая МПК не ассоциируется с конкретными клиническими симптомами. Чаще всего проявлениями постменопаузального остеопороза являются переломы, которые наблюдаются в костях с низкой МПК и происходят при минимальной травме (переломы спонтанные или при падении с высоты не выше собственного роста; переломы, развившиеся при кашле, резком движении или компрессионные переломы позвонков (выявленные на рентгенограмме)).
Переломы костей при остеопорозе могут быть любой локализации, но наиболее типичными являются переломы грудины, поясничных позвонков, дистального отдела лучевой кости.
Среди ранних клинических проявлений остеопороза чаще всего отмечаются жалобы на усталость, желание полежать и расслабить мышцы, боли в спине, грудном и поясничном отделах позвоночника, боли в тазобедренных суставах.
К поздним проявлениям остеопороза относятся:
К 65 годам у большинства женщин показатели механической прочности костной системы переходят нижнюю границу нормы. Свыше 35% пациенток данной возрастной группы имеют клинические признаки остеопоротических переломов. Так, если в возрасте до 45 лет частота переломов бедра у женщин составляет 0,3 случая на 1000 женщин, то в возрасте 85 лет –
20 случаев [5]. Отметим: остеопоротические переломы у женщин встречаются в 4 раза чаще, чем у мужчин.
У 25% женщин перелом позвонков происходит в возрасте старше 50 лет. К 75 годам каждая 3-я женщина имеет перелом данной локализации. Подозрение на остеопороз у женщины возникает при уменьшении ее роста более чем на 2,5 см за год и более чем на 4 см за всю жизнь. Пациенткам, у которых отмечаются снижение роста и увеличение грудного кифоза, следует провести рентгенологическое обследование и денситометрию. Показанием к исследованию МПК являются также переломы в возрасте старше 50 лет.
С целью диагностики остеопороза применяются ультрасонометрия, компьютерная томография, магнитно-резонансная томография. Однако наиболее доступным и эффективным методом диагностики остеопороза и оценки состояния МПК признана денситометрия, которая позволяет выявить уже 2–5%-ную потерю костной массы (табл. 2).
Согласно приведенным в таблице 2 критериям, диагноз остеопороза может быть поставлен при снижении МПК поясничных позвонков от ее нормативного значения для пика костной массы более чем на 2,5 SD (standard deviation – стандартное отклонение).
При выборе метода терапии кроме показателей МПК следует учитывать клинические симптомы и показатели биохимических маркеров остеопороза. Поскольку в основе развития остеопороза лежит дисбаланс процессов костного ремоделирования и резорбции, в клинической практике применяются маркеры этих процессов. Так, для оценки процессов костного моделирования определяют уровень остеокальцина, кальцитонина, костного изофермента щелочной фосфатазы (bALP). Состояние костного обмена оценивается по уровню паратгормона, а процессы резорбции – по показателям деоксипиридинолина (ДПИД) и beta-CrossLaps (С-концевые телопептиды коллагена I типа). Считают, что показатели маркеров реагируют на развитие остеопении намного раньше, чем рентгенологические методы.
Учитывая многофакторную природу остеопороза, отечественные ученые выделяют 3 основных направления терапии:
- патогенетический принцип – основной в лечении первичного и многих вариантов вторичного остеопороза. Задачами патогенетической терапии являются:
- подавление повышенной резорбции костной массы;
- стимуляция костеобразования;
- нормализация соотношения основных составляющих костного ремоделирования;
- этиологический принцип – главный в лечении вторичного остеопороза. Сложность представляет ятрогенный остеопороз, когда отмена препарата невозможна ввиду необходимости лечения основного заболевания;
- симптоматический принцип предполагает купирование некоторых дополнительных (например, болевых) симптомов, коррекцию содержания минеральных веществ и белков в рационе питания, использование дозированных физических нагрузок, физиотерапии, массажа, ортопедических процедур.
При выборе метода терапии постменопаузального остеопороза наряду с симптоматическим направлением большое значение имеет адекватный выбор лекарственных препаратов.
Фармакологические методы лечения заболевания направлены на нормализацию процессов костного ремоделирования и восстановление МПК, что снижает частоту переломов, а клинически проявляется уменьшением болевого синдрома, расширением двигательной активности.
Выбор препаратов для лечения остеопороза должен быть дифференцированным, причем при уже развившемся патологическом процессе применяется как моно-, так и комбинированная терапия.
В настоящее время основными критериями эффективности лекарственных препаратов при лечении остеопороза являются: снижение частоты новых переломов костей, увеличение МПК и нормализация маркеров костного метаболизма при 3–5-летнем наблюдении за пациентками [7].
К лекарственным средствам, замедляющим процессы резорбции, относятся бисфосфонаты, эстрогенные препараты, селективные модуляторы эстрогеновых рецепторов (ралоксифен), препараты кальцитонина, кальция. Стимулируют костеобразование фториды, паратиреоидный гормон, гормон роста, анаболические стероиды и андрогены. К группе препаратов многопланового действия относятся активные метаболиты витамина D, вещества, содержащие фосфаты, стронций, кремний, алюминий и др.
У женщин группы риска остеопороза, особенно в случае наличия симптомов климактерия, патогенетически обоснованным и эффективным является назначение заместительной гормональной терапии (ЗГТ). В случае противопоказаний к ЗГТ или при длительном (более 5 лет) приеме данных препаратов могут быть выбраны другие методы терапии.
В настоящее время препаратами первой линии в лечении остеопороза являются бисфосфонаты. В России зарегистрированы следующие препараты этого класса: Фосамакс, Осталон, Бонвива 150 мг и Акласта 5 мг.
Фосамакс назначают по 10 мг ежедневно или 70 мг 1 раз в неделю, Осталон – по 70 мг 1 раз в неделю, Бонвиву – по 150 мг 1 раз в месяц. Препарат Акласта назначается по 5 мг внутривенно 1 раз в год. Таблетированные формы бисфосфонатов следует принимать при соблюдении следующих требований:
- препараты назначаются натощак, запивать их следует только чистой водой;
- после приема таблетки следует в течение 30–60 минут находиться в вертикальном положении;
- не рекомендуется одновременный прием других лекарственных препаратов;
- коррекция дозы препаратов требуется только у пациенток с выраженной почечной недостаточностью (клиренс креатинина ниже 35 мл/мин);
- гипокальциемия и другие нарушения минерального обмена должны быть скорригированы до начала приема бисфосфонатов.
Противопоказаниями для терапии бисфосфонатами являются гиперчувствительность к препарату, заболевания пищевода, при которых нарушено прохождение препарата (таблетки), и острые заболевания желудочно-кишечного тракта (относительное противопоказание).
Эффективность терапии при остеопорозе достигается при непрерывном применении бисфосфонатов в течение не менее 3–5 лет.
Биологические функции кальция заключаются в минерализации костей и зубов (95%), обеспечении секреции гормонов, ферментов и белков, регуляции процессов нервной проводимости, сокращения и расслабления мышц. Кроме того, кальций усиливает антирезорбтивный эффект эстрогенов на кости.
В организме взрослого человека в среднем содержится около 1200 г кальция, который участвует в формировании гидроксиапатита – основного минерального компонента кости, определяющего ее прочность. Около 98,5% кальция находится в костях и зубах, около 1,5% – в плазме крови и межклеточной жидкости. Однако регуляция перечисленных выше процессов в организме нарушается при малейшем недостатке поступления кальция с пищей. При этом включаются механизмы поддержки кальциевого гомеостаза и запускается костная резорбция, в результате которой необходимый уровень кальция в плазме крови восстанавливается, но в ущерб плотности костей и зубов. Особенно выражены эти нарушения у женщин перименопаузального и старческого возраста [8]. Препараты кальция показаны женщинам с остеопенией и остеопорозом, особенно при снижении содержания этого минерала в пище. Цитрат и карбонат кальция предотвращают потерю костной ткани в шейке бедра и предплечье.
Ежедневная потребность в витамине D3 в среднем составляет не менее 400 МЕ в сутки, и только 100 МЕ витамина D (в зависимости от региона) образуется в коже при регулярном пребывании на солнце. Витамин D способствует активному усвоению кальция из кишечника и правильному его распределению в организме, что очень важно для развития костной ткани, работы центральной нервной системы (быстрота реакции), других органов.
В постменопаузальном периоде только у 3% женщин сохраняются нормальные уровни витамина D. Прогрессивное снижение содержания витамина D наблюдается у женщин пожилого возраста: у 43% из них выявляется умеренный, а у 22% – тяжелый дефицит витамина D [9].
Вместе с тем в последние годы уделяется большое внимание вопросам коррекции дефицита микроэлементов, поскольку доказана их важная роль в формировании и поддержании нормального состояния скелета, особенно у женщин менопаузального возраста. Это касается, прежде всего, эссенциальных микроэлементов – меди, цинка, марганца – и условно эссенциального – бора. Медь, марганец и цинк, являясь кофакторами ферментов, ответственных за синтез коллагена и гликозаминогликанов, непосредственно участвуют в выполнении остеобластами их основной функции – синтеза костного матрикса [10]. Учитывая, что не все женщины в постменопаузе могут позволить себе в достаточном количестве употреблять фрукты и овощи, применение препаратов, содержащих в адекватном количестве микроэлементы, является фактором профилактики и лечения патологических изменений кости в этот период жизни женщины.
Исследования зарубежных ученых доказали необходимость применения при постменопаузальном остеопорозе, наряду с кальцием и витамином D, таких микроэлементов, как цинк, медь, магний [11, 12], которые в необходимом количестве входят в состав препарата Кальцемин Адванс®.
С учетом рекомендаций по лечению остеопороза у женщин можно заключить, что для поддержания нормального состояния костной массы у женщин с постменопаузальным и сенильным остеопорозом наиболее эффективно применение комбинированной терапии, включающей в себя бисфосфонаты и препараты, в состав которых входит кальций в сочетании с витамином D3 и необходимыми микроэлементами.
Читайте также:


