Острая гнойная инфекция флегмона
Флегмона — острое разлитое гнойное воспаление подкожной, межмышечной, подфасциальной, забрюшинной клетчатки. Ф может быть вызвана аэробной, анаэробной и гнилостной инфекцией; введением под кожу химических раздражителей (например, бензина, керосина) или ошибочным введением под кожу вместо одного лекарственного препарата другого, который вызывает флегмону и гнойник, а также при нарушении правил асептики (искусственная флегмона). Флегмона может быть самостоятельным заболеванием или осложнением местных гнойных процессов: фурункула, карбункула, лимфаденита, травмы мягких тканей и т.д. Флегмона может развиться после прорыва инфекции из более глубоких воспалительных очагов (например, при остеомиелите, плеврите, артрите и др.). Инфекция может распространяться лимфогенным и гематогенным путем. Отверстия и пространства в фасциях и между мышцами способствуют глубокому и широкому распространению инфекции и развитию межмышечных, субфасциальных тяжелых флегмон. Слабая резистентность подкожной клетчатки является фактором, объясняющим частую локализацию в ней микробов. Глубокие флегмоны обычно осложняются некрозом мягких тканей, лимфангаитом, лимфаденитом, тромбозом сосудов, вторичными кровотечениями и сепсисом. В зависимости от локализации флегмонозное воспаление жировой клетчатки носит особое название: парапроктит (флегмона околопрямокишечной клетчатки), паранефрит (флегмона околопочечной клетчатки) и т.д. Формы серозная, гнойная, геморрагически-гнойная, гнилостная. При преобладании некроза над воспалительными явлениями (газовая, анаэробная инфекция) развивается остро протекающая некротическая флегмона. Клиника: припухлость, отечность, болезненность, краснота и явления интоксикации различной степени (повышение температуры, головные боли, иногда озноб и т.д.). В зависимости от локализащш процесса, вирулентности инфекции и степени местной тканевой реакции имеются различные виды экссудата, разные степени развития инфильтрации тканей, некроза и расплавления тканей. Чем более напряжена кожа, тем большему сдавлению подвергается очаг воспаления, тем сильнее боли и отек, тем скорее нарушается питание тканей и быстрее развивается омертвение, как, например, при панариции, субфасциальной флегмоне и пр. Болезнь начинается резким повышением температуры, иногда до 40°С, с ознобом, высоким лейкоцитозом; повышение температуры большей частью носит постоянный характер. В редких случаях серозное воспаление клетчатки подвергается обратному развитию без образования гнойника; чаще же в местах расплавленной ткани в области инфильтрата развиваются гнойники. При прогрессирующей флегмоне происходит быстрое увеличение инфильтрата. У истощенных больных быстро развиваются омертвение тканей и расстройство питания органов (пальца, конечности и т.д.). Затруднения в диагностике представляют случаи, в которых процесс протекает без кожных признаков воспаления, т.е. когда имеется флегмона глубокой локализации (например, при субфасциальной флегмоне, остеомиелите, периостите и др.). Лечение в основном оперативное. Операция производится большей частью под общим обезболиванием. При ограниченных острых процессах можно выжидать до момента образования гнойника, который вскрывается одним или несколькими разрезами. Иногда с успехом применяется блокада по Вишневскому. При прогрессирующих флегмонах необходимо раннее вскрытие большими глубокими разрезами всех пораженных участков под кожей, между мышцами и под фасцией. При затруднении оттока гноя необходимо делать противоотверстия (контрапертуры). При наличии тяжелой стрептококковой инфекции часто встречается серозное и серозно-геморрагическое пропитывание тканей. В этих случаях особенно рекомендуется делать ранние широкие разрезы и использовать большие дозы пенициллина. После операции температура снижается и общее состояние больного улучшается. Если же улучшения нет или после светлого промежутка снова наступает ухудшение (повышается температура, появляются озноб, изменения состава крови, мочи, желтуха, боли и т.д.), это говорит о развитии осложнений, образовании нового очага, задержке гноя от закупорки тампоном.
Абсцесс (гнойник) (abscessus) — отграниченное скопление гноя в различных тканях и органах вследствие гнойного расплавления тканей и образования полости.
Возбудителями гнойной инфекции являются стафилококки — монокультура или в ассоциации с другими микроорганизмами (кишечной палочкой, стрептококком, бактероидами и др.).
Микроорганизм чаще проникает извне (экзогенная инфекция), хотя возможно и эндогенное инфицирование — проникновение из соседних или отдаленных органов (метастатические абсцессы при сепсисе). Причиной абсцесса может быть введение в жировую клетчатку концентрированных растворов лекарственных веществ.
Абсцесс имеет пиогенную мембрану — внутреннюю стенку, выстланную грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Способность окружающих тканей создавать грануляционную оболочку есть проявление нормальной защитной неспецифической реакции организма, направленной на изоляцию гнойного процесса.
При тяжелых заболеваниях (алиментарная дистрофия, авитаминоз, сахарный диабет, злокачественные опухоли и др.) пиогенная мембрана или совсем не образуется, или бывает прерывистой, с перемычками. В этих случаях полного отграничения гноя не происходит, образуются затеки.
Абсцесс всегда возникает либо в уже погибших тканях, в которых нарастают процессы аутолиза (например, при травме), либо в живых тканях, подвергающихся микробному обсеменению. Абсцесс может быть острым или хроническим.
В начальном периоде формирования абсцесса ограниченный участок ткани инфильтрируется воспалительным экссудатом и лейкоцитами. Постепенно под влиянием ферментов лейкоцитов ткань расплавляется, образуется полость, заполненная гнойным экссудатом. Форма полости может быть как простой, округлой, так и сложной, с многочисленными карманами.
Стенки абсцесса в ранней стадии его формирования покрыты гнойно-фибринозными наложениями и обрывками некротизированных тканей. В дальнейшем по периферии абсцесса развивается зона демаркационного воспаления, составляющий ее инфильтрат служит основой для формирования пиогенной мембраны стенки полости. Пиогенная мембрана представляет собой богатый сосудами слой грануляционной ткани.
Постепенно в той ее части, которая обращена в сторону окружающих абсцесс тканей, происходит созревание грануляций. Таким образом, если абсцесс приобретает хроническое течение, в пиогенной мембране образуются два слоя: внутренний, обращенный в полость и состоящий из грануляций, и наружный, образованный зрелой соединительной тканью.
Развитие абсцесса, как правило, заканчивается спонтанным опорожнением с выходом гноя на поверхность тела, в полые органы или в полости организма. При хорошем дренировании гнойной полости и отсутствии рубцовой капсулы это нередко ведет к ликвидации полости гнойника путем рубцевания. Сравнительно редко абсцесс подвергается инкапсуляции. При этом гной сгущается, выпадают кристаллы холестерина, вокруг абсцесса образуется толстая рубцовая капсула Иногда абсцессы, возникающие вокруг паразитов, подвергаются петрификации.
Если сообщение абсцесса с поверхностью тела недостаточно или другие причины препятствуют опадению стенок полости абсцесса, то после его опорожнения формируется свищ — узкий канал, выстланный грануляциями.
При поверхностно расположенных острых абсцессах отмечаются краснота, припухлость, боль, местное повышение температуры, нарушение функции органа, иногда определяется флюктуация. Воспалительные явления могут занимать различную площадь. Консистенция, цвет, запах гноя определяются видом возбудителя: зловонный, грязно-серый гной бывает при кишечной микрофлоре; густой желто-зеленый гной — при стафилококке; сине-зеленый гной со сладковатым запахом — при синегнойной палочке и т.д.
Общие клинические проявления абсцесса: повышение температуры тела от субфебрильной до высокой, общее недомогание, слабость, потеря аппетита, головная боль. В периферической крови лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево. СОЭ повышена
Абсцесс необходимо дифференцировать с гематомой, кистой, распадающейся опухолью. При УЗИ определяют изолированное скопление жидкости, капсулу. Большое значение имеет диагностическая пункция: помимо установления диагноза в сомнительных случаях можно провести бактериологическое исследование полученного гноя (выделение возбудителя и определение его чувствительности к антибиотикам).
Под влиянием газообразующей микрофлоры в полости абсцесса может образовываться и скапливаться газ — газовый абсцесс. При перкуссии над областью абсцесса появляется тимпанический звук, на рентгеновских снимках и на эхограмме в полости абсцесса определяется пузырек газа и горизонтальный уровень жидкости под ним (наиболее часто это наблюдается при абсцессе, вызванном гнилостной инфекцией).
Лечение абсцесса заключается во вскрытии, опорожнении и дренировании его полости. Не подлежат вскрытию холодные абсцессы туберкулезной этиологии вследствие неизбежно возникающей при этом суперинфекции гноеродной микрофлорой.
Сформировавшийся небольшой абсцесс с хорошо выраженной капсулой удаляют полностью. Для вскрытия абсцесса выбирают кратчайший оперативный доступ с учетом анатомических особенностей и топографии органа. Нередко первоначально пунктируют абсцесс, а затем по игле рассекают ткани. При вскрытии гнойника по возможности подходят к его нижнему полюсу, чтобы создать хорошие условия для дренирования.
С целью уменьшения инфицирования тканей по ходу вскрытия гнойника их тщательно изолируют марлевыми салфетками и, сделав небольшое отверстие в стенке абсцесса, удаляют гной электроотсосом. После аспирации гноя разрез расширяют, полость абсцесса обследуют пальцем, разделяют перемычки, удаляют секвестры тканей.
Следует избегать грубых манипуляций, нарушающих пиогенную мембрану. Полость абсцесса промывают антисептическим раствором, затем дренируют одной или несколькими трубками. При недостаточном опорожнении гнойника через основной разрез делают дополнительный — контрапертуру. Лечение абсцесса после вскрытия проводят по принципу лечения гнойных ран.
Хронический абсцесс иссекают вместе с капсулой в пределах здоровых тканей. Рану ушивают.
Флегмона (phlegmona) — острое разлитое воспаление жировой клетчатки, не склонное к отграничению. В зависимости от локализации различают подкожную, межмышечную, забрюшинную флегмону и другие ее виды. Флегмоны склонны к распространению по клетчаточным пространствам, сосудистому ложу, фасциальным футлярам. Флегмона может быть следствием нагноения гематомы или неправильно выполненных инъекций.
Возбудителем заболевания являются различные гноеродные микроорганизмы (грамположительные и грамотрицательные, аэробные и анаэробные), но чаще — стафилококки, стрептококки, энтеробактерии, протей, кишечная палочка. Микроорганизмы проникают в жировую клетчатку прямым контактным или гематогенным путем. Возможно образование вторичных флегмон — распространение гнойного воспаления на жировую клетчатку при остеомиелите (параоссальная флегмона), гнойном артрите (параартикулярная флегмона), пиелонефрите (паранефрит), карбункуле, гидрадените.
Развитие флегмоны начинается с серозной инфильтрации подкожной жировой клетчатки. Экссудат быстро становится гнойным, образуются участки некрозов, которые затем сливаются. Некроз и расплавление клетчатки приводят к абсцедированию флегмоны.
Изменения в тканях при флегмоне зависят от возбудителя: анаэробная инфекция приводит к некрозу тканей с образованием пузырьков газа. При кокковой микрофлоре идет гнойное расплавление тканей. Воспалительный процесс при флегмоне не имеет тенденции к отграничению, как при абсцессе, а распространяется по межклетчаточным прослойкам соединительной ткани.
Общие проявления флегмон такие же, как и других гнойно-воспалительных процессов (повышение температуры тела, слабость, недомогание, головная боль). Отмечают также боль и припухлость в месте развития воспаления, болезненность при движении, перемене положения тела.
Местные проявления подкожной флегмоны соответствуют классическим признакам воспаления. Припухлость, как правило, нарастает, кожа над ней красная, лоснится, затем постепенно бледнеет и принимает нормальный цвет. При пальпации определяется болезненное уплотнение без четких границ, неподвижное, горячее на ощупь.
При абсцедировании флегмоны можно определить размягчение инфильтрата, симптом флюктуации. Регионарные лимфатические узлы увеличены, болезненны. В некоторых случаях вокруг инфильтрата определяется сеть красных полос или тяжей (сетчатый или тубулярный лимфангит).
Активные и пассивные движения конечностей, поворот головы, перемена положения тела резко усиливают боли в области флегмоны.
При флегмонах конечности ее объем увеличивается по сравнению со здоровой. Иногда наблюдается выбухание ткани в зоне расположения флегмоны. При пальпации определяется резко болезненный инфильтрат. Попытки двигать конечностью резко болезненны, иногда возникает защитная (болевая) контрактура мышц в виде вынужденного положения конечности, при котором боль меньше выражена.
При УЗИ определяют диффузное пропитывание тканей жидкостью, расплавление тканей, а при абсцедировании — полость. Регионарные лимфатические узлы увеличены и болезненны. Получение гноя при пункции подтверждает диагноз флегмоны.
Лечение флегмон оперативное. Лишь в самой начальной стадии, когда предполагается серозное воспаление, допустимо консервативное лечение: постельный режим, покой для пораженной конечности, антибиотикотерапия, УВЧ-терапия, электрофорез с химотрипсином.
Эффективны футлярные новокаиновые блокады с антибиотиками по Вишневскому. Улучшение общего состояния больных, стихание местных воспалительных явлений указывают на отграничение или обратное развитие процесса. При отсутствии эффекта в течение 12—24 ч или при прогрессировании воспаления показана операция.
В экстренном порядке оперируют больных, поступивших с выраженной интоксикацией, прогрессирующим процессом. Под общим обезболиванием вскрывают флегмону, удаляют гной, некротизированные ткани. Вскрывают гнойные затеки и карманы, рану тщательно промывают антисептическим раствором, дренируют. Для обеспечения хорошего дренирования иногда делают дополнительные разрезы — контрапертуры. Лечение после операции проводят по принципу лечения гнойных ран.
Направление разрезов при вскрытии флегмон зависит от ее локализации: на конечностях их проводят по длиннику конечности, в ягодичных областях — параллельно нижней ягодичной складке, на животе — по ходу мышц, на грудной клетке — по ходу волокон больших грудных мышц, по боковой поверхности груди — по ходу ребер, на спине — параллельно позвоночнику. При вскрытии флегмоны имбибированную гноем жировую клетчатку иссекают.
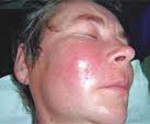
Флегмона – это гнойный процесс в жировой клетчатке, не имеющий четких границ и склонный к распространению на окружающие ткани. Возбудителем чаще всего является золотистый стафилококк. Флегмона проявляется общим недомоганием и интоксикацией, значительным повышением температуры тела, резкой болезненностью при движениях и пальпации пораженной области. Поверхностная флегмона характеризуется прощупыванием плотного инфильтрата, который, постепенно размягчаясь, превращается в заполненную гноем полость. Диагноз устанавливается на основании клинической картины. Лечение флегмоны проводится путем ее вскрытия и дренирования, применения протеолитических ферментов и ранозаживляющих мазей.
МКБ-10
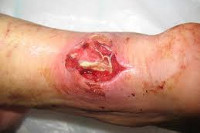
Общие сведения
Флегмона – разлитое гнойное, реже гнилостное воспаление в жировой клетчатке. Его характерной особенностью является отсутствие четких границ. Флегмона может быстро распространяться по клетчаточным пространствам, переходя на мышцы, сухожилия, кости и другие структуры. Может быть как самостоятельным заболеванием, так и осложнением других гнойных процессов (сепсиса, абсцесса, карбункула). Лечением флегмон в области лица занимаются хирурги-стоматологи. Лечение флегмон в области туловища и конечностей находится в ведении гнойных хирургов. Лечение вторичных флегмон, развившихся на фоне перелома или раны мягких тканей, осуществляется травматологами.

Причины флегмоны
Непосредственной причиной гнойного процесса в подавляющем большинстве случаев являются патогенные микроорганизмы, которые проникают в клетчаточные пространства непосредственно через рану или ссадину либо по лимфатическим или кровеносным сосудам. Чаще всего флегмона развивается под действием золотистого стафилококка, второе место по распространенности занимает стрептококк.
Возникновение флегмоны может быть обусловлено и другими микроорганизмами. Так, например, у детей младшего возраста флегмона иногда провоцируется гемофильной бактерией. При укусе собаки или кошки в ткани проникает Pasturella multocida, которая может вызывать флегмону с очень коротким инкубационным периодом (4-24 часа). А в результате ранения, полученного во время работы с домашней птицей, свиньями, морскими рыбами или моллюсками, причиной флегмоны может стать бактерия Erysipelothrix rhusiopathiae.
Чаще всего бактерии проникают в подкожную клетчатку через поврежденные кожные покровы или слизистые оболочки. Кроме того, возбудители инфекции могут попадать в клетчаточное пространство гематогенным или лимфогенным путем из какого-то очага инфекции (например, при тонзиллите, фурункулезе, кариесе). Возможно также контактное распространение воспаления при прорыве гнойного очага (например, абсцесса или карбункула). В отдельных случаях флегмона может вызываться не болезнетворными микроорганизмами, а химическими веществами. Так, развитие гнойного воспаления в подкожной клетчатке возможно при введении под кожу бензина, керосина, скипидара и т. п.
Вероятность возникновения флегмоны увеличивается при снижении защитных функций организма, которое может быть обусловлено истощением, иммунодефицитными состояниями (ВИЧ-инфекция), хроническими заболеваниями (сахарный диабет, болезни крови, туберкулез) или хроническими интоксикациями (алкоголизм, наркомания). При всех перечисленных состояниях наблюдается более тяжелое течение и быстрое распространение флегмоны, что обусловлено невозможностью организма противостоять инфекции. Вероятность заражения, особенности течения флегмоны и чувствительность к лекарственным препаратам также обусловлены видом и штаммом микроорганизма.
Патогенез
Характер и особенности развития флегмоны определяются особенностями жизнедеятельности бактерии, вызвавшей гнойный процесс. Так, стрептококки и стафилококки вызывают гнойное воспаление. А при заражении гнилостным стрептококком, вульгарным протеем и кишечной палочкой возникает гнилостная флегмона.
Самые тяжелые формы флегмоны развиваются в результате жизнедеятельности облигатных анаэробов – бактерий, которые размножаются в отсутствие кислорода. К числу таких микроорганизмов относятся неспорообразующие (бактероиды, пептострептококки, пептококки) и спорообразующие анаэробы (клостридии), которые характеризуются чрезвычайной агрессивностью, высокой скоростью разрушения тканей и тенденцией к быстрому распространению воспаления. Хроническая форма флегмоны (деревянистая флегмона) вызывается маловирулентными штаммами таких микроорганизмов, как дифтерийная палочка, стафилококк, паратифозная палочка, пневмококк и др.
Классификация флегмон
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной или глубокой, прогрессирующей или отграниченной. В зависимости от характера разрушения тканей в гнойной хирургии выделяют серозную, гнойную, некротическую и гнилостную форму флегмоны. С учетом локализации флегмоны подразделяются на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Симптомы флегмоны
Для острого процесса типично быстрое начало с повышением температуры до 39-40°С и выше, симптомами общей интоксикации, жаждой, резкой слабостью, ознобом и головной болью. При поверхностной флегмоне в зоне поражения появляется отек и краснота. Пораженная конечность увеличивается в объеме, определяется увеличение регионарных лимфатических узлов.
В процессе пальпации флегмоны выявляется резко болезненное, неподвижное, горячее на ощупь образование без четких границ. Кожа над ним лоснится. Движения болезненны, боль также усиливается при перемене положения тела, поэтому пациенты стараются как можно меньше двигаться. В последующем в области воспаления возникает участок размягчения – полость, заполненная гноем. Гной может либо прорываться наружу с образованием свища, либо распространяться на соседние ткани, вызывая их воспаление и разрушение.
Для глубоких флегмон характерно ранее появление и более яркая выраженность общих симптомов – гипертермии, слабости, жажды, озноба. Отмечается быстрое ухудшение состояния, возможна одышка, снижение артериального давления, частый слабый пульс, головная боль, уменьшение мочеотделения, синюшность конечностей и желтушность кожных покровов.
Вне зависимости от расположения (глубокая или поверхностная) острая флегмона быстро прогрессирует, захватывая все новые участки жировой клетчатки, а также расположенные рядом анатомические образования, и сопровождается тяжелой интоксикацией. Выделяют пять форм острой флегмоны.
Хроническая флегмона может развиться при низкой вирулентности микроорганизмов и высокой сопротивляемости организма больного. Сопровождается возникновением очень плотного, деревянистого инфильтрата. Кожные покровы над областью воспаления синюшные.
Осложнения
Диссеминация инфекции по лимфатическим и кровеносным сосудам может стать причиной развития тромбофлебита, лимфангита и лимфаденита. У некоторых пациентов выявляется рожистое воспаление или сепсис. Возможно возникновение вторичных гнойных затеков. Флегмона лица может осложняться гнойным менингитом. При распространении процесса на близлежащие мягкотканные и костные структуры может развиваться гнойный артрит, остеомиелит, тендовагинит, при поражении плевры – гнойный плеврит и т. д. Одним из опаснейших осложнений флегмоны является гнойный артериит – воспаление артериальной стенки с ее последующим расплавлением и массивным артериальным кровотечением.
Лечение флегмоны
Данное заболевание представляет опасность для жизни, требует экстренной госпитализации. В процессе лечения действует строгое правило: при наличии гноя необходима его эвакуация, поэтому основным лечебным мероприятием является хирургическое вмешательство – вскрытие и дренирование гнойного очага. Исключением из общего правила является начальный этап флегмоны (до формирования инфильтрата). В этом случае операция не проводится. Пациентам назначают тепловые процедуры (соллюкс, грелки, согревающие компрессы), УВЧ-терапию или компрессы с желтой ртутной мазью (повязка по Дубровину). Одновременное использование УВЧ и ртутной мази противопоказано.
Наличие высокой температуры и сформировавшегося инфильтрата является показанием к оперативному лечению флегмоны даже при отсутствии явной флюктуации в очаге поражения. Вскрытие и дренирование области воспаления позволяет уменьшить напряжение тканей, улучшить тканевый обмен и создать условия для эвакуации воспалительной жидкости. Хирургическое вмешательство выполняют под общим наркозом. Вскрытие флегмоны проводят широким разрезом. При этом, чтобы обеспечить хороший отток гноя, широко рассекают не только поверхностные, но и глубокие ткани. После отхождения гнойной жидкости полость промывают и дренируют резиновыми выпускниками, трубками или полутрубками.
На рану накладывают повязки с гипертоническим раствором или водорастворимыми мазями, содержащими антибиотики. Мази на вазелинланолиновой и жировой основе (синтомициновая эмульсия, мазь Вишневского, неомициновая, тетрациклиновая мази и пр.) на ранних этапах не показаны, поскольку они затрудняют отток раневого содержимого. Для того чтобы ускорить отторжение омертвевших участков, применяют специальные некролитические средства – протеолитические ферменты (протеазы, химотрипсин, трипсин) или мази с содержанием ферментов.
После очищения раневой полости используют мазевые повязки. Для стимулирования регенерации применяют троксевазиновую и метилурациловую мазь, для защиты грануляционной ткани от повреждения – мази на жировой основе, для предотвращения повторного инфицирования – водорастворимые мази. В фазе эпителизации и рубцевания наносят шиповниковое и облепиховое масло. При длительно незаживающих ранах и обширных дефектах выполняют дермопластику.
Одновременно с местным лечением проводится консервативная терапия, направленная на повышение защитных сил организма, борьбу с инфекцией и интоксикацией. Пациенту назначают постельный режим. Пораженному участку по возможности придают возвышенное положение. Обезболивающие средства обычно вводят внутримышечно. Всем больным обязательно проводят антибиотикотерапию. Препараты подбирают с учетом чувствительности возбудителя. При анаэробных флегмонах внутримышечно или подкожно применяют противогангренозные сыворотки.
Для регуляции кислотно-щелочного состояния крови и нейтрализации токсинов внутривенно вводят раствор уротропина, для улучшения тонуса сосудов – раствор хлористого кальция. Для улучшения питания сердечной мышцы применяют раствор глюкозы внутривенно. При необходимости применяют препараты, нормализующие деятельность сердечно-сосудистой системы (кофеин и т. д.). Назначают обильное питье, внутривенную инфузионную терапию, витаминотерапию, общеукрепляющие средства и иммуномодулирующие препараты. Антибиотикотерапию продолжают вплоть до ликвидации острого воспаления.
Прогноз и профилактика
Прогноз определяется обширностью поражения, характером гнойного процесса, общим состоянием здоровья пациента и временем начала лечения. При позднем обращении, развитии осложнений возможен летальный исход. После выздоровления часто наблюдается грубое рубцевание, возможны внешние дефекты, нарушение функции пораженного сегмента. Профилактика флегмоны заключается в предупреждении травм, обработке ран и ссадин, своевременном лечении очагов инфекции (кариозных зубов, фурункулов, пиодермии и пр.). При возникновении первых признаков воспаления и малейшем подозрении на флегмону следует немедленно обращаться к врачу.

Флегмона – воспалительный процесс с образованием гноя, протекающий в жировой клетчатке, склонный к распространению на окружающие флегмону ткани. Причем, в гнойно-воспалительный процесс могут подвергаться мышцы, кости, сухожилия и другие части тела.
Флегмона по своей особенности схожа с абсцессом, однако, в отличие от второго, не имеет четких границ поражения.
Основная причина флегмоны – проникновение под кожный покров инфекции, преимущественно бактериальной (стафилококки, стрептококки, анаэробы и другие).
Основные симптомы флегмоны – высокая температура тела, общая слабость, резкая болезненность зоны поражения при ее пальпации.
Флегмона может развиваться в качестве осложнения различных гнойных образований и процессов (фурункулы, карбункулы, абсцессы, сепсис), либо же выступать самостоятельным заболеванием.
Для образования флегмоны в большинстве случаев должно быть выполнено два условия – наличие на коже или слизистой оболочке инфекции и повреждение целостности кожного покрова/слизистой. Для быстрого развития флегмоны и ее стремительное распространение на окружающие ткани необходимо еще одно условие – ослабление защитных свойств организма, т.е. иммунной системы. Понижение иммунитета наиболее часто обусловлено гиповитаминозами, стрессами, переохлаждением и наличием хронических заболеваний, особенно инфекционных (ВИЧ-инфекция, туберкулез, злокачественные опухоли, сахарный диабет, ОРЗ и другие).
Далее, после попадания инфекции под кожу, воспалительный процесс зависит от типа возбудителя:
- Гнойное поражение (гнойная флегмона) развивается при инфицировании стафилококками, стрептококками, гонококками, менингококками, синегнойной палочкой и другими пиогенными микроорганизмами;
- Гнилостное поражение (гнилостная флегмона) развивается при инфицировании гнилостными инфекциями — гнилостным стрептококком, кишечной палочкой, вульгарным протеем, фузобактерий.
- Но наиболее тяжело протекает флегмона, обусловлена инфицированием облигатными анаэробами, которые способны размножаться в условиях отсутствия кислорода – клостридиями, пептококками, бактероидами.

Помимо инфицирования через повреждение кожи или слизистой, патологические микроорганизмы способны сформировать флегмону и из отдаленных участков организма, распространившись гематогенным или лимфогенным путем. Источниками могут быть – лимфаденит, воспаленные миндалины, карбункул, периостит и т.д.
МКБ-10: L03.
Причины флегмоны

Как мы уже и говорили, основная причина флегмоны – инфицирование организма.
Возбудителем флегмоны обычно являются следующие микроорганизмы – стафилококк (особенно золотистый), стрептококки, пневмококки, гонококки, кишечная палочка, гемофильная палочка, дифтерийная палочка, вульгарный протей, Pasteurella multocida, Erysipelothrix rhusiopathiae.
Путями передачи являются – порезы, ссадины, ранения, гематогенный (через кровь) и лимфогенный (через лимфу) пути.
Помимо прямого инфицирования организма, патогенные микроорганизмы могут с током крови и лифы перейти из рядом или отдаленно расположенных очагов инфекции – кариес, ОРЗ (ангина, фарингит, ларингит, трахеит), синуситы, фурункул, карбункул, абсцесс, сепсис, перитонит, остеомиелит, аднексит, простатит и т.д.
Стремительное развитие о осложнения флегмоны обычно обусловлены ослабленным иммунитетом. Причиной этому могут быть – постоянные стрессы, синдром хронической усталости, недостаток витаминов (гиповитаминозы), алкоголизм, наркомания, переохлаждение, наличие хронических заболеваний (ВИЧ-инфекция, сахарный диабет, туберкулез и другие).
Симптомы флегмоны
Основными признаками поверхностной флегмоны являются:
- Формирование на поверхности кожи инфильтрата, обладающего следующими характеристиками – плотный и горячий на ощупь, неподвижный, резко болезненный при пальпации, с отсутствием четких границ, с покраснением (гиперемией) и лоснением кожи;
- Далее инфильтрат размягчается и флегмонозная полость заполняется гноем, который может вырваться наружу, образовывая свищ или же распространится на соседние ткани, формируя новые очаги воспаления и разрушения;
- Отечность в зоне поражения;
- Увеличение регионарных лимфоузлов;
- Общее недомогание, слабость, упадок сил, болезненность, повышенная утомляемость;
- Высокая температура тела, озноб;
- Болезненность при движении, смене положения тела;
- Головная боль;
- Жажда;
- Кожа над хронической флегмоной со временем становится синюшной.
Основными признаками глубокой флегмоны являются:
- Повышенная и высокая температура тела;
- Повышенное потоотделение, озноб;
- Резкое ухудшение общего состояния здоровья, общее недомогание, слабость;
- Уменьшение мочеотделения (олигурия);
- Пониженное артериальное давление;
- Частый и слабый пульс;
- Конечности становятся синюшными (акроцианоз);
- Кожные покровы приобретают бледновато-желтый оттенок;
- Тошнота;
- Жажда.
Как выглядит флегмона можно посмотреть на форуме (не рекомендуется к просмотру лицам со слабой психикой).
Осложнения флегмоны
Среди осложнений можно выделить:
- Лимфаденит;
- Лимфангит;
- Тромбофлебит;
- Рожа;
- Сепсис;
- Гнойные формы менингита, остеомиелита, артрита, плеврита, тендовагинита, артериита и других.
Классификация флегмоны
Классификация флегмоны производится следующим образом:
Первичная – формирование происходит из-за инфицирования организма напрямую, из внешней среды;
Вторичная – формирование происходит из других очагов инфекции, т.е. в качестве осложнения иных инфекционных заболеваний.
Острая флегмона – характеризуется стремительным развитием воспалительного процесса со всеми характерными для флегмоны симптомами.
Хроническая флегмона – обычно развивается при небольшом инфицировании на фоне сильного иммунитета и характеризуется достаточно плотного, практически деревянистого инфильтрата с сопровождением слабовыраженной клинической картины. Кожа над пораженным участком становится синюшного оттенка.
Поверхностная – расположена в толще кожного покрова, что позволяет визуально определить ее наличие.
Глубокая – расположена на внутренних органах, что не позволяет визуально определить ее наличие.
Серозная флегмона – является начальной стадией развития патологии, которая характеризуется скоплением в области воспаления экссудатом, при этом клетки жировой клетчатки пронизывается лейкоцитами. Клетчатка на вид становится студенистой и наполняется мутной водянистой жидкостью. Границы между пораженными и целыми тканями практически отсутствует. Далее, в зависимости от типа возбудителя и состояния иммунной системы, серозная форма флегмоны переходит в гнойную или гнилостную форму.
Гнойная флегмона – характеризуется расплавлением окружающих флегмону тканей (гистолиз) и преобразованием серозной жидкости в гнойный экссудат, с преобладанием беловатого, желтоватого или зеленоватого мутного цвета, что зависит от типа возбудителя. В данном случае, из-за гистолиза, часто наблюдаются такие явления, как – свищи, язвы и полости. Если патологический процесс не остановить, в патологический процесс вовлекаются окружающие части тела – мышцы, сухожилия, кости, кровеносные сосуды и т.д., что приводит к их разрушению.
Гнилостная флегмона – характеризуется преобразованием тканей в рыхлые, скользкие, полужидкие мажущиеся образования темно-зеленого или грязно-коричневого цвета с неприятным запахом. Весь процесс сопровождается тяжелой интоксикацией организма с тошнотой, приступами рвоты, головными болями, головокружениями, сильной болезненностью и бессилием.
Некротическая флегмона – характеризуется образованием некротических очагов, которые при развитии патологического процесса расплавляются или же отторгаются, оставляя по себе раневую поверхность. Если иммунитет и общее состояние здоровья хорошее, или применено квалифицированная медпомощь, флегмонозный очаг отдаляется от окружающих здоровых тканей лейкоцитарным, а далее и грануляционным барьером, что препятствует дальнейшему развитию патологии. После, на данном месте формируются абсцессы, которые самостоятельно или же хирургическим путем вскрываются и подлежат дренированию.
Анаэробная флегмона – характеризуется воспалительным процессов с образованием серозного, темно-серого экссудата со зловонным запахом, а также наличием обширных некротических участков и выделением из пораженных тканей пузырьков газа. Гиперемия отсутствует, однако окружающие ткани напоминают поваренную кожу. При пальпации ощущается мягкое похрустывание, свидетельствующее о наличии под кожей газовых пузырьков.
- Подкожная;
- Подфасциальная;
- Забрюшинная;
- Межмышечные;
- Межорганные;
- Флегмоны клетчатки средостения;
- Флегмоны шеи, кисти, стопы и т.д.
Диагностика флегмоны
Диагностика флегмоны включает в себя следующие методы обследования:

Лечение флегмоны

Лечение флегмоны требует неотложной и квалифицированной медицинской помощи и включает в себя следующие методы и процедуры.
Эти меры необходимы для минимизации затраты организмом энергии, которая необходима для борьбы с воспалительным процессом, а также для уменьшения болезненности, своевременной обработки пораженный участков и при необходимости, срочной медицинской помощи.
До появления инфильтрата, хирургическое вмешательство не проводится. Пациентам назначаются такие процедуры, как:
- Физиотерапевтические процедуры – согревание (грелки, соллюкс, компрессы), УВЧ-терапия;
- Компрессы на основе желтой ртутной мази (повязка по Дубровину).
Хирургическое вмешательство (удаление флегмоны) направлено на вскрытие флегмоны и эвакуация из нее гнойного содержимого. Гнойный очаг в дальнейшем дренируется. Вскрытие флегмоны и ее дренирование способствует улучшить тканевый обмен, снять напряжение тканей и создать условия для эвакуации патологического экссудата и санации воспалительного участка.
Операция проводится под общим наркозом. При этом делается широкий разрез поверхностных и глубоких тканей, после чего выпускается гной, полость промывается и дренируется трубками, полутрубками, резиновыми выпускниками.
Далее, на рану накладывают повязки на основе гипертонического раствора или водорастворимых мазей с добавлением, в случае необходимости, антибиотиков.
Антибиотики при флегмоне подбираются на основе диагностики, т.е. в зависимости от типа выявленного возбудителя воспалительного процесса и его резистентности к конкретному антибактериальному препарату.
Для защиты от повторного инфицирования применяют водорастворимые мази, а для защиты от грануляционного барьера – мази на жировой основе.
На стадии рубцевания и замещения поврежденной кожей эпителием пораженный участок обрабатывают маслами на основе шиповника и облепихи.
В случае не заживления раны в течение длительного времени может применяться кожную пластику.
Для снятия боли применяются обезболивающие средства, которые обычно вводятся внутримышечно.
Для лечения анаэробной формы флегмоны подкожно или внутримышечно вводят противогангренозные сыворотки.
Для укрепления иммунной системы назначается дополнительный прием витаминов и минералов, а также иммунномодуляторы. Особенно полезен витамин С, который стимулирует работу иммунитета.
Для улучшения тонуса кровеносных сосудов вводится раствор хлористого кальция.
Лечение флегмоны народными средствами

Важно! Перед применением народных средств против флегмоны обязательно проконсультируйтесь с лечащим врачом!
Гвоздика. Залейте 1 ст. ложку гвоздики 200 мл воды, доведите средство до кипения и прокипятите его на медленном огне еще 2-3 минуты. После отставьте отвар для настаивания в течение часа, процедите и смочив в средстве тканевую повязку прикладывайте ее к пораженному участку. Также отвар нужно принимать по 1-2 ст. ложки внутрь, 3-4 раза в день, за 15 минут до еды.
Эвкалипт. 2 ст. ложки листьев эвкалипта голубого засыпьте в термос и залейте его 500 мл кипятка. Отставьте средства на 2 часа для настаивания, процедите и принимайте по 1/3 стакана 2-3 раза в сутки.
Почки березы. Залейте стаканом кипятка 10 г березовых почек, поставьте средство на медленные огонь и прокипятите его еще около 15 минут. Дайте отвару остыть, процедите его и применяйте в качестве припарки на пораженный участок. Также средство нужно принимать внутрь по 1 ст. ложке 3-4 раза в сутки, за 15 минут до еды.
Сбор. Смешайте между собой 4 части базилика мягколистного, 3 части зверобоя продырявленного и 2 части листьев белой берёзы. 1 ст. ложку сбора залейте 500 мл кипятка и проварите средство на медленном огне еще около 1-2 минут. Отставьте средство для настаивания на 1 час, процедите и в слегка подогретом состоянии принимайте по 30 мл 5-6 раз в сутки, за 15 минут до еды.
Профилактика флегмоны
Профилактика флегмоны включает в себя:
- Предупреждение травмирования кожи, соблюдение правил безопасности на рабочем месте;
- Своевременная обработка антисептическими средствами травмированной кожи;
- Соблюдение правил личной гигиены;
- Своевременное лечение инфекционных (фурункулез, пиодермия, кариес, ОРЗ) и других заболеваний, способствующих пониженному иммунитету;
- Полноценное питание, отдавая предпочтение продуктам, обогащенным витаминами и минералами;
- Избегание стрессов и переохлаждения организма;
- Соблюдение режима – работа, отдых, полноценный сон.
К какому врачу обратится при наличии флегмоны?
Видео о флегмоне
Читайте также:


