Острая сердечная недостаточность при инфекционных заболеваниях
Острая сердечная недостаточность (ОСН) – это состояние, наступающее в результате резкого ослабления сократительной функции сердечной мышцы, сопровождающееся застойными процессами в малом и большом круге кровообращения, а также нарушением внутрисердечной динамики. Острая сердечная недостаточность приводит к крайне тяжелым осложнениям по причине нарушений функций внутренних органов из-за неспособности миокарда обеспечить необходимое кровоснабжение.
Состояние может возникнуть как обострение хронической сердечной недостаточности или же дебютировать спонтанно у лиц, не имеющих дисфункций сердца в анамнезе. Острая сердечная недостаточность занимает первые места среди причин госпитализации и по показателю смертности во многих странах мира.
Причины острой сердечной недостаточности и факторы риска
Причины, способствующие возникновению острой сердечной недостаточности, делят условно на три группы:
- те, что приводят к увеличению сердечного выброса;
- те, что приводят к резкому и значительному увеличению преднагрузки;
- те, что приводят к резкому и значительному увеличению постнагрузки.
Среди них наиболее частых причин острой сердечной недостаточности:
- расслоение аорты;
- тромбоэмболия легочной артерии;
- пороки сердца (врожденные и приобретенные);
- обострение хронической сердечной недостаточности;
- нестабильная стенокардия;
- анемия;
- аритмии;
- гипертонический криз;
- тампонада сердца;
- осложнения ишемической болезни сердца (инфаркт, острый коронарный синдром);
- напряженный пневмоторакс;
- гипергидратация;
- обострение хронического обструктивного заболевания легких;
- кардиомиопатия у женщин во время беременности;
- тяжелые инфекционные заболевания; и др.
ОСН может развиться на фоне сепсиса, тиреотоксикоза и других тяжелых патологических состояний.
Острая сердечная недостаточность по левому типу (левожелудочковая) образуется при таких патологиях, когда нагрузка приходится преимущественно на левый желудочек: инфаркт миокарда, гипертоническая болезнь, аортальный порок сердца.
Острая сердечная недостаточность по правому типу (правожелудочковая) может быть обусловлена экссудативным перикардитом, стенозом устья легочной артерии, слипчивым перикардитом.
Формы заболевания
Ввиду разнообразия причин, способствующих возникновению острой сердечной недостаточности, она классифицируется в зависимости от преобладающих поражений тех или иных отделов сердца и механизмов компенсации/декомпенсации.
По типу гемодинамики:
- Острая сердечная недостаточность с застойным типом гемодинамики.
- Острая сердечная недостаточность с гипокинетическим типом гемодинамики (кардиогенный шок, синдром малого выброса).
Застойную, в свою очередь, делят на:
- острую сердечную недостаточность по левому типу (левожелудочковая, или левопредсердная);
- острую сердечную недостаточность по правому типу (правожелудочковая, или правопредсердная);
- тотальную (смешанную) острую сердечную недостаточность.
Гипокинетическая (кардиогенный шок) бывает следующих видов:
При кардиогенном шоке показатель летальности достигает 80%.
Согласно стандартам Европейского общества кардиологов (принята в 2008 г.) острая сердечная недостаточность подразделяется на следующие формы:
- обострение хронической сердечной недостаточности;
- отек легких;
- кардиогенный шок;
- изолированная правожелудочковая острая сердечная недостаточность;
- острая сердечная недостаточность при остром коронарном синдроме;
- хроническая сердечная недостаточность с гипертензией.
Стадии
Классификация по степени тяжести основывается на оценке периферического кровообращения:
В зависимости от рентгенологических признаков и проявлений острой сердечной недостаточности (классификация по Киллипу) выделяют:
- класс I – без проявлений признаков сердечной недостаточности;
- класс II – влажные хрипы в нижних отделах легких, симптомы нарушения легочного кровообращения;
- класс III – влажные хрипы в легких, выраженные признаки отека легких;
- класс IV – кардиогенный шок, сужение периферических сосудов, нарушение выделительной функции почек, гипотензия.
Классификация по Килиппу разработана для оценки состояния пациентов с острой сердечной недостаточностью, развившейся на фоне инфаркта миокарда, но может использоваться и для других видов патологии.
Симптомы острой сердечной недостаточности
При острой сердечной недостаточности пациенты предъявляют жалобы на слабость, спутанность сознания. Наблюдается бледность кожных покровов, кожа влажная, холодная на ощупь, отмечается снижение кровяного давления, уменьшение количества выделенной мочи (олигурия), нитевидный пульс. Могут проявляться симптомы основного заболевания, на фоне которого развилась ОСН.
Кроме того, острой сердечной недостаточности свойственны:
- периферические отеки;
- болезненность в эпигастральной области при пальпации;
- одышка;
- влажные хрипы.
Проявлениями ОСН по левому типу являются альвеолярный и интерстициальный отек легких (сердечная астма). Интерстициальный отек легких развивается чаще на фоне физического и/или нервного напряжения, но также может проявиться во время сна в виде резкого удушья, провоцируя внезапное пробуждение. Во время приступа отмечаются нехватка воздуха, надсадный кашель с характерной одышкой, общая слабость, бледность кожных покровов. Из-за резкого усиления одышки пациент принимает вынужденное положение, сидя с опущенными ногами. Дыхание жесткое, пульс аритмичный (ритм галопа), слабого наполнения.
При прогрессировании застойных явлений в малом круге кровообращения развивается отек легких – острая легочная недостаточность, которая вызывается значительным пропотеванием транссудата в легочную ткань. Клинически это выражается удушьем, кашлем с выделением обильного количества пенистой мокроты с примесью крови, влажными хрипами, цианозом лица, тошнотой, рвотой. Пульс нитевидный, кровяное давление снижается. Отек легких относится к неотложным состояниям, требующим незамедлительного проведения интенсивной терапии из-за высокой вероятности летального исхода.
Острая сердечная недостаточность приводит к крайне тяжелым осложнениям по причине нарушений функций внутренних органов из-за неспособности миокарда обеспечить необходимое кровоснабжение.
Острая левожелудочковая недостаточность может проявляться обмороками, обусловленными гипоксией мозга из-за асистолии или снижения сердечного выброса.
Острая сердечная недостаточность по правому типу развивается на фоне тромбоэмболии легочной артерии. Застойные явления в большом круге кровообращения проявляются одышкой, цианозом кожных покровов, отеками нижних конечностей, интенсивной болью в области сердца и правом подреберье. Артериальное давление снижается, пульс частый, слабого наполнения. Наблюдается увеличение печени, а также (реже) селезенки.
Признаки острой сердечной недостаточности, обусловленной инфарктом миокарда, варьируют от незначительного застоя в легких до резкого уменьшения сердечного выброса и проявлений кардиогенного шока.
Диагностика
Для постановки диагноза ОСН проводят сбор жалоб и анамнеза, в ходе которого уточняются наличие заболеваний, на фоне которых развилась патология, уделяя особое внимание принимаемым лекарственным препаратам. Затем проводят:
- объективный осмотр;
- аускультацию сердца и легких;
- электрокардиографию;
- эхокардиографию;
- нагрузочные тесты на основе электрокардиографии (тредмил-тест, велоэргометрия);
- рентгенографическое исследование органов грудной клетки;
- магниторезонансную томографию сердца;
- общий анализ крови;
- биохимический анализ крови (уровни глюкозы, электролитов, креатинина, мочевины, печеночных трансаминаз и пр.);
- определение газового состава крови.
При необходимости проводится коронарография, в ряде случаев может потребоваться эндомиокардиальная биопсия.
Для определения поражения внутренних органов выполняют УЗИ брюшной полости.
ОСН может развиться на фоне сепсиса, тиреотоксикоза и других тяжелых патологических состояний.
С целью дифференциальной диагностики одышки при острой сердечной недостаточности и одышки, обусловленной внесердечными причинами, проводят определение натрийуретических пептидов.
Лечение острой сердечной недостаточности
Пациенты с ОСН подлежат госпитализации в кардиореанимационное отделение или отделение интенсивной терапии и реанимации.
Схема скорой помощи на догоспитальном этапе больным с острой сердечной недостаточностью по левому типу включает:
- купирование приступов так называемой дыхательной паники (в случае необходимости при помощи наркотических анальгетиков);
- инотропную стимуляцию сердца;
- оксигенотерапию;
- искусственную вентиляцию легких;
- снижение пред- и постнагрузки на сердце;
- снижение давления в системе легочной артерии.
К неотложным мероприятиям при купировании приступа острой правожелудочковой недостаточности относят:
- устранение основной причины, на фоне которой возникло патологическое состояние;
- нормализацию кровоснабжения легочного сосудистого русла;
- устранение или снижение тяжести гипоксии.
Лечение острой сердечной недостаточности в отделении кардиореанимации проводится под инвазивным или неинвазивным непрерывным мониторингом:
- инвазивный – выполняется катетеризация периферической артерии или центральной вены (по показаниям), с помощью катетера осуществляется контроль кровяного давления, сатурации венозной крови, а также вводятся лекарственные препараты;
- неинвазивный – контролируется артериальное давление, температура тела, число дыхательных движений и сердечных сокращений, объем мочи, проводится ЭКГ.
Терапия острой сердечной недостаточности в отделении кардиореанимации направлена на минимизацию нарушений функций сердца, улучшение показателей крови, оптимизацию кровоснабжения тканей и органов, а также насыщение организма кислородом.
Для купирования сосудистой недостаточности применяют введение жидкости под контролем диуреза. При развитии кардиогенного шока применяют вазопрессорные средства. При отеке легких показаны диуретические препараты, кислородные ингаляции, кардиотонические лекарственные средства.
Показатель пятилетней выживаемости пациентов, перенесших острую сердечную недостаточность, составляет 50%.
До выхода из критического состояния пациенту показано парентеральное питание.
При переводе из реанимационного отделения проводят реабилитацию больного. На этом этапе лечения определяется необходимость оперативных вмешательств.
Схема лечения острой сердечной недостаточности выбирается в зависимости от этиологических факторов, формы заболевания и состояния пациента и осуществляется посредством оксигенотерапии, а также приема лекарственных средств следующих основных групп:
- петлевые диуретики;
- вазодилататоры;
- инотропные препараты; и др.
Медикаментозная терапия дополняется назначением витаминных комплексов, также пациентам показана диета.
Если острая сердечная недостаточность развилась на фоне пороков сердца, аневризмы сердца и некоторых других заболеваний, рассматривается вопрос о хирургическом лечении.
После выписки из стационара продолжается физическая реабилитация пациента, а также осуществляется дальнейший мониторинг состояния его здоровья.
Возможные осложнения и последствия
Острая сердечная недостаточность представляет опасность именно из-за высокого риска развития жизнеугрожающих состояний:
Прогноз
При кардиогенном шоке показатель летальности достигает 80%.
Показатель пятилетней выживаемости пациентов, перенесших острую сердечную недостаточность, составляет 50%.
Отдаленный прогноз зависит от наличия сопутствующих заболеваний, тяжести протекания сердечной недостаточности, эффективности применяемого лечения, общего состояния пациента, его образа жизни и т. д.
Своевременное адекватное лечение патологии на ранних стадиях дает положительные результаты и обеспечивает благоприятный прогноз.
Профилактика
С целью предупреждения развития, а также для предотвращения прогрессирования уже возникнувшей острой сердечной недостаточности рекомендуют придерживаться ряда мер:
- своевременные консультации кардиолога при подозрении на наличие сердечной патологии;
- достаточная физическая активность (регулярная, но не изнуряющая);
- рациональное питание;
- контроль массы тела;
- своевременное лечение и профилактика заболеваний, которые могут приводить к возникновению острой сердечной недостаточности;
- отказ от вредных привычек.
Видео с YouTube по теме статьи:
[youtube.player]Существует целый ряд сердечных заболеваний, без надлежащего лечения которых возникает опасность инфаркта миокарда, гипертонического криза, коллапса. При наличии врожденных или приобретенных заболеваний, необходимо ознакомиться с основами сестринского процесса при острой сердечно-сосудистой недостаточности. Это поможет предотвратить осложнения, которые часто приводят к смерти больного.
Причины и симптомы заболевания
Острая сердечно-сосудистая недостаточность – это внезапный недостаток кровообращения, вызванный нарушением сократительной функции сердца. Причиной заболевания являются патологические состояния: инфаркт миокарда, порок сердца, сбои в работе сердечного ритма. Существуют примеры развития болезни обособленно: на фоне физического или психологического перенапряжения. Заболевание может развиться всего за несколько часов.
Интересный факт! Основной причиной болезни у женщин является артериальная гипертония, а у мужчин – ишемическая болезнь сердца.

Причин, способствующих развитию сердечной недостаточности, очень много. К ним можно отнести заболевания, связанные с кровообращением и работой сердца. Этот ряд пополняют:
- сахарный диабет;
- аритмия;
- кардиальный синдром;
- миокардит;
- кардиомиопатия;
- гипертония.
Первые симптомы при острой сердечно-сосудистой недостаточности:
- слабость;
- резкое головокружение;
- сильная одышка;
- бледность кожи;
- упадок температуры;
- болевые ощущения в области грудной клетки и в сердце.
Острая сердечно-сосудистая недостаточность может проявляться тяжелыми клиническими синдромами: отеком легких, кардиогенным шоком и сердечной астмой, которые развиваются в течение пары часов. Без оказания надлежащей помощи и дальнейшего лечения, заболевание может закончиться смертью.
Для предотвращения приступов острой сердечно-сосудистой недостаточности необходимо регулярно проводить полное медицинское обследование, которое сможет определить заболевание на ранних этапах.

Различают два типа острой сердечно-сосудистой недостаточности: левожелудочковая и правожелудочковая. Симптоматическая картина меняется, в зависимости от классификации заболевания.
Левожелудочковая недостаточность характеризуется гипотоническими проявлениями и застоем крови в малом кругу кровообращения, наблюдается левостороннее расширение границ сердца, учащенное сердцебиение (приступ тахикардии) и сердечно-астматический всплеск, который переходит в отек легких. Явным признаком этого заболевания, помимо основных симптомов, является выделение пенистой и кровянистой мокроты из ротовой полости.
При поражении правого сердечного желудочка появляется одышка, болезненные ощущения в печени, цианоз.
Внешние проявления
Основные проявления острой сердечно-сосудистой недостаточности – обморок, шок и коллапс.
Обморок – это внезапная потеря сознания, которая имеет небольшую продолжительность. Это вызвано нарушением поступления крови в головной мозг. Обморок длится до пары минут. Это не отдельное заболевание, а лишь признак сердечно-сосудистых болезней.

Причинами потери сознания являются любые действия, приводящие к нарушению кровообращения и недостаточности кислорода. Закрытые душные помещения, нервное истощение или страх, длительное нахождение стоя – это основные причины, ведущие к обмороку.
Перед обморочным состоянием ощущается головокружение, слабость, в ушах слышатся посторонние шумы, возникает видимая пелена перед глазами, отек конечностей и тошнота. При обмороке больной падает без сознания, дыхание редкое и поверхностное, а пульс становится слабым.
Такое состояние требует экстренной помощи в следующей последовательности:
- Положить больного на ровную поверхность, немного поднять ноги.
- Обеспечить свободный доступ кислорода, избавив тело от давления одежды в районе воротниковой зоны, пояса.
- Приложить ко лбу потерявшего сознание холодный компресс.
Эти действия способствуют сужению сосудов и улучшению тока крови к головному мозгу.
Если спустя пару минут больной не очнулся – это свидетельствует об ошибочном предварительном диагнозе. В таком случае потребуется срочная помощь профильного врача.
Шок – это опасный патологический процесс, вызванный физическим или эмоциональным потрясением. Шоковое состояние подразумевает срыв работы компенсаторной реакции организма (нервная система, дыхательные пути, кровообращение, обмен веществ и другие).
Причины шокового состояния:
- ряд сердечно-сосудистых заболеваний;
- критическое обезвоживание организма;
- большая кровопотеря;
- сильная аллергическая реакция;
- сепсис.
Признаками шока являются: головокружение, слабость, поверхностное дыхание, синеватые губы и ногти, боль в грудной клетке, беспамятство, полная дезориентация, бледность, частый пульс, холодный пот.
Больному запрещено давать любое питье при явных травмах головы, ранениях брюшной полости, внутренних кровотечениях.
Шок – это состояние, которое требует незамедлительного медицинского вмешательства, включая неотложную сестринскую помощь. Она включает оказание противошоковых мер.
- Находящегося в сознании больного необходимо успокоить.
- Тело, даже в летний период, следует укутать в теплый плед или одеть на больного теплую одежду.
- Если нет травм головы, шеи или позвоночника, нужно уложить больного на спину и немного приподнять ноги.
- Напоить потерпевшего сладким чаем.
- Регулярно фиксировать показатели давления и пульса до приезда врача.

Последующие сестринские действия должны курироваться квалифицированным врачом.
Коллапс – это резкое падение сосудистого тонуса и уменьшение количества циркулирующей крови. Приступы коллапса сопровождаются понижением артериального давления и приводят к упадку всех рабочих процессов организма.
Причинами состояния коллапса являются:
- Внезапные большие потери крови, связанные с внешними ранениями или разрывом внутренних органов.
- Резкие приступы аритмии.
- Нарушения сократительной функции миокарда.
- Расширение периферических сосудов (возникает в условиях повышенной влажности и температуры при острых инфекционных заболеваниях).
- Повышенное эмоциональное состояние (часто проявляется у подростков, на фоне сильных переживаний).
Причины, которые вызвали коллапс, не влияют на основные признаки заболевания. Наблюдается внезапное ухудшение состояния. Больной жалуется на головную боль, шумы в ушах, потемнение в глазах. Основным признаком служит ноющая боль в области грудной клетки, сильная слабость и заторможенность. Также явными симптомами коллапса является побледнение, тусклый взгляд и учащенное дыхание. Если не оказать первую доврачебную помощь, больной может потерять сознание.
Сестринский процесс
| Действие | Обоснование |
|---|---|
| Положить больного на ровную и жесткую поверхность, приподняв нижние конечности с помощью подушки или стула. | Облегчается приток крови к мозгу. |
| Обеспечить полный покой. | Снижается степень кислородного голодания. |
| Подложить грелки к конечностям, тело укутать теплым одеялом. При возможности напоить больного горячим чаем. | Снижается степень кислородного голодания. |
| Освободить больного от тесной одежды. Провести ингаляцию кислорода. | Улучшается кровоснабжение мозга, повышается сосудистый тонус. |
| Измерять артериальное давление и пульс каждые 5 минут до приезда врача. | Это покажет динамику состояния больного врачу. |
В случае отключения сознания у больного, требуется провести ряд реанимационных действий, которые включают непрямой массаж сердца и провождение искусственного дыхания. При замедлении в оказании медицинской реанимационной помощи, приступ может окончиться смертью.
Последующее наблюдение у врача является обязательным. В большинстве случаев коллапс вызван тяжелыми заболеваниями. Дома сбои сердечного функционирования можно зафиксировать обычным тонометром – механическим или автоматическим. С помощью регулярной проверки показателей давления и пульса можно предотвратить ряд сердечных заболеваний и смерть.
Как только синдром купирован, больного направляют на лечение в условиях стационара. Там опытный врач-кардиолог пропишет курс лечения, который будет препятствовать рецедиву острого состояния. Если состояние пациента удалось вовремя стабилизировать, и больной идет на поправку – через некоторое время его отправляют домой. Лечение, к сожалению, на этом не заканчивается.
Кроме того, что больной должен неукоснительно выполнять рекомендации лечащего врача, касаемые режима активности и отдыха, питания и образа жизни в целом, к нему ежедневно будет приходить медсества. Ее задача — контролировать состояние пациента, ведь, даже если он пропустит появление каких-то опасных симптомов, она сможет их заметить. В обязанности медицинской сестры также входят инъекции, измерение уровня артериального давления больного, опрос.
Помощь детям
Острая сердечно-сосудистая недостаточность у детей может возникнуть вследствие инфекционно-токсических и аллергических заболеваний, острых отравлений и гипоксии – это энергетически-динамическая недостаточность. Снижение функций сердца также происходит из-за перегрузки миокарда и исчерпания компенсаторных возможностей – это гемодинамическая недостаточность. Деление заболевания на данные типы считается условным.
В терапевтических исследованиях сердечной недостаточности в детском возрасте выявлена прямая связь возникновения болезни с непосредственными поражениями сердечной мышцы (врожденный или приобретенный порок сердца, миокардит, отравление кардиотоксическими ядами).
Основными признаками недостаточности у детей является:

Оказание доврачебной помощи при острой сердечно-сосудистой недостаточности у ребенка должно производится при проявлении первых симптомов. Для этого следует придерживать ребенка в полусидячем положении. Кисти рук и ноги нужно опустить в теплую воду. При возможности провести ингаляцию кислорода. Эти действия способствуют стабилизации уровня артериального давления и налаживанию поступления кислорода к головному мозгу.
Приступы сердечной недостаточности у детей – это показатель необходимости полного обследования. Данное заболевание лечится методом устранения причин заболевания.
Отказ от курения и алкоголя положительно повлияет на работу сердца и других органов. Правильное питание и занятия спортом укрепят сердечную мышцу. Любая профилактика сердечных заболеваний предотвращает возникновение острой сердечно-сосудистой недостаточности. Любое самолечение может вызвать негативные последствия. Прежде чем предпринимать какие-либо меры профилактики или лечебное воздействие на организм, необходимо в обязательном порядке проконсультироваться с врачом.
Для подготовки материала использовались следующие источники информации.
[youtube.player]ЭТИОЛОГИЯ и ПАТОГЕНЕЗ наверх
ОСН может развиваться de novo , то есть, у лица без дисфункции сердца в анамнезе, или как острая декомпенсация ХСН.
1) приводящие к быстрому нарастанию симптоматики: острый коронарный синдром (инфаркт миокарда или нестабильная стенокардия, приводящие к ишемии и дисфункции значительной зоны миокарда, механические осложнения острого коронарного синдрома, инфаркт миокарда правого желудочка), гипертонический криз, нарушение ритма сердца и проводимости, тромбоэмболия легочной артерии, тампонада сердца, расслоение аорты, перипартальная кардиомиопатия, стресс-индуцированная кардиомиопатия ( takotsubo ), осложнения хирургических вмешательств, напряженный пневмоторакс;
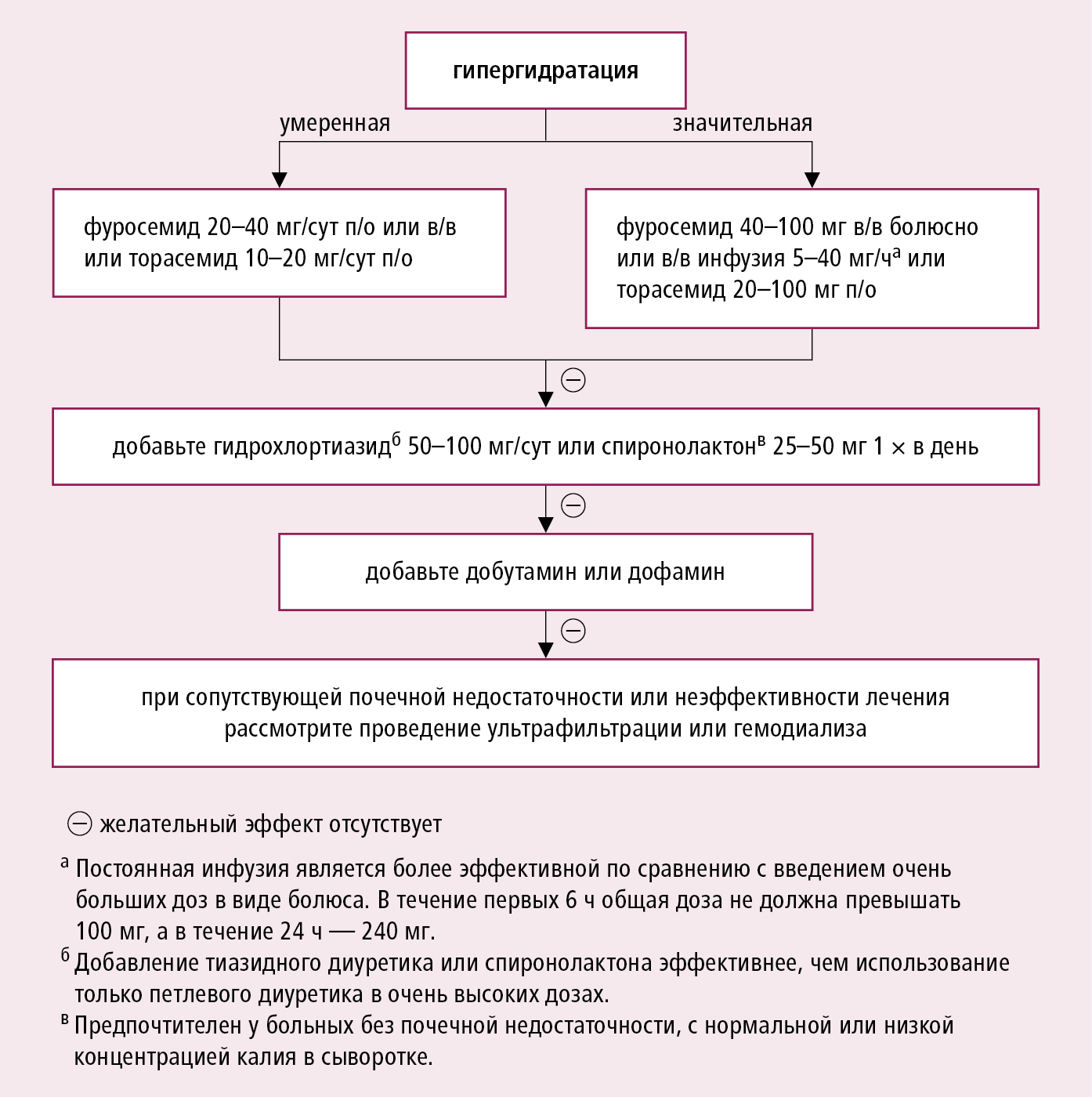
2) приводящие к более медленному нарастанию симптоматики: инфекции (в т. ч. миокардит (кроме гигантоклеточного) и инфекционный эндокардит), метаболические и гормональные нарушения (напр., дисфункция щитовидной железы, феохромоцитома, кетоацидоз при сахарном диабете), гипергидратация, синдром высокого сердечного выброса (тяжелая инфекция, особенно сепсис, тиреотоксический криз, анемия, артериовенозные фистулы, болезнь Педжета).
ОСН, как правило, развивается вследствие уже имеющегося повреждения сердца. Возможно выделение вариантов ОСН в зависимости от причины, лежащей в её основе, или провоцирующих факторов, например, ОСН при острой тромбоэмболии лёгочной артерии, острая декомпенсация ХСН.
Самая частая причина, особенно в пожилом возрасте — ишемическая болезнь сердца. У лиц более молодого возраста преобладают: дилатационная кардиомиопатия, нарушение сердечного ритма, врожденные и приобретенные пороки сердца, миокардит.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. Субъективные и объективные симптомы:
1) ретроградного застоя:
а) в большом круге кровообращения (правожелудочковая недостаточность) — периферические отеки (отеки тестоватой консистенции вокруг косточек или крестцовой зоны; могут не успеть появиться), расширение яремных вен и пальпаторная болезненность в эпигастрии (вследствие увеличения печени), иногда — транссудат в серозных полостях (плевральной, брюшной, перикардиальной);
б) в малом круге кровообращения (левожелудочковая недостаточность → отек легких) — одышка, учащенное дыхание и одышка в положении сидя, влажные хрипы над легочными полями
2) снижения сердечного выброса (периферической гипоперфузии; встречаются редко, указывают на худший прогноз) — быстрая утомляемость, ощущение слабости, аменция, сонливость; кожа бледная, холодная, влажная, иногда периферический цианоз, нитевидный пульс, гипотензия, олигурия;
3) основного заболевания, вызвавшего ОСН.
Согласно рекомендациям ESC (2016) рекомендуют применять классификацию больных на основании т. н. гемодинамического профиля. Наличие или исключение застоя (застой = влажный профиль vs без застоя = сухой профиль) и периферической гипоперфузии (периферическая гипоперфузия = холодный профиль vs правильная периферическая перфузия = теплый профиль), прежде всего на основании объективного обследования (иногда дополнительно лабораторными исследованиями), определяет диагноз 4 основных профилей больных и дает возможность разработать дальнейшую тактику (→рис. 2.19‑2). Внимание: гипоперфузия не является синонимом гипотензии — у большинства больных артериальное давление в пределах нормы либо повышенное.
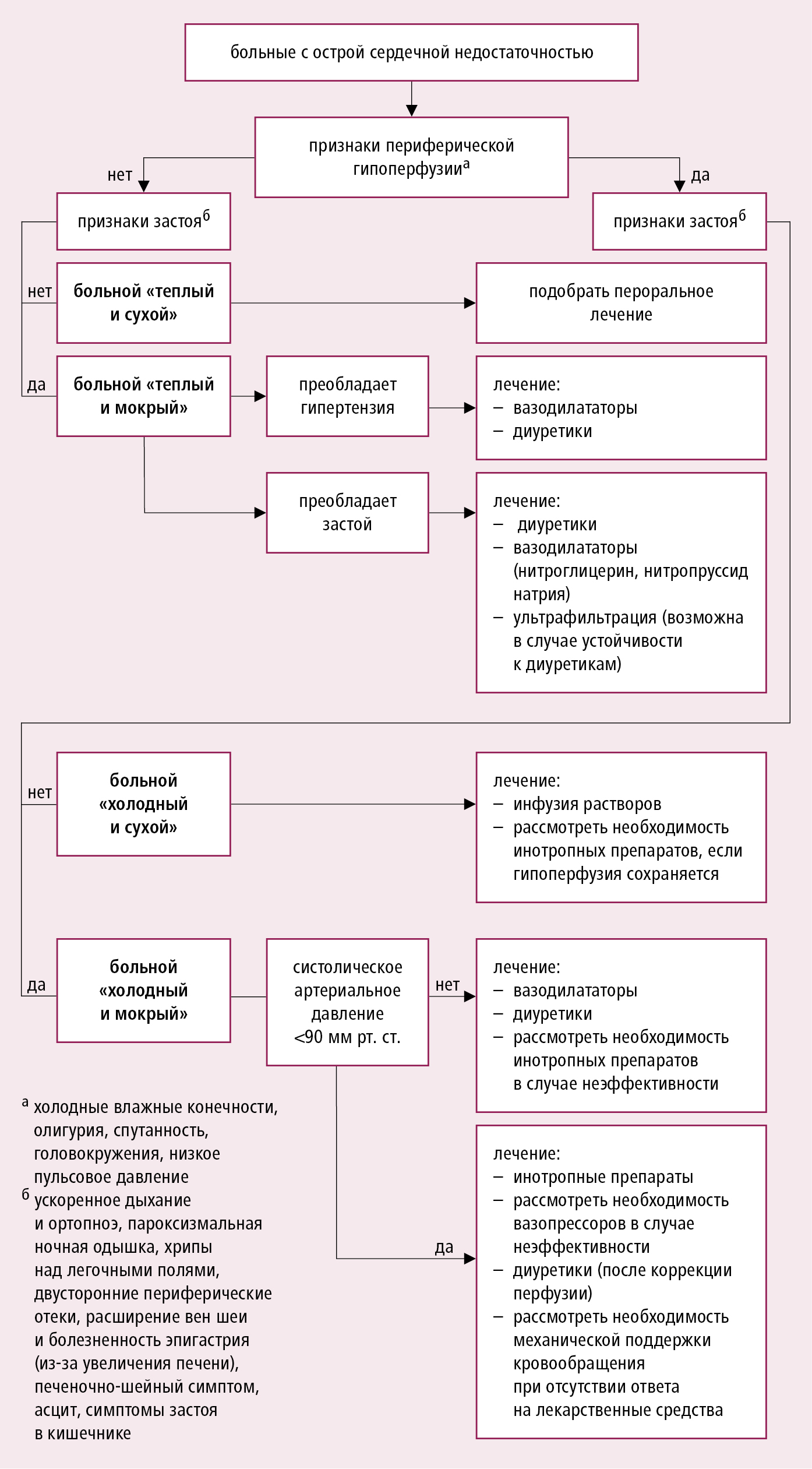
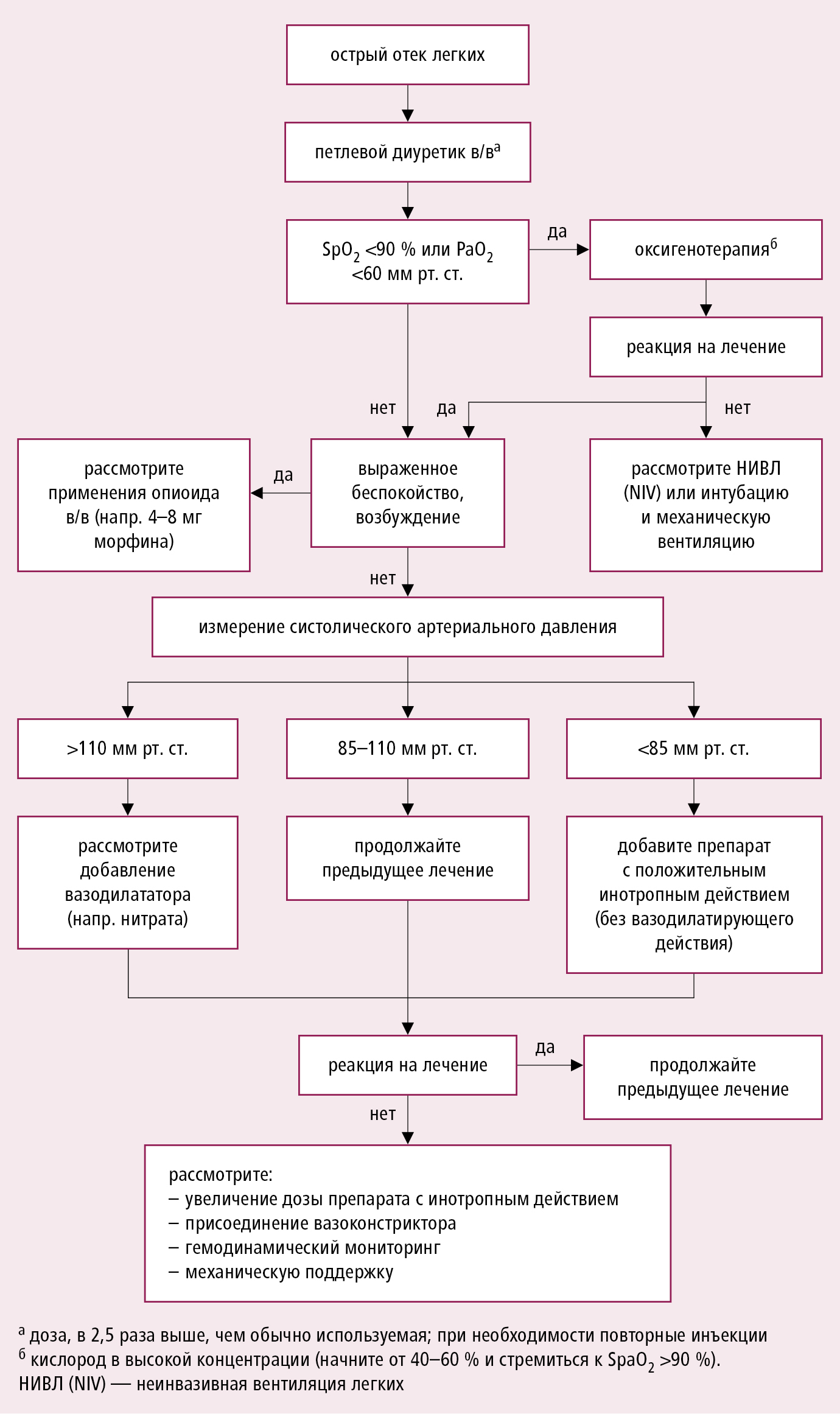
Рисунок 2.19-2. Алгоритм лечения больных с острой сердечной недостаточностью в зависимости от клинической картины на раннем этапе заболевания (на основании рекомендаций ESC 2016, модифицировано)
2. ОСН может протекать как:
1) обострение или декомпенсация ХСН — симптомы застоя крови в большом и малом кругах кровообращения;
3) ОСН с высоким артериальным давлением — субъективные и объективные симптомы СН сопровождаются высоким артериальным давлением и, как правило, сохраненной систолической функцией левого желудочка, признаками повышенного тонуса симпатической нервной системы, с тахикардией и спазмом кровеносных сосудов; пациент может быть в состоянии нормоволемии или только незначительной гипергидратации, часто появляются объективные симптомы отека легких без симптомов застоя в большом круге кровообращения;
4) кардиогенный шок — гипоперфузия тканей вследствие ОСН, типично систолическое артериальное давления 30 мм рт. ст., анурия или олигурия, часто — нарушения ритма сердца; быстро развиваются симптомы гипоперфузии органов и отека легких;
5) изолированная правожелудочковая ОСН — синдром малого выброса без отека легких, повышение давления в яремных венах с увеличением печени или без;
На основании субъективных и объективных симптомов, а также результатов дополнительных исследований.
Дополнительные методы исследования
1. ЭКГ: обычно наблюдаются изменения, вызванные основным заболеванием сердца, чаще признаки ишемии миокарда, нарушения ритма и проводимости.
2 . РГ грудной клетки: кроме симптомов основного заболевания может выявить застой в малом круге кровообращения, жидкость в плевральных полостях и увеличение камер сердца.
3. Эхокардиография: выявляет функциональные нарушения (систолическую или диастолическую дисфункцию, дисфункцию клапанов) или анатомические изменения сердца (напр., механические осложнения инфаркта миокарда).
4. УЗИ грудной клетки: дает возможность визуализации интерстициального отека легких; УЗИ брюшной полости — проводят с целью измерения ширины нижней полой вены и оценки асцита.
5. Лабораторные исследования: обязательные — общий анализ крови, концентрации креатинина, мочевины, калия и натрия, глюкозы, сердечных тропонинов, активность ферментов печени в крови, газометрия артериальной крови (у пациентов с незначительной одышкой ее можно заменить пульсоксиметрией, за исключением случаев шока с очень низким сердечным выбросом и периферическим вазоспазмом). Определение мозгового натрийуретического пептида (BNP/NT-proBNP) поможет в дифференциальной диагностике сердечной (увеличение концентрации) и внесердечной причин одышки; помните, что у пациентов со стремительно нарастающим отеком легких или острой митральной недостаточностью концентрации пептидов в момент госпитализации могут еще находиться в пределах нормы. Определение D-димера — показано у больных с подозрением на острую тромбоэмболию легочной артерии.
6. Эндомиокардиальная биопсия: показания →разд. 2.19.1.
Следует быстро (макс. в течение 120 мин) установить, является ли ОСН следствием болезни, при которой необходимы специфические действия: коронарография и возм. реваскуляризация в случае ОКС или кардиохирургическое вмешательство в случае разрыва миокарда, расслоения аорты, опухоли сердца или дисфункции нативного либо исскуственного клапана.
Другие причины одышки →разд. 1.29 и отеков →разд. 1.30.
Причины некардиогенного отека легких →разд. 3.1.1 (признаки, помогающие отличить некардиогенный отек легких от кардиогенного →табл. 2.19-5), острая дыхательная недостаточность, интерстициальные заболевания легких (с острым течением) →разд. 3.14.