Острые кишечные инфекции в украине

Диета при кишечной инфекции, когда вследствие рвоты и диареи происходит сильное обезвоживание организма и утрата жизненно необходимых веществ, направлена на восстановление водно-солевого равновесия и возвращение желудочно-кишечному тракту способности нормально выполнять его функции.
При поражении организма дизентерийной палочкой, сальмонеллой, ротавирусом или энтеровирусной инфекцией лечение кишечной инфекции диетой необходимо в обязательном порядке, и, по сути, оно является важнейшей частью симптоматической терапии кишечных патологий.
Лечение кишечной инфекции диетой
Независимо от конкретного вида бактерий или вирусов, ставших причиной заболевания, лечение кишечной инфекции диетой у взрослых следует начинать с временной приостановки приема любой пищи. Главное в течение острого периода - не допустить дегидратации, которая при достижении определенного уровня (20% от физиологического объема жидкости в организме¬) представляет смертельную угрозу.
Поэтому при возникновении острых кишечных интоксикаций необходимо принимать внутрь так называемые регидрационные растворы или препараты-регидранты: раствор Рингера-Локка, Регидрон, Гидровит, Глюкосолан, Гастролит, Тригидрон (выпускаются в пакетиках, содержимое которых растворяемых в воде). Данные плазмозамещающие, дезинтоксикационные солевые растворы рекомендуется пить при незначительной диарее - по 50 мл на каждый килограмм массы тела, при средней тяжести состояния - по 80 мл на килограмм. Дозировка для детей указана в инструкциях к препаратам, и поить ребенка нужно в зависимости от его возраста и состояния.
Согласно установленному Всемирной организацией здравоохранения оптимальному составу раствора против обезвоживания, на один литр должно приходиться 3,5 г хлорида натрия; 1,5 г хлорида калия; 3 г цитрата натрия и 20 г глюкозы.
Большинство врачей считают, что диета при острой кишечной инфекции, а также диета при вирусной кишечной инфекции – на первом этапе заболевания – состоит в употреблении подслащенного черного чая (1-1,2 литра в день). При этом общий объем жидкости, выпиваемой в течение суток, должен быть не менее 2-2,5 литров. Некоторые гастроэнтерологи рекомендуют взрослым употреблять отвар из сушеных плодов шиповника или черники, настой кожуры свежих яблок, процеженный рисовый отвар.
Диета при кишечной инфекции у взрослых
Какая диета при кишечной инфекции назначается врачами? Это диета №4, основанная на употреблении продуктов, которые ни химически, ни механически, ни термически не раздражают пищевод, желудок и кишечник. Поэтому пища должна быть полужидкой консистенции, средней температуры, готовиться на пару или вариться, а также тщательно измельчаться перед употреблением. Режим питания – 5-6-разовый.
Калорийность такой диеты при кишечной инфекции взрослых составляет примерно 1980 ккал; сахара положено не более 40 г, а соли - не более 10 г в день; содержание жиров и углеводов снижено соответственно до 70 г и 250 г, а количество белков находится на уровне 100 г в сутки.
После улучшения самочувствия пациентов переводят на диету №4Б, которая значительно выше по суточной калорийности (около 3000 ккал) и содержанию углеводов (до 400 г); жиров, белков, сахара и поваренной соли – как в диете №4. Диета №4Б уже позволяет блюда тушить, запекать в духовке и слегка поджаривать. А количество приемов пищи сокращается до четырех раз в день. При этом обе диеты рекомендуют и ограничивают одни и те же продукты.
Диета детям при кишечной инфекции
Лечение кишечной инфекции диетой у детей предполагает необходимость ограничить потребление углеводной пищи, в первую очередь, молочного сахара (лактозы), которую содержит молоко и продукты на его основе. Дело в том, что главный этап переваривания углеводов, в том числе лактозы, происходит не в желудке (где углеводы лишь частично гидролизируются), а в тонком кишечнике. И при наличии кишечной бактериальной инфекции молочный сахар начинает усиленно бродить, что вызывает чрезмерное газообразование и, как следствие, вздутие живота и колики.
По этой причине для детей первого года жизни, которые находятся на искусственном вскармливании, необходимо на время болезни заменить обычные молочные смеси смесями с низким содержанием лактозы или с полным ее отсутствием.
Детям-грудничкам, которых мамы кормят грудным молоком, объем высосанного молока не рекомендуется снижать более чем на 40% (на несколько дней), так как в нем находятся защитные антитела. В вот количество кормлений должно быть увеличено. Однако главный регулятор данного процесса - аппетит малыша и его общее состояние.
Кроме того, несмотря на то, что система пищеварения детей такого возраста находится в процессе развития и совершенствования, изначально среди кислот их желчи преобладает таурохолевая кислота, имеющая антисептические свойства и помогающая бороться с патогенными кишечными бактериями и вирусами.
Детям постарше диета при острой кишечной инфекции, а также диета при вирусной кишечной инфекции - относительно запрета и разрешения на те или продукты - практически ничем не отличается от тех правил питания, которые следует соблюдать взрослым.
Меню диеты при кишечной инфекции
Приблизительное меню диеты при кишечной инфекции может состоять из манной или протертой рисовой полужидкой каши, сваренной на воде, и сладкого чая и сухариками из белого хлеба. На второй завтрак можно предложить кисель с тем же сухариком.
Обед может состоять из нежирного говяжьего бульона с сухариком на первое и мясного суфле на второе. Завершение обеда – стакан шиповникового отвара. Кисель (или желе) из черной смородины подходит для полдника.
А на ужин можно съесть протертую кашу из овсяных хлопьев и куриную паровую котлету, а также выпить чашу некрепкого чая или яблочного компота.
Рецепты диеты при кишечной инфекции
Многие рецепты диеты при кишечной инфекции, к примеру, протертых каш, не требуют описания. А вот как приготовить на пару суфле из курятины, мы подскажем.
Потребуется куриная грудка, которую нужно отварить (целиком или разрезав на несколько кусков). Затем вареная курятина измельчается через мясорубку или с помощью блендера.
Далее измельченное мясо соединяется с сырым яичным желтком, взбитым в пену яичным белком и 3-4 ложками куриного бульона, в котором нужно размешать пару чайных ложек пшеничной муки и посолить. Масса тщательно перемешивается до однородного состояния, выкладывается в смазанную рафинированным растительным маслом форму и готовится на пару.
Вместо муки можно положить такое же количество вареного и измельченного риса. Тогда в смесь следует добавить небольшой кусочек сливочного масла.
Диета при кишечной инфекции требует неукоснительного соблюдения, тогда организму и взрослого, и ребенка будет намного легче справиться с болезнью.
Что можно есть при кишечной инфекции?
Можно употреблять высушенный до состояний сухарей белый хлеб; слизистые супы на нежирном мясном бульоне; протертые каши (не на молоке); паровые блюда из рубленого мяса или птицы; яйца (две штуки в день – всмятку или в виде парового омлета); ягодные и фруктовые кисели; протертый творог с низким процентом жирности; чай и черный кофе. Сливочное масло можно класть в блюда, но совсем понемногу (5-7 г).
Чего нельзя есть при кишечной инфекции?
Список того, чего нельзя есть при кишечной инфекции, гораздо обширнее. Так, диета при кишечной инфекции абсолютно не допускает употребления хлеба и сдобной выпечки; перловой, кукурузной, ячневой и пшенной каш; молока и молочных продуктов (кроме творога).
Также в рационе не должно быть: жирного мяса, птицы и рыбы; колбас и мясных копченых продуктов; соленой и копченой рыбы; свежих овощей (белокочанной капусты, огурцов, томатов, лука, чеснока) и пряновкусовой зелени; свежих фруктов и ягод; бобовых и грибов.
Консервы, соусы, приправы (горчица, хрен и т.д.), острый сыр, яйца (жареные и вареные вкрутую), шоколад, кондитерские изделия, фруктовые соки, газированные напитки, алкоголь нельзя употреблять ни под каким предлогом - пока токсины не будут выведены из организма и не наладится нормальная работа желудочно-кишечного тракта.
- 14 Августа, 2019
- Инфекционные болезни
- Светлана Павлова
Кишечные инфекции – это опасные заболевания, которые нередко поражают людей всех возрастных категорий. Их вызывают бактерии, вирусы и токсины. В организме развивается патологический процесс, который провоцирует нарушение функционирования желудочно-кишечного тракта (ЖКТ). Заражение возникает при использовании в пищу продуктов и воды, содержащих инфицированные микроорганизмы. В статье рассмотрим, какие бывают кишечные инфекции, как их определить и почему они возникают.
Классификация инфекций в зависимости от возбудителя
Инфекция ЖКТ – одна из самых распространенных заразных патологий в мире. В этой значительной группе заболеваний насчитывается более 30 видов, которые ежегодно поражают более миллиарда человек. По медицинской статистике они занимают третье место среди всех инфекционных недугов. В зависимости от типа возбудителя, который вызвал хворь, существуют следующие виды кишечных инфекций:
- Бактериальные – их вызывают болезнетворные бактерии: кишечная палочка, шигелла, сальмонелла. Они передаются через воду, продукты питания, грязные руки и предметы.
- Вирусные – виновниками болезни являются ротавирусы, аденовирусы, энтеровирусы. Заражение происходит воздушно-капельным путем, через еду, грязные руки и предметы.
- Грибковые – при снижении иммунитета нередко происходит размножение в кишечнике грибков Candida.
- Протозойные – провоцируют простейшие болезнетворные микроорганизмы. Распространяются насекомыми, иногда передаются половым путем.
Откуда берутся возбудители заразных болезней?
Источниками кишечных инфекций является человек или животное, в организме которого содержатся патогенные бактерии. Выделяются они из зараженного организма с фекалиями, рвотной массой, выдыхаемым воздухом при чихании и кашле. Вне организма человека и животного болезнетворные организмы размножаются редко. Чаще всего, попадая в неблагоприятные условия внешней среды, они погибают. Однако возбудители сибирской язвы сохраняются в почве в течение многих лет. Опасность источников кишечных инфекций зависит от:
- длительности и массивности выделений;
- профессии зараженного (учитель, воспитатель, повар, продавец продуктов).

Кроме того, для окружающих опасность больных зависит от:
- особенностей течения болезни – тяжелое, легкое, бессимптомное, носительство;
- периода болезни – скрытый, разгар болезни или выздоровление.
Очень опасны пациенты с тяжелым течением в период разгара болезни, но их можно изолировать, так как они легко выявляются. Больных с легким и бессимптомным течением недуга, а также носителей определить сложно, поэтому они считаются более опасными.
Зараженные животные тем опаснее для человека, чем больше он с ними контактирует. Это может быть крупный и мелкий рогатый скот при сибирской язве и бруцеллезе, кошки, болеющие токсоплазмозом, собаки с бешенством. От диких животных заражаются на охоте при разделке туш и обработке шкур. Предотвратить заражение помогают проводимые эпидемиологические обследования.
Пути передачи заразных болезней
Для желудочно-кишечных инфекций (ЖКИ) характерны следующие пути передачи:
- Алиментарный – употребление некачественной пищи, плохо вымытых овощей и фруктов.
- Водный – использование воды для питья и приготовления еды из сомнительных источников.
- Контактно-бытовой – через предметы обихода, некачественное мытье рук, не соблюдение личной гигиены.
- Воздушно-капельный – патологические микроорганизмы, которые больной выделил с мокротой при разговоре, чихании и кашле, попадают в организм здорового человека с воздухом.
Следует отметить, что аэрозольный путь передачи ЖКИ встречается редко. Чаще всего люди заражаются из-за несоблюдения личной гигиены.
Клиническая картина
Независимо от причины возникновения болезни и вида кишечной инфекции у больных возникают общие симптомы, которые проявляются:
- Болевым синдромом – болезненные ощущения возникают в верхней или нижней части живота.
- Диареей – для многих кишечных инфекций характерна учащенная дефекация с ложными позывами.
- Запорами – возникают в тяжелых случаях и сохраняются несколько суток.
- Изменением стула – структура его становится жидкой, водянистой, происходит изменение цвета. В составе каловых масс появляются вкрапления крови, слизи и непереваренных остатков пищи.
- Тошнотой и рвотой – эти признаки зависят от тяжести недуга. Рвота появляется один раз или несколько, после нее пациенту становится лучше или, наоборот, состояние ухудшается.
- Общей интоксикацией организма – ухудшается состояние: возникает лихорадка, появляются головные боли, снижается аппетит и наступает сильная слабость.

При обнаружении симптомов кишечной инфекций лечение проводят обязательно под наблюдением врача, чтобы не возникло серьезных осложнений.
Последствия
При несвоевременной или неполноценной медицинской помощи инфекционное заболевание кишечника может вызвать:
- Обезвоживание – потеря большого количества жидкости в результате поноса и рвоты. Нарушается водно-солевой обмен, снижается давление, учащается сердцебиение.
- Дегидратационный шок – стремительное обезвоживание с угрозой смерти.
- Токсический шок – быстрое наступление интоксикации с падением артериального давления.
- Острая почечная недостаточность.
- Воспалительный процесс в легких – пневмония.
Диагностика
В случае появления подозрений на кишечную инфекцию пациенту необходимо обратиться к терапевту. Поставить конкретный диагноз после беседы и проведенного осмотра больного невозможно. Поэтому обязательно назначаются для определения вида кишечной инфекции исследования:
- Копрограмма – выявляются физические, химические и микроскопические характеристики каловых масс.
- Бактериологическое – определяется возбудитель болезни при посеве биоматериала на питательную среду и его чувствительность к антибиотикам.
- Серологическое – проверяется кровь пациента на антитела. Анализ берется на пятый день заболевания и позволяет точно выявить разновидность микроорганизма.
После получения результатов проведенных исследований устанавливается точный диагноз и назначается соответствующая терапия.
Вирусные инфекции
Какие бывают кишечные инфекции вирусного характера? Рассмотрим специфические симптомы основных из них:
- Ротавирусная – повышенная температура тела, возможен насморк, боль в горле, тошнота и рвота, после которой наступает облегчение, диарея – пенистые водянистые испражнения желтоватого оттенка, потеря аппетита, ухудшение общего состояния.
- Аденовирусная – высокая температура, сильная интоксикация, частый обильный стул, рвота, увеличенные лимфоузлы, воспаление слизистых рта, возможен конъюнктивит.
- Энтеровирусная – температура может подняться до 40 градусов, появляется боль в мышцах и суставах, возможны судороги, воспаляется носоглотка, возможны болезненные ощущения в области сердца, понос и рвота.
Вирусные кишечные инфекции передаются через грязные руки, плохо вымытые овощи и фрукты, некачественную воду, а также воздушно-капельным путем при разговоре, чихании и кашле больного человека. Недуги чаще всего начинаются с острого течения. Нередко бывает их сложно диагностировать, потому что симптомы в зависимости от вируса очень разнообразны.
Терапия
Лечение симптомов кишечной инфекции состоит в следующем:
Кроме лекарственных средств, которые надо принимать под наблюдением врача, необходимо обязательно соблюдать диету.
Бактериальные кишечные инфекции
Эти заболевания нередко возникают из-за несоблюдения личной гигиены, неправильной термической обработки продуктов, употребления пищи с истекшим сроком годности или хранящейся в ненадлежащих условиях. Вызывают недуг различные бактерии:
- кишечная палочка;
- стафилококки;
- сальмонелла;
- шигелла.
Признаки кишечной инфекции, вызванной вирусами и бактериями, схожи между собой. Но следует учесть, что бактериальная кишечная инфекция протекает более тяжело. Инкубационный период имеет широкий диапазон и занимает от нескольких часов до нескольких дней. У детей, болеющих вирусной инфекцией, нередко после улучшения самочувствия наблюдается резкое ухудшение состояния. Это свидетельствует о бактериальном осложнении. Оно характеризуется подъемом высокой температуры, тошнотой, рвотой, белым налетом на языке и миндалинах, а также сильной интоксикацией. Наиболее часто звучат следующие названия кишечных инфекций, вызванные бактериями:
Точный диагноз могут поставить только в инфекционном отделении больницы после исследования каловых масс и крови. При тяжелом состоянии пациенту назначаются антибиотики. В остальном терапия проводится так же, как и при вирусной инфекции. Врач выписывает солевые растворы, сорбенты, а для восстановления слизистой кишечника – ферменты. При сильном обезвоживании солевой раствор вводят внутривенно, используя капельницу. Для снижения температуры используют жаропонижающие средства. Все лечение проводится строго под наблюдением врача.
Дизентерия
Одной из основных кишечных инфекций бактериального происхождения является дизентерия. Ее возбудитель – бактерия шигелла, которая активно размножается в благоприятной питательной среде и моментально погибает при кипячении. Заразиться можно от носителя болезни или больного человека. Особую опасность представляют люди, переносящие этот недуг в легкой форме и работающие в сфере общественного питания. Скрытый период болезни в среднем продолжается 2–3 дня. К главным симптомам дизентерии (кишечной инфекции) относится:
- общая слабость, быстрая утомляемость;
- потеря аппетита;
- головная боль;
- повышенная температура тела;
- понос с содержанием слизи и крови;
- тошнота и рвота;
- ложные позывы к дефекации.
Начало болезни протекает остро. У пациента появляется озноб, пропадает аппетит, появляются тупые боли в животе, возникает рвота. Недуг может проявляться в легкой форме с возникновением незначительных судорог или вызывать тяжелое состояние, сопровождающееся неврологическими расстройствами. Часто возникает обезвоживание организма. Особое место при лечении дизентерии имеет диета. Пищу готовят в протертом виде, полностью исключая растительную клетчатку. Сразу после начала болезни начинают приводить в порядок водно-солевой баланс. При средних и тяжелых формах применяют антибиотики. Восстанавливают микрофлору кишечника и поддерживают иммунитет. Все назначения делает только врач.
Сальмонеллез
Какие бывают кишечные инфекции? Одной из острых инфекций, вызванных бактериями, является сальмонеллез. Основным источником заражения являются животные, носители сальмонелл. Главный путь передачи происходит через продукты питания – мясо животных и птиц, рыбу, молоко и яйца. Возможно получить инфекцию и после употребления некачественной воды из открытых водоемов. Сальмонеллы очень устойчивы к условиям внешней среды: хорошо переносят сушку, заморозку, устойчивы к копчению, сохраняются в солениях, но погибают при кипячении. Попадая из желудка в слизистые оболочки кишки, бактерии начинают выделять токсины, которые способствуют развитию болезни. Инкубационный период при сальмонеллезе (кишечной инфекции) в среднем составляет от 12 часов до суток. Заболевание нередко начинается остро, и отмечаются следующие симптомы:
- повышенная температура до 39 градусов;
- состояние озноба;
- боль в голове;
- недомогание и слабость;
- схваткообразные приступы боли в животе;
- тошнота и рвота;
- жидкий стул с неприятным запахом, пенистый до 10 раз в день, возможно содержание слизи, иногда примеси крови.
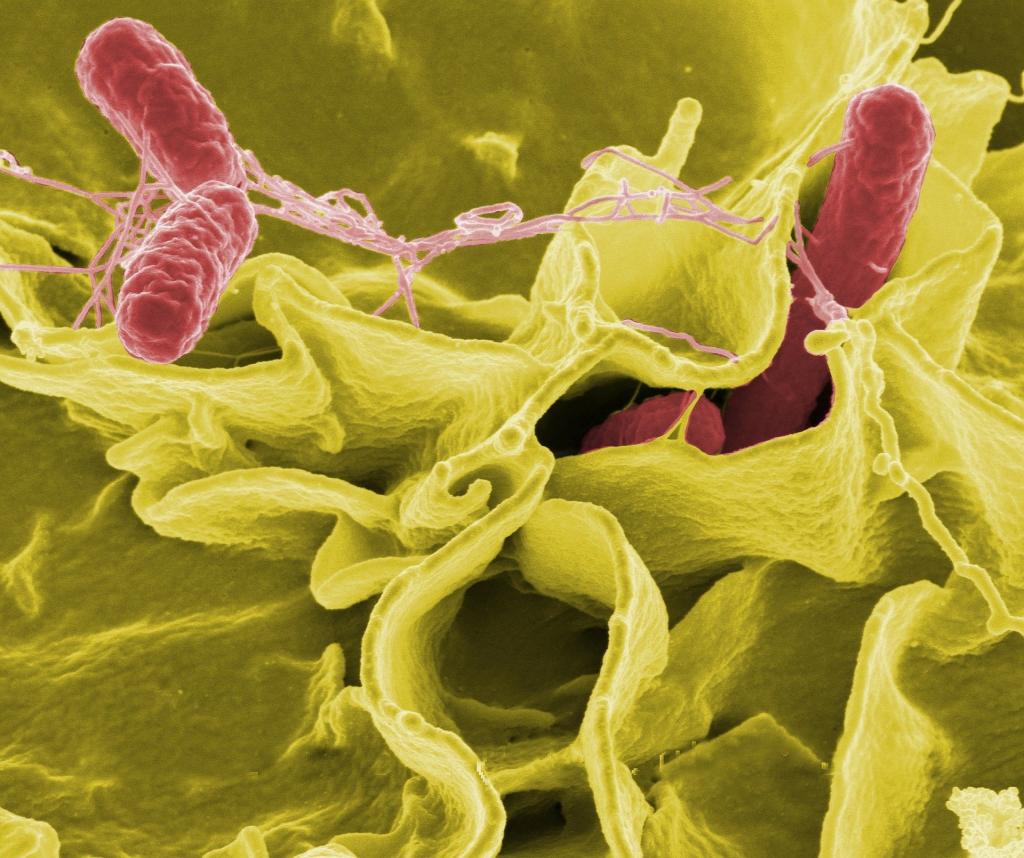
Для лечения используют препараты, восстанавливающие водно-солевой баланс, проводят обезвреживание и вывод токсинов, для уничтожения сальмонелл применяют антибиотики, поддерживают организм витаминными комплексами, восстанавливают полезные бактерии биопрепаратами. Все лечение проводится строго под наблюдением врача. В средних и тяжелых случаях – в отделениях стационара.
Профилактика
Летний период является благоприятным для распространения кишечных инфекций. В это время люди массово выезжают на природу, купаются в открытых водоемах, едят свежие фрукты и овощи, готовят мясные продукты на улице. Поэтому с целью профилактики острых кишечных инфекций необходимо:
- строго соблюдать гигиену – часто и тщательно мыть руки;
- пить только бутилированную воду и пастеризованное молоко или подвергать их кипячению;
- мыть тщательно фрукты, ягоды и овощи проточной водой;
- соблюдать тепловой режим при приготовлении мяса и рыбы;
- не хранить вместе сырые и готовые продукты;
- для хранения скоропортящихся продуктов использовать холодильник и соблюдать сроки хранения;
- соблюдать чистоту в местах приготовления пищи, своевременно выносить мусор.

Придерживаясь этих простых правил, можно избежать заражения кишечными инфекциями и сохранить здоровье. Но если вы заметили симптомы заболевания, лечиться самостоятельно нельзя, обратитесь к врачу.
Заключение
Теперь вы знаете, какие бывают кишечные инфекции. Болезни локализуются в ЖКТ и сопровождаются рядом общих симптомов, но каждое из них имеет и свои индивидуальные признаки. Возбудителями недугов служат патогенные бактерии и вирусы, которые передаются чаще всего из-за несоблюдения гигиены и неправильной обработки продуктов. Тяжелее всего их переносят дети и люди пожилого возраста. В результате ослабленного иммунитета у них нередко возникают тяжелые осложнения. Поэтому очень важно своевременно проводить профилактику острых кишечных инфекций.
Аннотация научной статьи по клинической медицине, автор научной работы — Крамарев С.А.
Статья посвящена одной из наиболее серьезных проблем в педиатрии — острым кишечным инфекциям . Подробно рассматриваются вопросы лечения — регидратация , антибактериальная терапия , вспомогательная терапия. Даны рекомендации по диете детей с инфекционной диареей .
Похожие темы научных работ по клинической медицине , автор научной работы — Крамарев С.А.
Treatment of Acute Intestinal Infections in Children
The article deals with one of the most serious problems in pediatrics — acute intestinal infections . The issues of treatment — rehydration , antibiotic therapy , adjuvant therapy are considered in detail. The recommendations on the diet of children with infectious diarrhea had been given.
УДК 616.34-022.6-036.11-053.2-085 КРАМАРЕВ С.А.
Национальный медицинский университет имени А.А. Богомольца, г. Киев
ЛЕЧЕНИЕ ОСТРЫХ КИШЕЧНЫХ ИНФЕКЦИЙ
Резюме. Статья посвящена одной из наиболее серьезных проблем в педиатрии — острым кишечным инфекциям. Подробно рассматриваются вопросы лечения — регидратация, антибактериальная терапия, вспомогательная терапия. Даны рекомендации по диете детей с инфекционной диареей. Ключевые слова: острые кишечные инфекции, диарея, регидратация, антибактериальная терапия.
Одной из серьезных проблем педиатрии в мире является уровень заболеваемости острыми кишечными инфекциями (ОКИ) среди детей. По данным Всемирной организации здравоохранения (ВОЗ), в мире ежегодно регистрируется от 68,4 до 275 млн диарейных заболеваний. По данным Всемирного банка, в половине всех случаев смерть детей в возрасте до 5 лет вызвана инфекционными заболеваниями (заболевания органов дыхания, острые кишечные инфекции, корь, малярия, ВИЧ-инфекция).
ОКИ являются широко распространенной патологией, занимающей второе место (после острых респираторных инфекций) среди всех инфекционных заболеваний в детском возрасте. На долю детей приходится около 60—70 % всех случаев, регистрирующихся в разных возрастных группах. Согласно материалам ВОЗ, в развивающихся странах у детей в возрасте младше 5 лет ежегодно возникает около 1 миллиарда эпизодов диареи (в среднем 3—4 эпизода диареи в год на 1 ребенка). Вследствие диареи ежегодно умирает 3 миллиона детей (около 80 % из них — дети в возрасте до 2 лет). ОКИ занимают третье место в этих странах в структуре детской смертности, составляя 15 % всех ее случаев.
Согласно данным официальной статистики, в Украине ежегодно регистрируется 50—60 тыс. случаев инфекционных диарей у детей. От ОКИ в стране ежегодно умирает 20—30 детей.
Секреторные — диареи, вызываемые в основном вирусами или бактериями, которые выделяют эн-теротоксин и характеризуются преимущественным поражением тонкого кишечника (энтерит).
Инвазивные — диареи, вызываемые в основном бактериями и характеризующиеся преимущественным поражением толстого кишечника (колит).
Этиология инфекционных диарей
— энтеропатогенные, энтеротоксигенные и эн-тероагрегативные эшерихии;
— лямблия гиардиа. Инвазивные диареи:
— энтероинвазивные и энтерогеморрагические эшерихии;
Лечение острых кишечных инфекций у детей
Комплекс лечебных мероприятий ОКИ состоит из 4 компонентов:
1. Регидратационная терапия.
2. Антибактериальная терапия.
3. Вспомогательная терапия.
В 1978 году Всемирная организация здравоохранения внедрила в практику лечения обезвоживания при диарейных заболеваниях растворы для пер-оральной регидратации (оральные регидратацион-ные соли — ОРС). Использование ОРС в качестве основного метода борьбы с обезвоживанием при диарее дало возможность снизить в мире смертность среди детей в возрасте до 5 лет при диарейных заболеваниях с 4,8 до 1,8 млн ежегодно.
Согласно современным рекомендациям, состав раствора для пероральной регидратации при диарее должен быть следующим:
— натрия — 75 ммоль/л (натрия хлорид 2,6 г/л);
— калия — 20 ммоль/л (калия хлорид 1,5 г/л);
— глюкозы — 75 ммоль/л (глюкоза 13,5 г/л);
— цитрата натрия — 10 ммоль/л (2,9 г/л);
— осмолярность — 245 мосм/л.
Своевременная и адекватная регидратационная
терапия является первоочередным и наиболее важным звеном в лечении ОКИ, как секреторных, так и инвазивных. Раннее применение адекватной реги-дратационной терапии является главным условием быстрого и успешного лечения. Регидратационная
терапия проводится с учетом тяжести обезвоживания организма ребенка (табл. 1).
Если у ребенка с диареей отсутствуют признаки обезвоживания, то основной целью регидрата-ционной терапии является его профилактика. Для этого уже с первых часов заболевания ребенку дают пить большее количество жидкости: детям младше 2 лет — по 50—100 мл после каждого стула; детям от 2 до 10 лет — по 100—200 мл после каждого стула; детям старше 10 лет — столько жидкости, сколько они хотят выпить.
Методика проведения пероральной регидратации при наличии признаков обезвоживания. Количество необходимой жидкости при обезвоживании рассчитывается в зависимости от его выраженности. При легкой степени дегидратации регидратация осуществляется в амбулаторных условиях, в два этапа.
1-й этап: в первые 4—6 часов проводится ликвидация водно-солевого дефицита, возникшего во время болезни (табл. 2). На этом этапе регидратации необходимо использовать специальные растворы для пероральной регидратации. Пищу, за исключением грудного молока, в течение начального периода регидратации давать не следует.
Ориентировочным количеством жидкости на начальном этапе регидратации может быть 20 мл/ кг/ч детям раннего возраста и 750 мл в час для детей старше 12 лет и взрослых.
При проведении пероральной регидратации в амбулаторных условиях медицинский работник должен посетить пациента через 4—6 часов после начала лечения, оценить эффект терапии и выбрать один из следующих вариантов действий:
1) при исчезновении или значительном уменьшении признаков обезвоживания — переход на поддерживающую терапию (2-й этап);
Таблица 1. Определение степени обезвоживания при диарее у детей
Состояние Чувствует себя хорошо, активен Неспокойный, возбужденный Сопор, ступор, кома
Глаза Нормальные Запавшие Запавшие
Жажда Пьет нормально Пьет жадно Пьет вяло, не пьет
Кожная складка Расправляется (быстро, до 1 с) Расправляется медленно (2-10 с) Расправляется очень медленно
Потеря массы тела До 5 % 5-10 % Более 10 %
Решение Признаков дегидратации нет Незначительная дегидратация (1-2-я степень) Тяжелая дегидратация (2-3-я степень)
Масса тела (кг) Необходимое количество жидкости (мл)
Таблица 2. Расчет жидкости для пероральной регидратации при нетяжелой степени эксикоза
на первом этапе
2) при сохранении признаков обезвоживания на том же уровне лечение повторяют в течение последующих 4—6 часов в том же режиме. На этом этапе возобновляют кормление;
3) при нарастании тяжести обезвоживания показана госпитализация.
2-й этап: поддерживающая регидратация, проводимая в зависимости от текущих потерь жидкости, которые продолжаются с рвотой и стулом. Ориентировочный объем раствора для поддерживающей регидратации — 50—100 мл или 10 мл/кг массы тела после каждого стула. На этом этапе глюкозо-со-левые растворы могут чередоваться с бессолевыми растворами — фруктовыми и овощными отварами, чаем, особенно зеленым, без сахара.
Антибактериальная терапия ОКИ у детей
Показания к назначению антибиотиков при инфекционной диарее:
— тяжелые формы инвазивных диарей (гемоко-лит, нейтрофилы в копрограмме);
— дети в возрасте до 3 месяцев;
— дети с иммунодефицитными состояниями, ВИЧ-инфицированные дети; дети, которые находятся на иммуносупрессивной (химио-, лучевая), продолжительной кортикостероидной терапии; дети с гемолитическими анемиями, гемоглобино-патиями, аспленией, хроническими заболеваниями кишечника, онко-, гематологическими заболеваниями;
— гемоколит, шигеллез, кампилобактериоз, холера, амебиаз (даже при подозрении на эти заболевания).
При оказании помощи при инфекционной диарее в амбулаторных условиях антибактериальные препараты вводятся перорально (табл. 3). Их парентеральное введение показано только в условиях стационара.
Сегодня в Украине широкое применение в качестве эмпирической терапии ОКИ нашли
Согласно классификации активных лекарственных ингредиентов по категориям отпуска в некоторых странах Европейского Союза (Бельгия, Франция) лекарственные формы нифуроксазида (Лекор) для перорального применения в разовой дозе 200 мг отпускаются без рецепта; в других странах, в том числе и в Украине, препарат имеет категорию рецептурного.
Эффективность и безопасность нифуроксазида (суспензия, таблетки) в 2004 г. была изучена в клинике детских инфекционных болезней НМУ имени А.А. Богомольца. В исследовании принимали участие 400 детей в возрасте от 2 мес. до 14 лет. Доза препарата соответствовала инструкции. Курс лечения составлял 7 дней.
Результаты исследования эффективности нифу-роксазида (суспензия, таблетки) при ОКИ бактериальной этиологии у детей представлены в табл. 4.
Как видно из табл. 4, в первый день лечения симптомы со стороны нервной системы, снижение аппетита отмечались у всех пациентов. В последний день приема препарата указанные симптомы исчезли. В конце курса терапии нифуроксазидом также исчезли боли в животе и нормализовалась температура тела.
Кроме общих симптомов ОКИ была проанализирована динамика выраженности местных симптомов со стороны желудочно-кишечного тракта. К
Таблица 3. Антибактериальные препараты, которые рекомендованы при инфекционной диарее у детей
Препарат Дозы,курс терапии
Цефиксим (перорально) Суспензия: 8 мг/кг в 1-2 приема. Капсулы: 400 мг 1 раз. Курс 5 дней
Азитромицин (перорально) 1-й день — 10 мг/кг 1 раз. 2-5-й день — 5 мг/кг 1 раз
Нифуроксазид (перорально) Суспензия: — дети от 2 до 6 мес. — 2,5-5 мл (110-220 мг) 2 раза; — от 6 мес. до 6 лет — 5 мл (220 мг) 3 раза. Таблетки: дети старше 6 лет — 200 мг 4 раза. Курс 5-7 дней
Ко-тримоксазол (перорально) Дети от 2 до 5 лет — 200 мг сульфаметоксазола/40 мг триметоприма. Дети от 5 до 12 лет — 400 мг сульфаметоксазола/80 мг триметоприма. Дети старше 12 лет — 800 мг сульфаметоксазола/160 мг триметоприма в 2 приема. Курс 5 дней
Цефтриаксон (в/в) 50 мг/кг 1 раз в сутки. Курс лечения 3-5 дней
7-му дню лечения частота дефекаций была в пределах физиологической нормы, из стула исчезли патологические примеси.
С целью определения профиля безопасности нифуроксазида всем пациентам проводили общий анализ крови, определяли уровень АЛТ в крови. Обследования проводились дважды: в начале терапии и после ее отмены.
При анализе показателей общего анализа крови в начале лечения отмечены нарушения, характерные для острого периода ОКИ, — умеренный лейкоцитоз у большинства пациентов, сдвиг формулы крови влево, повышенная СОЭ. При обследовании в динамике почти у всех детей показатели общего анализа крови нормализовались. Активность АЛТ была в пределах возрастной нормы у всех пациентов до и после лечения.
В результате проведенного исследования был сделан вывод, что нифуроксазид (суспензия, таблетки) является безопасным и эффективным антибактериальным препаратом для лечения ОКИ у детей. Таким образом, нифуроксазид (Лекор) может быть рекомендован в схемах лечения ОКИ у детей как антибактериальный препарат.
Использование адекватной регидратационной терапии, диетотерапии, а при необходимости — антибактериальной терапии почти всегда обеспечивает выздоровление больного. Наряду с этим ряд препаратов могут оказывать позитивное влияние на организм ребенка во время болезни, способствовать сокращению длительности ее симптомов, облегчению состояния больного, хотя и не имеют решаю-
Таблица 4. Динамика основных клинических симптомов ОКИ у детей во время лечения
Симптомы Количество пациентов
1-й день Конец курса лечения
Нарушение общего состояния
0 баллов 1 балл 2 балла 312 88 400
0 баллов 1 балл 2 балла 312 88 400
0 баллов 1 балл 2 балла 338 62 400
Боль при дефекации
0 баллов 1 балл 2 балла 201 181 18 400
36-37 °С 37-38°С > 38 °С 35 202 163 400
Кратность: — 1-2 раза; — 3-5 раз; — > 5 раз 184 216 300 100
Консистенция: — редкие; — кашицеобразные; — оформленные 327 73 400
Слизь в стуле: — 0 баллов; — 1 балл; — 2 балла 84 299 17 347 53
Кровь в стуле: — 0 баллов; — 1 балл; — 2 балла 386 14 400
щего значения для выхода из заболевания. Из таких препаратов широкое использование получили про-биотики. Они способствуют нормализации биоценоза кишечника, могут выступать как антагонисты патогенных бактерий за счет их конкурентного действия. При инвазивных диареях эффективность терапии повышается при параллельном применении пробиотиков и антибиотиков. При секреторных диареях пробиотики могут выступать в качестве самостоятельных средств лечения. Курс терапии про-биотиками должен составлять 5—10 дней.
Уменьшить длительность интоксикации при инфекционной диарее и ускорить выздоровление могут энтеросорбенты. Основой для применения энтеросорбентов у детей является то, что они способны фиксировать на своей поверхности не только токсические продукты, но и возбудителей инфекционной диареи (вирусы, бактерии). Сорбенты тормозят адгезию микроорганизмов на поверхности слизистой оболочки кишки, снижают транслокацию микрофлоры из кишечника во внутреннюю среду организма и, таким образом, препятствуют генерализации инфекционного процесса.
Перспективными при лечении диареи у детей являются кремниевые сорбенты, активность которых превышает таковую других энтеросорбентов. В отличие от угольных сорбентов для достижения цели не требуется введения большого объема кремниевых сорбентов, значительно превосходящих угольные по органолептическим свойствам. Наличие микропор у энтеросорбентов препятствует сорбции высокомолекулярных белковых токсинов, которые имеются у микробных возбудителей. Угольные сорбенты проникают в подслизистый слой кишечника и могут повреждать его, вызывая воспаление.
Вскармливание женским молоком должно сохраняться при ОКИ в режиме, который был до заболевания. Это связано с тем, что лактоза женского молока хорошо переносится детьми с диареей. Кроме того, женское молоко содержит эпителиальный, трансформируемый и инсулиноподобный факторы роста. Эти вещества способствуют более быстрому восстановлению слизистой оболочки кишечника детей. Также в женском молоке содержатся проти-воинфекционные факторы типа лактоферрина, ли-зоцима, 1&А, бифидус-фактора.
Детям на искусственном вскармливании в остром периоде заболевания рекомендуется уменьшать суточный объем пищи на 1/2—1/3, в остром периоде колита — на 1/2—1/4. Возможно увеличение кратности кормлений до 8—10 раз в сутки для
грудных детей и до 5—6 раз для старших детей, особенно при позывах на рвоту. В это время наиболее физиологичным считается раннее постепенное возобновление питания. Возобновление качественного и количественного состава пищи, характерного для данного возраста ребенка, осуществляется в максимально возможный короткий срок после проведения регидратации и исчезновения признаков обезвоживания. Считается, что раннее возобновление обычного рациона питания вместе с проведением пероральной регидратации способствует уменьшению диареи и более быстрой репарации кишечника.
У детей, получающих прикорм, в рацион рекомендуется вводить каши на воде, более раннее назначение мясного пюре. Можно давать печеное яблоко, кисломолочные продукты. Рекомендовано введение в рацион продуктов, богатых пектиновыми веществами (печеное яблоко, бананы, яблочное и морковное пюре). Последнее особенно показано при ОКИ, которые сопровождаются колитическим синдромом.
У некоторых детей в разгар болезни (чаще при сальмонеллезе) нарушается внешнесекреторная функция поджелудочной железы, о чем свидетельствуют метеоризм, обильный зловонный серо-зеленый стул с повышенным содержанием нейтрального жира и свободных жирных кислот в копрограмме. В таких случаях детям, находящимся на искусственном вскармливании, назначают адаптированные смеси, которые в своем составе содержат среднеце-почечные триглицериды, легко усвояемые в организме больного ребенка без участия панкреатической липазы и желчных кислот.
У детей старшего возраста при легких формах диареи без токсикоза в первые дни заболевания необходимо уменьшить объем пищи на 15—20 %, она должна быть протертой. Недостаточное количество пищи дополняют жидкостью: чаем, глюкозо-солевыми растворами, отварами круп, овощей и фруктов. Постепенно, с 3-5-го дня, ребенка переводят на полноценное питание соответственно возрасту. При среднетяжелых формах количество пищи снижают на 20—30 % в течение первых 2—3 дней с постепенным, в течение 4—6 дней, возвращением к диете согласно возрасту.
У детей старшего возраста целесообразно исключение из рациона продуктов, вызывающих избыточную осмотическую нагрузку на кишечник:
— концентрированные мясные бульоны;
— соки, сладкие напитки, цельное молоко.
Рекомендуются продукты, содержащие нежную
Таблица 5. Оценка эффективности нифуроксазида при ОКИ у детей
Характеристика эффективности лечения Абс. %
Читайте также:


