Острый лейкоз и грибковая инфекция
Эпидемиология кандидоза. Частота инвазивного кандидоза составляет 9—15 % при трансплантации гемопоэтических клеток крови (ТГКК), 1 — 13 % при острых лейкозах, 1—2 % при лимфомах, до 0,5 % при солидных опухолях. Из дрожжевых грибов наиболее частыми патогенами являются Candida albicans. Наблюдается тенденция к снижению частоты их выделения с 80-90 % (70-80-е годы) до 40-60 % (90-е годы).
Начиная с 90-х годов возрастает выделение Candida попalbicans: С. tropicalis, С. krusei, С. glabrata, С. kefyr, С. parapsilosis и др.. Одна из причин увеличения Candida non-albicans — проведение антифунгальной профилактики азоловыми препаратами. На долю инфекций, вызванных С. glabrata, приходится от 5 до 35 %, С. tropicalis — от 8 до 43 %.
С. lusitaniae, С. dubliniensis, С. guilliermondii относятся к редким патогенам. Высокая частота выделения Candida non-albicans при инвазивных микозах регистрируется прежде всего у больных с гемобластозами.
Определяющим фактором в развитии инвазивного кандидоза является длительность нейтропении. При нейтропении от 1 до 20 дней вероятность развития системного микоза не превышает 20 %, от 21 до 40 дней — 40 %, от 40 дней и более достигает 60 %. Другим не менее важным фактором возникновения инвазивного кандидоза является колонизация грибами слизистых оболочек.
Вероятность развития инвазивного кандидоза увеличивается, если при культуральном исследовании отделяемого со слизистых оболочек (рот, нос, влагалище, кишечник) определяются грибы рода Candida не из одного локуса, а из нескольких. Более значимым является выделение дрожжевых грибов в образцах, взятых из мест, не граничащих между собой (например, рост грибов в посевах изо рта и влагалища).
Это подтверждено в ряде исследований. Одно из них проведено P. Martino и соавт.. Системный кандидоз развился у 18 (32 %) из 56 больных при колонизации кандидами нескольких не граничащих между собой областей; только у 2 (1,2 %) из 170 пациентов при выявлении кандид из одного локуса и лишь у 1 (0,5 %) из 198 больных без признаков колонизации грибами.
Инвазивные микозы достоверно чаще регистрируются у больных с центральными венозными катетерами, находящихся на парентеральном питании, при терапии глюкокортикоидами. Чаще инвазивный кандидоз возникает у пациентов, которые получают антациды, Н2-блокаторы или иные средства, подавляющие кислотность желудочного сока, а также при длительном применении антибактериальных препаратов. Как правило, у больных с гранулоцитопенией имеется не один, а несколько факторов, потенцирующих развитие инвазивного кандидоза.
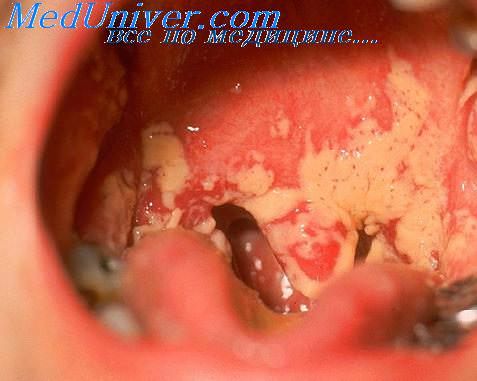
Кандидоз — это прежде всего эндогенная инфекция. Кандиды могут заселять кожу, слизистую оболочку ротоглотки, кишечник, транслокация их происходит, особенно при нейтропении, через поврежденный эпителий кишечника после курсов цитостатической терапии. Описаны случаи передачи кандид от больного к больному при длительном пребывании их в стационаре через предметы окружающей среды.
В крови грибы циркулируют непродолжительное время, затем, повреждая эндотелий, они внедряются в органы, вызывая образование небольших абсцессов.
Нейтрофилы, моноциты и макрофаги составляют основное звено защиты для макроорганизма от инвазии такими грибами, как Candida spp., Aspergillus spp., Mucor spp. Инфекции, вызванные этими грибами, встречаются прежде всего при нарушенном фагоцитозе, что является следствием заболевания или результатом цитостатической терапии.
Течение инвазивного микоза может быть стремительно быстрым в случае развития его при глубокой нейтропении и вялым, медленным при возникновении у больных с невыраженной нейтропенией или при заболеваниях, сопровождающихся дефектами функции нейтрофилов.
Клеточное звено иммунитета является ведущим в защите от инвазии грибами Cryptococcus neoformans, Histoplasma capsulatum и Coccidioides immitis. При дефектах клеточного иммунитета чаще возникает диссеминированный микоз, вызванный этими грибами, чем ограниченный в легких. Выраженное поражение грибами рода Candida слизистых оболочек в отличие от инвазивного кандидоза развивается также при дефиците клеточного иммунитета.
Выделяют следующие формы кандидоза:
• поверхностный — поражение кожи и слизистых оболочек (при нейтропении чаще диагностируют орофарингеальный и эзофагеальный);
• инвазивный кандидоз, который включает кандидемию, острый диссеминированный кандидоз, хронический диссеминированный кандидоз, кандидозное поражение одного органа.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый лейкоз образуется при злокачественной трансформации гемопоэтической стволовой клетки в примитивную недифференцированную клетку с аномальной продолжительностью жизни.
Лимфобласты (ОЛЛ) или миелобласты (ОМЛ) проявляют аномальную пролиферативную способность, вытесняя нормальную костномозговую ткань и гемопоэтические клетки, индуцируя анемию, тромбоцитопению и гранулоцитопению. Находясь в крови, они могут инфильтрировать различные органы и ткани, включая печень, селезенку, лимфатические узлы, центральную нервную систему, почки и гонады.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Симптомы острого лейкоза
Симптомы заболевания обычно начинают проявляться только за несколько дней или недель перед установлением диагноза. Нарушение гемопоэза вызывает наиболее часто встречаемые симптомы (анемию, инфекции, кровоподтеки и кровоточивость). Другие симптомы и жалобы не являются специфическими (например, бледность, слабость, недомогание, снижение массы тела, тахикардия, боли в груди) и обусловлены анемией и гиперметаболическим состоянием. Причину повышения температуры обычно не удается установить, хотя гранулоцитопения может приводить к развитию быстропрогрессирующих и потенциально угрожающих жизни бактериальных инфекций. Кровоточивость чаще проявляется в форме петехий, склонности к образованию подкожных кровоизлияний, носовых кровотечений, кровоточивости десен или нерегулярных менструаций. Гематурия и желудочно-кишечные кровотечения встречаются реже. Инфильтрация костного мозга и надкостницы может вызывать оссалгии и артралгии, особенно у детей с острым лимфобластным лейкозом. Первичное поражение центральной нервной системы или лейкозный менингит (проявляющийся головными болями, тошнотой, раздражительностью, параличом краниальных нервов, судорогами и отеком соска зрительного нерва) встречается редко. Экстрамедуллярная инфильтрация лейкозными клетками может приводить к лимфаденопатии, спленомегалии, гепатомегалии и лейкемидам (участки возвышения на коже или кожная сыпь без зуда).
Диагностика острого лейкоза
В первую очередь из обследований выполняются общий клинический анализ крови и мазок периферической крови. Наличие панцитопении и бластных клеток в крови указывают на острый лейкоз. Уровень бластных форм в крови может достигать 90 % на фоне выраженного снижения общего количества лейкоцитов. Несмотря на то что диагноз часто может быть поставлен по мазку периферической крови, должно быть выполнено исследование костного мозга (аспирационная или тонкоигольная биопсия). Бласты в костном мозге составляют от 30 до 95 %. При дифференциальной диагностике выраженной панцитопении необходимо иметь в виду такие нарушения, как апластическая анемия, дефицит витамина В12 и фолиевой кислоты, вирусные инфекции (такие как инфекционный мононуклеоз) и лейкемоидные реакции при инфекционных заболеваниях (такие как туберкулез), которые могут манифестировать в форме повышенного количества бластных форм.
Гистохимические, цитогенетические исследования, иммунофенотипирование и молекулярно-биологические исследования помогают дифференцировать бласты при остром лимфобластном лейкозе от острого миелобластного лейкоза или других патологических процессов. Проведение проточной цитометрии с анализом на моноклональные антитела, специфичные к В- иТ-лимфоцитам, миелоидным клеткам, помогает в дифференцировке лейкозов, что является основным моментом для выбора лечения.
Другие изменения лабораторных показателей могут включать гиперурикемию, гиперфосфатемию, гиперкалиемию или гипокалиемию, повышение уровня печеночных трансаминаз или лактатдегидрогеназы в сыворотке крови, гипогликемию и гипоксию. Люмбальная пункция и компьютерная томография головы выполняются у больных с симптомами поражения центральной нервной системы, В-клеточным острым лимфобластным лейкозом, высоким уровнем лейкоцитов крови или высокой лактатдегидрогеназы. Рентгенография органов грудной клетки выполняется при наличии объемного образования в средостении, в дополнение может производиться компьютерная томография. Оценить степень поражения селезенки и лейкемической инфильтрации других органов можно с помощью таких методов, как магнитно-резонансная томография, компьютерная томография, ультразвуковое исследование.

[10], [11], [12], [13], [14], [15], [16], [17], [18]
Что нужно обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение острого лейкоза
Целью лечения является достижение полной ремиссии, включающей разрешение клинической симптоматики, нормализацию количества клеток крови, нормализацию гемопоэза с числом бластных форм менее 5 % и элиминацию лейкозного клона. Хотя базисные принципы лечения при остром лимфобластном и миелобластном лейкозе схожи, режимы химиотерапии различаются. Необходимость в комплексном подходе, учитывающем клинические особенности больного и имеющиеся протоколы лечения, требует участия в терапии опытных специалистов. Лечение, особенно в ответственные периоды (например, индукция ремиссии), должно проводиться в специализированном медицинском центре.
Кровоточивость часто является следствием тромбоцитопении и обычно устраняется после трансфузии тромбоцитов. Профилактические трансфузии тромбоцитов выполняют при снижении тромбоцитов менее 10 000/мкл; у больных с триадой симптомов, включающей лихорадку, дис-семинированное внутрисосудистое свертывание, развившийся после химиотерапии мукозит, используют более высокий пороговый уровень, составляющий менее 20 000/мкл. При анемии (уровень гемоглобина ниже 80 г/л) производятся трансфузии эритроцитарной массы.
У больных с нейтропенией и иммуносупрессией отмечается тяжелое течение инфекций, которые могут быстро прогрессировать без проявления обычной клинической картины. После надлежащих анализов и получения культур у пациентов с лихорадкой или без нее и с количеством нейтрофилов менее 500/мкл необходимо назначить антибиотики широкого спектра действия, воздействующие на грамположительную и грамотрицательную флору (например, цефтазидим, имипенем, циластатин). Часто встречаются грибковые инфекции, особенно пневмонии, и их диагностика затруднительна, поэтому при неэффективности антибактериальной терапии в течение 72 часов должна быть назначена эмпирическая противогрибковая терапия. У больных с рефрактерным пневмонитом необходимо рассмотреть возможность наличия Pneumocystis jiroveci (ранее P. carinii) или вирусной инфекции, для чего необходимо выполнить бронхоскопию, бронхоальвеолярный лаваж и назначить соответствующее лечение. Часто необходима эмпирическая терапия, включающая триметоприм-сульфаметоксазол (ТМР-SMX), амфотерицин и ацикловир или их аналоги, часто с трансфузией гранулоцитов. Трансфузии гранулоцитов могут быть полезны у больных с нейтропенией и грамотрицательным или другим серьезным сепсисом, но их эффективность в качестве профилактического средства не доказана. У больных с индуцированной лекарственными препаратами иммуносупрессией и риском оппортунистической инфекции для профилактики пневмонии, вызванной P. jiroveci, необходимо назначить TMP-SMX.
Быстрый лизис лейкозных клеток в начале терапии (особенно при остром лимфобластном лейкозе) может вызвать гиперурикемию, гиперфосфатемию и ги-перкалиемию (синдром лизиса опухоли). Профилактика этого синдрома включает повышенную гидратацию (увеличение суточного потребляемого объема в 2 раза), ощелачивание мочи (рН 7-8) и мониторинг электролитов. Гиперурикемию можно снизить приемом аллопуринола (ингибитор ксантиноксидазы) или расбуриказы (реком-бинантная уратоксидаза) перед началом химиотерапии для уменьшения трансформации ксантина в мочевую кислоту.
Психологическая поддержка может помочь больным и их семьям преодолеть шок от болезни и трудности лечения этого потенциально опасного для жизни заболевания.
Прогноз при остром лейкозе
Излечение является реальной целью при остром лимфобластном и миелобластном лейкозе, особенно у молодых больных. У младенцев и пожилых больных, а также у больных с нарушением функции печени или почек, поражением центральной нервной системы, миелодисплазией или высоким лейкоцитозом (> 25 000/мкл) прогноз неблагоприятен. Выживаемость у не получавших лечения больных составляет обычно от 3 до 6 месяцев. Прогноз варьирует в зависимости от кариотипа.
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.
Общие сведения
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях - болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:
Симптомы острого лейкоза
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Диагностика острого лейкоза
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.
Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
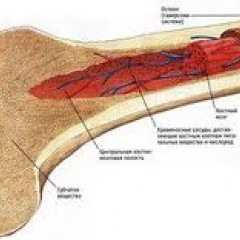
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
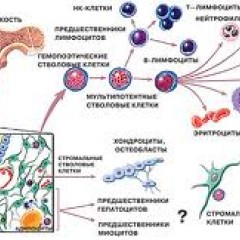
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Читайте также:


