Острый лейкоз рак костного мозга
Костный мозг – это губчатая ткань, содержащаяся в центре плоских костей. Он содержит стволовые клетки, из которых развиваются несколько типов клеток крови:
· эритроциты, которые осуществляют транспорт кислорода и углекислого газа по всему организму;
· лейкоциты, которые борются с инфекцией;
· тромбоциты, которые участвуют в формировании тромбов, препятствуя кровотечениям.

Костный мозг постоянно производит разные клетки крови.
Развитие этих клеток крови из стволовых клеток в организме происходит по мере необходимости, например, если старые клетки гибнут. Существуют заболевания, при которых рост новых клеток крови идет слишком быстро или неправильно. Общее название этих заболеваний – опухоли костного мозга.
Виды опухолей костного мозга
Опухоли костного мозга классифицируют по типу пораженных клеток.
Множественная миелома
Множественная миелома (миеломная болезнь) – злокачественная опухоль из плазматических клеток, формирующаяся в костном мозге. Плазматические клетки играют важную роль в иммунном ответе организма, они синтезируют антитела для борьбы с чужеродными агентами.
Лейкоз (лейкемия) – группа опухолей костного мозга из лейкоцитов. Иногда эта опухоль начинает рост из других клеток крови.
Острые лейкозы – злокачественные быстро прогрессирующие заболевания. Хронические лейкозы протекают гораздо медленнее.
Существует несколько видов лейкоза:
· острый лимфобластный лейкоз (ОЛЛ) – наиболее распространен среди детей и подростков;
· острый миелобластный лейкоз (ОМЛ) – чаще встречается среди пожилых людей, но иногда заболевают и дети;
· хронический лимфолейкоз (ХЛЛ) – развивается из лимфоцитов (разновидности лейкоцитов) и чаще встречается в пожилом возрасте;
· хронический миелоцитарный лейкоз (ХМЛ) – наиболее редкий тип лейкоза, процесс начинается в костном мозге, а затем распространяется в кровь и другие ткани организма;
· хронический миеломоноцитарный лейкоз (ХММЛ) – развивается из клеток костного мозга, поражает пожилых людей.
· детская лейкемия – группа заболеваний, начинающихся в детском и подростковом возрасте, чаще всего это ОЛЛ и ОМЛ.
Лимфома – опухоль из клеток лимфатической системы. Заболевания из этой группы могут начинать рост в любом органе, в том числе в костном мозге.
Существуют два основных типа лимфом:
· Неходжкинская лимфома – растет из лимфоцитов разных типов, может начинаться в любом органе;
· Лимфома Ходжкина (лимфогранулематоз) – также растет из лимфоцитов, отличие от неходжкинской лимфомы заключается в наличии специфических аномальных клеток Рида-Штернберга в пораженных лимфатических узлах.
Клинические проявления рака костного мозга определяется типом заболевания, его локализацией и степенью агрессивности.
Симптомы множественной миеломы:
· изменение частоты мочеиспусканий;
· тошнота или рвота;
Симптомы лейкоза:
· увеличение лимфоузлов или селезенки;
· бледный цвет лица;
· частые и беспричинные синяки;
· длительные кровотечения из небольших ран;
Симптомы лимфомы схожи с лейкозом, но также могут включать:
· боль в пораженном лимфоузле после приема алкоголя;
· увеличение лимфатических узлов;
· высыпания на коже;
· чувство вздутия из-за увеличенной селезенки.
Диагностические исследования при опухолях костного мозга включают:
· Анализы крови и мочи. Они позволяют обнаружить маркеры рака, например, специфический белок, характерный для множественной миеломы. Анализ крови также позволяет оценить состояние почек, электролитный состав, кроме того, самый важных показатель – количество и состав форменных элементов крови.
· Пункция костного мозга. С помощью специальной иглы производится прокол плоской кости и забор образца костного мозга, который потом исследуется под микроскопом. Эта процедура выполняется под анестезией для исключения болевых ощущений.
· Рентгенография, компьютерная томография, магнитно-резонансная томография и позитронно-эмиссионная томография. Эти исследования относятся к визуализирующим, с их помощью можно оценить состояние костей.

Множественные округлые очаги резорбции костной ткани черепа на рентгенограмме, характерные для множественной миеломы.
Все эти методы используются как в диагностике, так и в процессе лечения для оценки динамики заболевания.
Тактика лечения опухолей костного мозга может быть совершенно разной и зависит от типа опухоли, возраста и общего состояния пациента.
Цели лечения могут различаться: полностью вылечить рак, предотвратить его распространение или просто минимизировать его симптомы.
Если в периферической крови не обнаруживается ни одна аномальная клетка, считается, что пациент находится в состоянии ремиссии.
Химиотерапия
При химиотерапии используются препараты, которые убивают опухолевые клетки или останавливают их распространение. Арсенал препаратов для химиотерапии очень обширный, что позволяет подобрать лечение каждому пациенту с учетом особенностей его заболевания.
Пересадка костного мозга
Пересадка костного мозга представляет собой трансплантацию больному стволовых клеток здорового человека. Перед этим пациент подвергается химиотерапии высокими дозами препаратов, чтобы убить все клетки костного мозга, а затем внутривенно вводят донорские стволовые клетки.
Лучевая терапия
Лучевая терапия – это воздействие радиоактивного излучения, которое убивает раковые клетки.
Тактику лечения определяет врач после полной диагностики и осмотра пациента. Намеченный план, возможно, будет корректироваться в зависимости от течения заболевания и состояния пациента.
Прогноз зависит от множества факторов. Чем раньше выявлена опухоль, тем выше шансы на благоприятный исход. Многие пациенты с опухолью костного мозга находятся в состоянии ремиссии долгие годы и живут полноценной жизнью. При этом они периодически сдают анализы, чтобы врач мог контролировать заболевание.
В других случаях опухоль агрессивна и плохо реагирует на лечение.
Не стоит забывать о грозных осложнениях опухоли и лечения, таких как тяжелая инфекция или почечная недостаточность.
В настоящее время ведется много исследований, посвященных заболеваниям костного мозга. Необходимо обсудить с лечащим врачом различные возможные варианты лечения.
Читать статьи по темам:
Читать также:
Омоложение стволовых клеток
Намагниченные стволовые клетки против рака
Ученые ТПУ работают над созданием технологии, позволяющей доставлять в опухоль стволовые клетки пациента, содержащие магнитные микрокапсулы с лекарственным препаратом.
Открыт секрет рецидивирования рака молочной железы
Стволовые клетки восстанавливают мозг после химиотерапии
Трансплантация нервных стволовых клеток значительно облегчает проявления тяжелых нарушений познавательных функций после химиотерапии.
Рассказ о реальном опыте донорства костного мозга
В Петербургском регистре сейчас 2625 потенциальных доноров. Шестеро уже стали донорами реальными – поделились своими кроветворными стволовыми клетками с больными лейкозом.
Электронное СМИ зарегистрировано 12.03.2009
Свидетельство о регистрации Эл № ФС 77-35618

Распространённость рака крови
Рак крови не относится к особо распространённым онкологическим заболеваниям. Согласно данным американских гематологов, им заболевает в год всего лишь 25 из 100000 человек. Более часто заболевают дети в возрасте 3-4 года и люди пожилого возраста (от 60 до 70 лет).
В группу злокачественных заболеваний кроветворной ткани входит несколько заболеваний. Статистическое управление США приводит следующие данные заболеваемости на рак крови, прогноз при котором зависит от формы заболевания:
лейкоз определён у 327500 человек;
761600 человек страдают лимфомой Ходжкина или неходжкинскими лимфомами;
миелодиспластический синдром диагностирован у 1 51000 пациентов;
Раком крови болеют разные группы населения, у которых он проявляется с разной частотой. Так, дети страдают в основном от острой миелической лейкемии, а проявления лейкоза чаще всего можно выявить у лиц старше 60 лет. Лейкемия составляет 2-3% онкологических диагнозов. Она в разной пропорции поражает мужское и женское население. Так, в Германии ежегодно выявляют 8 случаев лейкемии на 10000 женщин, в то же время, как у мужчин диагностируют 12,5 случаев на 100000 населения.
Специалисты выделяют такие формы рака крови:
лейкозы (лимфоцитарный и миелобластный);
лимфомы (лимфома Ходжкина и неходжкинские лимфомы);
Прогноз выживаемости при лейкозах
Лейкоз относится к группе онкологических заболеваний кроветворной, лимфатической системы и костного мозга. В дальнейшем процесс распространяется на периферическую кровь, селезёнку и другие органы. Согласно статистическим данным, в России в 2014 году выявлено более 8000 новых случаев этой патологии крови, а в США – около33500 . Афроамериканцы болеют в 1,5 раза чаще представителей белой расы.
Известны четыре причины лейкозов:
1. Инфекционно-вирусная. В 30% случаев мутация клеток крови происходит под воздействием вирусов и бактерий.
2. Наследственность. Наличие в анамнезе родственников, болеющих лейкозом, в 2 раза повышает риск заболеваемости. Наследственные хромосомные аберрации в 28% случаев могут спровоцировать лейкоз.
3. Химические вещества и цитостатики. Линолеум, ковровые покрытия и синтетические моющие средства в 2 раза повышают риск заболеть лейкозом. Не контролированное введение в организм цефалоспоринов и антибиотиков пенициллинового ряда в 2,5 раза повышает риск развития гемобластозов.
4. Лучевое воздействие. Острый лейкоз развивается у 100% лиц, которые были подвергнуты облучению.
Прогноз заболеваемости лейкозом одинаков во всех возрастных группах. Наибольшая степень риска заболеваемости этим заболеванием у следующих групп населения:
1) работников атомных станций;
2) рентгенологов и врачей радиологов;
3) населения, которое проживает возле атомных станций.
На прогноз заболеваемости лейкозом влияет несколько факторов:
гистологической структуры опухоли;
варианта течения злокачественного процесса;
В международном классификаторе болезней выделены две формы лейкоза: острая и хроническая. При острой форме лейкоза в периферической крови находят до 90% бластных клеток. Патологический процесс протекает слишком стремительно и прогноз неутешительный – двухлетняя выживаемость составляет около 20%, пятилетняя выживаемость равна 0-1%. Если лечение начато вовремя и проведено в полном объёме, то положительный прогноз наблюдается в диапазоне от 45% до 86% пациентов.
Прогноз жизни пациентов, страдающих раком крови, улучшается при хронической форме заболевания. В этом случае в периферической крови находят приблизительно по 50% зрелых и незрелых форм лейкоцитов. Пятилетняя выживаемость от 85 до 90%.
Однако не стоит забывать, что хронический лейкоз протекает относительно благополучно до развития бластного криза, когда заболевания приобретает черты острого процесса. После проведения соответствующего химиотерапевтического лечения пятилетняя выживаемость этой категории больных хроническим лейкозом достаточно высока и составляет 45-48%. Только 25% пациентов после полуторагодичной ремиссии умирает.
Во многом прогноз зависит от возраста человека. Процент пятилетней выживаемости детей, страдающих лейкозом, колеблется от 60% до 80%. Шансы на излечение имеет 50% людей среднего возраста, однако, в 10-15% случаев у них наблюдается рецидив опухоли. Пятилетняя выживаемость лиц старше шестидесяти лет значительно ниже. Она находится в пределах от 25% до 30%.
Рак крови имеет особенность: нет очага новообразования, раковые клетки как бы разбросаны по всему организму. Однако в его течении выделяют несколько стадий, которые позволяют определить прогноз жизни. Только для хронического гемобластоза характерны три стадии развития патологического процесса. С ними связан прогноз выживаемости. Это можно увидеть на таблице №1.
Таблица №1. Прогноз выживаемости при хроническом гемобластозе.
Для того чтобы определиться с методом лечения заболевания, необходимо выполнить некоторые обследования, которые помогут установить диагноз. Это общий и биохимический анализ крови, пункция костного мозга и трепанационная биопсия.
Далее назначают противоопухолевые препараты и кортикостероиды. При остром процессе проводится противовоспалительная и дезинтоксикационная терапия, выполняются гемотрансфузии и переливание компонентов крови. Далее выполняется пересадка донорского костного мозга. Она необходима из-за того, что в процессе лечения лейкоза используют высокие дозы химиотерапевтических препаратов, от которых погибают не только атипичные, но и здоровые стволовые клетки.
Пересадку костного мозга выполняют при таких видах рака крови:
a) острый миелобластный лейкоз;
b) острый лимфобластный лейкоз;
c) миелодиспластические синдромы;
d) хронический миелолейкоз;
e) заболевания плазматических клеток;
f) ювенильная миеломоноцитарная лейкемия;
g) лимфома Ходжкина;
h) неходжкинские лимфомы.
Конечно же, что более благоприятный прогноз выживаемости после трансплантации костного мозга у пациентов с неонкологическими заболеваниями: он составляет от 70% до 90% в том случае, когда донором был родственник пациента или он сам, и от 36% до 65%, когда в качестве донора выступал не родственник. При пересадке костного мозга пациентам, страдающим лейкемией в стадии ремиссии, прогноз выживаемости составляет от 55% до 68% в случае забора трансплантанта от донора-родственника, и от 26% до 50% тогда, когда донор не был родственником.
К тому же, на прогноз выживаемости после пересадки костного мозга влияют такие факторы:
I. Степень выраженности совпадения между реципиентом и донором костного мозга по системе HLA.
II. Состояние пациента накануне пересадки костного мозга: если болезнь до трансплантации имела либо стабильное течение, либо же находилась в стадии ремиссии, то в этом случае прогноз улучшается на 52%.
III. Возраст. Чем меньше возраст пациента, перенесшего пересадку стволовых клеток, тем выше его шансы на выживание.
IV. Инфекционные заболевания, вызванные цитомегаловирусом у донора или же у реципиента, на 79% ухудшают прогноз.
V. Доза пересаженных стволовых клеток: чем она выше, тем больше шансов на выживание. Однако слишком большое количество костномозговых клеток на 26% увеличивает риск отторжения трансплантата.
Прогноз при миеломе
Множественная миелома также относится к заболеваниям, которые называют раком крови. Она развивается из плазматических клеток, являющихся своего рода белыми кровяными клетками, которые помогают организму бороться с инфекцией. При множественной миеломе раковые клетки растут в красном костном мозге. Они продуцируют аномальные белки, которые повреждают почки. При множественной миеломе поражается несколько участков тела.
Конечно же, большинство пациентов не обращаются за медицинской помощью до тех пор, пока не разовьются признаки заболевания. В 90% пациентов вначале появляется боль и ломкость костей. 95% людей обращают внимание на участившиеся инфекционные заболевания и приступы лихорадки. У 100% лиц, обратившихся за медицинской помощью, имеет место жажда и частое мочеиспускание. Потеря веса, тошнота и запоры беспокоят 98% пациентов с миеломой.
Лечение заболевания включает химиотерапию, радиационное лечение и плазмофорез. Шансом излечения 70% пациентов является трансплантация костного мозга или же стволовых клеток. Невзирая на успехи онкологической гематологии, а также трансплантологии, прогноз при этой форме рака крови неблагоприятный.
Известны 14 вариантов миеломы, но в 90% случаев регистрируется лейкемия и лимфома. Прогноз выживаемости зависит от многих факторов, однако, не следует забывать, что прогноз основывается лишь на статистических данных. Чем раньше поставлен диагноз и начато лечение, тем лучше прогноз.
Выделяют 4 стадии множественной миеломы. При ранней стадии заболевания в 100% пациентов не удаётся обнаружить каких-либо патогномоничных симптомов. Не определяются и повреждения костной ткани. На первой стадии встречается незначительное количество миеломных клеток, а в 97% пациентов находят незначительные повреждения костной ткани.
Появление умеренного количества миеломных клеток трактуется как 2 стадия заболевания. На третьем этапе развития миеломной болезни в 100% случаях находят большое количество атипичных клеток и многочисленные повреждения костной ткани. На прогноз выживаемости при таком виде рака крови, как миелома, является возраст пациента. Лица молодого возраста в 2 раза лучше поддаются лечению, чем пожилые пациенты.
В 10% случаев множественная миелома протекает бессимптомно и прогрессирует медленно. Прогноз ухудшается в 100% лиц с нарушением функции почек. Однако, прогноз выздоровления на 30% лучше у тех пациентов, которые реагируют на проводимую терапию в начальной стадии заболевания.
После проведенного лечения 100% пациентов нуждается в регулярном наблюдении и обследовании. Этим людям рекомендуется употреблять большое количество жидкости для того чтобы улучшить функцию почек. Из-за ослабления иммунитета они вынуждены более тщательно предохраняться от инфекционных заболеваний.
Какова же ожидаемая продолжительность жизни и прогнозируемая выживаемость пациентов, страдающих миеломой? В исследованиях представлен анализ выживаемости пациентов с миеломой по сравнению с их сверстниками, которые не болеют данным заболеванием.
Таблица №2. Средняя продолжительность жизни пациентов с миеломой по данным ACS (Американского онкологического общества).
Средняя продолжительность жизни (в месяцах)
Отвечаем на самые важные вопросы про лейкоз
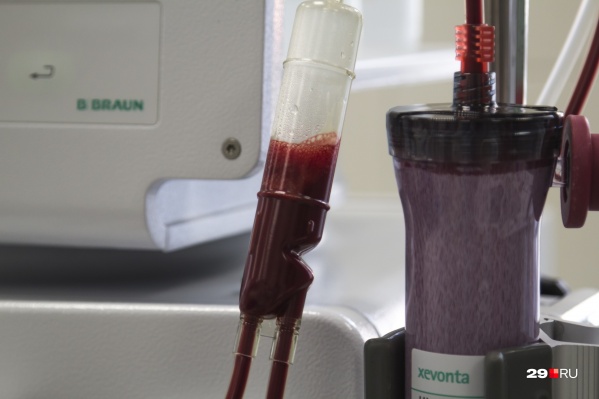
" title="Показать лейкоз может исследование периферической крови
" itemprop="contentUrl">
Показать лейкоз может исследование периферической крови
Фото: Сергей Яковлев
В сентябре мы познакомились с архангелогородкой Вероникой Рожновской, жизнь которой изменилась, когда у её дочери Даши диагностировали лейкоз. Девочка в тот момент училась в пятом классе, а на недомогания врачи не обращали должного внимания. Специалисты отмечают, что рак крови действует тем агрессивнее, чем моложе организм, который поражает болезнь. На другие важные вопросы об этом раке отвечают профессор кафедры онкологии и медицинской радиологии Уральского государственного медицинского университета Сергей Берзин и гематолог из Уфы Нэлли Янтурина.
Лейкоз — опухолевое заболевание клеток крови. При лейкозе происходит патологическая трансформация лейкоцитов и их бесконтрольное деление. В итоге они замещают собой нормальные клетки костного мозга, из которых образуются циркулирующие в крови лейкоциты, эритроциты и тромбоциты.
При хронических лейкозах деление клеток идёт медленнее, и клиника тоже развивается с меньшей скоростью. Лейкозный клон током крови разносится по всей кроветворной ткани. Органами-мишенями, где откладываются метастазы, становятся почки и кости. Оседая в костной ткани, эти клетки, по-другому они называются миеломные, нарушают ее структуру. Это может проявляться частыми переломами, болью в позвоночнике, ребрах. Хронические лейкозы могут годами протекать без каких-либо явных отклонений в самочувствии, тогда выявить их можно только при исследовании крови.
Начало заболевания нередко протекает без выраженных симптомов. Больные отмечают общую слабость, утомляемость, неопределенную боль в костях, непостоянную температуру по вечерам в пределах 37,1–38 градусов. Но уже в этот период у некоторых больных можно обнаружить небольшое увеличение лимфатических узлов, селезенки. В анализе крови тоже будут изменения — повышение или снижение количества лейкоцитов, анемия.
Лейкоз может проявляться разнообразными симптомами. При острой форме пациенты могут жаловаться, что стали часто простывать, у них возникли инфекционные осложнения или синяки на теле, а кого-то будет беспокоить резкая потеря веса, появление шишек на теле или увеличение лимфоузлов.
Симптомы лейкоза неспецифичны, они таковы:
- слабость;
- головокружения;
- высокая температура без явных на то причин;
- боли в руках и ногах;
- кровотечения.
При замещении патологически размножающимися лейкоцитами других клеток крови на первое место выходят анемии и кровотечения из-за уменьшения числа других клеток крови — эритроцитов и тромбоцитов. Из-за накопления лейкоцитов в лимфоузлах, печени или селезёнке эти органы могут увеличиться, но обнаружить эти симптомы уже может только врач.
При лейкозе субстратом опухоли является костный мозг, который находится во всех трубчатых и плоских костях. Здесь же развиваются предшественники крови: эритроциты, лейкоциты и тромбоциты. Когда в ткани начинают развиваться опухолевые клетки, места для нормальных здоровых клеток крови просто не остается. Если в случае с раком желудка пораженный участок можно удалить, вовремя провести химиотерапию и добиться длительной ремиссии, то при раке крови такая тактика не приемлема.
Есть формы острого лейкоза, которые могут развиваться с первых дней жизни человека. Хроническим формам лейкоза подвержены люди старшего возраста. Чем моложе возраст, тем агрессивнее протекает болезнь, но при современных методиках лечения больной может жить до 5–7 лет. На течение хронического миелолейкоза (и это научно доказано) большое влияние оказывает состояние нервной системы больного — если есть стрессы, депрессии, люди сгорают буквально на глазах.
Лечение лейкоза — это достаточно длительный процесс. В среднем на достижение ремиссии при острых лейкозах уходит от 3 месяцев до 2–3 лет.
Первый и самый сложный этап в лечении острого лейкоза — это интенсивная химиотерапия, с помощью которой мы должны убить опухолевые клетки. Пациенты должны находиться в специальном асептическом блоке, в котором созданы стерильные условия, чтобы исключить их контакт с любой инфекцией. Больные в этот момент не имеют никаких собственных факторов защиты, потому что кроветворение у них пострадало от самой болезни и применяемых химиопрепаратов. Для закрепления результатов терапии после этапа восстановления (или поддержки ремиссии) принимается решение о необходимости трансплантации костного мозга.
Пересадку можно делать, если пациента ввели в ремиссию. Она бывает двух видов: аутотрансплантация, когда пересаживается костный мозг самого больного, и аллотрансплантация, в этом случае ткани забирают у донора.
В первом случае у пациента из вены берется периферическая кровь, из нее при помощи сепаратора извлекают стволовые клетки, консервируют и передают на хранение в банк. Затем пациенту проводят сильнейшую химиотерапию, а следом проводят пересадку — так же, через вену, вводят стволовые клетки, и они начинают творить новое потомство. Технически это выглядит как переливание крови. Пересадка может быть сделана и при хроническом лейкозе.
Аллотрансплантация дает хорошие результаты, если доноры — родные сестра или брат, у них самый близкий фенотип. Пересадка даже от двоюродных родственников не всегда бывает столь успешна, но все равно это шанс на то, что человек будет жить.
Лучшие доноры костного мозга — это мужчины в возрасте 30–40 лет, семейные, имеющие постоянное место работы. Желательно — на промышленном производстве, на заводах. Практика показывает, что именно такие люди относятся к донорству с наибольшей ответственностью.
Женщина тоже может стать донором костного мозга. Но здесь важно учесть, что после родов и беременностей в крови у женщин циркулируют антитела, и их лейкоциты уже настроены бороться с чужеродными антигенами. Поэтому результат пересадки может оказаться хуже.
Острый лейкоз представляет собой раковое заболевание крови, при котором форменные элементы крови постепенное замещаются незрелыми бластными клетками.
Это наиболее распространенная форма гемобластозов. Встречается у 3 человек на сто тысяч населения, причем, по статистике, взрослые болеют в три раза чаще детей.
Виды острого лейкоза
Международная FAB-классификация дифференцирует острые лейкозы в соответствии с видом опухолевых клеток на две большие группы -- лимфобластные и нелимфобластные. В свою очередь их можно разделить на несколько подвидов:
1. Острые лимфобластные лейкозы:
• Иная или же ни Т, ни В-форма
2. Острые нелимфобластные или, как их еще называют, миелоидные лейкозы:
• острый миелобластный, для которого характерно появление большого количества предшественников гранулоцитов
• острый монобластный и острый миеломонобластный, в основе которых лежит активное размножение монобластов
• острый мегакариобластный -- развивается в результате активного размножения предшественников тромбоцитов, так называемых мегакариоцитов
• острый эритробластный, характеризующийся повышением уровня эритробластов
3. Отдельной группой стоит острый недифференцированный лейкоз
Симптомы острого лейкоза
Острый миелобластный лейкоз
Для острого миелобластного лейкоза характерно небольшое увеличение селезенки, высокая температура тела и поражение внутренних органов.
Так, например, при лейкозном пневмоните очаг инфильтрации и воспаления находится в легких, вызывая характерную симптоматику – кашель и повышение температуры тела.
У каждого четвертого пациента с миелобластным лейкозом наблюдается лейкозный менингит с сильнейшими головными болями, жаром, ознобами и неврологической симптоматикой.
При тяжелой стадии течения процесса может развиваться лейкозная инфильтрация почек, приводящая к серьезной почечной недостаточности, вплоть до полной задержки мочи.
На коже появляются специфические лейкемиды – розовые или светло-коричневые образования, печень увеличивается и становится плотной.
При поражении кишечника наблюдается вздутие живота, разжижение стула, появляются сильные, нестерпимые боли. В тяжелых случаях образуются язвы, возможны случаи прободения.
Острый лимфобластный лейкоз
Для данного варианта заболевания характерно увеличение селезенки и лимфатических узлов. Как правило, патологический процесс фиксируется в надключичной области, сначала с одной стороны, а затем уже с обеих. Лимфатические узлы плотные, безболезненные, при сдавлении соседних органов могут возникать характерные симптомы.
Например, при увеличении лимфоузлов в средостении может появляться кашель, а также нарушение дыхания в виде одышки. Поражение мезентериальных узлов в брюшной полости приводит к появлению болей в животе. У мужчин могут наблюдаться уплотнение и боли в яичниках, причем чаще всего с одной стороны.
Острый эритромиелобластный лейкоз
При остром эритромиелобластном лейкозе на первое место выходит анемический синдром – выраженное снижение уровня эритроцитов и гемоглобина крови, проявляющееся слабостью, бледностью и повышенной утомляемостью.
Стадии острого лейкоза
Врачи-онкологи выделяют пять стадий заболевания, протекающих с характерными симптомами:
Начальная стадия острого лейкоза
Этот период нередко протекает скрыто, без выраженных клинических проявлений. Длится от нескольких месяцев до нескольких лет – в это время патологический процесс только начинается, уровень лейкоцитов изменяется незначительно (причем их количество может как увеличиваться, так и уменьшаться), появляются незрелые формы и развивается анемия.
Анализ крови на данном этапе не так информативен, как исследование костного мозга, позволяющее выявить большое количество бластных клеток.
Развернутая стадия острого лейкоза
На данном этапе появляются истинные симптомы заболевания, обусловленные угнетением процессов кроветворения и появлением большого количества незрелых клеток в периферической крови.
В развернутой стадии острого лейкоза можно выделить два варианта течения заболевания:
• Пациент чувствует себя удовлетворительно, жалоб нет, но при этом в анализе крови обнаруживаются характерные признаки лейкоза
• У пациента отмечается значительное ухудшение самочувствия, но при этом без выраженных изменений со стороны периферической крови
Ремиссия, то есть период стихания обострения, может быть полной и неполной.
Полная ремиссия характеризуется отсутствием симптоматики заболевания, а также бластных клеток в крови. В костном мозге уровень незрелых клеток не должен превышать 5%.
При неполной ремиссии пациент может чувствовать облегчение и улучшение самочувствия, однако уровень бластных клеток в костном мозге остается повышенным.
Рецидивы острого лейкоза могут возникать непосредственно в костном мозге, а также вне его.
Данный этап характеризуется большим количеством незрелых лейкоцитов в периферической крови и сопровождается угнетением функции всех жизненно важных органов. Чаще всего заканчивается летальным исходом.
Диагностика острого лейкоза
Изменения в периферическом анализе крови
В большинстве случаев с острым лейкозом у пациентов развивается анемия с резким снижением уровня эритроцитов и гемоглобина. Также отмечается падение уровня тромбоцитов (восстанавливается в стадии ремиссии и вновь падает при обострении патологического процесса).
Что касается лейкоцитов, то может наблюдаться двоякая картина – как лейкопения, то есть снижение уровня лейкоцитов, так и лейкоцитоз, то есть повышение уровня этих клеток. Как правило, в крови присутствуют и патологические бластные клетки, однако в ряде случаев они могут отсутствовать, что не исключает лейкоза.
Изменения в красном костном мозге
Исследование красного костного мозга является самым главным критерием диагностики острого лейкоза.
Для заболевания характерна специфическая картина – увеличение уровня бластных клеток и угнетение образования эритроцитов.
Еще одной важной диагностической методикой является трепанобиопсия кости. Срезы костей направляют на биопсию, что в свою очередь позволяет выявить бластную гиперплазию красного костного мозга подтвердить заболевание.
Критерии диагностики острого лейкоза:
• 30% и более всех клеточных элементов красного костного мозга приходится на бласты
• Уровень эритрокариоцитов более 50%, бластов -- не менее 30%
• При остром промиелоцитарном лейкозе отмечается появление в костном мозге специфических гипергранулярных атипичных промиелоцитов
Лечение острого лейкоза
Схема лечения острых лейкозов зависит от возраста и состояния пациента, вида и стадии развития заболевания, и рассчитывается всегда индивидуально в каждом конкретном случае.
Существует два основных вида терапии острых лейкозов – это химиотерапия и оперативное лечение – трансплантация костного мозга.
Химиотерапия складывается из двух последовательных этапов:
• Задачей первого этапа является индукция ремиссии. С помощью химиотерапии онкологи достигают уменьшения уровня бластных клеток
• Этап консолидации, необходимый для уничтожения оставшихся раковых клеток
• Реиндукция, как правило, полностью повторяющая схему (препараты, дозировки, кратность введения) первого этапа
• Помимо химиотерапевтических препаратов в общей схеме лечения присутствуют цитостатики.
По статистике, общая продолжительность химиотерапевтического лечения при острых лейкозах составляет около 2 лет.
Химиотерапия в сочетании с цитостатиками является агрессивным методом воздействия, вызывая целый ряд побочных эффектов (тошнота, рвота, ухудшение самочувствия, выпадение волос и т.д.). Для того, чтобы облегчить состояние пациента, назначается сопутствующая терапия. К тому же, в зависимости от состояния, могут быть рекомендованы антибиотики, дезинтоксикационные средства, тромбоцитарная и эритроцитарная масса, переливание крови.
Трансплантация костного мозга
Трансплантация костного мозга обеспечивает пациенту здоровые стволовые клетки, которые в дальнейшем становятся родоначальницами нормальных форменных элементов крови.
Важнейшее условие для трансплантации – полная ремиссия заболевания. Важно, чтобы чищенный от бластных клеток костный мозг заново заполнился здоровыми клетками.
Для того, чтобы подготовить пациента к операции, проводится специальная иммуносупрессивная терапия. Это необходимо для уничтожения лейкозных клеток и подавления защитных сил организма, чтобы снизить риск отторжения трансплантата.
Противопоказания к трансплантации костного мозга:
• Нарушения функционирования внутренних органов
• Острые инфекционные заболевания
• Рецидив острого лейкоза, не переводящийся в ремиссию
Прогноз заболевания
По статистике, прогноз у детей, страдающих острым лейкозом, лучше, чем у взрослых. Так, детская выживаемость в течение 5 лет составляет 65 - 85%, взрослая – от 20 до 40%.
Острый миелобластный лейкоз потенциально более опасен, в его случае пятилетняя выживаемость у пациентов младше 55 лет составляет 40-60%, а у пожилых людей всего 20%.
Читайте также:


