От плоской подошвы болят все мышцы
- Плантарный фасциит (пяточная шпора)
- Метатарзалгия (неврома Мортона)
- Плоскостопие
- Эритромелалгия
- Тендинит
- Артрит
- Видео по теме
Боль в подошве стопы способны вызывать разные причины, которые могут быть как физиологическими, так и патологическими. В первом случае болезненность быстро проходит после кратковременного отдыха, во втором – продолжается долго или возникает регулярно. Иногда ноги болят после долгой ходьбы, стояния, особенно в жаркую погоду.
Подошва представляет собой нижнюю часть стопы, непосредственно соприкасающуюся с поверхностью земли. Она исполняет роль опоры и амортизатора, когда человек находится в вертикальном положении.
Подошва, или ступня, распределяет нагрузку, которая приходится на нижние конечности, тазовые кости и позвоночный столб. По состоянию подошвенной части ног можно судить о здоровье всего организма, поскольку первые признаки большинства патологий проявляются именно на ступнях.
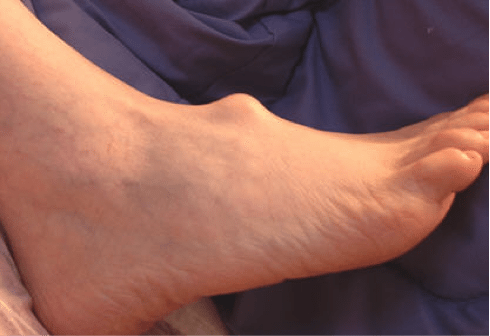
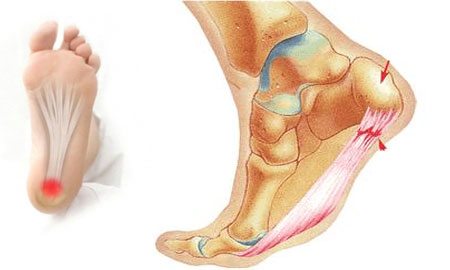
Плантарный фасциит (пяточная шпора)
Для плантарного фасциита характерно усиление болей при ходьбе и движениях. Особенно сильно подошвы болят по утрам, когда человек становится на ноги после ночного отдыха. Причиной патологии является врожденное или приобретенное плоскостопие, лишний вес, заболевания опорно-двигательного аппарата (остеохондроз, артрит, подагра), нарушение кровообращения в нижних конечностях.
Терапия пяточных шпор при воспалении подошвенной фасции включает физиопроцедуры, лечебную гимнастику для стоп и применение ортопедических стелек, подпяточников. Хороший эффект дают грязевые обертывания, минеральные ванны, массажные сеансы и согревающие компрессы.
Если болезнь связана с врожденной жесткостью фасций и сухожилий или с их укорочением, основной упор делают на массаж и ЛФК. Выполнение упражнений по утрам предотвращает микроразрывы плантарной фасции, возникающие при ходьбе.
При выраженных болях назначают физиолечение ультразвуком, лазером, внутримышечные инъекции гормональных средств и радиолечение гамма-волнами. Отсутствие эффекта от консервативных методик является показанием для хирургического удаления костного шипа или иссечения измененных структур.
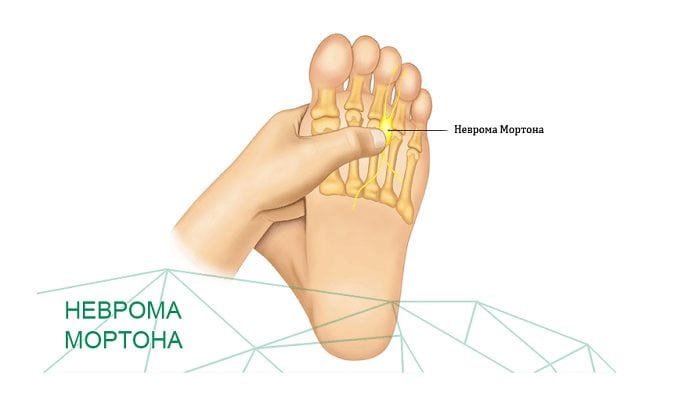
Метатарзалгия (неврома Мортона)
Метатарзалгией называют болевой синдром, возникающий в подошвенной части переднего отдела стопы. Чаще всего его провоцирует поражение нервов, проходящих между пальцами. В большинстве случаев страдает нерв, расположенный рядом с 3 и 4 пальцами. Поражение обычно одностороннее, но болеть могут и обе ноги.
Непосредственной причиной развития невромы является компрессия (сжатие) нерва головками плюсневых костей, к чему приводит ряд факторов:
- плоскостопие;
- перелом или наличие гематомы в районе подошвенного нерва;
- облитерирующий атеросклероз сосудов нижних конечностей;
- постоянные и существенные нагрузки на переднюю часть стоп – длительная ходьба, лишний вес;
- ношение тесной и жесткой обуви, особенно с узким носом и высоким каблуком.
Симптомы метатарзалгии развиваются постепенно. Сначала возникает онемение и дискомфорт после долгой ходьбы или стояния. При хождении в неудобной обуви патологический процесс прогрессирует быстрее, и вскоре боль усиливается и приобретает пульсирующий, дергающий характер.
На ранних стадиях болезненность появляется только под воздействием внешних факторов, но затем подошвы начинают болеть постоянно, независимо от нагрузок. Боль становится резче, если сдавить стопу руками с боков, что обусловлено еще большим давлением на нерв.
Для снятия воспаления и боли назначаются нестероидные противовоспалительные препараты (НПВП) на основе Ибупрофена, Диклофенака и Индометацина. Выраженные боли устраняют комбинированными средствами, содержащими обезболивающий компонент и гормоны (Дипроспан, Дексаметазон, Гидрокортизон, Кеналог). Их вводят непосредственно в очаг поражения – неврому.
Консервативная терапия приводит к положительной динамике в подавляющем большинстве случаев. Если эффекта нет в течение нескольких месяцев, проводится хирургическое удаление части нерва либо расширение околоневрального пространства. Чтобы снизить давление на нерв, межплюсневую связку рассекают.
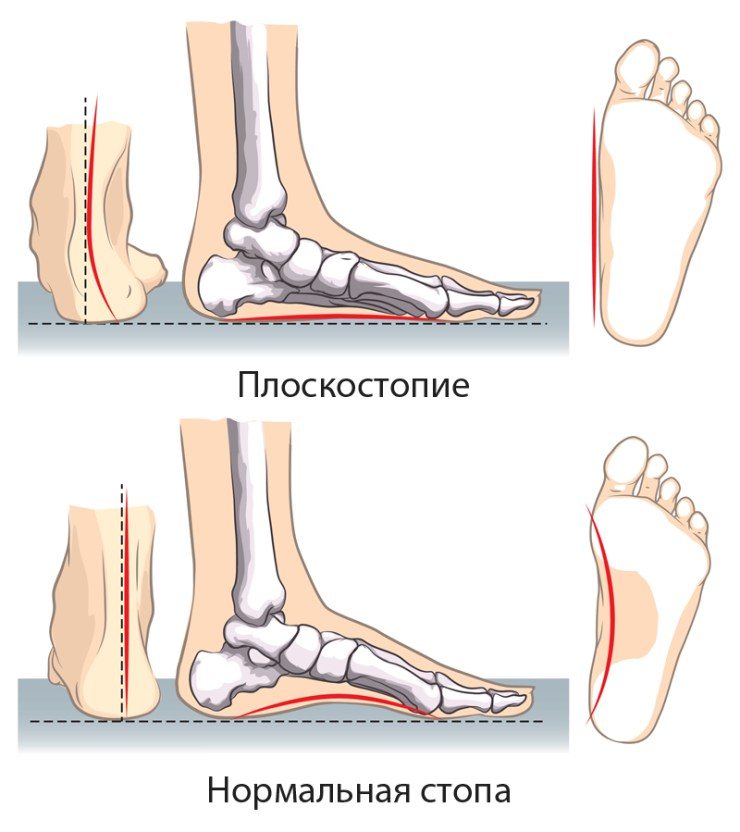
Плоскостопие
Плоскостопие – это еще один из возможных ответов на вопрос о том, почему болят подошвы ног. Данная деформация характеризуется уплощением сводов стопы, вследствие чего нарушается биомеханика ходьбы и развиваются осложнения со стороны крупных суставов и позвоночника.
Плоскостопием страдают около половины жителей Земли, причем женщины болеют в 4 раза чаще мужчин. Заболевание бывает врожденным и приобретенным, возникающим под влиянием внешних и внутренних факторов.
Сильнейшим провокатором изменения формы стопы является обувь – узкая, жесткая, тесная и имеющая каблук выше 4 см. Именно этот фактор доминирует в качестве причины появления плоскостопия, что наглядно показывает статистика. Однако нужно отметить, что хождение в обуви на плоской подошве тоже вредно, поэтому плоскостопие встречается и у детей.
Типичными признаками плоскостопия являются следующие:
- быстрая усталость ног при ходьбе и стоянии;
- ноющая боль посередине стопы;
- болезненность в бедрах, голенях, пояснице, возникающая после нагрузки;
- отечность стоп, особенно к вечеру;
- возникновение участков огрубевшей кожи на подошвах – образование натоптышей;
- визуальное увеличение ширины стопы;
- ухудшение осанки.
Исправление деформации возможно и с помощью хирургической операции, которая может проводиться как на мягких тканях (мышцах и связках), так и на костных структурах. Показанием к оперативному вмешательству является неэффективность консервативного лечения и тяжелое течение плоскостопия.

Эритромелалгия
Это редкое заболевание, впервые описанное в 1872 году. Эритромелалгия представляет собой поражение сосудов, которое проявляется болью в стопах или кистях рук. В подавляющем большинстве случаев болят именно стопы – они отекают, краснеют, сильно потеют и становятся горячими на ощупь.
Чем вызвана эритромелалгия, до сих пор неизвестно, однако она часто сопутствует другим патологиям. Стоит отметить, что симптомы первичной эритромелалгии выражены сильнее, чем вторичной. Течение болезни приступообразное, причем обострения отмечаются преимущественно в жаркую погоду или во время пребывания в натопленном помещении.
Приступ заболевания сопровождается заметным покраснением кожи, отечностью и резким болевым синдромом. Боль настолько сильная, что пациент практически неспособен ходить. Чаще всего характерные признаки появляются ближе к большому пальцу, по мере прогрессирования болезни они распространяются на всю ступню.
Эритромелалгический приступ длится от двух минут до нескольких часов, при этом может болеть одна нога или обе. Облегчить состояние помогает приподнятое положение и охлаждение конечности.
Терапия эритромелалгии комплексная и включает препараты нескольких групп:
- сосудосуживающие – Эфедрин, Адреналин, Мезатон;
- антигистаминные – Тавегил, Супрастин, Клемастин, Хлоропирамин;
- нестероидные противовоспалительные – Ибупрофен, Диклофенак;
- лечебные блокады с Новокаином;
- средства для укрепления сосудистой стенки – Рутин, Аскорбиновая кислота;
- минеральные комплексы с кальцием – Кальция Хлорид, Глюконат Кальция.
В межприступный период рекомендуется принимать ванны с аспирином, радоном и углекислотой (бельнеотерапия), закаливать организм и посещать сеансы иглоукалывания.
При стойком болевом синдроме, не поддающемся лекарственному купированию, нервные симпатические узлы удаляют хирургически. Операция называется симпатэктомией и радикально устраняет боль, однако не избавляет от приступов эритромелалгии. После вмешательства они проходят безболезненно, но покраснение и отечность остаются.
Тендинит
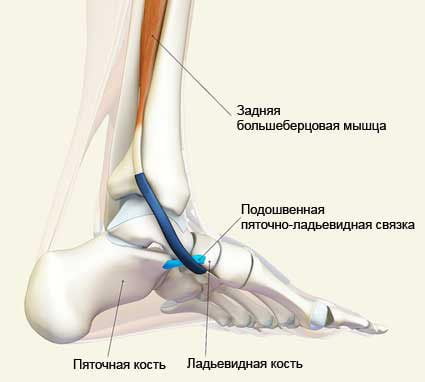
Тендинитом называют воспалительный процесс в сухожилии. Чаще всего поражаются коленные, пяточные, бедренные, плечевые и локтевые сухожилия. Болями в подошве проявляется тендинит задней большеберцовой мышцы, возникающий вследствие перегрузки и микротравматизации.
Наиболее распространенной причиной заболевания является интенсивная физическая нагрузка, вызывающая чрезмерное натяжение сухожилия. Особенно опасны резкие движения неподготовленных, неразогретых мышц.
Стоит отметить, что симптоматика тендинита появляется не сразу. Сначала воспаляется внешняя оболочка, что может вызывать дискомфорт, боль и хруст при движениях ноги. Если интенсивные нагрузки продолжаются, воспаление прогрессирует и меняется структура тканей. Итогом процесса становится рубцевание и возникновение утолщений по ходу сухожилия.
Типичными симптомами тендинита являются боли в подъеме стопы и опущение свода.
Терапия тендинита зависит от его происхождения, поскольку болезнь может быть первичной и вторичной, возникающей на фоне системных патологий. Вторичный тендинит лечат с помощью антибиотиков, гормональных препаратов и противоподагрических лекарств. Их назначают в соответствии с заболеванием, вызвавшим воспаление сухожилия.
При любой форме тендинита базовое лечение включает:
- прикладывание холодных компрессов;
- ограничение подвижности ноги – иммобилизацию;
- прием противовоспалительных средств;
- посещение физиопроцедур.
Основным направлением терапии является снятие воспаления, поэтому обязательно используются такие средства, как Кетопрофен, Индометацин, Пироксикам. Кроме таблеток, применяется местное лечение с помощью мазей и гелей – Випросала, Долобене, Вольтарена и пр.
Для нормализации обменных процессов в пораженных структурах назначается электрофорез с Лидазой, ультразвуковые и лазерные процедуры, облучение ультрафиолетом.
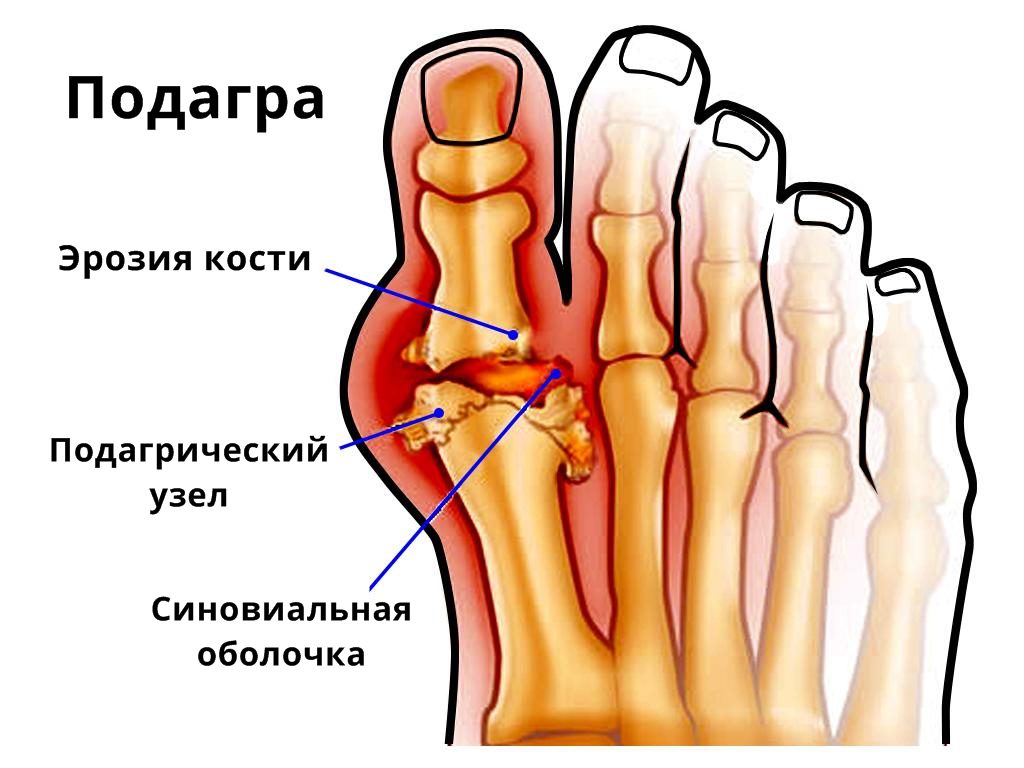
Артрит
При артрите воспаляются суставы предплюсны, плюсны или пальцев стоп. В данной области чаще всего встречается ревматоидный артрит и подагра, поражающая первый сустав большого пальца. На фоне травм и сильных ушибов может развиваться травматический артрит.
Все артриты объединяет несколько общих признаков, к которым относится:
- постоянная боль, нарастающая при движениях и стихающая после отдыха;
- скованность и ограниченная подвижность по утрам;
- отечность и покраснение кожных покровов над пораженными суставами;
- когтеобразная и молоткообразная деформация пальцев (на поздних стадиях).
При своевременном начале лечения и выполнении всех врачебных рекомендаций можно остановить или существенно замедлить патологический процесс. Для этого необходим комплексный подход с применением медикаментозных, ортопедических и физиотерапевтических методов.
При болевом синдроме назначаются средства из группы НПВП для парентерального, перорального и местного применения. Обязательно снижение любых нагрузок на ноги, при обострении рекомендуется соблюдать постельный или полупостельный режим.
Сильные боли снимают с помощью внутрисуставных инъекций глюкокортикостероидов. При необходимости выписываются хондропротекторы для восстановления хрящевой ткани. После снятия острой симптоматики проводится физиолечение. Наиболее эффективны при артрите магнитная и амплимпульстерапия, диадинамические токи и озокеритовые аппликации.
Хорошие результаты показывают занятия лечебной гимнастикой и массаж стоп. Особое внимание следует уделить выбору обуви, которая должна соответствовать размеру и иметь низкий каблук. Лучше всего ходить в ортопедической обуви или вкладывать в обычные туфли специальные поддерживающие стельки.
Таким образом, большинство проблем со стопами возникают из-за неправильно подобранной обуви и превышения физических возможностей организма. Боли в подошве в значительной степени провоцируются лишним весом, особенностями профессиональной деятельности (стоячая работа), а также различными травмами конечностей.
Однако в ряде случаев боль появляется без видимых причин и обусловлена системными нарушениями. Выявить заболевание в этом случае поможет медицинское обследование и консультация специалиста. Будьте здоровы!
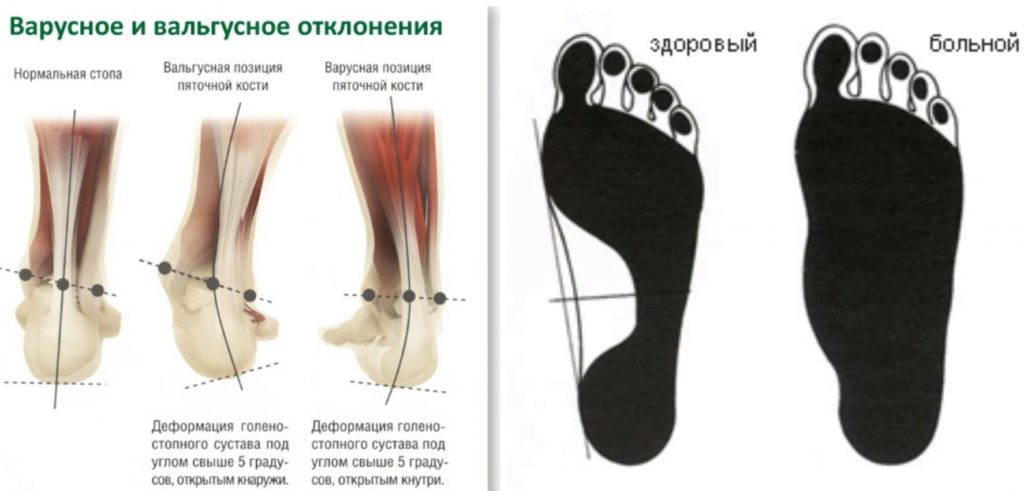
Плоскостопие (плоская стопа) – это патология формы ступни, при которой ее своды (совокупности арок, поперечные и продольные) опускаются, утрачивается их амортизирующая (смягчающая удары при ходьбе) функция. Боль в стопе при плоскостопии провоцирует искривление позвоночника, приводит к изменению осанки, нарушениям в работе системы кровообращения, нормального функционирования суставов и других органов. Недуг начнет деформировать кости конечности, из-за чего стопа приобретет неправильную форму, вытянется в длину или в ширину.
Симптомы заболевания

Патология развивается постепенно и незаметно поначалу. Первые ее проявления:
- начинает причинять дискомфорт обувь;
- появляются болевые ощущения в спине;
- из-за плоскостопия появляются боли в коленях, бедрах, стопах, вросший ноготь, трудно долго стоять и сидеть;
- становится тяжело садиться на корточки и держать равновесие;
- появляются тяжесть в походке, косолапость;
- при плоскостопии происходит деформация стопы (она изменяется в размере, вытягивается в длину или в ширину);
- мышцы ног и голени развиваются неравномерно;
- отекают лодыжки;
- образуются натоптыши, косточка (кость плюсны выпячивается в сторону).
Представляет собой изменение продольного свода стопы, при котором вся подошва касается пола, вытягивается в длину.
Характерно для возраста 16-25 лет.
- I (углы свода от 131 до 140 градусов, высота 35-25 мм.);
- II (параметры соответственно 141-155, 24-17);
- III (градус от ста пятидесяти пяти, по высоте меньше семнадцати), становятся заметны внешние перемены конечности. В этом случае рекомендована операция.
- при плоскостопии болит стопа, ощущается усталость после нагрузки, появляется отечность;
- беспокоит поясница;
- затрудняют движение коленный, голеностопный суставы;
- будет деформироваться свод (он менее заметен), образуется распластанность пятки.
Данный вид – патология, при которой неправильный, низкий поперечный свод приводит к увеличению передней части стопы и укорачиванию задней.
Выделяют также три стадии:
- первая — отклонение большого пальца в 20 градусов (и больше);
- вторая – до 30, образуются мозоли;
- третья – от 35.
Развитие недуга сопровождается болью, на последней стадии видоизменяются очертания стопы. Чаще развивается у людей 35-50 лет.
Причины возникновения заболевания

Факторами, влияющими на развитие плоскостопия, являются:
- ношение дискомфортной (тесной или слишком узкой, на высоких каблуках и платформах) обуви;
- лишний вес и ожирение;
- беременность (увеличиваются нагрузки на ноги);
- слабый мышечно-связочный аппарат (может быть врожденным, генетически предрасположенным);
- травмы нижних конечностей;
- рахит (слабость и мягкость костного аппарата)
- последствия перенесенного полиомиелита (дисфункция мышц голени, подошвы);
- недостаток физической активности, малоподвижная работа.
- избыточная нагрузка на конечности (продолжительное стояние, длительные занятия спортивным бегом, прыжками).
Выявить патологию возможно при визуальном осмотре у врача-ортопеда. Для достоверности предположений применяется метод рентгенографии, проводится анализ полученных результатов и ставится окончательный диагноз.
Дополнительно проводят плантографию (позволяет сделать отпечаток стопы на бумаге), электромиографию (определяет состояние мышц), компьютерно-аппаратные комплексы (уточняют форму, ширину, длину, другие параметры).
Лечение
Терапевтическое избавление от недуга возможно только на двух первых стадиях развития. На третьей показано хирургическое вмешательство.
В терапевтическое лечение при плоскостопии входит:
- прием лекарств;
- прохождение физиопроцедур;
- лечебная физкультура (ЛФК);
- массаж.
Прием лекарств при лечении заболевания направлен на снятие воспалительного процесса, уменьшение болевого синдрома.
С этой целью принимаются нестероидные противовоспалительные средства. Снять боли при плоскостопии помогают Диклофенак, Индометацин, Вольтарен и т.д. Они могут приниматься как в виде кремов, мазей, так и в таблетированной форме.

Для лечения плоскостопия второй степени проводят комплекс специальных процедур.
Подразумевается накладывание компонентов на больное место. Способы (первый можно применять самостоятельно дома, два других практикуются только в больнице, под наблюдением врача):
- опухоли;
- болезни почек;
- неврозы;
- инфекции;
- сахарный диабет;
- варикозное расширение вен;
- цирроз печени;
- туберкулез;
- атеросклероз (сосудов мозга или сердца);
- тиреотоксикоз;
- гепатит;
- болезни сердца и сосудов;
- кистозные образования;
- эпилепсия;
- открытые раны;
- нагноения;
- повышенная температура тела;
- нарушение термочувствительности.
Одновременное воздействие ультразвука и лекарства на ткани организма. Процедура позволяет телу насытиться кислородом, активирует метаболизм, оказывает противовоспалительное воздействие, регенерирует клетки, снижает отеки.
Из медикаментов используются гидрокортизон, карипаин, лидаза, гиалуроновая кислота.
Нельзя прописывать больным с проблемами кожи, онкологией, тяжелыми эндокринными дисфункциями, артериальной гипертензией (третьей стадии), обострением воспалений, беременным (начиная со второй половины гестации).
Представляет собой постоянное воздействие электрического тока на определенные участки тела в сочетании с введением лекарственных препаратов. Успокаивает, активирует иммунную систему, приводит в норму мышечный тонус, улучшает циркуляцию жидкости и т.д.
Нельзя рекомендовать при:
- опухолях;
- наличии кардиостимулятора;
- плохой свертываемости крови;
- бронхиальной астме;
- повышенной температуре тела;
- болезнях кожи;
- непереносимости электрического тока;
- аллергии на лекарство.
Воздействие магнитного поля на проблемный участок. Противопоказания аналогичны предыдущим процедурам.
Также применяются плавание, грязевые ванны и другие физиопроцедуры.
Главное назначение лечебной физкультуры при лечении плоскостопия – укрепление ослабленных связок и мышц. Для достижения результата занятия нужно выполнять каждодневно (примерно 15 минут).
Упражнения, которые делаются стопами, сидя:
- сведение и разведение пяток (носки не отрываются от пола);
- сгибание и разгибание, захват мяча, поднятие его;
- скольжение при помощи пальцев (вперед и обратно);
- сжатие резинового мяча;
- собирание пальцами коврика или полотенца;
- прокатывание палки.
В положении стоя:
- поворот туловищем;
- перекатывание с носка на пяточный отдел, в обратную сторону;
- приседания (на носках);
- лазания по веревочным лестницам;
- ходьба по гимнастической палке (бруску с наклонными плоскостями, ребристой доске, массажному коврику).
Массаж хорошо снимает боль, отек, нормализует кровообращение и лимфоток, оказывает укрепляющий эффект на мышцы нижних конечностей. Полный курс включает 12 (при легкой форме заболевания) или 20 (при тяжелой) сеансов. Противопоказание к проведению – варикозное расширение вен.
Массажное воздействие при плоскостопии оказывается в четкой последовательности на мышцы:
- икроножные;
- ахиллово сухожилие;
- внешняя сторона голени;
- тыльная часть стопы;
- подошвы.
Во время сеанса выполняются приемы:
- поглаживания (прямолинейные, попеременные);
- выжимания (клювовидные, поперечные);
- разминания (ординарные, двойные кольцевые, комбинированные, кругообразные)

Что делать при плоскостопии — знает народная медицина, являющаяся альтернативой традиционным терапевтическим методам лечения недуга. В борьбе с патологией используются дубовая кора, цветки бессмертника, мята перечная, настой с липовым цветом и пр.
Листья полыни моют, прикладывают к стопе, фиксируют. Компресс позволяет быстро снять болевые ощущения.
Йод (3%) смешивают с соком лимона (в одинаковом объеме) и аспирином (несколько таблеток). Делают компресс на стопу (не более 3 дней). Через неделю процедуру можно повторить.
Из раствора (в литре воды растворяется столовая ложка натрия двууглекислого) делают ванночки (длительность — 20 минут). Это помогает расслабиться, снизить спазмы, укрепляет костную ткань, восстанавливает сон.
Чередование ванночек с холодной и горячей водой (нужно держать ноги не более 15 секунд в каждой). Не проводятся во время менструации. Рекомендован десятидневный курс, затем следует один месяц перерыва.
Делают ванну: кору дуба (один килограмм) заваривают в воде (объем – 5 литров), кипятят 0,5 часа.
Пихтовое масло (пол чайной ложки) добавляют в теплую воду. Держат ноги в ванне 30 минут. Повторять процедуру несколько дней (от 10 до 12).
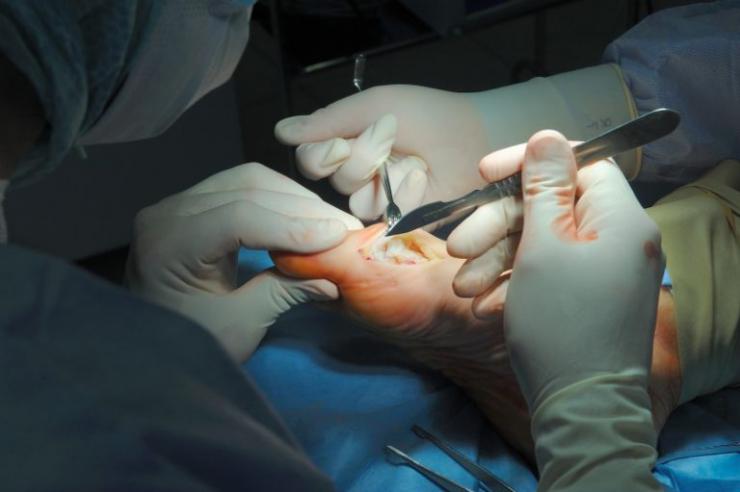
Операция на плоскостопии малотравматична, период реабилитации достаточно быстрый и составляет от трех недель до двух месяцев в зависимости от степени заболевания и сложности случая.
Не проводится детям, а также взрослым до 20 лет, при наличии дыхательной (или сердечной) недостаточности.
Показания к оперативному вмешательству:
- третья степень плоскостопия;
- неэффективность терапии.
Выделяют операции на мягких и твердых тканях, комбинированные.
Стельки при плоскостопии
При заболевании применяют ортопедический прием лечения — использование специальных стелек-супинаторов, которые имеют утолщения на внутренней стороне стопы. Они смягчают удары во время ходьбы, снижают болевые симптомы. Применимы супинаторы при всех видах патологии.
Перед тем, как начать носить супинаторы, необходимо проконсультироваться с ортопедом. Он поможет выбрать правильный вариант.
В самых тяжелых случаях их можно изготовить и приобрести на заказ, исходя из индивидуальных особенностей пациента.
Профилактика заболевания
С целью предупреждения плоскостопия рекомендуется предпринимать следующие меры:
- выбирать удобную и комфортную обувь (достаточно широкая, оптимальной высоты каблук или платформа, без узкого носика);
- больше сидя отдыхать (если основная работа предполагает длительное стояние);
- самостоятельно проводить растирания и массаж нижних конечностей (это поможет улучшить циркуляцию крови, не допустит застоя лимфы в сосудах, обеспечит полноценное питание тканей полезными веществами);
- совершение пеших прогулок босиком по неровным поверхностям (песку, гравию, траве);
- выполнять физические упражнения, направленные на укрепление и развитие мышечной ткани ног;
- детский вариант предупреждения болезни – недопущение рахита, а также использование специальной гимнастики (бег, прыжки, подъемы по веревочным лестницам, попеременная ходьба на пятках и носках), плавание;
- профилактические мероприятия, комплекс физических упражнений нужно проводить регулярно и постоянно.
Болезнь плоской стопы приводит к серьезным последствиям:
- патологии суставов и позвоночного столба (межпозвоночная грыжа, артрозы, артриты);
- сильные боли в ступнях, невозможность свободно ходить;
- развивается сколиоз (искривляется позвоночник);
- появление и развитие плоскостопия у детей приводит к возникновению шаркающей походки.
Плоскостопие – коварный недуг, игнорирование которого может привести к серьезным проблемам со здоровьем. По тому, как болят ноги из-за плоскостопия, можно судить о степени его развития. Чем раньше начать его лечить, тем меньшая будет вероятность развития всевозможных осложнений.
Стопа – это самый нижний отдел конечности. Она представляет собой объединенную группу костей, осуществляющих опорную функцию. Появившиеся боли в стопе могут сигнализировать о различных заболеваниях, физических перегрузках, травматических повреждениях. Характер тягостных ощущений, их частота и выраженность зависят от возрастных особенностей пациента, образа жизни и состояния организма в целом. При эпизодических болях волноваться не стоит, если же болевой дискомфорт ощущается постоянно, необходимо обратиться в медицинское учреждение.
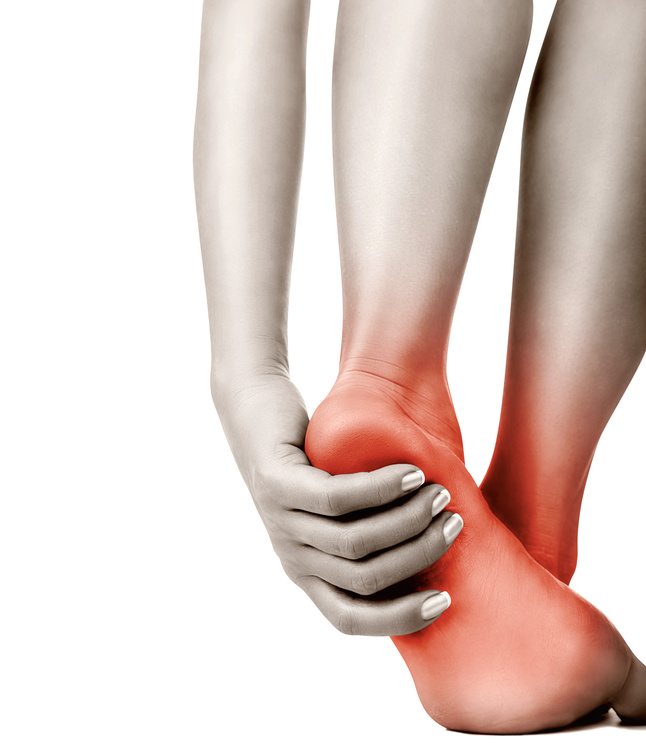
Причины боли в стопе
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Спровоцировать появление болевого синдрома могут разные причины. Подобное состояние может возникать как при ходьбе, так и в состоянии покоя. Локализация боли приходится либо на всю поверхность стопы, либо на какую-то определенную ее часть. Выявит природу патологии только специалист. Поэтому при регулярных жалобах на болезненные ощущения в ступнях необходимо проконсультироваться у невролога или ортопеда.
Распространенные причины, вызывающие патологический дискомфорт в этой области:
- возрастные изменения;
- длительное пребывание в положении стоя;
- наследственные деформации и аномалии стопы;
- лишний вес, за счет которого повышается давление на область ступней;
- травматические повреждения (сложные переломы, растяжения, вывихи);
- переизбыток физических (спортивных) нагрузок на нижние конечности;
- неудобная обувь с нарушенными амортизирующими характеристиками;
- ослабление мышечной ткани и связок в результате длительного отсутствия двигательной активности (лежачие больные).
Заболевания
Провоцировать болевые ощущения в ступнях могут системные и хронические болезни, которые сказываются на работе всего опорно-двигательного аппарата:
- неврома стопы, или неврома Мортона. Это доброкачественное разрастание околонервных тканей в подошвенной области. Патология проявляет себя тягостными ощущениями в основании третьего и четвертого пальцев. Подобному поражению подвержена только одна нога;
![]()
- болезни суставов стопы (артроз, артрит). Обычно возникают у людей старческого возраста, что связано с возрастным изнашиванием суставов, нарушением кровотока в нижних конечностях, костными деформациями, сдавливанием нервных окончаний. Патологии провоцируют нарушения двигательной активности пораженной конечностью, боли различной степени выраженности;
![]()
- подагрический артрит. Разновидность суставных болезней, имеет воспалительную природу. Появление болей в нижних конечностях при такой патологии связано с образованием кристаллов уратов в околосуставных тканях, которые способствуют формированию опухолевидных наростов;
![]()
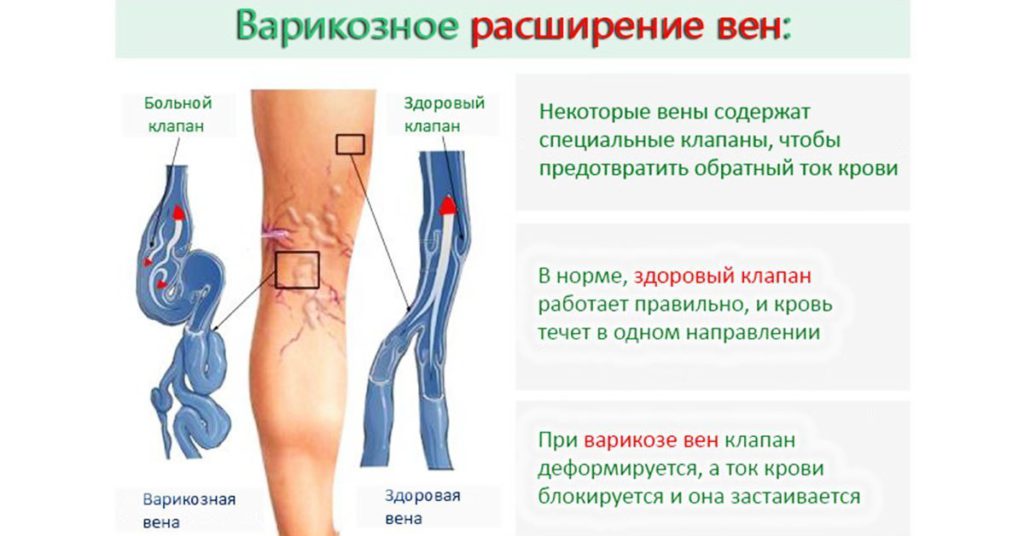
- варикозное расширение вен. Такой симптом, как тяжесть и боль в области ступней, не является редкостью при этом диагнозе. Подобные проявления — следствие заболевания и возникают уже после развития варикоза.
![]()
Боль в стопе при варикозном поражении может сигнализировать о финальной стадии заболевания. Легкомысленное отношение к такой серьезной патологии может привести к тромбозу и эмболии;
- плоскостопие (наследственное или приобретенное). Происходит нарушение рессорной функции стопы, боль распространяется не только на кости и суставы стопы, болит и голеностоп. Выраженные болевые ощущения возникают как при двигательной активности, так и пассивном нахождении в вертикальном положении;
![]()
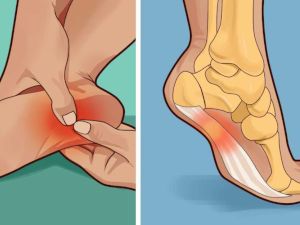
- подошвенный фасциит. Развитие заболевания происходит в результате повреждения или растяжения фасции подошвы. В области поражения локализуется воспалительный процесс, вызывающий сильные болевые спазмы, которые мучают человека преимущественно утром;
![]()
- гигрома стопы. Это доброкачественное образование, внутри которого серозно-фиброзная жидкость. Такая шишка на ступне появляется в результате ношения неудобной обуви и чрезмерных физических нагрузок на ноги;
![]()
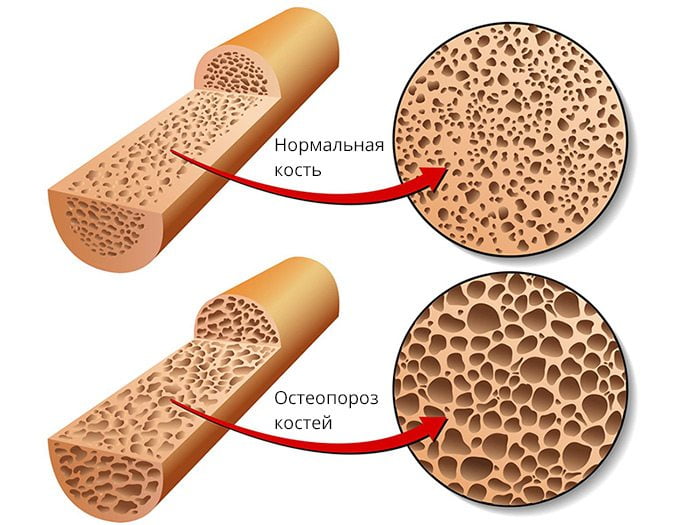
- остеопороз. Болевые приступы носят постоянный характер независимо от двигательной активности. Очаг воспаления распространяется на кости, расположенные близко к кожным покровам. Поэтому даже незначительное прикосновение к зоне повреждения вызывает сильный дискомфорт;
![]()
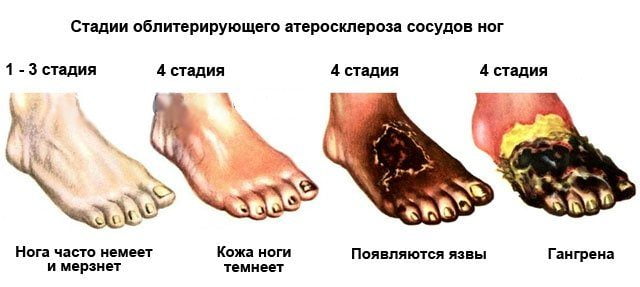
- облитерирующий эндартериит. Неприятные ощущения в области стопы имеют ярко выраженный постоянный характер. Заболевание сопровождается онемением ступней, усилением болезненных ощущений после температурного воздействия, возникновением язвенных ран, хромотой;
![]()
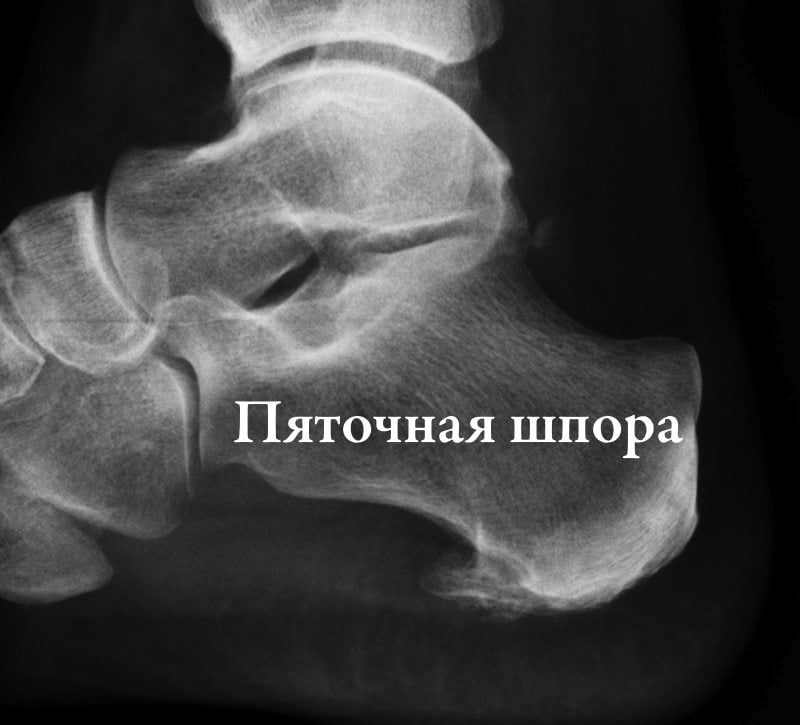
- шпоры—источник боли в области пятки. Появление этих костных наростов на подошвенной или задней части пяточной кости обусловлено чрезмерной нагрузкой на пяточные сухожилия. Такие наросты раздражают мягкие ткани, вызывая пронизывающую острую боль. Особенность патологии состоит в том, что болят стопы ног преимущественно по утрам, когда больной встает на ноги после сна;
![]()
- лигаментит (воспалительное заболевание сухожильно-связочного аппарата) характеризуется возникновением неприятных ощущений при ходьбе и физических нагрузках. Всякий раз, когда больной пытается пошевелить онемевшей от боли конечностью, возникает характерный щелкающий звук;
![]()
- ахиллотендинит провоцирует острую пронизывающую боль в области пятки и тыльной стороны голени. Сопутствующими симптомами являются отек в зоне поражения, повышение чувствительности и местной температуры, судорожные сокращения во время ходьбы;
- эритромелалгия, или Болезнь Митчелла. Острая боль вызвана неврогенными патопроцессами в сосудах и тканях. Заболевание распространяется на кисти рук и ступни, характеризуется сильными болевыми приступами и покраснением области ступни. Чаще всего патологии подвержены мужчины среднего возраста;
- тендинит задней большеберцовой мышцы. Боли в стопе связаны с растяжением сухожилий и возникают в области подъема стопы. Тягостные ощущения усиливаются при перенапряжении, но быстро проходят после отдыха;
![]()
- бурсит. Боли локализуются в голеностопе, но впоследствии распространяются до пяточного бугра и пальцев, затрагивая всю стопу. Помимо болевого синдрома, формируется отек, изменяется цвет кожи, повышается местная температура;
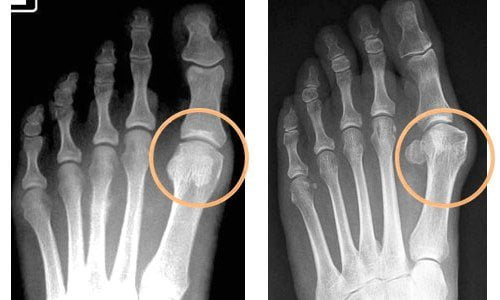
![]()
- сесамоидит. Заболевание связано с переломом двух хрупких сесамовидных косточек, которые отвечают за сгибание-разгибание большого пальца ноги, и развитием воспалительного процесса в близкорасположенных тканях. Характерные симптомы — отечность и боль в области большого пальца;
![]()
- кожные болезни (подошвенные бородавки, мозоли, натоптыши, микозы). Все эти состояния провоцируют болевые ощущения, что связано с ношением неудобной или некачественной обуви. Характер таких болей — ноющий, пульсирующий, усиливающийся при ходьбе;
- сосудистые патологии, нарушение обмена веществ. Болевые спазмы при таких нарушениях достаточно выраженные, сопровождаются ощущением жара или холода в нижних конечностях, разрастанием сосудистой сетки (венозной паутины). Расстройство метаболических процессов отражается на органическом составе костных структур, правильном функционировании мышечных и суставных тканей. Это приводит к тягостным ощущениям в стопе;
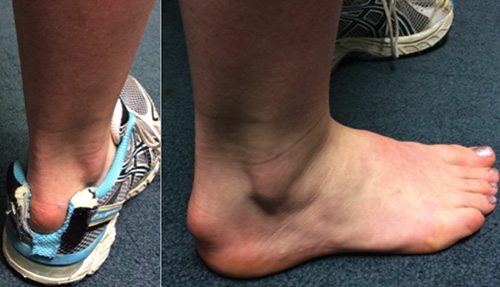
- вальгусная деформация стопы характеризуется ее деформацией, в результате которой большой палец смещается в сторону. Это приводит к нарушению походки, появлению болей и прочим неприятным последствиям.
![]()
При подозрении на деформацию стопы необходимо в срочном порядке обратиться к ортопеду или травматологу для выявления причины и экстренного лечения. Запущенные формы болезни требуют оперативного вмешательства и последующего наблюдения у эндокринолога.
Диагностика
Разнообразие причин, которые провоцируют появление болей в стопах, требует квалифицированной диагностики. Качественное обследование играет важную роль в постановке верного диагноза и выбора метода лечения. К первоначальным методам диагностики относятся:
- изучение истории болезни. Позволяет выявить причины, которые могли напрямую или косвенно повлиять на развитие патологии;
- физикальный осмотр. Врач оценивает общее состояние больного и саму поврежденную конечность: определяется точная локализация боли, целостность кожного покрова (раны, язвы), изменение его цвета, наличие отека или опухоли в области стопы.
Уточняющие диагностические мероприятия:
- общие и развернутые анализы мочи;
- исследование крови для оценки ее биохимических маркеров;
- магнитно-резонансная томография позволяет оценить состояние мышечной, костной и суставной тканей, сухожилий области стоп. Исследование считается наиболее точным, поскольку помогает понять, что именно вызывает боль: поражение мышц, сухожилий, костей или это болят суставы стопы;
- рентгенографическое обследование необходимо для точного выявления органических изменений и патопроцессов в костных структурах;
- компьютерная томография предназначена для послойного изучения костной ткани нижних конечностей. Полученные результаты позволяют точно установить диагноз. Поэтому компьютерная томография — завершающий этап обследования, подтверждающий предыдущие диагностические процедуры.
Методы диагностики определяет специалист на основании общего состояния и индивидуальных особенностей пациента, сопутствующих симптомов и анамнеза заболевания.
Лечение болей в ногах
Когда сильно болят суставы стопы, что делать, вам подскажет врач. После определения причины неприятных ощущений приступать к лечению необходимо как можно раньше. Это позволит избежать серьезных осложнений и развития сопутствующих заболеваний. Комплексная терапия включает:
- прием медикаментов;
- физиопроцедуры;
- лечебную гимнастику;
- ношение ортезов;
- хирургическое вмешательство (при необходимости).
Доктор Шперлинг о заболевании:
Лечение предполагает прием лекарственных препаратов, способных купировать боль, снять воспаление, уменьшить отек и другие неприятные симптомы. Назначение медикаментов осуществляется только врачом с учетом заболевания, вызвавшего дискомфорт в стопе:
- для устранения болевых ощущений назначается пероральный прием анальгетиков;
- для подавления воспалительного процесса или инфекции рекомендуется прием антибиотиков;
- если боли в стопе вызваны грибковым поражением, необходимо применение противогрибковых лекарств (мази, гели для местного использования);
- при невыносимой боли допускается инъекционное введение анестетиков (растворы Лидокаина, Новокаина);
- при опухолях, отеках, гиперемии назначаются нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен) в виде таблеток, мазей или гелей;
- при мышечных спазмах необходим прием миорелаксантов с витаминно-минеральными комплексами (Кавинтон, Актовегин).
Если боли в стопах возникли по причине сбоев работы щитовидной железы, печени или почек, необходимо направить все силы на лечение основного заболевания. Необходима консультация узкопрофильного специалиста и лечение по его рекомендациям. Обычно после устранения основной болезни неприятные ощущения в дистальных отделах нижних конечностей уходят.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Помимо медикаментозного лечения, врачи рекомендуют физиопроцедуры – ударно-волновую и магнитно-резонансную терапию. Эти процедуры повышают тонус мышц и нервов нижних конечностей, восстанавливают их двигательную способность, избавляют человека от болей, улучшают кровообращение, ускоряют обменные процессы, снимают отечность и покраснение кожи.
Пациентам могут быть назначены грязевые аппликации, массажи, ультразвуковая, лазерная и рентгенотерапия. Такое лечение направлено на устранение проявлений патологии и профилактику осложнений и рецидивов.
Лечебная гимнастика – эффективное средство от болей в стопах, предупреждающее различные патологии опорно-двигательного аппарата (плоскостопие, неврому Мортона, артрит, подагру и другие заболевания). Специальный комплекс упражнений направлен на улучшение кровотока, растяжение мышечно-связочного аппарата, что повышает прочность и гибкость нижнего отдела ноги. Поэтому, когда суставы болят, стопы требуют регулярной оздоровительной гимнастики:
Ношение ортопедических стелек-супинаторов (ортезов) — неотъемлемая составляющая комплексной терапии при постоянных болях в ногах. Они способствуют устранению неприятных ощущений и отечности, правильному распределению нагрузок на ступни, предотвращают образование натоптышей и мозолей, облегчают ношение неудобной обуви.
Оперативное вмешательство показано при неэффективном консервативном лечении, наследственных или приобретенных аномалиях стоп, тяжелых травматических повреждениях:
- операции при переломах, когда необходима репозиция (правильное сопоставление сломанных и сместившихся фрагментов кости);
- вживление имплантов или опорно-удерживающих конструкций в кость;
- артроскопия для удаления разрушенных или поврежденных фрагментов суставов;
- остеотомия.
Народные средства
Многие люди склоняются к домашним методам лечения средствами народной медицины. Но в случае с болью в нижних конечностях, применять такую терапию категорически запрещено, поскольку такой симптом может говорить о серьезных заболеваниях внутренних органов. Хотя многие врачи приветствуют использование средств альтернативной медицины в лечении болей в ногах, все же применять тот или иной рецепт на практике необходимо только после консультации врача. Наиболее эффективными признаны следующие:
Хвойный отвар для ванночек:
- 100 г сухой сосновой хвои залить 1 л кипятка.
- Проварить на слабом огне 5 минут, томить на водяной бане еще полчаса.
- Настоять до полного охлаждения, отфильтровать.
- Перелить в таз и парить стопы 15 минут.
Настойка из корня окопника:
- 1 ст. л. сырья залить 1 л спирта (40% алк.).
- Настоять в темном сухом месте 3 недели, разбавить 2 л воды.
- Принимать на протяжении 1 месяца вовнутрь по 1 ст. л. трижды в день за 10-15 минут до еды.
Настой из кукурузных рылец:
- 4 ст. л. сухого сырья залить 1 л кипятка.
- Настоять под крышкой полчаса.
- Отфильтровать и пить по 100 мл через каждые 2 часа.
- Курс терапии – 1,5 месяца.
Профилактика болей в стопе
К профилактическим мероприятиям относится соблюдение простых правил здорового образа жизни:
Все существующие болезни стоп приводят к ограничению подвижности и появлению болей. В запущенных случаях патологии стопы становятся причиной инвалидности. Поэтому нужно приложить максимум усилий, чтобы не допустить их развития. Соблюдая простые профилактические меры, можно избежать возможных нарушений и сохранить здоровье многих других органов.
Читайте также: