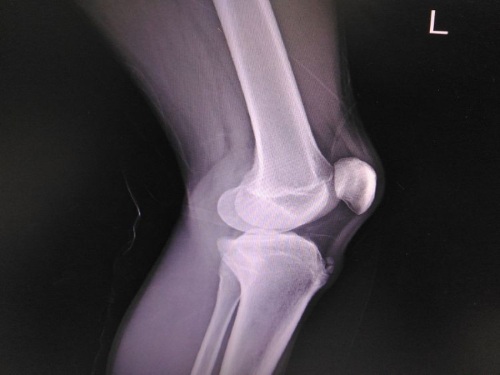
Отрыв бугристости большеберцовой кости рентгенограмма

В ходе роста конечности бугристость сначала представлена только верхней частью, затем распространяется все ниже, пока не достигает крайней точки проксимального росткового хряща. Вертикальная часть росткового хряща расположена под бугристостью. Замещение незрелого хряща зрелой костью идет сверху вниз. Зона роста закрывается у юношей в 17 лет, у девушек приблизительно в 15 лет.
Анамнез и жалобы
Отрыв бугристости большеберцовой кости происходит почти исключительно у мальчиков 12—17 лет. Причиной обычно служит мгновенное мощное сокращение четырехглавой мышцы (например, при прыжке) или ее эксцентрическое сокращение при пассивном сгибании колена (например, при приземлении). Травма типична для командных видов спорта с большим количеством прыжков, таких как баскетбол, или контактных видов — например, для футбола.
Характерны жалобы на отек верхней части голени и боль в переднем отделе коленного сустава. Невозможность разогнуть ногу в коленном суставе возникает далеко не всегда, но у всех больных в той или иной форме проявляется слабость коленного сустава. В момент травмы больные часто слышат треск.
Физикальное исследование
При пальпации передней поверхности голени отмечают локальную болезненность. При сопутствующей травме внутрисуставных структур в суставе скапливается выпот или кровь. Разгибание конечности в коленном суставе ограничено или невозможно. Отрыв бугристости нередко сочетается с другими травмами, поэтому при осмотре коленного сустава нужно обращать особое внимание на болезненность при пальпации суставной щели или нестабильность сустава — эти симптомы указывают на разрыв мениска или разрыв внутрисуставных связок соответственно.
Лучевая диагностика
трыв бугристости большеберцовой кости хорошо виден на рентгенограмме в боковой проекции. Кроме того, выполняют рентгенограммы в прямой и косой проекциях. Так как бугристость расположена снаружи от средней линии, перед рентгенографией для получения более четкого снимка рекомендуют слегка повернуть голень внутрь. При подозрении на сопутствующее повреждение внутрисуставных структур выполняют МРТ.
Лечение
Для выбора лечения определяют тип отрыва по классификации Уотсона-Джонса в модификации Огдена. Всего выделено три типа отрывов, каждый из которых имеет два подтипа. При I типе отрыв происходит ниже места слияния ядер окостенения большеберцовой кости и бугристости, при II типе линия отрыва проходит через зону слияния ядер, при III типе — переходит на сустав. Подтипы характеризуют отсутствие (подтип А) и наличие (подтип В) смещения и раздробления.
Цели лечения — репозиция отломков, восстановление конгруэнтности суставных поверхностей и разгибания в коленном суставе.
Консервативное лечение
Для лечения переломов IA типа достаточно наложить цилиндрическую или длинную гипсовую повязку на разогнутую ногу на 4—6 нед. В некоторых случаях подобным образом можно добиться репозиции фрагментов при переломах IB и IIА типов.
Хирургическое лечение
Переломы IB и IIА типов, консервативное лечение которых неэффективно, а также большинство переломов IIВ и III типов подлежат открытой репозиции с металлоостеосинтезом.
Доступ обычно передний прямой или слегка отклоняющийся от средней линии, ткани рассекают в непосредственной близости или позади места прикрепления связки надколенника. Из линии перелома удаляют все попавшие туда мягкие ткани или надкостницу, фрагменты приводят в правильное положение. Операцию удобно проводить под контролем рентгеноскопии. Фиксируют фрагменты канюлированными винтами или стягивающими проволочными элементами. При переломах III типа надо обследовать больного на предмет сопутствующего разрыва суставных связок или мениска.
После операции на 4—6 нед накладывают гипсовую повязку, а затем начинают ЛФК с постепенным увеличением амплитуды движений в коленном суставе. Упражнения на укрепление четырехглавой мышцы обычно начинают с 6-й недели или после полного восстановления подвижности сустава. К повседневной активности больные могут возвратиться после того, как сила четырехглавой мышцы достигнет 85% от исходной. Возврат к полноценным спортивным занятиям обычно требует 3— 6 мес.
Осложнения и прогноз
Прогноз при отрывных переломах бугристости большеберцовой кости благоприятный, осложнения возникают редко. Переразгибание коленного сустава не встречается — вероятно, из-за того, что у большинства больных формирование скелета уже завершено или близко к завершению. В качестве осложнений описаны утрата подвижности сустава, смещение надколенника и субфасциальный гипертензионный синдром. Чтобы обеспечить правильное положение надколенника, необходимо стараться вернуть отломки в исходное анатомическое положение, используя в качестве ориентира здоровую конечность. Субфасциальный гипертензионный синдром возможен при повреждении небольших возвратных артерий, и его признаки надо тщательно отслеживать после операции. Восстановлению объема движений способствует раннее радикальное лечение. Несрастание фрагментов случается редко.
Такая болезнь, как Осгуда-Шлаттера, представляет собой патологию костно-мышечного аппарата, при которой происходит изменение коленного конца большеберцовой кости. Хотя симптомы данного заболевания довольно специфичны, для подтверждения диагноза необходим рентген. Основу патологического процесса составляет асептический некроз бугристости.
Что собой представляет болезнь Шлаттера?
Болезнь Осгуда-Шлаттера (БОШ, или в медицинской терминологии асептический остеонекроз АН, остеохондропатия ОХП) – это структурное поражение бугристости большеберцовой кости в колене. Данное нарушение чаще всего развивается у мальчиков в возрасте 6-17 лет.
В группе повышенного риска находятся подростки, которые занимаются видами спорта, сопровождающихся высокой нагрузкой на ноги – бег, прыжки, гимнастика (футбол, волейбол, легкая атлетика, хоккей, баскетбол, фигурное катание, балет и другие).
Так как в последние годы увеличилось количество девочек, посещающих спортивно-образовательные учреждения, то отмечается повышение распространенности патологии и среди них. Поражение может быть как односторонним (на одной ноге), так и двусторонним. По статистике это отклонение встречается у 20% подростков, занимающихся спортом, и только у 5% детей других групп.
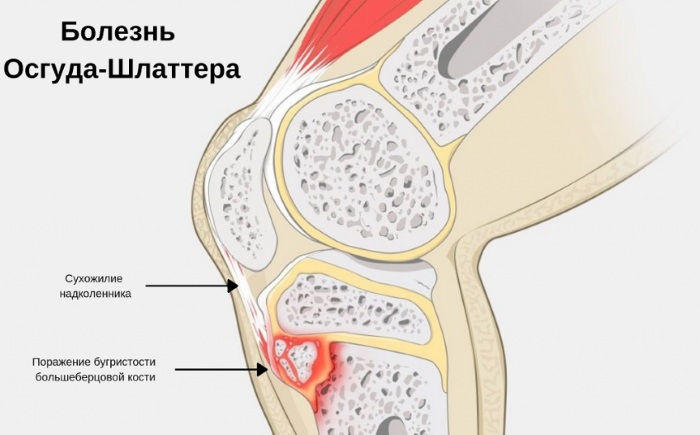
Болезнь Осгуда-Шлаттера
Болезнь Осгуда-Шлаттера, рентген при которой – необходимое диагностическое исследование, характеризуется вовлечением в патологический процесс не только бугристости, расположенной под коленом, но и слизистой сумки, связки надколенника. У многих больных первые симптомы появляются спонтанно, иногда этому предшествует травма.
Причины и факторы риска
Главной причиной появления данного нарушения является незрелость костно-мышечной системы. Бугристость большеберцовой кости формируется на фоне быстрого роста у подростков, под влиянием интенсивных и частых физических занятий.
Механизм развития патологического процесса заключается в следующем:
- В результате нагрузки возникает дисбаланс между силой мышечного сокращения и прочностью окостеневающей ткани.
- Перегрузки вызывают микротравмы, приводящие к разрывам волокон связок.
- Нарушается кровоснабжение в области верхнего сочленения большеберцовой кости. Концы длинных трубчатых костей имеют слабый приток артериальной и отток венозной крови, так как большая их часть покрыта хрящом.
- Развивается асептическое воспаление и некроз.
В зависимости от того, насколько активны компенсаторные механизмы, направленные на восстановление целостности, изменения в кости носят обратимый или необратимый характер.
Факторами риска также служат следующие:
- переломы, вывихи, мелкие, подчас незаметные травматические воздействия;
- врожденные анатомические аномалии;
- инфекционные гнойно-некротические процессы;
- прием гормональных препаратов;
- нарушения обмена веществ;
- болезни соединительной ткани;
- опухолевые заболевания кроветворнойи/или лимфоидной ткани;
- радиационное облучение.
Классификация
Болезнь Осгуда-Шлаттера, рентген при которой производится в нескольких проекциях, в зависимости от степени развития дистрофических процессов, классифицируют на 5 стадий:
- Нарушение кровообращения на одном из участков концевой части большеберцовой кости.
- Развитие вторичного импрессионного (или вдавленного) перелома. Он может возникнуть даже при небольшой нагрузке из-за некроза тканей.
- Фрагментация губчатой костной ткани и растворение отдельных элементов.
- Разрастание соединительной ткани, частичное восстановление.
- Объединение обломков в результате образования новой костной ткани, при проведении адекватного лечения – полное восстановление.
По характеру течения заболевания выделяют также следующие его разновидности:
- тендинит связки коленной чашечки (воспаление и дистрофия ткани сухожилия);
- инфрапателлярныйбурсит (воспаление и разрушение тканей подколенной суставной сумки);
- апофизит (воспаление костного отростка);
- отрыв бугристости большеберцовой кости.
Симптомы и степени
Признаки заболевания появляются постепенно, чаще всего по следующей схеме:
Анализы и диагностика
Для диагностики данной патологии применяются следующие методы:
- рентгенографическое исследование;
- магнитно-резонансная томография (МРТ);
- УЗИ.
С целью проведения дифференциальной диагностики врач также может назначить сдачу анализов крови (клинический и биохимический) и мочи, а также другие виды обследований. На ранней стадии заболевание тяжело поддается диагностике.
Болезнь Осгуда-Шлаттера – это патология костно-мышечного аппарата.
Рентген является основой диагностики заболевания и позволяет выявить следующие виды изменений:
- Секвестроподобные тени.
![]()
Секвестры – это некротизированные фрагменты кости, которые отторгаются от живой ткани. Они создают на снимке овальные, интенсивно затененные участки, которые окружены со всех сторон полосами просветления. Выраженность тени зависит от степени спрессованности костной ткани при разрушении ее внутренних перегородок в результате некроза. - Увеличение объема суставной сумки в результате неинфекционного воспаления.
- Деформирование хоботообразного бугра, его оттеснение по направлению вперед, увеличение толщины хряща и связки.
- Фрагментация кости, наличие небольших осколков в количестве от 1 до 3.
- Изъеденность контура головки трубчатой кости.
- Искривление или надлом отростка, линия перелома бугристости в ее основании.
Однако у части пациентов рентгенологическая картина может быть нормальной. Вышеперечисленные признаки проявляются чаще всего на стадии выраженного болевого синдрома.
В этих случаях должен проводиться анализ соотношения длины коленной чашечки к длине связки (от верхушки надколенника до бугристости), размера угла между бедренной костью и коленной чашечкой. Окончательный диагноз устанавливается с учетом клинических данных.
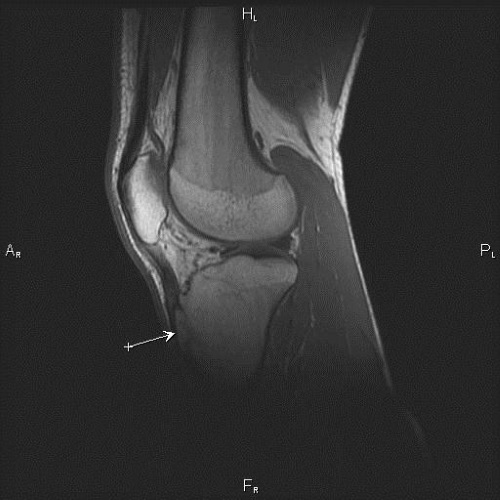
МРТ позволяет более четко определить степень и локализацию поражения, а также провести дифференциальную диагностику с другими воспалительными заболеваниями костно-мышечного аппарата.
При этом на ранних этапах данной патологии выявляются следующие признаки:
- уменьшение интенсивности сигнала в режиме Т1-ВИ (применяется для визуализации жировой ткани и кровоизлияний) вследствие жировой перестройки костного мозга;
- наличие выпота (скопления экссудата в результате воспаления);
- увеличение толщины хряща бугристости.
![]()
На более поздних стадиях обнаруживаются такие изменения, как:
- высокая интенсивность в режиме Т2-ВИ (для визуализации тканей с большим содержанием воды) на участке пораженного отдела кости;
- низкая интенсивность в режиме Т1-ВИ;
- фрагментация (раздробление на части);
- утолщение хрящевой ткани.
При проведении УЗИ могут выявляться следующие виды изменений:
- поднятие замыкательной пластинки коленного сустава;
- утолщение связки коленной чашечки на 1-2 мм;
- фрагменты кости от 2 мм до 2 см с акустической тенью, не изменяющие своего положения при сгибании ноги в колене;
- увеличение размеров и внутреннего объема суставной сумки;
- неровность и нечеткость контуров кости;
- повреждение тканей суставной сумки и близлежащих мягких тканей;
- отрыв бугристости в виде светлого образования в верхней части головки большеберцовой кости.
Болезнь Осгуда-Шлаттера, рентген для которой описан выше, требует проведения дифференциальной диагностики с такими заболеваниями, как:
- Остеоматоз коленного сустава, представляющий собой доброкачественную опухоль. Для данной патологии характерно нарастающее ограничение подвижности в суставе. На рентгеновских снимках выявляются пятна неправильной формы.
- Оссифицирующий миозит, развивающийся после травм. Он представляет собой воспалительный процесс в суставных связках, при котором происходит патологическое окостенение в травмированных и окружающих тканях. При этом у больных также развивается болевой синдром и возникает ограничение подвижности. Рентгенологически это проявляется в виде обызвествления.
- Хондросаркома – злокачественная опухоль в области коленного сустава. При этом боль присутствует не только при движении, но и в покое. На рентгенологических снимках выявляются деструктивные очаги неправильной формы.
- Хронический остеомиелит – гнойно-некротический процесс, развивающийся в кости и костном мозге. Возникает воспаление надкостницы, изменяется цвет кожи на колене. Болевой синдром также носит постоянный характер.
- Остеоидная остеома – доброкачественная, медленно развивающая опухоль, в редких случаях возникающая в костях коленного сустава. Для этого заболевания характерны постоянные боли, которые усиливаются ночью. Опухоль тяжело выявляется на рентгенограммах. Диагностику проводят с применением сцинтиграфии и КТ.

Синовит коленного сустава
Как лечить болезнь
Основу немедикаментозного лечения составляет максимально возможный покой поврежденной ноги, ограничение физических нагрузок. Это требование должно соблюдаться и после проведенного лечения.
Необходимо избегать бега, прыжков, приседаний и других видов нагрузки на коленный сустав. В некоторых случаях требуется использование фиксирующей повязки, бинтование или ношение эластичного наколенника.
Также в период лечения необходимо ограничивать употребление соли в пище. После стихания острого процесса назначаются физиотерапевтические процедуры. Оперативное вмешательство проводится только в исключительных случаях.
Медикаментозные препараты, применяемые при данном заболевании, и схемы лечения указаны в таблице ниже.
Болезнь Осгуда-Шлаттера, рентген при которой создает допустимую лучевую нагрузку на организм подростка, хорошо лечится при помощи физиотерапевтических процедур.
Они позволяют улучшить следующие процессы:
- крово- и лимфообращение в пораженном суставе;
- питание тканей;
- рассасывание некротизированных участков костной ткани;
- снижение болевого синдрома;
- восстановление поврежденных тканей.
При данном заболевании применяются следующие методы терапии:
- электрофорез с препаратами кальция (хлоридом кальция) с целью консолидации костных обломков;
- магнитотерапия – воздействие магнитного поля (улучшение питания тканей);
- массаж и лечебная гимнастика;
- теплолечение нагретым парафином или озокеритом (снижение отека, улучшение кровообращения);
- ударно-волновая терапия – воздействие звуковых волн низкой частоты (нормализация кровотока, устранение кальцификатов);
- лазеротерапия (аналогично теплолечению).
Также возможно применение гомеопатических методов лечения – введение препарата Траумель методом биопунктуры, в виде инъекций. Все эти процедуры назначаются в подострый период заболевания.
Если в течение года медикаментозное лечение не приносит результата, то показана хирургическая операция. Чаще всего проводится туннелизация бугристости – формирование каналов при помощи спицы Киршнера.
Ее диаметр составляет 2 мм. Прокол производится через кожу 1 раз, в 4-5 направлениях, на глубину 0,5-1,5 см. Это позволяет снизить внутрикостное давление, улучшить микроциркуляцию и восстановительные процессы. После операции на конечность накладывают шину на 3-4 недели.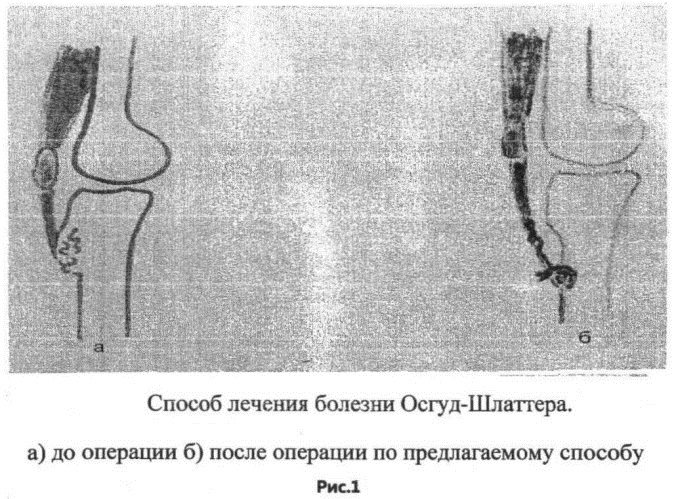
Существует также технология лазерной остеоперфорации, когда туннелизацию в кости производят при помощи диодного лазера. В этом случае выписка из стационара возможна уже на вторые сутки, а болевой синдром в послеоперационный период – менее выраженный. Однако операция проводится под общим наркозом.
Пациентам со значительной фрагментацией (раздроблением) бугристости рекомендуется фиксирование с помощью костных трансплантатов, взятых из каналов бугристости большеберцовой кости.
Если произошел отрыв бугристости, то проводится остеосинтез – восстановление положения костного отломка при помощи небольшого шурупа Ø3,5 мм, длиной 3 см. Операция производится под местной анестезией, через разрез длиной 2 см. Канал под шуруп формируется при помощи сверла.
Для обеспечения неподвижности после хирургического вмешательства накладывается шина из гипса на 1 неделю. Шуруп в последующем удаляют, если получены положительные результаты рентгенографического исследования.
В послеоперационный период показано лечение с помощью хондропротекторов, анальгетиков, препаратов кальция и физиопроцедур, которые назначаются на 4-5 день. Как правило, большинство подростков возвращаются к нормальной двигательной активности через 1-2 месяца.
Лечение народными средствами
Для лечения воспалительных патологий коленного сустава в народной медицине применяют следующие способы:
- 0,5 кг свежей моркови помыть, почистить, отжать в соковыжималке. Добавить 50 мл сливок и перемешать. Этот состав необходимо пить натощак, до завтрака, в течение нескольких недель.
![]()
- 50 г козьего сыра размять и смешать с таким же количеством измельченного свежего шпината. Данный салат употребляют ежедневно, по 20 дней, делая перерыв на 10 дней. Лечение должно быть длительным.
- 1 ст. л. поваренной соли смешать с 1 ст. л. жидкого цветочного меда. Затем к смеси добавить 1 ст. л. горчицы в виде пасты и 1 ст. л. теплой воды, перемешать. Полученная мазь хранится в холодильнике не более 5 дней. Мазь нужно втирать в больное колено в 3 приема. Лучше всего наносить ее на ночь. Затем сустав нужно обернуть пищевой пленкой, теплой тканью. Курс лечения – 5 дней.
- 5 лютиков вместе с листьями, без корней, залить 1 ст. кипятка и настоять полчаса. После этого настой вылить в тазик и добавить еще теплой воды. Ванночку для ног необходимо делать по 15-20 мин., можно прикладывать к больному суставу марлю, смоченную отваром.
Последствия
Заболевание в большинстве случаев носит доброкачественный характер, но патологические процессы, которые могут иметь волнообразное течение, длятся до 2 лет. К 17-19 годам, когда заканчивается рост костей, часто наступает выздоровление. Костный выступ остается, но функции коленного сустава не нарушены. Однако при этом требуется ограничение физических нагрузок в течение всего периода болезни.
В противном случае может возникнуть вывих из-за неправильного формирования бугристости, или переразгибание коленного сустава. В результате снижается устойчивость при ходьбе.
Другими возможными осложнениями являются:
- остеоартроз, при котором происходит дегенеративно-дистрофическое поражение всех элементов сустава;
- смещение коленной чашечки вверх;
- деформация коленного сустава.
Поэтому во всех случаях требуется консервативное лечение и контроль со стороны врача. Несвоевременно проведенная диагностика болезни Осгуда-Шлаттера может привести к остеоартрозу коленного сустава. На рентгене выявляются сдвиг эпифиза большеберцовой кости, костные наросты, фрагментация и другие изменения.
Всем пациентам требуется проведение длительного лечения, а в некоторых случаях – хирургическое вмешательство. При благоприятном течении болезни купирование симптомов происходит в течение нескольких месяцев.
Видео о болезни Осгуда-Шлаттера
Про болезнь Осгуда-Шлаттера:
Разгибание ноги в колене в основном осуществляется четырехглавой мышцей бедра. Сухожилие четырехглавой мышцы бедра прикрепляется к верхней части надколеннника, а связка надколенника начинается от его нижней части и прикрепляется к особому образованию на большеберцовой кости - бугристости.

Кости растут за счет зоны роста (ростовой пластинки), в которой хрящевая ткань постепенно замещается костью из ядер окостенения. Зона роста в верхней части большеберцовой кости располагается как раз рядом с бугристостью. При этом зона роста в передней части кости загибается вниз, "ныряя" под бугристость. Эту часть зоны роста называют вертикальной. Замещение незрелого хряща зрелой костью идет сверху вниз. Зона роста закрывается у юношей в 17 лет, у девушек приблизительно в 15 лет.

Отрыв (или отрывной перелом) бугристости большеберцовой кости происходит почти исключительно у мальчиков 12—17 лет. ИМенно в этом возрасте отмечается активный рост костей, и при этом соединение бугрсистости с зоной роста ослабевает. Причиной отрыва обычно служит мгновенное мощное сокращение четырехглавой мышцы (например, при прыжке) или ее сокращение при пассивном сгибании колена (например, при приземлении). Травма типична для командных видов спорта с большим количеством прыжков, таких как баскетбол, или контактных видов — например, для футбола.
Характерны жалобы на отек верхней части голени и боль в переднем отделе коленного сустава. Невозможность разогнуть ногу в коленном суставе возникает далеко не всегда, но у всех больных в той или иной форме проявляется слабость коленного сустава. В момент травмы больные часто слышат треск.
При прощупывании передней поверхности голени отмечаются болезненность. Если в момент травмы повреждаются и другие внутрисуставные структуры, например, происходит или , то в суставе скапливается . Разгибание ноги в коленном суставе ограничено или невозможно.
Отрыв бугристости большеберцовой кости хорошо виден на рентгенограмме в боковой проекции, а на прямой проекции он менее заметен. Кроме того, выполняют рентгенограммы в прямой и косой проекциях. Так как бугристость расположена чуть-чуть снаружи от средней линии, перед рентгенографией для получения более четкого снимка рекомендуют слегка повернуть голень внутрь. На рентгенограммах важно исклюсить и , которая иногда, особенно при отрывах без смещения, может давать похожую рентгенологическую картину. При подозрении на сопутствующее повреждение внутрисуставных структур (менисков, связок, хряща) выполняют магнитно-резонансную томографию.

Для выбора лечения определяют тип отрыва по классификации Уотсона-Джонса. Всего выделяют три типа отрывов, каждый из которых имеет два подтипа. При I типе отрыв происходит ниже места слияния ядер окостенения большеберцовой кости и бугристости, при II типе линия отрыва проходит через зону слияния ядер, при III типе — переходит на сустав. Подтипы характеризуют отсутствие (подтип А) и наличие (подтип В) смещения и раздробления. При III третьем типt отрыва могут возникать повреждения внутрисуставных структур, особенно .

Первый, второй и третий тип отрывов бугрсистости большеберцовой кости
Цель лечения отрыва бугристости большеберцовой кости - устранение смещения и восстановление правильной формы верхней поверхности большеберцовой кости, которая образует коленный сустав.
Для лечения переломов IA типа достаточно наложить цилиндрическую гипсовую повязку или длинную гипсовую лонгету на разогнутую ногу на 4—6 недель. Вместо гипса можно использовать ортез для коленного сустава. В некоторых случаях подобным образом можно добиться устранения смещения костных фрагментов при переломах IВ и IIA типов. После наложения гипса или ортеза нужно повторить рентген, чтобы оценить смещение отломков.
Переломы IB и II типов, консервативное лечение которых неэффективно (т.е. смещение сохраняется), а также большинство переломов ИВ и III типов подлежат операции, в ходе которой после разреза устраняют смещение костных отломков и фиксируют их винтами или специальной проволокой-серкляжем. Такая операция называется металлоостеосинтезом.

Рентгенограмма: отрыв бугристости фиксирован винтами после устранения смещения
После операции на 4—6 недель накладывают гипсовую повязку или ортез, а затем начинают лечебную физкультуру с постепенным увеличением амплитуды движений в коленном суставе. Упражнения на укрепление четырехглавой мышцы обычно начинают с 6-й недели или после полного восстановления подвижности сустава. К повседневной активности больные могут возвратиться после того, как сила четырехглавой мышцы достигнет 85% от исходной. Возврат к полноценным спортивным занятиям обычно требует 3—6 месяцев.

Ортез коленного сустава
Осложнения и прогноз
Прогноз при отрывных переломах бугристости большеберцовой кости благоприятный, осложнения возникают редко. Переразгибание коленного сустава не встречается — вероятно, из-за того, что у большинства больных формирование скелета уже завершено или близко к завершению. В качестве осложнений описаны частичная утрата подвижности сустава, смещение надколенника и субфасциальный гипертензионный синдром (повышение давление внутри футляра голени). Чтобы обеспечить правильное положение надколенника, необходимо стараться вернуть отломки в исходное анатомическое положение, используя во время операции в качестве ориентира здоровую ногу. Субфасциальный гипертензионный синдром возможен при повреждении небольших возвратных артерий, и его признаки надо тщательно отслеживать после операции. Восстановлению объема движений способствует раннее лечение. Несрастание фрагментов случается редко.
При написании статьи использовались материалы:
МсКоу BE, Stanitski CL: Acute tibial tubercle avulsion fractures. Orthop Clin North Am 2003;34(3):397.
Mosier SM, Stanitski CL: Acute tibial tubercle avulsion fractures. J Pediatr Orthop 2004;24(2):81.
Zionts LE: Fractures around the knee in children. J Am Acad Orthop Surg 2002; 10:345.
Согласно медицинской статистике, болезнью Осгуда Шляттера страдает около 20% активно занимающихся спортом подростков и лишь 5% не имеющих к нему отношения.
В группу риска входят дети, которые занимаются следующими видами спорта:
- баскетболом;
- волейболом;
- хоккеем;
- футболом;
- спортивной гимнастикой;
- акробатикой;
- фигурным катанием;
- балетом;
- борьбой;
- тяжелой атлетикой.
Как следствие перегрузок, постоянных микротравм коленей, а также чрезмерного натяжения надколенных связок, происходящих во время сокращений четырехглавой мышцы бедра, наблюдается нарушение кровоснабжения в области кости большеберцовой, а точнее, в области ее бугристости. Оно сопровождается незначительными кровоизлияниями, разрывом волокон надколенных связок, асептическим воспалительным процессом в сумках, а также изменениями некротического характера бугристости большеберцовой кости.
Симптомы и протекание заболевания
Болезнь Шляттера характеризуется постепенным малосимптомным началом. Пациенты, как правило, не связывают возникновение заболевания с травмой колена.
Основные симптомы болезни Осгуда-Шляттера заболевания включают в себя:
- отек и болезненность в области бугристости большеберцовой кости, чуть ниже коленной чашечки;
- боли в коленях, которые усиливаются после физической активности особенно при такой как бег, прыжки и подъем по лестнице - и уменьшаются в покое;
- напряженность окружающих мышц, особенно мышц бедра (четырехглавой мышцы).
Боли варьируют в зависимости от каждого индивида. У некоторых может быть только легкая боль при выполнении определенных видов деятельности, особенно при выполнение бега или прыжков. У других же боль может быть постоянной и изнурительной. Как правило, болезнь Осгуда-Шлаттера развивается только в одном колене, но иногда может иметь место в обоих коленях. Дискомфорт может быть длительностью от нескольких недель до нескольких месяцев и может повторяться, пока ребенок не перестает расти.
При осмотре колена отмечается его отечность, сглаживающая контуры бугристости большеберцовой кости. Пальпация в области бугристости выявляет локальную болезненность и отечность, имеющую плотноэлатичную консистенцию. Сквозь припухлость пальпируется твердый выступ.
Болезнь Шляттера имеет хроническое течение, иногда отмечается волнообразное течение с наличием выраженных периодов обострения. Заболевание длится от 1 до 2 лет и зачастую приводит к выздоровлению пациента после окончания роста костей (примерно в возрасте 17-19 лет).
Осложнения болезни Осгуда-Шлаттера встречаются редко. Они могут включать хроническую боль или локальную припухлость, которая хорошо поддается лечению холодными компрессами и приему противовоспалительных препапатов. Нередко, даже после того, как симптомы исчезли, может остаться костная шишка на голени в области припухлости. Эта шишка может сохраняться в той или иной степени на протяжении всей жизни ребенка, но это обычно не нарушает функцию колена.
При запущенном состоянии болезни в пораженной конечности может развиться мышечная гипотрофия, что приведет и будет проявляться через незначительные ограничения в движениях коленного сустава.
Хоть многие врачи и утверждают, что болезнь Шляттера может самостоятельно пройти по истечении определенного промежутка времени, однако практика показывает совершенно обратное (за редкими исключениями). Потому в случае, если ребенок жалуется на постоянную боль в коленном суставе или у него появилась небольшая припухлость колена - необходимо незамедлительно обратиться к врачу.
Лучшие государственные клиники Израиля
Лучшие частные клиники Израиля
Лечение заболевания
Обычно болезнь Осгуда-Шлаттера излечивается самостоятельно, и симптомы исчезают после завершения роста костей. Если же симптоматика выраженная, то назначается лечение.
Пациенты, имеющие болезнь Шляттера, обычно проходят амбулаторное консервативное лечение у хирурга, травматолога или ортопеда. В первую очередь необходимо исключить физические нагрузки и обеспечить максимально возможный покой пораженного коленного сустава. В тяжелых случаях возможно наложение фиксирующей повязки на сустав.
В основе медикаментозного лечения болезни Шляттера лежат противовоспалительные и обезболивающие препараты.
Широко применяют также физиотерапевтические методы: грязелечение, магнитотерапию, УВЧ, ударно-волновую терапию, парафинолечение, массаж нижней конечности. Для восстановления разрушенных участков большеберцовой кости проводят электрофорез с кальцием.
Занятия лечебной физкультурой включают комплекс упражнений, направленных на растягивание подколенных сухожилий и четырехглавой мышцы бедра. Их результатом является снижение натяжения связки надколенника, крепящейся к большеберцовой кости. Для стабилизации коленного сустава в лечебный комплекс включают также упражнения, усиливающие мышцы бедра.
После курса лечения болезни Шляттера необходимо ограничение нагрузок на коленный сустав. Пациенту следует избегать прыжков, бега, стояния на коленях, приседаний. Занятия травматичными видами спорта лучше сменить на более щадящие, например, плаванье в бассейне.
При выраженной деструкции костной ткани в области головки большеберцовой кости возможно хирургическое лечение болезни Шляттера. Операция заключается в удалении костных разрастаний, некротических очагов и подшивании костного трансплантата, фиксирующего бугристость большеберцовой кости, что позволяет достигнуть срастания отрывного перелома и полного восстановления функции коленного сустава.
Диагностика заболевания
Диагностирование болезни Осгуда-Шляттера проводится врачом - специалистом (ортопедом). Для диагностики большое значение имеет история заболевания и врачу необходима следующая информация:
- Подробное описание симптомов у ребенка.
- Связь симптомов с физическими нагрузками.
- Информация о наличии медицинских проблем в прошлом (особенно перенесенные травмы).
- Информация о медицинских проблемах в семье.
- Все лекарственные препараты и пищевые добавки, которые принимает ребенок.
Для диагностики болезни Осгуда-Шлаттера болезни, врач проведет осмотр коленного сустава ребенка, что позволит определить наличие отека, болезненности, покраснения. Кроме того, будет оценен объем движений в колене и бедре.
Чтобы поставить точный диагноз необходимо провести рентгенологическое исследование суставов пораженной конечности, при котором чаще всего выявляется некоторое увеличесние области бугристости большой берцовой кости и отделение от нее апофиза (отростка кости).
Рентгенологическое исследование так же позволяет определить стадию развития данного заболевания.
Для получения более полной информации врач может назначить и такие методы диагностики, как компьютерная термография, магнитно-резонансная томография и ультрасонография. Применяют также денситометрию, позволяющее получить данные о структуре костной ткани. Лабораторная диагностика назначается для исключения инфекционного характера поражения коленного сустава (специфического и неспецифического артрита). Она включает клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, ПЦР-исследования.
В начальном периоде болезнь Шляттера характеризуется рентгенологической картиной уплощения мягкого покрова бугристости большеберцовой кости и поднятием нижней границы просветления, соответствующего жировой ткани, расположенной в передней части коленного сустава. Последнее обусловлено увеличением объема поднадколленниковой сумки в результате ее асептического воспаления. Изменений в ядрах (или ядре) окостенения бугристости большеберцовой кости в начале болезни Шляттера отсутствуют.
С течением времени рентгенологически отмечается смещение ядер окостенения вперед и вверх на величину от 2 до 5 мм. Может наблюдаться нечеткость трабекулярной структуры ядер и неровность их контуров. Возможно постепенное рассасывание смещенных ядер. Но чаще происходит их слияние с основной частью ядра окостенения с образованием костного конгломерата, основанием которого является бугристость большеберцовой кости, а верхушкой - шиповидный выступ, хорошо визуализирующийся на боковой рентгенограмме и прощупывающийся при пальпации в области бугристости.
Дифференциальный диагноз болезни Шляттера необходимо проводить с переломом большеберцовой кости, сифилисом, туберкулезом, остеомиелитом, опухолевыми процессами.
Переломы бугристости большеберцовой кости у взрослых бывают очень редко.
Студент и врач должны знать, что бугристость большеберцовой кости является вершиной треугольника, куда прикрепляются сухожилия четырехглавой мышцы бедра (или сухожилия собственной связки надколенника, которая является дистальной частью сухожилия четырехглавой мышцы бедра). Эта вершина испытывает напряжение как при прямом воздействии, так и при сильном, внезапном сокращении четырехглавой мышцы бедра. Но поскольку стороны этого треугольника переходят на мыщелки большеберцовой кости, т.е. имеют широкое основание, отрыв бугристости большеберцовой кости наблюдается как исключение (Р. Уотсон-Джонс).
Прямой механизм травмы более характерен для людей более старшего возраста. Непрямой механизм играет главную роль у подростков в возрасте 12-18 лет.
Возможны три типа перелома бугристости большеберцовой кости (Р. Уотсон-Джонс).
Первый тип: небольшая часть бугристости большеберцовой кости отламывается от своего основания и смещается кверху сокращением четырехглавой мышцы бедра.
Второй тип: отрыв бугристости с передней частью верхнего эпифиза большеберцовой кости, но линия перелома не проникает в полость сустава и не захватывает всю толщу эпифиза. Поэтому смещение кверху незначительное, оторванный фрагмент в основном смещается по ширине.
Третий тип: линия перелома проходит через основание бугристости большеберцовой кости вверх и кзади в полость коленного сустава. Оторванными оказываются бугристость большеберцовой кости и передне-верхняя часть метаэпифиза большеберцовой кости (перелом внутрисуставной). Широкий костный фрагмент смещается вверх сокращением четырехглавой мышцы бедра.
Жалобы.
- Острая сильная боль в момент травмы.
- Невозможность движений в коленном суставе (разгибание голени).
Клинические симптомы.
- При осмотре отек тканей в верхне-передней части голени, возможно кровоизлияние на передней и боковых поверхностях в верхней трети голени.
- Пальпация усиливает болезненность, можно определить патологическую подвижность сломанной бугристости большеберцовой кости.
- Функция четырехглавой мышцы бедра выпадает: активное разгибание голени невозможно.
- Рентгенологическое исследование (рентгенограмма коленного сустава в боковой проекции) подтверждает клинический диагноз, определяет вид перелома бугристости большеберцовой кости и характер смещения отломков.
Лечение.
Лечение оперативное - сразу после поступления больного в клинику или через 2-3 дня.
Используется 8-образная блокирующая петля (через два поперечных или два продольных и один поперечный канал и под бугристостью большеберцовой кости) и остеосинтез оторванной бугристости винтом.
Срок восстановления трудоспособности 10-12 недель.
Читайте также: