Папилломавирусная инфекция аногенитальной области
Папилломавирусная инфекция (ПВИ) занимает особое место среди заболеваний, передаваемых половым путем. Это объясняется высокой заразностью вирусов папилломы человека (ВПЧ), их широкой распространенностью, а также доказанной способностью вызывать рак. Этот вирус является основной причиной развития рака шейки матки, вульвы, влагалища, рака аногенитальной области, а также рака полового члена. Этот вирус также причастен к развитию папилломатоза гортани у детей и самопроизвольному прерыванию беременности.
ВПЧ относится к ДНК-содержащим вирусам. Он поражает кожу и слизистые оболочки и способен длительное время находиться в эпителии половых путей, что обусловливает высокую частоту рецидивирования инфекции. В настоящее время выявлено более 140 типов вируса папилломы, каждый из которых обладает определенными свойствами. Наиболее онкогенными принято считать вирусы типов 16 и 18, которые часто выявляют при злокачественных поражениях шейки матки.
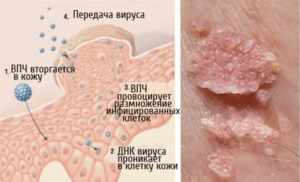
Папилломавирусная инфекция (ПВИ) гениталий относится к инфекциям, передаваемым половым путем. Через 3 года после начала половой жизни более 70% молодых женщин заражаются ВПЧ. Однако уже через 1 год ВПЧ выявляется только у 30% женщин, а через 2 года – всего лишь у 9%. Длительное нахождения ВПЧ в организме (персистенция) приводит к неблагоприятным последствиям, таким как развитие предрака и рака.
С чем же это связано, что у одних женщин ВПЧ остается и вызывает развитие предрака и рака, а у других – полностью элиминируется?
Оказывается, что решающим фактором является состояние иммунной системы. Если иммунитет снижен, у ВПЧ есть все шансы встроиться в ДНК клетки и привести к серьезным изменениям шейки матки. Напротив, при восстановлении нарушенных механизмов – обратное развитие может произойти на любом этапе канцерогенеза.
В развитии ПВИ можно выделить два этапа:
— продуктивный (субклинический) – в это время происходит активное размножение вируса и увеличение числа его копий. Появляются изменения в цитологии – изменяется состояние отдельных клеток эпителия, определяются койлоциты.
— далее идет стадия клинических проявлений – ВПЧ уже встраивается в ДНК клетки. Начинает видоизменяться эпителий, что проявляется дисплазией с последующим развитием в рак.
Факторы риска развития ВПЧ-инфекции
— сексуальная активность (раннее начало половой жизни, большое количество партнеров, частые половые контакты);
— наличие партнеров, имевших контакты с женщиной, болеющей раком шейки матки и аногенитальными кондиломами;
-наличие других ИППП (хламидиоз, гонорея, трихомониаз, сифилис, вирус простого герпеса);
— эндогенные факторы (авитаминоз, изменение иммунного статуса).
Клинические проявления папилломавирусной инфекции
Инкубационный период точно определить сложно: по разным данным – он составляет от 1 до 8 месяцев.
У большинства пациенток инфекция транзиторная и выведение вируса из организма происходит самостоятельно, без последствий. Длительная персистенция ВПЧ инфекции может иметь неблагоприятные последствия.
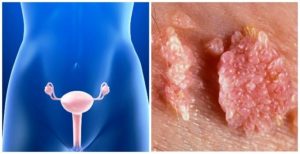
— экзофитная форма ПВИ известна с давних пор и представлена остроконечными кондиломами, являющимися наиболее характерным проявлением ПВИ. С течением времени взгляды на природу остроконечных кондилом подверглись значительной эволюции. Среди причинных факторов даже фигурировали такие заболевания, как трихомониаз, сифилис, гонорея, кандидоз, прием антибиотиков и сульфаниламидов.
Остроконечные кондиломы представляют собой образования на поверхности кожи и слизистых на тонкой ножке, реже — на широком основании в виде одиночного узелка, либо в форме множественных выростов, напоминающих цветную капусту или петушиные гребни.
Локализация генитальных кондилом может быть различной. В первую очередь это малые половые губы, влагалище, шейка матки, устье уретры, клитор, область ануса, а также прилегающие кожные покровы. Инкубационный период колеблется от 1 до 12 мес, составляя в среднем 3 мес. Остроконечные кондиломы, в том числе и аногенитальной области, традиционно успешно лечат дерматологи либо онкологи.
Исследования последних десятилетий свидетельствуют о том, что остроконечные кондиломы представляют собой лишь часть возможного спектра проявлений ВПЧ-инфекции. У 85% пациенток с типичными кондиломами наружных половых органов при обследовании выявляются дополнительные очаги ВПЧ-инфекции влагалища и шейки матки, а из них — почти у каждой четвертой – предраковые изменения.
— эндофитные кондиломы или плоские кондиломы. Они обычно располагаются в толще эпителия и практически не видны невооруженным глазом. Такие изменения может увидеть только специалист при кольпоскопии. Озлокачествление плоских кондилом развивается у 4 — 10% женщин в течение 2 лет, тогда как озлокачествление обычной кондиломы наблюдается в течение 5 лет.
Таким образом, все пациенки, страдающие остроконечными кондиломами аногенитальной области, должны проходить кольпоскопический и цитологический скрининг.
— Дисплазия (предрак) и рак шейки матки, вульвы, влагалища. В развитии дисплазии выделяют несколько степеней – легкая, средняя, тяжелая. Иногда можно выявить поражения всех степеней, тогда диагноз ставится по самой тяжелой степени. Важно сказать следующее – при дисплазии шейки матки легкой степени регресс наблюдается в 57 %, прогресс – в 11%, а развитие инвазивного рака происходит только в 1% случаев. В тоже время при выявлении дисплазии тяжелой степени переход в рак происходит уже в 12 % случаев. Поэтому так важна своевременная диагностика и лечения изменений на шейке матки.
Для диагностики ПВИ применяют различные методы, основные из них:

— визуальный метод (выявление кондилом, папиллом и др. при осмотре);
— ПЦР или Digene-тест (выявляет ДНК возбудителя и определяет вирусную нагрузку);
-цитологический метод – это скрининг рака шейки матки — проводится ежегодно всем женщинам, живущим половой жизнью.
— расширенная кольпоскопия (осмотр шейки матки, вульвы, влагалища под увеличением с проведением специальных тестов, которые помогают выявить специфические изменения);
— при обнаружении измененных участков на шейке матке, вульве, влагалище проводится – биопсия — отщипывается кусочек и отправляется на гистологическое исследование, где врач — лаборант ставит заключительный диагноз;
Лечение:
ПВИ относится к инфекциям, передаваемым половым путем. Поэтому необходимо обследовать и лечить обоих партнеров, а на период терапии и в течение 6 мес после нее целесообразно рекомендовать барьерную контрацепцию с помощью презерватива.
Лечение папилломовтрусной инфекции проводится, учитывая вирусную нагрузку, локализацию, характер процесса (наличие или отсутствие дисплазии) и с учетом сопутствующих заболеваний. При наличии других ИППП следует провести лечение с учетом выявленного возбудителя, а при нарушении микробиоценоза влагалища должна быть осуществлена его коррекция.
Все виды лечения должны быть направлены на удаление измененного эпителия. Для этих целей используются различные виды химических коагулянтов, физиохирургических методов, таких как крио-, электро- и лазеротерапия, а также хирургическое иссечение.
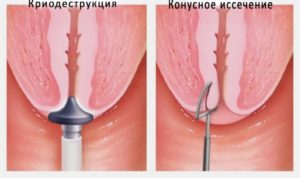
Однако даже при наличии такого большого выбора методов терапии частота рецидивов ПВИ остается высокой. Поэтому не вызывает сомнения необходимость проведения комплексного лечения, включающие системные иммуномодуляторы (панавир, гроприносин, аллокин-альфа и др.). Указанные препараты назначаются только специалистом с учетов показаний и противопоказаний. Не следует использовать данные препараты для самостоятельного лечение.
Кондиломы во время беременности
Во время беременности часто наблюдается значительное увеличение кондилом, которые после родов нередко претерпевают обратное развитие. Образования больших размеров могут служить причиной обструктивных и геморрагических осложнений во время родов, а также увеличивать риск инфицирования плода с развитием в последующем папилломатоза гортани и других органов. Учитывая вышесказанное, целесообразно проведение активного лечения ПВИ у беременных женщин. При этом преимущество отдается криотерапии, солкодерму и трихлоруксусной кислоте. Возможно использование лазеротерапии, электрохирургии и хирургического методов. Лечение целесообразно проводить в ранние сроки беременности. Необходимо помнить, что многие противовирусные препараты противопоказаны во время беременности.
Вопрос о необходимости родоразрешения путем кесарева сечения решается индивидуально. Это связано с тем, что проведение операции не предотвращает инфицирования плода, о чем свидетельствуют случаи развития папилломатоза гортани у детей, рожденных путем кесарева сечения.
В заключение, важно сказать следующее: ВПЧ – это не приговор, это время активных действия и пристального наблюдения. От внедрения папилломовирусов до развития рака шейки матки проходят года и десятилетия. Не зря говорят, что развившийся рак шейки матки – это время упущенных возможностей, то есть на стадии предрака есть возможность сохранить орган, а также менструальную, репродуктивную функцию и самое главное, жизнь пациентке.

Вирус папилломы человека (ВПЧ) является серьезной причиной заболеваемости и смертности во всем мире. На сегодняшний день это один из самых распространенных вирусов, передающихся половым путем. Угрозе заражения вирусом подвержена значительная часть населения различных возрастов.
Каждый десятый человек на планете инфицирован этим вирусом.
Некоторые виды заболеваний, связанные с ВПЧ негативно сказываются на репродуктивной функции женщин. В России отмечается массовое выявление новых случаев онкологии женской репродуктивной системы, связанных с папилломавирусной инфекцией.

Частота кондиломатоза среди лиц молодого и среднего возраста:
- 1981-1986 гг. - 5,4%
- 1987-1999 гг. - 19,1%
- настоящее время - до 60%.
Что такое папилломавирусная инфекция?
Папилломавирусная инфекция - хроническое вирусное заболевание, передающееся от человека человеку половым путем.

Возбудитель заболевания -вирус папилломы человека (ВПЧ) -общее название для более 80 видов вирусов, провоцирующих различные заболевания кожи и слизистых оболочек организма. Каждый из вирусов группы ВПЧ имеет свой порядковый номер.
Вирус папилломы человека обнаруживается:
- на коже
- слизистых оболочках полости рта
- слизистых конъюнктивы
- слизистой оболочке пищевода
- слизистой бронхов, гортани
- слизистой прямой кишки
- слизистой половых органов
Передача вируса происходит только от человека к человеку.
Основной путь передачи - половой.
- контактно-бытовой путь передачи инфекции при наличии микроповреждений эпителия - вирус может проникнуть в организм человека через царапины и ссадины, вирус от зараженного человека остается в бане, спортивном зале, бассейне, на полотенце, бритве
- медицинский персонал может инфицироваться вдыхая пыль во время удаления лазером генитальных бородавок, инфицироваться через хирургический инструментарий
- передача ребенку от матери во время беременности
Факторы, способствующие появлению или рецидивированию ВПЧ:
- Переохлаждение
- Гормональные нарушения
- Медицинские манипуляции (аборт, введение внутриматочной спирали)
- Беременность
Группы папилломавирусных инфекций:
- неонкогенные папилломавирусы (бородавки на кожных покровах)
- папилломавирусы низкого онкогенного риска (различные виды кондилом на половых органах)
- высокого онкогенного риска (опухолевые заболевания у женщин и мужчин)
Распространенность ВПЧ-ассоциированных заболеваний в мире

Инкубационный период папилломавирусной инфекции может длиться от 2 месяцев до 2-10 лет, в среднем - 3 месяца.
Для ПВИ характерно скрытое течение.
Течение инфекции разнообразно. Она может спонтанно исчезать, затем снова прогрессировать.
Выделяют 3 формы течения заболевания:
- клиническая - наличие видимых папиллом
- субклиническая - отсутствие видимых проявлений, бессимптомное течение, выявляется только при дополнительном обследовании (кольпоскопия или исследование клеток)
- латентная - определяется только по анализу крови
Главные симптомы папилломавирусной инфекции - это появление:
- бородавок;
- папиллом - мягких наростов, которые крепятся к коже, благодаря ножке;
- остроконечных кондилом - наростов с шершавой поверхностью (в основном появляются вокруг заднего прохода и на половых органах).
Именно на эти симптомы необходимо обратить внимание в первую очередь.
Последствия заражения вирусом папилломы человека:
· Рак шейки матки находится на втором месте в списке причин смертности женщин. продолжительность жизни заболевших женщин снижается, в среднем, на 26 лет. Ежедневно 20 россиянок умирает от рака шейки матки. Доказано, что 70% случаев рака шейки матки вызвано ВПЧ 16 и 18 типов.
Рак шейки матки - полностью предотвратимое заболевание, если оно выявлено на ранней стадии рака или на стадии предрака.
- Анальный рак. Ежегодно регистрируется около 100000 случаев этого вида рака.
- Рак полового члена. Вызывается в 35% случаев ВПЧ 16 и 18, ВПЧ 6 и 11-5% случаев.
- Аногенитальные бородавки. Вызываются ВПЧ 6 и 11. По данным ВОЗ, ежегодно в мире регистрируется более 30 млн случаев аногенитальных бородавок.
- Рак орофарингеальной области у молодых мужчин.
Как определить наличие вируса в организме и его тип?

В большинстве случаев инфекция протекает бессимптомно, поэтому вирус у пациента обычно выявляется только с помощью специального анализа.
Диагностика ВПЧ может включать:
Что такое пап-тест?

Это тест, с помощью которого можно определить предраковые или раковые клетки во влагалище и шейке матки. С поверхности шейки матки или канала специальным шпателем берется мазок. Взятый материал наносят на стекло и отправляют в лабораторию, где врачи-лаборанты тщательно изучают клеточное строение.
Тест назван именем греческого учёного Георгиоса Папаниколау.
Когда и кому необходимо проводить Пап-тест?
- Цитологический мазок нужно проводить каждой женщине не реже одного раза в год начиная с 18-летнего возраста или начала половой жизни. В случае отсутствия половых контактов, проведение анализа допустимо 1 раз в течение 3 лет.
- Два раза в год цитологический мазок рекомендуется проводить при использовании гормональной контрацепции, а также женщинам, которые страдают генитальным герпесом.
- Поводом для более частых цитологических исследований являются частая смена женщиной половых партнеров, избыточный вес (ожирение), бесплодие, наличие остроконечных кондилом половых органов.
Профилактика папилломавирусной инфекции.
Учитывая особую опасность данной инфекции, недостаточную эффективность существующих методов лечения, первоочередное значение приобретает профилактика данного инфекционного заболевания.
- половое воспитание подростков
- ограничение числа половых партнеров
- использование презерватива снижает риск передачи ВПЧ
- цервикальный скрининг, представляющий собой регулярное обследование женщин с помощью Пап-теста (мазков с шейки матки) для своевременного выявления и лечения предраковой патологии
- отказ от курения

Вакцинация против наиболее опасных (онкогенных) типов ВПЧ мальчиков и девочек в возрасте 12-13 лет до начала половой жизни и потенциального контакта с ВПЧ. После вакцинации формируется стойкий иммунитет.
Почему так необходима вакцина от папилломавирусной инфекции?
Вирусы папилломы человека вызывают злокачественное перерождение клеток, то есть являются причиной раковых заболеваний, в особенности рака шейки матки.
В последние годы имеет место стремительный рост частоты генитальных раковых заболеваний у мужчин, в связи с чем все чаще ставится вопрос о введении вакцинации от ВПЧ представителей обоих полов.
В настоящее время вакцинация против ВПЧ включена в календарь прививок в 57 странах мира, в шести из них введена вакцинация обоих полов.
Эффективность вакцинации достигает 98-100%, что было доказано клиническими исследованиями.
Вакцинация против ВПЧ проводится в России в рамках региональных программ иммунизации в Московской области, Ханты-Мансийском округе, Смоленской области, Челябинске и Санкт-Петербурге. Всего в стране реализовано порядка 30 подобных программ в разных регионах.
В Санкт-Петербурге за период с 2012 по 2015 год за счет бюджета города трехкратно уже привиты 22 548 девочек в возрасте 9-14 лет.
Вакцинация от ВПЧ наиболее эффективна до начала половой жизни, но рекомендуется всем женщинам молодого возраста.
Внедрение масштабной вакцинации позволит предотвратить до 80-82% всех опухолей данной группы.
Профилактика папилломавирусной инфекции является одним из важнейших компонентов предупреждения рака шейки матки у женщин и некоторых видов рака у мужчин.
Папилломавирусная инфекция (ПВИ) половых органов — группа заболеваний, ассоциированных с вирусом папилломы человека - ВПЧ.
Генитальные бородавки, генитальные кондиломы.
КОД ПО МКБ-10 В97.7 Папилломавирусы. А63.0 Аногенитальные (венерические) бородавки.
По данным МЗСР РФ за 2001 г., заболеваемость наиболее известной формы папилломавирусной инфекции — остроконечных кондилом — 26 на 100 000 населения. В мире около 300 млн инфицированных ВПЧ. ПВИ гениталий выявлена у 30,3% населения европейской части РФ.
Пик заболеваемости папилломавирусной инфекцией половых органов регистрируют у 15–25летних сексуально активных женщин. Через три года после начала половой жизни 70% женщин инфицированы ВПЧ. Частота папилломавирусной инфекции прямо пропорциональна числу половых партнёров.
Международное агентство по исследованию рака объявило ВПЧ типов 16 и 18 канцерогенными факторами, а типов 31, 33 и 35 — возможными канцерогенами.
Клиникоморфологическая классификация ВПЧ - ассоциированных поражений нижнего отдела половых органов:
- Клинические формы (видимые невооружённым глазом).
-Экзофитные кондиломы (остроконечные типичные, папиллярные, папуловидные).
-Симптоматические ЦИН. - Субклинические формы (невидимые невооружённым глазом и бессимптомные, выявляемые только при кольпоскопии
и/или при цитологическом или гистологическом исследовании).
-Плоские кондиломы (типичная структура с множеством койлоцитов).
-Малые формы (различные поражения многослойного плоского и метапластического эпителия с единичными
койлоцитами).
-Инвертирующие кондиломы (с локализацией в криптах).
-Кондиломатозный цервицит/вагинит. - Латентные формы (обнаружение ДНК ВПЧ при отсутствии клинических, морфологических или гистологических
изменений). - ЦИН или ПИП:
-ЦИН I (ПИП низкой степени) — слабовыраженная дисплазия +/– койлоцитоз, дискератоз;
-ЦИН II (ПИП высокой степени) — выраженная дисплазия +/– койлоцитоз, дискератоз;
-ЦИН III или CIS — тяжёлая дисплазия или карцинома in situ +/– койлоцитоз, дискератоз;
-микроинвазивная плоскоклеточная карцинома.
Возбудитель папилломавирусной инфекции — вирус папилломы человека (ВПЧ). Известно более 100 типов ВПЧ, подробно описано около 80 типов. Из всех идентифицированных типов 34 поражают аногенитальную область.
ВПЧ — мукозотропные высококонтагиозные вирусы с инкубационным периодом 1–8 мес. Передача ВПЧ происходит при непосредственном контакте кожных покровов и слизистых оболочек, преимущественно при половом контакте (в том числе нетрадиционном): ВПЧносители передают половому партнёру в 46–67% случаев, причём при гомосексуальных контактах в 5–10 раз чаще, чем при гетеросексуальных. Кроме того, ВПЧ передаётся от матери к плоду, вызывая папилломатоз гортани плода; поражает клетки трофобласта, приводя к спонтанным абортам. Не исключена возможность контактной трансмиссии ВПЧ через руки и медицинские инструменты. ВПЧ попадает в клетки слизистых оболочек и (или) кожных покровов при контакте через микроповреждения и поражает базальные слои эпителия.
В заражённых клетках вирусный геном может существовать в двух формах: эписомальной (вне хромосом) и интегрированной в клеточный геном. Интеграция вирусной ДНК ведёт к нестабильности клеточного генома и хромосомным нарушениям.
Присутствуя в макроорганизме, вирусы не всегда вызывают заболевание. Установлено транзиторное и постоянное носительство ВПЧ. На трансформацию латентного носительства ВПЧ в клинические и субклинические формы влияют следующие факторы:
- вирусный фактор (типы 16 и 18 персистируют в организме дольше, чем низкоонкогенные);
- иммунологическая реакция организма женщины на внедрение вируса (генетически детерминированная или приобретённая под влиянием факторов окружающей среды);
- кофакторы опухолевой трансформации (гормональный фон и курение).
Носительство ВПЧ не пожизненное. По данным ВОЗ (1997), при отсутствии отягощающих факторов в течение 3 лет ПИП низкой степени, содержащие ВПЧ, подвергаются регрессии в 50–62% наблюдений. У 70% молодых ВПЧ-инфицированных женщин ДНК ВПЧ перестают обнаруживать на протяжении первых 24 месяцев наблюдения, у пожилых пациенток ВПЧ персистирует более продолжительное время. Скорость элиминации зависит от иммунореактивности клеток организма хозяина и значительно снижается при инфицировании несколькими типами ВПЧ.
Клиническая картина ПВИ обусловлена типом вируса и состоянием иммунитета. Папилломавирусная инфекция половых органов — полиморфная многоочаговая патология кожи и слизистых оболочек нижнего отдела полового тракта.
Экзофитные кондиломы могут быть бессимптомными или сопровождаться такими симптомами, как зуд, бели, болезненность. Во время беременности наблюдают склонность к росту кондилом, после родов — к спонтанной регрессии. Субклинические формы папилломавирусной инфекции обычно бессимптомны, в редких случаях наблюдают зуд, жжение, бели. Малые формы папилломавирусной инфекции характеризует небольшая выраженность цитопатического действия ВПЧ (наличие единичных койлоцитов) на фоне различных изменений многослойного плоского и метапластического эпителия, включая гипер и паракератоз, гиперплазию базального слоя, акантоз, цервицит. Предполагают, что малые формы папилломавирусной инфекции (ПВИ) — одна из стадий развития или регресса плоской кондиломы.
Латентные формы папилломавирусной инфекции (бессимптомное вирусоносительство) выявляют при обследовании здоровых женщин или пациенток, обратившихся по поводу другого заболевания.
Симптоматические ЦИН определяют невооружённым глазом, они представлены участками выраженного ороговения (в виде белёсых бляшек), экзофитными образованиями или изъязвлениями. При кондиломатозном цервиците и вагините при осмотре отмечают волнистую (негладкую) поверхность эпителия шейки матки и влагалища.
Субклинические формы диагностируют при кольпоскопическом и цитологическом исследованиях.
Специфического комплекса кольпоскопических признаков папилломавирусной инфекции нет. Наиболее характерными кольпоскопическими признаками субклинических форм папилломавирусной инфекции считают: ацетобелый эпителий, мозаика, пунктация, атипичная зона трансформации.
Выраженные (грубые) кольпоскопические признаки папилломавирусной инфекции:
- грубая лейкоплакия;
- грубые мозаика и пунктация.
Малые кольпоскопические признаки папилломавирусной инфекции:
- тонкая лейкоплакия;
- нежные мозаика и пунктация.
Основной цитологический признак папилломавирусной инфекции — наличие в мазке клеток с койлоцитозом и дискератозом. Обнаружение в мазке клеток с дискариозом предполагает наличие ЦИН. Койлоциты образуются в тканях в результате цитоспецифического эффекта ВПЧ и представляют собой клетки многослойного плоского эпителия промежуточного типа с увеличенными ядрами и обширной околоядерной зоной просветления за счёт дегенеративных изменений и некроза разрушенных цитоплазматических органелл.
К гистологическим проявлениям папилломавирусной инфекции шейки матки относят экзофитные и типичные плоские кондиломы, маловыраженные изменения плоского эпителия (единичные койлоциты при наличии различных изменений эпителия, в том числе кондиломатозный цервицит/вагинит), ЦИН различной степени и без них, РШМ.
- Иммунограмма.
- Обследование половых партнёров.
Эффективность диагностики папилломавирусной инфекции может быть высокой только в случае комплексного применения кольпоскопии, типирования ВПЧ и цитологического исследования.
Экзофитные кондиломы дифференцируют с другими кожными заболеваниями (широкими кондиломами при сифилисе, плоскоклеточными кондиломами, псориазом, контагиозным моллюском и др.), небольшие кондиломы у входа во влагалище — с разрастаниями гимена. Субклинические формы дифференцируют с доброкачественными процессами вульвы (воспалительными и дистрофическими).
- Дерматовенеролог — при наличии экзофитных кондилом атипичного вида.
- Иммунолог — при рецидивирующих и обширных повреждениях.
- Онкогинеколог — пациенткам с ЦИН III.
Плоские кондиломы промежности.
- Деструкция экзофитных кондилом и атипически изменённого эпителия.
- Коррекция иммунного гомеостаза.
- Лечение сопутствующих генитальных инфекций и дисбиоза влагалища.
- Лечение половых партнёров.
Для биопсии, для хирургического лечения. В большинстве случаев лечение проводят амбулаторно или в стационаре одного дня.
Для деструкции атипически изменённого эпителия применяют физические методы (диатермо крио, лазерный и радиоволновый методы), в ряде случаев — химическую коагуляцию и лечение цитотоксическими препаратами. Деструкцию экзофитных кондилом проводят после локальной инфильтрационной анестезии 0,5% раствором лидокаина (или в виде спрея).
При появления гиперемии, зуда, болезненности интервалы между процедурами можно увеличить до 2–3 дней. Цитостатические лекарственные средства: фторурацил (5% крем) применяется самостоятельно в домашних условиях. Смазывать пораженные участки кожи и слизистых оболочек 1 раз в сутки на ночь в течение 7 дней. При отсутствии эффекта от курса лечения химическими коагулянтами и цитотоксическими препаратами показано применение других деструктивных методов.
Показаниями к иммуномодуляции и противовирусной терапии являются рецидивы папилломавирусной инфекции, обширные и множественные поражения.
Иммуномодулирующие препараты (системного и локального действия) при папилломавирусной инфекции гениталий применяются как в монотерапии, так и в сочетании с деструктивными методами. Иммуномодулирующую терапию проводят под контролем иммунограммы. Применяют интерфероны и их индукторы, синтетические иммуномодуляторы, иммуноглобулины. Патогенетически обоснованным является применение иммуномодуляторов с противовирусным и антипролиферативным действием. Иммуномодуляторы применяются за 10 дней до деструкции патологического очага. По показаниям второй курс иммуномодулирующей терапии проводят после деструкции экзофитных кондилом и атипически изменённого эпителия.
Иммуномодулирующие и противовирусные препараты не рекомендуют применять во время беременности и лактации.
При адекватном лечении прогноз благоприятный.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В современной клинической практике папилломавирусная инфекция, поражающая кожу и слизистую аногенитальной области, является часто встречающейся патологией. Вирус папилломы человека (ВПЧ) распространен повсеместно. По данным ВОЗ, заболеваемость ВПЧ-инфекцией за последние 10 лет увеличилась более чем в 10 раз. В развитых странах это самое распространенное заболевание, передающееся половым путем.
ВПЧ был открыт в 1983 г. немецким вирусологом Harald Hausen, который установил его роль в возникновении ряда патологий кожи и слизистых, в т. ч. и рака шейки матки. В 2008 г. за это исследование ученый был удостоен Нобелевской премии по медицине. В структуре заболеваемости инфекциями, передающимися половым путем (ИППП), в 2012 г. в Российской Федерации аногенитальные бородавки составили 9,7%: в Центральном федеральном округе – 13,8%, в Москве – 26,5%. Разные формы папилломавирусной инфекции гениталий встречаются у 44,3% пациенток, обращающихся в гинекологические учреждения РФ по различным причинам [1, 2].
Сексуальные контакты – основной фактор риска заражения ВПЧ. Использование презервативов, эффективно защищающее от других ИППП, не может предупредить от инфицирования этим вирусом. Однако данный метод защиты является эффективным барьером для проникновения вируса в эпителий слизистой шейки матки, предотвращая развитие аденокарциномы. Поражение ВПЧ слизистых и окружающих их кожных покровов превалирует в группе молодых лиц 15–25 лет, ведущих активную половую жизнь с разными сексуальными партнерами. Поражения возникают, как правило, на коже и слизистых половых органов или в анальной области в местах трения, травматизации и мацерации кожи (рис. 1, 2). Важно помнить, что ВПЧ может передаваться не только половым, но и вертикальным путем, инфицируя ребенка во время родов при прохождении половых путей, и явиться причиной развития рецидивирующего респираторного папилломатоза [3].
В настоящее время идентифицировано более 200 типов ВПЧ, которые приводят к различным клиническим проявлениям в зависимости от локализации поражения и иммунного ответа пациента. Именно индивидуальными вариациями клеточного иммунитета объясняется разница в распространенности, тяжести и длительности существования проявлений ВПЧ. У пациентов с синдромом приобретенного иммунодефицита и лимфомами, получающих иммуносупрессивную терапию, клинические симптомы ВПЧ появляются в большом объеме и существуют длительное время.
Выделяют папилломавирусы кожи и слизистых оболочек. Например, к кожным типам относят ВПЧ-1,-2,-3,-4; к слизисто-кожным – ВПЧ-6,-11,-16,-18; к типам, выделяемым из очагов веруциформной эпидермодисплазии, – ВПЧ-5–8. Большинство карцином шейки матки содержат ВПЧ-16,-18. Кроме того, ВПЧ делят по степени канцерогенного потенциала: низкой, средней и высокой степени риска (табл. 1).
К клиническим проявлениям ВПЧ аногенитальной области относят:
1. Аногенитальные бородавки (остроконечные кондиломы).
2. Симптоматические внутриэпидермальные неоплазии на ранних стадиях при отсутствии дисплазии (плоские кондиломы).
3. Субклинические формы – бессимптомные внутриэпителиальные неоплазии при отсутствии дисплазии.
4. Латентные формы (отсутствие морфологических и гистологических изменений при обнаружении ДНК ВПЧ).
У большинства инфицированных ВПЧ не возникает никаких клинических симптомов заболевания, т. к. собственная иммунная система человека элиминирует возбудителя. Было показано, что только у 24,8% женщин, инфицированных ВПЧ 6-го или 11-го типов, развиваются остроконечные кондиломы. Точный механизм удаления вируса из организма иммунной системой пока неизвестен.
К кофакторам, повышающим риск развития клинических проявлений инфекции ВПЧ, относят злоупотребление алкоголем, курение, иммунодефициты, инфицирование вирусом простого герпеса и другими ИППП [5, 6].
Наиболее частым клиническим проявлением ВПЧ-инфекции аногенитальной области являются остроконечные кондиломы, возникающие при попадании на кожу и слизистые оболочки ВПЧ 6, 11, 16, 18, 42–44 и 54-го типов. Патологический процесс у мужчин локализуется на внутреннем и наружных листках крайней плоти, головке полового члена, у наружного отверстия мочеиспускательного канала, на коже паховых складок, мошонки, перианальной области. У женщин кондиломы чаще поражают большие и малые половые губы, клитор, наружное отверстие мочеиспускательного канала, кожу паховых складок, перианальную область. Сначала появляются единичные узелки величиной с булавочную головку, розового или серовато-красного цвета, со временем их число увеличивается. Чаще высыпания представлены сгруппированными от 5 до 15 узелковыми образованиями, иногда сливающимися в бляшки. Узелки могут иметь вытянутую форму в виде сосочков, могут сливаться между собой, образуя опухолевидные разрастания, напоминающие цветную капусту, петушиный гребень, малину. Цвет образований на более поздних стадиях варьирует от беловато-телесного до розовато-синюшного, реже красновато- коричневого. Клинически выделяют четыре типа остроконечных кондилом:
• Типичные. Обычно поражают влажные участки слизистых и кожи, такие как преддверие влагалища, задний проход, внутренний листок крайней плоти. Высыпания нередко напоминают цветную капусту.
• Гиперкератотические. При этом типе поверхность кондилом покрыта роговыми наслоениями. Чаще всего они располагаются на участках кожи с ороговевающим эпителием (наружный листок крайней плоти, тело полового члена, мошонка, большие половые губы).
• Папулезные. Их отличие от гиперкератотических состоит в том, что они лишены роговых наслоений и имеют гладкую поверхность.
• Плоские. Проявляются в виде пятен, которые почти не возвышаются над поверхностью кожи. Их сложно заметить невооруженным глазом. У 25% женщин этот тип кондилом локализуется на шейке матки и во влагалище. В подавляющем большинстве случаев они являются проявлением цервикальной или вагинальной интраэпителиальной неоплазии, впоследствии трансформирующейся в рак шейки матки [7, 8].
Остроконечные кондиломы необходимо дифференцировать с другими дерматозами, часто встречающимися в аногенитальной области (табл. 2).
У некоторых больных с выраженными нарушениями клеточного иммунитета (ВИЧ-инфекция, на фоне иммуносупрессивной терапии) при беременности развиваются достаточно крупные генитальные бородавки – гигантская кондилома Бушке-Левенштейна (рис. 3). Эта предраковая инвазивная и деструктирующая опухоль ассоциируется с ВПЧ-6 и ВПЧ-11. В результате быстрого роста и слияния отдельных кондилом образуется гигантская кондилома на широком основании. На ее поверхности формируются вегетации, покрытые роговыми чешуйками, ворсинчатоподобные образования, разделенные бороздками, в которых скапливается экссудат с неприятным запахом. Течение неуклонно прогрессирующее с прорастанием в подлежащие ткани. Без лечения гигантская кондилома трансформируется в плоскоклеточный рак кожи. В отличие от многих других ИППП проявления ВПЧ не связаны с немедленным развитием таких симптомов, как зуд, жжение, появление выделений из половых органов. Остроконечные кондиломы обычно бессимптомны и часто случайно выявляются самим больным или врачом при осмотре. Однако длительно существующие, крупные или травмированные, изъязвленные или подвергшиеся вторичному инфицированию бородавки сопровождаются зудом, болью, неприятным запахом и гнойным отделяемым [9].
В настоящее время существует множество методов лечения генитальных бородавок. Однако постоянного высокого терапевтического эффекта не гарантирует ни один из них, т. к. ни один не обеспечивает эрадикации ВПЧ. Средняя частота рецидивирования достигает 25–30% в течение 3-х мес. после лечения. Выбор метода лечения зависит от локализации, размера и типа кондилом, а также от возраста и комплаентности пациента. При отсутствии терапии возможно появление новых очагов поражения, распространение вируса на ранее не пораженные участки кожи, а также передача вируса другим людям. Следует в обязательном порядке обследовать сексуальных партнеров пациентов с аногенитальными кондиломами, включая обследование шейки матки и взятие мазка по Папаниколау. Необходимо также обследовать на ВПЧ мужчин, являющихся половыми партнерами женщин с заболеваниями шейки матки. Оба половых партнера должны быть пролечены одновременно [10].
В большинстве случаев применяют топические препараты и физические методы терапии, направленные на деструкцию эпидермальных разрастаний или индукцию цитотоксичности против инфицированных клеток. При распространенных высыпаниях, длительном рецидивирующем течении процесса, отсутствии эффекта от применяемых локальных методов терапии присоединяют иммуномодуляторы, стимулирующие клеточный иммунитет при ВПЧ (инозин пранобекс, циметидин, меглюмина акридонацетат, оксодигидроакридинилацетат натрия, рекомбинантный ИФН-α). Для лечения рефрактерных генитальных бородавок используют рекомбинантные интерфероны в виде внутриочаговых инъекций или в форме суппозиториев: виферон, генферон. За рубежом для лечения упорно протекающих кондилом используется модулятор иммунного ответа с ограниченным применением – 5% крем имихимод. В связи с плохой пенетрацией препарата в кожу сначала проводят лечение жидким азотом, затем наносят препарат 17% салициловой кислоты на ночь, а утром имихимод под окклюзию. Курс лечения – 6–9 нед., эффективность метода составляет 50–100% [11, 12].
В качестве постоянного обязательного терапевтического компонента используют методы, направленные на деструкцию образований. Эти методы в первую очередь проводятся больным с большими по размеру бородавками, вызывающими дискомфорт, болезненность при ходьбе или из-за косметических проблем внешнего вида. Методы можно условно разделить на две группы: те, которые пациенты могут после консультации с врачом использовать самостоятельно, и методы, осуществляемые врачом. К одному из наиболее часто применяемых врачебных методов относится криодеструкция (нанесение жидкого азота на бородавку в течение 30–40 с). Процедуру повторяют несколько раз с интервалом в несколько недель до полного выздоровления. Нередко прибегают к электрокоагуляции, которая более эффективна, но требует предварительного обезболивания, т. к. сопровождается выраженной болезненностью и может приводить к рубцеванию. Лазерная терапия (используют углекислый лазер) применяется при неэффективности других методов. Существенными недостатками последних двух методов являются дороговизна, болезненность и рубцовые изменения тканей. Для применения методов физической деструкции необходимы специализированное помещение, обученный медицинский персонал, имеющий сертификат на данный вид деятельности, что существенно ограничивает использование этих методик в широкой практике [13, 14].
В современной терапии аногенитальных бородавок наиболее активно используются методы химической деструкции, которые пациенты применяют самостоятельно под руководством врача, т. к. они безболезненны и малозатратны. Анализ данных литературы показал преимущество подофиллотоксина и препаратов на основе крепких кислот по показателю затратность–эффективность. На этом основании данные препараты рекомендуются как препараты первой линии для лечения остроконечных кондилом. При остроконечных кондиломах с успехом используют цитотоксические препараты: подофиллин, подофиллотоксин (очищенный активный компонент подофиллина). Последний в виде раствора или геля наносят 2 р./сут с интервалом в 12 ч в течение 3–х дней. Затем делают перерыв на 4–7 дней. При необходимости цикл лечения повторяют до 4 раз до полного исчезновения кондилом.
Препаратами выбора, содержащими в своем составе крепкие кислоты, являются дуофилм, колломак, солкодерм. Одним из наиболее востребованных и хорошо зарекомендовавших себя в терапии остроконечных кондилом безрецептурных кератолитических препаратов, содержащих салициловую кислоту, является препарат колломак в виде раствора. Колломак – это многокомпонентный препарат, в состав которого, помимо 2,0 г салициловой кислоты, входят 0,5 г молочной кислоты и 0,2 г полидоканола, являющегося эмульгатором. Кроме того, в его состав включены специальные наполнители: пленкообразующее вещество (этилцеллюлоза 5,5%), пластификатор (дибутилфталат 1%), растворители (ацетон 6,65%). Салициловая кислота оказывает кератолитическое действие, обладает слабой противомикробной активностью. Молочная кислота способствует химической деструкции кондилом, полидоканол вызывает склерозирование и облитерацию мелких вен и артерий в месте нанесения. Препарат наносят с помощью аппликатора на кондилому 1–2 р./сут. Длительность лечения устанавливается врачом в зависимости от размера, количества образований, ответа на проводимую терапию. Для взрослых максимальная доза колломака составляет 10 мл/сут, что соответствует 2 г салициловой кислоты, для детей – 1 мл, что соответствует 0,2 г салициловой кислоты. Не рекомендуется допускать превышения этой дозы и обрабатывать несколько участков кожи одновременно. При использовании препарата в максимальной суточной дозе у взрослых и детей (с 2-летнего возраста) длительность лечения не должна превышать 1 нед. Во время беременности применение колломака допустимо только при нанесении его на ограниченную поверхность – не более 5 см [15–17].
В последнее время для профилактики заражения ВПЧ гениталий разработаны вакцины, содержащие вирусоподобные частицы ВПЧ. Вакцинацию следует проводить девочкам и женщинам в возрасте от 9 до 26 лет. Рекомендуется четырехвалентная вакцина (Гардасил) для типов 6, 11, 16, 18 или бивалентная вакцина (Церварикс) для типов 16 и 18. Известно, что около 90% случаев генитальных бородавок вызываются ВПЧ-6 и –11, а ВПЧ-16 и -18 служат причиной развития около 70% случаев рака шейки матки. Проведенные клинические исследования показали, что вакцины эффективны в 90% случаев как минимум в течение 5 лет. Несмотря на высокую активность в плане профилактики инфицирования ВПЧ, вакцина не обладает терапевтическим эффектом в случае уже имеющейся инфекции. Однако совершенно очевидно, что своевременная вакцинация будет способствовать снижению заболеваемости кожи и слизистой аногенитальной области, обусловленной ВПЧ-инфекцией, и уменьшению заболеваемости раком шейки матки, вызванным онкогенными типами ВПЧ [18].
Читайте также:


