Переливание крови новорожденному при инфекции
Снижение частоты постнатальных обменных переливаний (ОП) в 90-х гг. XX в. привело к значительному уменьшению опытного персонала, выполняющего процедуру. Однако возвращение проблемы ядерной желтухи в медицинскую практику подчеркнуло важность обменного переливания (ОП) — метода лечения, потенциально предотвращающего серьезные осложнения со стороны нервной системы и развития новорожденного.
Обменное переливание — замещение крови новорожденного кровью донора путем повторных заменных инфузий небольшого объема в течение короткого периода времени.
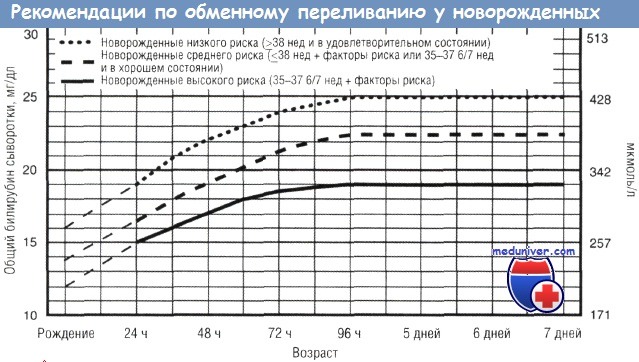
• Пунктирные линии в течение первых 24 ч указывают неопределенность из-за широких вариаций клинических условий и разного ответа на фототерапию.
• Немедленное обменное переливание рекомендуется, если у новорожденного имеются признаки острой билирубиновой энцефалопатии (гипертонус, опистотонус, запрокидывание головы, лихорадка, пронзительный плач) или если общий билирубин сыворотки выше 5 мг/дл (85 мкмоль/л).
• Факторы риска: изоиммунная гемолитическая болезнь, недостаточность глюкозо-6-ФДГ, асфиксия, выраженная сонливость, нестабильность температуры, сепсис, ацидоз.
• Измерение билирубина сыворотки и расчет отношения билирубина к возрасту.
• Используют общий билирубин. Не вычитают прямо реагирующий или конъюгированный билирубин.
• Если новорожденный в удовлетворительном состоянии, а возраст 35-37 6/7 нед (средний риск), можно индивидуализировать уровень общего билирубина сыворотки для пересчета на основании текущего гестационного возраста
Показания для обменного переливания крови:
1. Значительное увеличение концентрации неконъюгированного билирубина вне зависимости от причины при неэффективности интенсивной фототерапии или риске ядерной желтухи. Немедленное ОП показано при появлении ранних признаков острой билирубиновой энцефалопатии. Значения концентрации общего билирубина сыворотки для начала ОП, рекомендуемых для детей, рожденных в 35 нед или более, представлены на рисунке.
2. Показания для ОП у более недоношенных новорожденных различны и индивидуальны. Для достижения длительного снижения концентрации общего билирубина у новорожденных с негемолитической желтухой выполнение ОП при низкой концентрации билирубина менее эффективно по сравнению с фототерапией.
3. Аллоиммунная гемолитическая болезнь новорожденных (ГБН):
а. Коррекция тяжелой анемии и гипербилирубинемии.
б. Замена покрытых антителами эритроцитов новорожденного антигеннегативными эритроцитами (должны иметь нормальную выживаемость in vivo), а также удаление свободных материнских антител из плазмы.
4. Тяжелая анемия с застойной сердечной недостаточностью или гиповолемией.
5. Полицитемия. Частичное обменное переливание с кристаллоидными и коллоидными растворами уменьшает объем донорской крови и повышенную вязкость у новорожденных с полицитемией, однако отсроченные преимущества процедуры не доказаны.
6. Диссеминированное внутрисосудистое свертывание.
7. Врожденный лейкоз.
8. Метаболические токсины:
а. Гипераммониемия.
б. Органические кислоты.
в. Отравление свинцом.
9. Передозировка или отравление лекарственными препаратами.
10. Удаление антител и аномальных белков.
11. Сепсис новорожденных или малярия.
Противопоказания для обменного переливания крови:
1. Альтернативные методы лечения, например простое переливание или фототерапия, сопоставимы по эффективности, но сопряжены с меньшим риском.
2. Пациент находится в нестабильном состоянии, а риск процедуры перевешивает возможные преимущества. У новорожденных с тяжелой анемией, сердечной недостаточностью или гиповолемией частичное обменное переливание может быть эффективно для стабилизации состояния пациента перед выполнением процедуры с замещением одного или двух объемов циркулирующей крови.
3. Противопоказания для катетеризации сосудов являются более серьезными, чем показания к обменному переливанию (ОП). Следует найти альтернативный доступ в случае абсолютных показаний к ОП.

Заменное переливание назначается новорожденным детям при тяжелых формах желтушных заболеваний. Данный способ лечения на сегодняшний день достаточно распространен, так как способствует наиболее быстрому решению проблемы. В первую очередь речь идет о выведении из организма токсических продуктов. Это может быть непрямой билирубин, большое количество эритроцитов, а так же множество других антител, который негативно влияют на здоровье новорожденных детей.
Нельзя с точностью сказать, что заболевание можно сразу вылечить одним только заменным переливанием крови. В данном случае все зависит от формы заболевания и ее прогрессировании.
Показания к переливанию
Переливание крови у детей должно проводиться только после назначений врача. Для этого есть соответствующие диагнозы, на которые и стоит ориентироваться. Например, одним из наиболее важных показателей является тот факт, что заметно ранее проявление болезни и ее быстрое нарастание. У детей это может быть ранняя желтуха, увеличение печени или селезенки, а так же появление большого количества молодых эритроцитов в крови.
Основным критерием для начала заменного переливания служит все же показатель билирубина. Если при рождении в пуповинной крови он становится больше 50 мкмоль/л, то это уже первый признак возможного дальнейшего переливания. Так же в этом случае нужно достаточно точно ориентироваться на скорость его накопления, так как в некоторых случаях терапию назначают в ускоренном виде. Опасным показателем скорости накопления непрямого билирубина является более 4,5 мкмоль/л в первые часы жизни новорожденного.

Как проводят заменное переливание
Данная процедура проводиться в объеме крови не больше 150-180 мл/кг. Это приблизительно 80% от общего количества всей циркулирующей крови новорожденного. Для этого используется исключительно подготовленная кровь, которая была выстояна не менее трех суток – это свежая кровь. Все показатели донорства в данном случае так же важны, как и при других процедурах. Поэтому, в любом случае должен быть подобран донор.
Даже если мать подходит в качестве донора, то ее кровь не допускается брать в течение двух месяцев после родов. Это в первую очередь говорит о том, что организм матери должен и так восстановиться после кровопотерь и быть крепким для дальнейшей лактации.
При переливании возможна замена только эритроцитов отдельно от плазмы. В данном случае используется пупочная вена новорожденного при соблюдении всех правил переливания. Предварительно нужно через катетер вывести 10-15 мл крови от ребенка, а после вводить замену в нужном количестве. Так же в этой процедуре переливания очень важно следить за скоростью, ведь она не должна превышать больше 2-3 мл/минуту.
Как правило, общая продолжительность переливания крови занимает около двух часов. В течение этого времени через каждый 100 мл дополнительно в вену вводят раствор кальция хлорида. Такое заменное переливание у детей позволяет вовремя предупредить смерть или распространение дальнейшего заболевания. Как следствие этого, из организма ребенка выводиться непрямой билирубин и наступает постепенное выздоровление. Именно большое количество токсичного непрямого билирубина может быть смертельной дозой для новорожденных детей.
Из-за чего приходиться делать переливание

Первой причиной заменного переливания, как было указано ранее, является повышенное количество непрямого билирубина. Из-за этого у детей наблюдается желтая окраска тела. Это свидетельствует об разрушении красных кровянистых клеток. Большое количество билирубина существенно и быстро распространяется по крови новорожденного и постепенно поражает печень, кишечник, а кожа соответственно приобретает желтоватый цвет. Таким образом, уже в течение двух часов после рождения детей можно определить первые симптомы повышенного содержания билирубина. Важно учитывать, что при переливании могут возникнуть осложнения.
Вероятность возникновения физиологической желтухи у новорожденных
К сожалению, почти у 60% доношенных детей на 3-4 день проявляется физиологическая желтуха. На сегодняшний день причин этому еще не выявлено, но с уверенностью можно перечислить основные показатели, характеризующие это заболевание:
- у новорожденных детей наблюдается разрушение эритроцитов, что обусловлено заменой плодного гемоглобина;
- в качестве следующего симптома для переливания могут послужить некоторые осложнения при родах, что дали толчок для сильного выброса непрямого билирубина;
- идет осложнение работы печени, так как это единственный орган, который в данный момент будет отвечать за выведение его из организма;
- так как печень малыша не созрела до сих пор для такой активной работы, то она может постепенно снижать свою продуктивность, что в свою очередь будет затруднять работу организма таких маленьких детей.
Как правило, пик такой физиологической желтухи у новорожденных детей приходится на 7-9 сутки, а через две недели может самостоятельно исчезнуть. В это время главное держать под контролем состояние крови и проводить соответствующие анализы. Если же при рождении не было выявлено серьезных нарушений, то, возможно, такой процедуры можно будет избежать. У всех детей по-разному, как и взрослых, поэтому не стоит сразу расстраиваться и вдаваться в панику.
Ответственность: каждый врач несет лично ответственность за показания и проведение трансфузии.
Облучение препаратов: с целью профилактики реакции трансплантат-против-хозяина (РТПХ) необходимо трансфузионные препараты (остаточное количество лейкоцитов 70 %).
Диагностические мероприятия перед каждым заменным переливанием
Мать: группа крови, непрямой тест Кумбса.
Ребенок: группа крови, прямой тест Кумбса, OAK с лейкоцитарной формулой, гематокритом и ретикулоцитами: билирубин. КОС и газовый состав: скрининг на болезни обмена веществ. При пороках развития (хромосомных заболеваниях) и прежде всего болезнях обмена веществ подумайте о заборе крови до проведения процедуры.
Если в основе заболевания не лежит обычная фетоматеринская несовместимость, ищите другие причины:
- Инфекционные. (TORCH, особенно ЦМВ), сепсис. Lues, листериоз.
- Гемолитическая анемия: ферментопатии (глюкозо-6-фосфат дегидрогеназа, пируваткиназа и т.д.), мембранопатии (врожденный сфероцитоз, эллиптоцитоз), гемоглобинопатии (α-талассемия: Hydrops); анемии, вызванные парвовирусом В 19 , ЦМВ.
- Галактоземии: скрининг на болезни обмена веществ.
- Несовместимость по редким группам крови (Kell, Anti-C).
- Кровоизлияния в кожу и полости тела (например, выраженная кефалогематома).
Практические рекомендации для заменного переливания крови новорожденному
Эритроцитарный концентрат (ЭК):
- При несовместимости по АВО-системе (0(1), Rh(-)) и АВ-плазма.
- При Rh-несовместимости группа крови как у ребенка, но Rh-отрицательная. Осторожно: антитела матери. Проведите предварительно пробу на совместимость ЭК и материнской крови (в отделении/станции переливания крови).
- Ощелачивание эритроцитарной массы: по Гашеку или вслепую на каждые 100 мл ЭК 0,8 мл TRIS 3 М.
- Облучение ЭК (10 мин). Осторожно: облученные эритроциты годны лишь ограниченное время.
- Подогрейте до температуры тела.
Количество: 2-3 ОЦК (ОЦК= 80 мл/кг) (при гипербилирубинемии); смешать с плазмой (как правило, 2:1), чтобы соответствовало гематокриту ребенка. Таким образом будет произведен обмен 90-95 % крови ребенка.
Забор крови можно осуществлять через пупочный артериальный катетер, трансфузию - через пупочный венозный катетер. Даже если катетеризация сосудов произведена только на короткий период, необходимо хорошо зафиксировать катетеры и по возможности выполнить рентген (осторожно, тромбоз портальной вены!).
Осторожно: забор крови из пупочной артерии осуществляйте маленькими порциями во избежание нарушения перфузии кишечника (иначе опасность развития НЭК).
Производите обменную трансфузию через периферический доступ (артерию и вену).
- Возможен постоянный обмен без колебаний АД.
- Безопаснее с точки зрения развития тромбоза портальной вены.
Внимание, только в исключительных случаях производите забор из мелких артерий (например, a. radialis). В случае их использования набирайте кровь пассивным током, без активной аспирации (опасность нарушения перфузии). Перед каждой пункцией периферической артерии проверяйте перфузию конечности коллатеральными ветвями (тест Аллена).
Объем обмена: 2-3 мл/кг в одну порцию.
Внимание, заберите первыемл крови ребенка (5-10 мл ЭДТА-кровь).
2 мл 10 % раствора кальция вводится после каждых 100 мл обмена (спорно).
Мониторинг: ЧСС, АД и ЧД (вести протокол). При колебаниях АД можно уменьшить запланированный объем обмена.
Лабораторный контроль: перед, во время и после обмена: электролиты (Na, К, Са), КОС и газовый состав, билирубин, общий белок, глюкоза крови и OAK (Ht, тромбоциты, лейкоциты).
- Производите заменное переливание крови медленно, минимум 2-3 часа, т.к. обмен между интра- и экстрацеллюлярным билирубином требует времени.
- Контроль билирубина каждые 3-6 часов (возможно, потребуется новая обменная трансфузия).
Обменная трансфузия при ДВС. наличии циркулирующих антител:
Обмен следует производить быстро - за один час.
Осторожно: опасность колебаний АД и развития отека легких.
Анемия около 1/3 объема следует заменять быстро (трансфузия, до Ht> 35 %), оставшийся объем медленно, за 2 часа.
Перепечатка материалов с сайта строго запрещена!
Показания для переливания свежезамороженной плазмы (СЗП). Клинически значимое кровотечение или для коррекции дефектов гемостаза перед инвазивными процедурами при наличии следующих проявлений.
1. Комплексной недостаточности факторов свертывания, невосприимчивой к витамину К.
2. Изолированной врожденной недостаточности факторов свертывания, для которых нет вирус-инактивированных препаратов плазмы или рекомбинантных концентратов.
3. Врожденной или приобретенной дис- или гипофибриногенемии (криопреципитат предпочтительнее).
Противопоказания для переливания свежезамороженной плазмы (СЗП):
1. Абсолютных противопоказаний нет.
2. С осторожностью при возможности перегрузки объемом.
3. Некротизирующий энтероколит (используют с осторожностью). Может усиливать гемолиз у новорожденных с некротизирующим энтероколитом и Т-активацией.
4. Не показана при гиповолемическом шоке при отсутствии кровотечения, искусственного питания, лечения иммунодефицита или для профилактики внутрижелудочкового кровоизлияния.
1. Проба на перекрестную совместимость не требуется, поскольку обычно приготавливают типоспецифические или АВ0-отрицательные препараты.
2. Доза свежезамороженной плазмы составляетмл/кг; могут потребоваться многократные инфузии, пока не купируется основное заболевание.
3. После оттаивания свежезамороженная плазма должна быть перелита в течение 6 ч для замещения лабильных факторов.
4. В случаях, когда требуются повторные трансфузии свежезамороженной плазмы, оттаявшая порция плазмы от одного донора может быть разделена на несколько частей и использована в течение 24 ч, если хранится при температуре 1-6°С.
Шприцевый набор для новорожденных с фильтром. (Фотография любезно предоставлена Charter Medical Ltd., Winston-Salem, NC, USA.).
Эта система, при условии использования со стерильной методикой соединения, обеспечивает закрытый способ введения, который поддерживает постепенное опорожнение крови.
Шприц, заполненный компонентом крови (ЭМ, плазмой) должен быть введен пациенту в течение 24 ч, а шприц, заполненный разведенными тромбоцитами, - в течение 4 ч.
Материалы для размещения и пожелания просим присылать на адрес
Присылая материал для размещения вы соглашаетесь с тем, что все права на него принадлежат вам
Вся предоставленная информация подлежит обязательной консультации лечащим врачом
Администрация сохраняет за собой право удалять любую предоставленную пользователем информацию
Переливание плазмы новорожденному
Показания к переливанию свежезамороженной плазмы (СЗП) для детей аналогичны таковым для взрослых. СЗП переливается для восполнения клинически значимого дефицита белков плазмы, для которых не существует более высоко очищенных концентратов. Требования к СЗП зависят от того, какой фактор заменяется; начальная доза 15 мл/кг обычно является достаточной.
Переливание СЗП эффективно при дефицитах факторов свертывания II, V, X и XI. При дефиците фактора XIII и фибриногена успешно используется криопреципитат.
Пациентам с тяжелой гемофилией А или В или с дефицитом фактора VII больше не рекомендуется делать переливание СЗП, потому что на сегодняшний день существуют более безопасные концентраты факторов VIII, IX и VII. Более того, для лечения гемофилии А и определенных видов болезни Виллебранда применяется десмопрессин.
Важным применением СЗП, хотя и редким у детей, является быстрое снятие эффектов варфарина у пациентов с активным кровотечением или с необходимостью проведения срочной хирургической операции (например, пациентам с функциональным дефицитом факторов II, VII, IX и X, который не может быть быстро купирован витамином К). Результаты скринингового теста свертываемости (определение ПВ, АЧТВ и тромбинового времени) сами по себе не говорят о целости системы свертывания.
Решение о переливании СЗП принимается на основании результатов теста свертываемости с учетом клинического состояния пациента. Не рекомендуется делать переливание СЗП пациентам с хроническим заболеванием печени и пролонгированным временем свертывания, за исключением случаев кровотечения или подготовки к инвазивным процедурам.
Хотя основное значение переливания СЗП заключается в лечении кровотечений, связанных с дефицитом факторов свертывания, плазма содержит также несколько антикоагулянтных белков (антитромбин III - АТ-Ш, протеины С и S), дефицит которых ассоциируется с тромбозом. В некоторых случаях СЗП может использоваться у пациентов с такими нарушениями в качестве заместительной терапии наряду с лечением антикоагулянтами.
Однако всегда, когда это возможно, лучше пользоваться очищенными концентратами. Другие показания к переливанию СЗП включают использование ее в качестве заместительной жидкости при обмене плазмы у пациентов с ТТП или с другими нарушениями (например, у пациентов с кровотечением и тяжелой коагулопатией). СЗП не показана для коррекции гиповолемии или в качестве донатора иммуноглобулина, поскольку для этого существуют более безопасные альтернативы (например, растворы альбумина и ВВИГ соответственно).
Следует особо сказать о переливаниях СЗП новорожденным. Из-за возрастного дефицита свертывающих белков время свертывания удлинено, поэтому при переливании СЗП следует обязательно руководствоваться нормальными значениями, которые предполагаются при данной массе тела при рождении и возрасте младенца. Показаниями к переливанию СЗП новорожденным являются:
1) использование СЗП для разбавления концентрата эритроцитов для имитации цельной крови при массивных трансфузиях (например, при обменных трансфузиях или сердечно-сосудистых операциях);
2) кровотечения, вызванные недостатком витамина К;
3) ДВС с кровотечением;
4) кровотечения при врожденном дефиците факторов свертывания, когда недоступно более специфическое лечение.
Не рекомендуется прибегать к профилактическому переливанию СЗП для предупреждения внутрижелудочкового кровотечения у недоношенных младенцев. СЗП не следует использовать в качестве суспендирующего агента для регулирования значений гематокрита при малых трансфузиях эритроцитов новорожденным, так как она не обладает очевидными преимуществами перед стерильными растворами, используемыми для этой цели.
Также нет необходимости в использовании СЗП для частичных обменных трансфузий при синдроме повышенной вязкости у новорожденных, потому что для этого существуют более безопасные коллоидные растворы.
При лечении кровотечений у новорожденных младенцев часто используется криопреципитат, поскольку он позволяет делать вливания в малых объемах. Однако криопреципитат содержит только фибриноген и факторы VIII и XIII, поэтому не является эффективным средством в обычных клинических ситуациях, когда кровотечение у младенца вызвано отсутствием множественных факторов свертывания. В предварительных исследованиях было показано, что инфузии рекомбинантного активированного фактора VII в очень малом объеме спасают жизнь при кровотечениях, обусловленных несколькими механизмами.
Материалы подготовлены и размещены посетителями сайта. Ни один из материалов не может быть применен на практике без консультации лечащего врача.
Материалы для размещения принимаются на указанный почтовый адрес. Администрация сайта сохраняет за собой право на изменение любой из присланных и размещенных статей, в том числе полное удаление с проекта.
Переливание крови новорожденному, анализы
В общем, молю Бога, чтобы это оказалась просто стандартная проверка, какие делают всегда после таких переливаний, и чтобы, конечно, анализы оказались хорошие и малютка был (есть и будет) полностью здоров!
Кто сталкивался с подобным, напишите, пожалуйста, всегда ли так делается? Направляют ли роддома такие запросы всем, кому лили кровь, или нет?
Храни, Боже, наших детей от всех болезней!
не переживайте, всегда проверяют, у подруги тоже экс в 30 и переливание, также проверяли
И вы ошибаетесь, в беременность эти анализы сдают дважды - вы начале беременности и в 7 мес примерно именно по этой причине - вдруг на момент первой проверки только произошло заражение и только через 6 мес станет ясно все таки есть болезнь или нет
Кровь в банке квот проверяют на инфекции. Кроме того когда кровь сдаешь много бесед проходишь и если доктор что-то заподозрит, он дает отказ на сдачу донорской крови этому подозрительному
это стандартная процедура, не накручивайте себя!
Здравствуйте! После переливания ребёнку лучше стало? Сейчас как у вас дела?
Мама не пропустит
женщины на бэби.ру
Наш календарь беременности открывает Вам особенности всех этапов беременности - необычайно важного, волнующего и нового периода Вашей жизни.
Мы расскажем Вам, что будет происходить с Вашим будущим малышом и Вами в каждую из сорока недель.
Переливание компонентов крови новорожденному. Другие компоненты крови, используемые при гемотрансфузии. Тромбоциты
Плазма: свежезамороженная плазма (СЗП), плазма оттаявшая.
- Коррекция коагулопатии, развившейся вследствие ряда имеющихся наследственных заболеваний или связанной с патологией системы свертывания крови.
- Недостаточность витамина К (геморрагическая болезнь новорожденных).
- ДВС-си ндром (диссеминированное внутрисосудистое свертывание, коагулопатия потребления, тромбогеморрагический синдром).
- Наследственный дефицит факторов свертывания. При наличии данной патологии предпочтительнее переливать непосредственно факторы свертывания, а не СЗП. Не существует ни одного концентрата, обладающего сразу факторами II, V и X. Концентрат про- тромбинового комплекса содержит факторы II, IX, X и используется при недостатке факторов II и X.
- Профилактика дилюционной коагулопатии, связанной с массивным переливанием крови, показана для возмещения кровопотери, объем которой превышает половину объема крови организма пациента.
- Подготовка к переливанию восстановленной цельной крови и отмытых эритроцитов.
- Хотя СЗП обеспечивает отличную коллоидную поддержку организма, ее изолированное переливание не рекомендуется при проведении возмещения массивной кровопотери.
Перед переливанием СЗП должна быть совместима по системе АВО с кровью пациента. Совместимость по системе резус-фактор обязательна лишь при объемных переливаниях СЗП.
Доза составляетмл/кг в течение 1-2 ч (4 ч максимум).
- Быстрое переливание может привести к интермиттирующей гипокальцемии на фоне воздействия цитрата натрия, который добавляется к исходной дозе донорской крови. При необходимости высокой скорости инфузии СЗП добавьте болюсно незначительное количество хлористого кальция (3-5 мг/кг).
Криопреципитат готовится из СЗП при ее оттаивании на 1-6 °С. В этом температурном диапазоне с помощью центрифугирования криопреципитат выделяется от так называемой обедненной крионадосадочной плазмы. Гранулы затем замороживаются и представляют собой криопреципитат. До использования криопреципитат следует повторно разморозить и отделить от внутренней поверхности пластикового мешка с помощью физраствора (при общем объемемл). Криопреципитат является концентрированным источником следующих факторов свертывания крови: фактора VIII, фактора Виллебранда (ФВ), фибриногена, фактора XIII и некоторых других белков, например фибронектина.
- Восстановление уровня фибриногена у больных с приобретенными гипофибриногененемиями (например, возникающими при ДВС и высокообъемном переливании компонентов крови).
- Недостаточность фактора XIII
Как и при переливании СЗП, криопрецепитат должен быть совмещен с кровью реципиента по системе АВО.
- Доза составляет 10 мл/кг (0,1 -0,2 ед. /кг вызывает повышение уровня фибриногена от 60 до 100 мг/дл). Инфузия должна быть завершена в течение 6 ч после оттаивания криопреципитата.
Тромбоциты
Тромбоцитарная масса готовится из донорской цельной крови путем центрифугирования или с помощью автоматизированного афереза (тромбоцитафереза). Каждая доза тромбоцитарной массы при центрифугировании содержит 5,5×10 тромбоцитов в 50-70 мл полученной плазмы с антикоагулянтом, при тромбоцитаферезе - доза содержит 3 хтромбоцитов вмл плазмы с антикоагулянтом. Они хранятся при комнатной температуре (20-24 °С) в течение не более 5 дней. В результате подобной температуры хранения высок риск бактериальной контаминации тромбоцитов. У недоношенных детей, которым проводились многочисленные переливания тромбоцитарной массы, были описаны повышения случаев смертности и заболеваемости.
В настоящее время не существует строгих директив в отношении переливания тромбоцитов.
-
Общим показанием для переливания тромбоцитов служит тромбоцитопения

Заменное переливание крови.
Показания для заменного переливания крови новорожденному
- Гилербилирубинемия, всегда выясните причину!
- Анемия при водянке плода (эритробластоз).
- Полицитемия (гематокрит > 70 %).
- Диссеминированное внутрисосудистое свертывание (ДВС): только в качестве крайней меры (Ultima Ratio), в большинстве своем без успеха.
- Спорно: при сепсисе или вирусной инфекции тяжелой степени.
Диагностические мероприятия перед каждым заменным переливанием
Мать: группа крови, непрямой тест Кумбса.
Ребенок: группа крови, прямой тест Кумбса, OAK с лейкоцитарной формулой, гематокритом и ретикулоцитами: билирубин. КОС и газовый состав: скрининг на болезни обмена веществ. При пороках развития (хромосомных заболеваниях) и прежде всего болезнях обмена веществ подумайте о заборе крови до проведения процедуры.
Если в основе заболевания не лежит обычная фетоматеринская несовместимость, ищите другие причины:
- Инфекционные. (TORCH, особенно ЦМВ), сепсис. Lues, листериоз.
- Гемолитическая анемия: ферментопатии (глюкозо-6-фосфат дегидрогеназа, пируваткиназа и т.д.), мембранопатии (врожденный сфероцитоз, эллиптоцитоз), гемоглобинопатии (α-талассемия: Hydrops); анемии, вызванные парвовирусом В19, ЦМВ.
- Галактоземии: скрининг на болезни обмена веществ.
- Несовместимость по редким группам крови (Kell, Anti-C).
- Кровоизлияния в кожу и полости тела (например, выраженная кефалогематома).
Практические рекомендации для заменного переливания крови новорожденному
Эритроцитарный концентрат (ЭК):
- При несовместимости по АВО-системе (0(1), Rh(-)) и АВ-плазма.
- При Rh-несовместимости группа крови как у ребенка, но Rh-отрицательная. Осторожно: антитела матери. Проведите предварительно пробу на совместимость ЭК и материнской крови (в отделении/станции переливания крови).
- Ощелачивание эритроцитарной массы: по Гашеку или вслепую на каждые 100 мл ЭК 0,8 мл TRIS 3 М.
- Облучение ЭК (10 мин). Осторожно: облученные эритроциты годны лишь ограниченное время.
- Подогрейте до температуры тела.
Количество: 2—3 ОЦК (ОЦК= 80 мл/кг) (при гипербилирубинемии); смешать с плазмой (как правило, 2:1), чтобы соответствовало гематокриту ребенка. Таким образом будет произведен обмен 90—95 % крови ребенка.
Доступ:
Забор крови можно осуществлять через пупочный артериальный катетер, трансфузию — через пупочный венозный катетер. Даже если катетеризация сосудов произведена только на короткий период, необходимо хорошо зафиксировать катетеры и по возможности выполнить рентген (осторожно, тромбоз портальной вены!).
Осторожно: забор крови из пупочной артерии осуществляйте маленькими порциями во избежание нарушения перфузии кишечника (иначе опасность развития НЭК).
Производите обменную трансфузию через периферический доступ (артерию и вену).
- Возможен постоянный обмен без колебаний АД.
- Безопаснее с точки зрения развития тромбоза портальной вены.
Внимание, только в исключительных случаях производите забор из мелких артерий (например, a. radialis). В случае их использования набирайте кровь пассивным током, без активной аспирации (опасность нарушения перфузии). Перед каждой пункцией периферической артерии проверяйте перфузию конечности коллатеральными ветвями (тест Аллена).
Объем обмена: 2-3 мл/кг в одну порцию.
Внимание, заберите первые 10-20 мл крови ребенка (5-10 мл ЭДТА-кровь).
2 мл 10 % раствора кальция вводится после каждых 100 мл обмена (спорно).
Мониторинг: ЧСС, АД и ЧД (вести протокол). При колебаниях АД можно уменьшить запланированный объем обмена.
Лабораторный контроль: перед, во время и после обмена: электролиты (Na, К, Са), КОС и газовый состав, билирубин, общий белок, глюкоза крови и OAK (Ht, тромбоциты, лейкоциты).
Гипербилирубинемия.
- Производите заменное переливание крови медленно, минимум 2—3 часа, т.к. обмен между интра- и экстрацеллюлярным билирубином требует времени.
- Контроль билирубина каждые 3—6 часов (возможно, потребуется новая обменная трансфузия).
Обменная трансфузия при ДВС. наличии циркулирующих антител:
Обмен следует производить быстро — за один час.
Осторожно: опасность колебаний АД и развития отека легких.
Анемия около 1/3 объема следует заменять быстро (трансфузия, до Ht> 35 %), оставшийся объем медленно, за 2 часа.
Читайте также:


