Переломы трубчатых костей срастание
Травмы, в частности переломы, нередко происходят в жизни людей. Многих интересует, сколько срастается перелом. Периоды заживления могут отличаться, что зависит от степени повреждения той или иной части тела.
Степени тяжести травм

Сколько срастается перелом кости, зависит от серьезности повреждения. Выделяют три степени тяжести:
- Переломы легкие. Время заживления - порядка 20-30 суток. В эту группу входят травмы ребер, кисти и пальцев.
- Переломы средней тяжести. Заживление осуществляется в период от одного до трех месяцев.
- Переломы тяжелые в большинстве своем нуждаются в хирургической терапии, а время полного восстановления может достигать года.
Также по типу травмы различаются переломы закрытые и открытые. Это тоже влияет на то, сколько срастается перелом.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
- Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
- Клеточная дифференцировка. Эта стадия характеризуется первичным костным срастанием. Если кровоснабжение хорошее, сращение осуществляется, как первичный остеогенез. Продолжительность его колеблется от десяти до пятнадцати дней.
- Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
- Спонгиозация мозоли. Эта стадия характеризуется появлением костного пластичного покрова, образуется корковое вещество, поврежденная структура восстанавливается. В зависимости от того, насколько тяжелое повреждение, данная стадия может продолжаться и несколько месяцев, и три года.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Разновидности костной мозоли
Под типами костной мозоли понимается сращение первичное и вторичное. Сращение костного перелома происходит посредством формирования костной мозоли. Выделяются следующие ее разновидности:
- наружная (периостальная) мозоль создается преимущественно благодаря надкостнице;
- внутренняя (эндостальная) мозоль образуется со стороны эндоста;
- мозоль интермедиарная заполняет расщелину на стыке компактного слияния отломков кости;
- мозоль параоссальная образуется в форме перемычки между частями отломков кости.
Состояние отломков кости (плотность соприкосновения, уровень смещения, прочность фиксации) влияет на различные типы восстановления ткани кости. Если отломки сопоставлены хорошо и плотно соприкасаются, фиксируются прочно, то сращение характеризуется минимумом периостальной мозоли и преимущественно благодаря интермедиарной мозоли.

Формирование эндостальной и периостальной мозоли
Первоначально сращение костных отломков происходит с помощью формирования эндостальной и периостальной мозоли. Как только фрагменты удерживаются плотно мозолью, появляется межуточная (интермедиарная) мозоль, которая имеет главное значение при всех типах сращения переломов.
Когда сращение формируется интермедирной мозолью, редуцируются эндостальная и периостальная мозоли, а интермедиарная обращается в морфологическое строение нормальной кости.
Нормально срастающийся перелом первичного типа становится самым оптимальным (совершенным), дает сращение более рано при наилучшей структуре костного восстановления.
Если отломки смещаются и при оскольчатом переломе, основная роль в сращении ложится на надкостницу, и перелом заживляется по форме вторичного, когда образуется явная периостальная мозоль.
Скорость заживления различных переломов
Механизм нормально срастающегося перелома сложный, процесс занимает длительное время. При закрытом переломе одного места ноги или руки высокая скорость заживления, она колеблется от девяти до четырнадцати суток. Повреждение множественное заживает примерно месяц. Наиболее долгим и опасным для регенерации является открытый перелом, время заживления в таких ситуациях составляет более двух месяцев. Если кости смещаются по отношению друг к другу, то продолжительность восстановительного процесса еще больше увеличивается.
Причинами маленькой скорости восстановления нормально срастающегося перелома способны стать чрезмерная нагрузка на пораженную конечность, неправильная терапия или недостаток содержания кальция в организме пациента.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
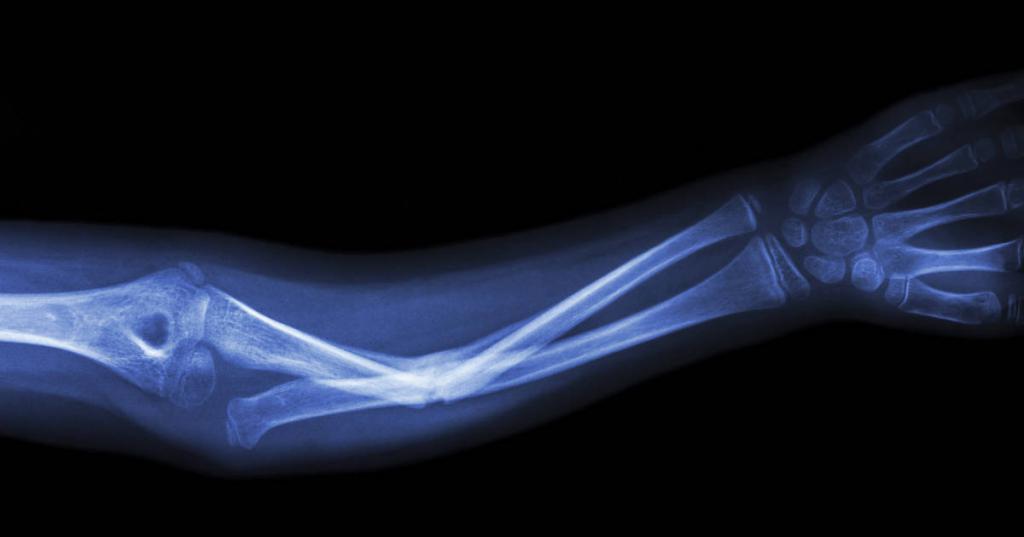
Так же как у взрослых, на скорость заживления травмы оказывает влияние возраст, а также то, как близко перелом находится к суставу.
Чем меньше возраст ребенка, тем выше возможность коррекции организмом отломков кости. Чем ближе нарушение к зоне роста, тем скорее оно заживет. Однако травмы со смещением восстанавливаются медленнее.
Наиболее частые детские переломы:
Средние сроки восстановления у взрослых людей
Процесс костного срастания у взрослых людей продолжается дольше. Это происходит по той причине, что надкостница с возрастом становится более тонкой, а с вредными веществами и токсинами из организма выводится кальций. Происходит медленно заживление перелома руки. Сросшийся перелом руки, однако, менее опасен для пациента, чем перелом ноги.
Итак, рассмотрим время заживления переломов различных костей тела.
Они заживают в течение следующего времени:
- Кость локтя – от 61 до 76 суток.
- Кости предплечья – от 70 до 85 суток.
Сколько срастается перелом пальца? По времени это занимает:
- Фаланги пальцев рук – 22 дня.
- Запястные кости – 29 суток.
- Лучевая кость – от 29 до 36 суток.
- Кость плеча – от 42 до 59 суток.
Конечно, очень неприятен перелом руки. Сросшийся перелом руки может быть нормальным и неправильным.
Период заживления переломов ног:
- Кость пятки – от 35 до 42 суток.
- Срастается ли перелом плюсневой кости? Да, со скоростью от трех недель до 42 суток.
- Лодыжка – от 46 до 60 суток.
- Надколенник – около месяца.
- Нормально сросшийся перелом бедра можно наблюдать от месяца до двух.
- Тазовые кости – около месяца.
У взрослых лишь в течение с 15 по 23 день после повреждения возникают первичные очаги мозоли кости, на рентгене они отлично просматриваются. Наряду с этим или раньше на 2-3 дня притупляются кончики костных отломков, а их контуры на участке мозоли тускнеют и смазываются. Концы на второй месяц становятся гладкими, у мозоли появляются четкие очертания. Она уплотняется в течение года и постепенно выравнивается по костной поверхности. Непосредственно трещина проходит только через 6-8 месяцев после получения травмы.
Длительность заживления не может быть определена даже самым точным ортопедом, поскольку все показатели индивидуальные, зависят от большого количества факторов.
Как долго срастается перелом и от чего это зависит?
Факторы, воздействующие на скорость костного сращения
Восстановление сломанной кости определяется рядом факторов, которые его либо ускоряют, либо препятствуют. Сам регенерационный процесс индивидуален в каждом случае.
Решающая роль для скорости заживления принадлежит оказанию первой помощи. Важно при открытом переломе предотвратить попадание инфекции в рану, поскольку нагноение и воспаление замедлят восстановительный процесс. Будет более быстрое заживление, если были поломаны мелкие кости.
Скорость восстановления зависит также от возраста пациента, места и области поражения покрова кости, а также других условий.
Более эффективным будет срастание кости при наличии таких факторов:
- следование врачебным рекомендациям;
- ношение гипса в течение всего назначенного времени;
- уменьшение нагрузки на поломанную конечность.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Значимыми факторами при сращении переломов становятся жизнеспособность и кровоснабжение концов отломков кости, которые часто нарушаются при наличии переломов. В самой кости также происходит повреждение сосудов мягких тканей. В зоне эпифизов, где суставные капсулы и синовиальные завороты прикрепляются, в кость попадают вены и артерии.
Нормально срастающийся перелом лучевой кости образуется лучше и быстрее за счет отличного кровоснабжения окончаний отломков кости. Нижняя треть локтевой, плечевой и большеберцовой костей обладает плохим кровоснабжением, в связи с чем переломы такой локализации хуже срастаются. При отсутствии снабжения кровью одной из частей поврежденной кости этот участок не участвует в восстановлении (медиальные переломы ладьевидной кости или бедренной шейки).

Если перелом сросся со смещением
Перелом со смещением – это тот, при котором отломки утрачивают свое правильное положение и смещаются относительно друг друга. Проявляется деформацией и/или укорочением, реже – удлинением конечности. Существуют различные виды смещения, в том числе по оси, по длине, ротационное и угловое. Диагноз подтверждают при помощи рентгенографии. При необходимости используют КТ, МРТ, артроскопию и другие исследования. Для устранения смещения проводят одномоментную репозицию, накладывают скелетное вытяжение или применяют различные оперативные методики.
Помощь при сращении костных отломков
Сращению обломков кости помогает наличие в рационе пациента овощей и фруктов, продуктов, содержащих много кальция. К ним относятся кунжут, сыр, рыба и творог.
Чтобы перелом быстрее сросся, целесообразно употребление скорлупы яиц, это ускоряет сращение благодаря присутствию кальция в ней. Скорлупу нужно окунуть в кипяток, затем измельчить до порошкообразного состояния и принимать по одной чайной ложке два раза в день.
Обеспечит организм пациента всеми нужными ему минеральными веществами мумие. Принимать его нужно три раза в сутки по полчайной ложки, предварительно разбавить теплой водой. Сращению помогает пихтовое масло. Нужно смешать с хлебным мякишем 3-4 капли и съесть.
Необходимые лекарственные средства
Когда формируется костная мозоль, до завершения костного восстановления нужно принимать препараты витамина D, фосфора и кальция. Обязательным условием употребления этих средств является врачебное назначение.

Эффективным народным рецептом считается настойка шиповника. Чтобы ее приготовить, нужно взять столовую ложку измельченных ягод шиповника, затем залить их кипятком и настоять шесть часов. Обязательно отвар процеживается, принимается 5-6 раз в сутки по столовой ложке. Шиповник позволяет ускорить процессы восстановления, костную регенерацию и укрепляет иммунитет.
Прогноз и замедленная консолидация
Чтобы прогнозировать сращение перелома, необходимо исходить из обычного течения процессов репарации, которые излагаются в разделах травматологии.
Консолидация переломов замедленного типа объясняется неверным лечением. Замедленная консолидация клинически проявляется в виде эластической подвижности поломанного места, болями при осевой нагрузке, в некоторых случаях покраснением эпидермиса в месте перелома. Обнаруживается рентгенологически нечеткое проявление костной мозоли.
Терапия замедленной консолидации может быть хирургическая и консервативная. Консервативное лечение заключается в продолжении переломной иммобилизации на срок, который требуется для сращения, словно при свежем переломе (от 2-3 месяцев и даже более), чего можно достичь использованием гипсовой повязки, компрессионных аппаратов, ношением ортезов (ортопедических аппаратов).

Чтобы ускорить формирование костной мозоли, используют и другие консервативные методы:
- введение аутокрови (от 10 до 20 мл) между отломками посредством толстой иглы;
- использование застойной гиперемии;
- физиотерапия: электрофорез кальциевых солей, анаболических гормонов (ретаболил, метандростенолон и т.п.), УВЧ;
- поколачивание места перелома деревянным молоточком (метод Турнера);
- электрическое стимулирование слабыми токами.
В статье было рассказано, сколько времени срастается перелом и какие факторы влияют на сроки выздоровления после травмы.
Переломы – нарушение целостности кости с нарушением её анатомической формы, повреждением окружающих мягких тканей и утратой функции конечностей. Перелом образуется, когда сила травматического воздействия превышает эластичность костной ткани.
Чаще всего переломы возникают при непосредственном повреждении в результате ДТП, огнестрельных ранений или падений с высоты. Перелом происходит на месте или около точки воздействия, может возникать при непрямом воздействии сил (отрыв шероховатости большеберцовой кости, локтевого отростка и др.). К перелому может привести чрезмерное сокращение мышц или некоординируемое движение, снижение механической прочности кости в результате поражения её опухолью; болезнью, вызванной нарушением гормонального состояния организма или нарушением диеты.
Из-за таких нарушений даже незначительная травма может привести к перелому – патологические переломы.
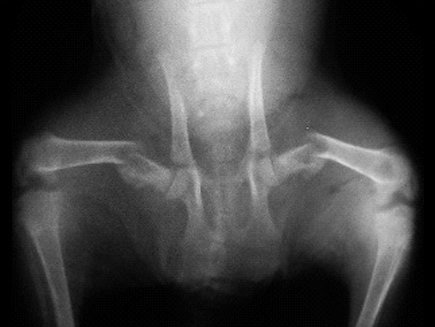
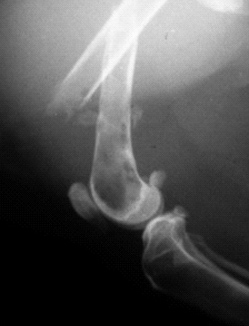
Рис. 1. Остеопения. Рис. 2. Неоплазия.
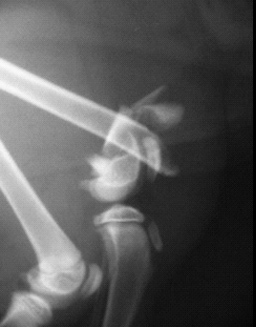 | 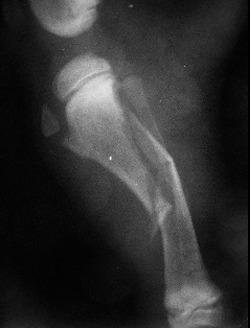 | 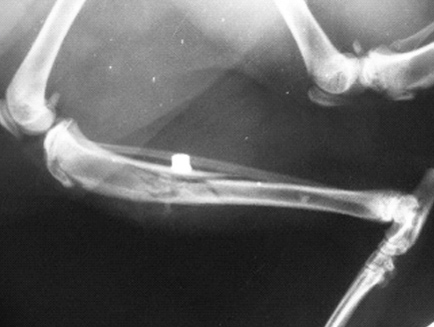 |
| Рис. 3. Перелом, возникший в результате падения животного с высоты. Рис. 4. Перелом, возникший в результате ДТП. Рис. 5. Перелом, возникший в результате огнестрельного ранения. | ||
Предрасполагающими факторами являются форма и положение кости, поэтому длинные трубчатые, относительно незащищённые кости (лучевая, локтевая, большеберцовая), более подвержены переломам по сравнению с короткими компактными костями запястья, заплюсны.
Классификация переломов
1.1 относительно анатомической локализации:
1.1.1. переломы проксимальной части
- суставные (требуют раннего оперативного вмешательства)
- эпифизарные
- в области ростковой зоны (метафизарные)
1.1.2. переломы диафиза
1.1.3. переломы дистальной части (аналогично проксимальной)
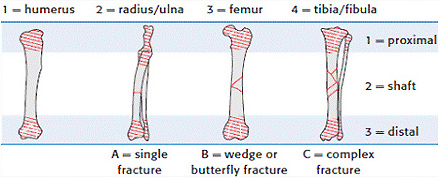
1.2 наличие внешней раны:
1.2.1. закрытые переломы, при которых поверхностные слои кожи остаются неповреждёнными
1.2.2. открытые переломы (три степени) - имеется связь между участком перелома и раной кожи
1.3 относительно степени повреждения кости:
1.3.1. полный перелом - целостность кости полностью нарушена; часто со смещением отломков
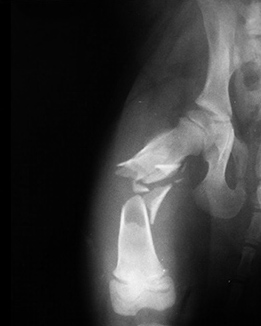
1.3.2. неполный перелом - целостность кости частично сохранена (например, перелом по типу "зелёной ветки" у молодых животных или трещины кости у взрослых)
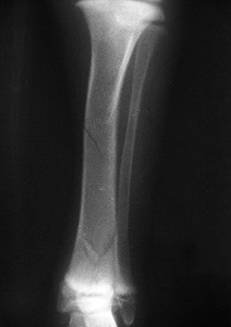
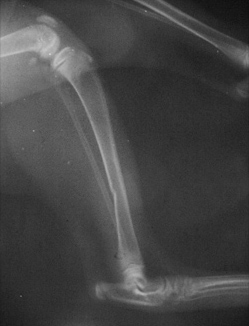
1.4 относительно плоскости перелома:
1.4.1. поперечный
1.4.2. косой
1.4.3. спиральный
1.4.4. оскольчатый
1.4.5. двойной (множественный)
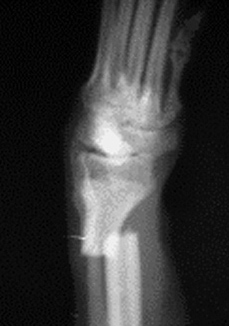
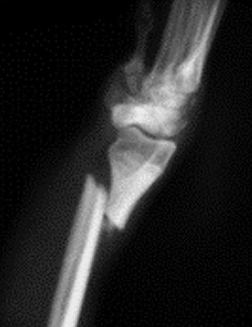
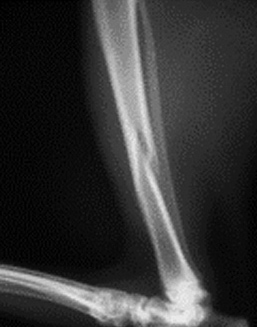
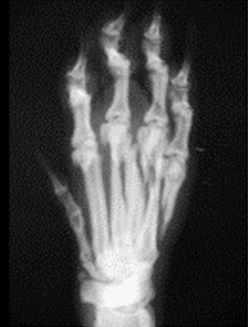
1.5 относительное смещение костных фрагментов:
1.5.1. отрывной перелом (авульсия)
1.5.2. вколоченный перелом
1.5.3. компрессионный перелом
1.5.4. вдавленный перелом
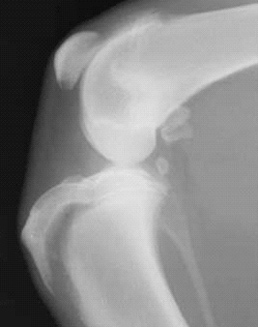
1.6 относительно стабильности перелома:
1.6.1. устойчивые переломы (поперечные, тупые /короткие/, косые, по типу "зелёной ветки"). Иногда требуется фиксация для предотвращения угловой деформации
1.6.2. неустойчивые переломы (косые, спиральные, оскольчатые). Необходима фиксация для сохранения длины кости и предотвращения угловой деформации
При лечении переломов важно соответствовать принципам АО (Ассоциация по изучению вопросов остеосинтеза):
- анатомическая репозиция (особенно важно при лечении внутрисуставных переломов)
- стабильная фиксация (использование накостного металлоостеосинтеза, спицевых или стержневых аппаратов внешней фиксации или комбинированных способов)
- бережное отношение с мягкими тканями, окружающими перелом - атравматичность (важно сохранить кровоснабжение костных отломков)
- ранняя активная мобилизация мышц (ранняя нагрузка и активные движения являются мощным естественным фактором, поддерживающим репаративный остеогенез на высоком уровне).
13.7. Перелом длинных трубчатых костей
Перелом – нарушение целости кости под действием травмирующей силы. Наиболее часто происходят переломы длинных трубчатых костей – бедренной кости, плечевой кости, костей предплечья и костей голени.
Переломы длинных трубчатых костей по локализации делят на диафизарные, метафизарные и эпифизарные.
Виды переломов
Переломы могут быть приобретенными и врожденными . Приобретенные переломы происходят в результате механического воздействия на кость внешней силы, превышающей ее прочность. При воздействии повреждающего фактора чрезмерной силы (удар, падение, огнестрельное ранение и т.п.) на неизмененную, нормальную кость возникает травматический перелом. При болезненных состояниях кости, сопровождающихся уменьшением ее прочности (остеомиелит, опухоль, остеопороз, некоторые эндокринные заболевания и др.), перелом может произойти при воздействии незначительной силы или самопроизвольно, и его называют патологическим. Возникает он без большого насилия, даже во сне. патологические переломы наблюдаются также при нейрогенных дистрофических процессах, например при сирингомиелии, спинной сухотке. Повышенная ломкость костей отмечается при болезни Педжета, гиперпаратиреоидной остеодистрофии, несовершенном остеогенезе и других системных заболеваниях скелета. Врожденные переломы встречаются редко. Они обычно возникают при различных наследственных заболеваниях скелета, которые приводят к снижению его прочности.
При переломах наряду с повреждением самой кости травмируются и окружающие ее ткани (мышцы, сосуды, нервы и др.). В тех случаях, когда перелом сопровождается повреждением кожи и наличием раны, его называют открытым, а если кожа цела – закрытым. Главным отличием открытых переломов от закрытых является непосредственное сообщение области перелома кости с внешней средой, в результате чего все открытые переломы первично инфицированы (бактериально загрязнены).
Открытые переломы могут быть первично– и вторично‑открытыми. При первично‑открытом переломе травмирующая сила действует непосредственно на область повреждения, травмируя кожу, мягкие ткани и кости. В подобных случаях возникают открытые переломы нередко с большой кожной раной, обширной зоной повреждения мягких тканей и оскольчатым переломом кости. При вторично‑открытом переломе рана мягких тканей и кожи возникает в результате прокола острым отломком кости изнутри, что сопровождается образованием кожной раны и зоны повреждения мягких тканей меньших размеров.
В зависимости от характера излома кости различают поперечные, продольные, косые, винтообразные, оскольчатые, фрагментарные, раздробленные, вколоченные, компрессионные и отрывные переломы. В области эпифизов или эпиметафизов наблюдается Т– и V‑образные переломы. Для губчатой кости характерны переломы, сопровождающиеся внедрением одного костного отломка в другой, а также компрессионные переломы, при которых происходит разрушение костной ткани. При простом переломе образуются два отломка – проксимальный и дистальный. Под влиянием травмирующей силы могут отделиться два и более крупных фрагмента на протяжении кости, в этих случаях возникают полифокальные (двойные, тройные), или фрагментарные переломы . Переломы с одним или несколькими отломками называют оскольчатыми. Если в результате перелома кость на значительном протяжении представляет собой массу мелких и крупных отломков, говорят о раздробленном переломе. Иногда кость ломается частично, т. е. образуется трещина – неполный перелом.
Полные переломы очень часто сопровождаются смещением отломков кости в различных направлениях. Это происходит в результате воздействия травмирующего фактора, а также под действием возникающего после травмы сокращения мышц. Полные переломы без смещения встречаются сравнительно редко, главным образом у детей. Неполные переломы также чаще происходят в детском возрасте.
Различают также внутрисуставные, околосуставные и внесуставные переломы . Нередко встречаются смешанные типы, например метадиафизарные или эпиметафизарные переломы. Внутрисуставные переломы могут сопровождаться смещением суставных поверхностей – вывихами или подвывихами. Подобные повреждения называют переломовывихами. Наиболее часто они наблюдаются при травмах голеностопного, локтевого, плечевого и тазобедренного суставов.
В зависимости от места приложения травмирующей силы различают переломы, которые возникают непосредственно в зоне приложения травмирующей силы, например бамперные переломы голени при наезде легкового автомобиля на пешехода, и вдали от места приложения травмирующей силы, например винтообразные переломы голени в результате резкого поворота туловища при фиксированной стопе.
В детском и юношеском возрасте отмечаются особые виды переломов, называемые эпифизеолизом и апофизеолизом , – соскальзывание (смещение) эпифизов (апофизов) костей по линии неокостеневшего росткового хряща. Разновидностью такого перелома является остеоэпифизеолиз, при котором линия перелома проходит также через хрящ, но частично переходит и на кость. При подобном переломе возможно повреждение росткового хряща и в связи с этим его преждевременное замыкание, что может привести в последующем к укорочению и угловому искривлению конечности. Так, например, остеоэпифизеолизы дистального конца лучевой кости могут привести к отставанию ее в росте и развитию лучевой косорукости. У детей кость покрыта плотной и сравнительно толстой надкостницей. В связи с этим нередко возникают поднадкостничные переломы по типу зеленой ветки, при которых нарушается целость кости, а надкостница не повреждается. Переломы у детей, особенно верхней конечности, часто сопровождаются значительным отеком мягких тканей.
Наиболее частым видом повреждения опорно‑двигательного аппарата у лиц пожилого и старческого возраста являются переломы костей, которые возникают на фоне инволютивного, сенильного остеопороза, сопровождающегося повышенной ломкостью и хрупкостью кости. У лиц старших возрастных групп чаще всего наблюдаются переломы в области метафизов длинных трубчатых костей, где остеопороз больше выражен, например переломы шейки и вертельной области бедра, хирургической шейки плечевой кости, лучевой кости в типичном месте, компрессионные переломы тел позвонков. Переломы чаще всего возникают при небольшой травме – простом падении дома или на улице. У лиц пожилого и старческого возраста они срастаются в основном в такие же сроки, как и у лиц среднего возраста, однако образующаяся костная мозоль более хрупка и обладает пониженной прочностью. В пожилом и старческом возрасте, когда снижается прочность костей и ухудшается координация движений, переломы происходят чаще. Особое место занимают компрессионные переломы (обычно тел позвонков), при которых кость не разъединяется, а сминается.
Патофизиология
• Большинство переломов связано с падениями, несчастными случаями при занятиях спортом и др.
• У людей с хрупкими костями, ослабленными вследствие патологических процессов, например при остеопорозе, перелом может произойти даже при несильном ударе.
• Переломы у детей заживают быстрее.
• У пожилых людей кости при переломе могут срастаться неправильно.
• Массивные открытые переломы могут привести к гиповолемическому шоку вследствие большой кровопотери и к жировой эмболии.
Жировая эмболия нередко протекает под маской пневмонии, респираторного дистресс‑синдрома взрослых, черепно‑мозговой травмы и другой патологии, способствуя значительному увеличению летальности.
Классификация жировой эмболии включает следующие формы:
• молниеносную, которая приводит к смерти больного в течение нескольких минут;
• острую, развивающуюся в первые часы после травмы;
• подострую – с латентным периодом от 12 до 72 часов.
Клинически же весьма условно выделяют легочную, церебральную и наиболее часто встречающуюся смешанную формы.
Клиническая картина жировой эмболии проявляется следующей тетрадой:
• нарушения кардио‑респираторной функции – рано возникающая острая дыхательная недостаточность (сжимающие и колющие боли за грудиной, одышка или патологическое дыхание вплоть до апноэ, возможен кашель с кровавой мокротой, иногда пенистой, при аускультации сердца слышен акцент второго тона над легочной артерией, ослабление везикулярного дыхания с наличием множественных мелкопузырчатых хрипов, стойкая немотивированная тахикардия (свыше 90 ударов в минуту) у травматического больного считается ранним признаком развития синдрома жировой эмболии;
• капилляропатия вследствие действия свободных жирных кислот (петехиальные высыпания, проявляющиеся на коже щек, шеи, груди, спины, плечевого пояса, полости рта и конъюнктивы);
• гипертермия по типу постоянной лихорадки (до 39–40 °С), не купирующаяся традиционной терапией, связанной с раздражением терморегулирующих структур мозга жирными кислотами.
Лечение жировой эмболии включает специфическую и неспецифическую терапию.
Специфическая терапия:
• обеспечение адекватной доставки кислорода к тканям. Показанием к началу ИВЛ при подозрении на жировую эмболию является нарушение сознания больного в виде психической неадекватности, возбуждения или делирия даже при отсутствии клинических признаков дыхательной недостаточности, сдвигов КЩС и газов крови. Больные с тяжелыми формами жировой эмболии требуют проведения длительной ИВЛ. Критериями для прекращения ИВЛ служит восстановление сознания и отсутствие ухудшения оксигенации артериальной крови при дыхании больного атмосферным воздухом в течение нескольких часов. Также представляется целесообразным ориентироваться при переводе на самостоятельное дыхание на данные мониторинга ЭЭГ (сохранение альфа‑ритма при самостоятельном дыхании и отсутствие медленных форм волновой активности);
• дезэмульгаторы жира в крови: к этим лекарственным средствам относят липостабил, дехолин и эссенциале. Действие этих препаратов направлено на восстановление растворения дезэмульгированного жира в крови. Дезэмульгаторы способствуют переходу образовавшихся жировых глобул в состояние тонкой дисперсии; липостабил применяется по 50–120 мл/сут–1, эссенциале назначается до 40 мл/сут–1;
• с целью коррекции системы коагуляции и фибринолиза применяется гепарин в дозе 20–30 тыс.ед./сут–1. Показанием для увеличения дозы введения гепарина является увеличение концентрации фибриногена плазмы. Довольно часто у больных с СЖЭ, несмотря на гепаринотерапию, все же проявлялся ДВС‑синдром. Резкое угнетение фибринолиза, появление продуктов деградации фибрина, снижение тромбоцитов ниже 150 тыс. является показанием для переливания больших количеств (до 1 л/сут–1) свежезамороженной плазмы и фибринолизина (20–40 тыс. ед. 1–2 раза/сут–1);
• защита тканей от свободных кислородных радикалов и ферментов включает интенсивную терапию глюкокортикостероидами (до 20 мг / кг–1 преднизолона или 0,5–1 мг / кг–1 дексаметазона в первые сутки после манифестации СЖЭ с последующим снижением дозы). Считается, что кортикостероиды тормозят гуморальные ферментные каскады, стабилизируют мембраны, нормализуют функцию гематоэнцефалического барьера, улучшают диффузию, предупреждают развитие асептического воспаления в легких. Применяли также ингибиторы протеаз (контрикал – 300 тыс. ед. / кг–1 в свежезамороженной плазме), антиоксиданты (ацетат токоферола – до 800 мг / кг–1, аскорбиновая к‑та – до 5 г / кг–1).
Ранняя оперативная стабилизация переломов является важнейшим аспектом в лечении пациентов с синдромом жировой эмболии после скелетной травмы.
Неспецифическая терапия:
• дезинтоксикационная и детоксикационная терапия включает форсированный диурез, плазмаферез; применяется с обнадеживающими результатами как для патогенетического лечения в начальный период жировой эмболии, так и для дезинтоксикации гипохлорит натрия. Раствор, являющийся донатором атомарного кислорода, вводится в центральную вену в концентрации 600 мг / л–1 в дозе 10–15 мг / кг–1 со скоростью 2–3 мл / мин–1; его применяют через день, курсами продолжительностью до одной недели;
• парентеральное и энтеральное питание. Для парентерального питания используется 40%‑ный раствор глюкозы с инсулином, калием, магнием, аминокислотные препараты. Энтеральное питание назначают со 2‑х суток. Применяются энзимы и легкоусвояемые высококалорийные многокомпонентные смеси, включающие необходимый спектр микроэлементов, витаминов и энзимов;
• коррекция иммунного статуса, профилактика и борьба с инфекцией проводятся под контролем данных иммунологических исследований с учетом чувствительности иммунной системы к стимуляторам. Применяются Т‑активин или тималин, γ‑глобулин, гипериммунные плазмы, интравенозная лазерная квантовая фотомодификация крови;
• профилактика гнойно‑септических осложнений у больных с жировой эмболией включает применение селективной деконтаминации кишечника (аминогликозиды, полимиксин и нистатин) в сочетании с эубиотиком (бифидум‑бактерин), при необходимости используют комбинации антибиотиков широкого спектра действия.
Следует помнить, что лечить необходимо конкретного больного, а не жировую эмболию.
Первичный осмотр
• Пропальпируйте кожу вокруг повреждения. Отметьте области с низкой температурой.
• Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие гипотонии, тахикардии.
• Проверьте историю болезни пациента, есть ли в ней сведения о травме.
• Попросите пациента описать характер боли.
• Осмотрите, есть ли опухоль в районе повреждения.
• Проверьте, есть ли другие раны у пациента.
• Отметьте признаки перелома.
Признаки перелома
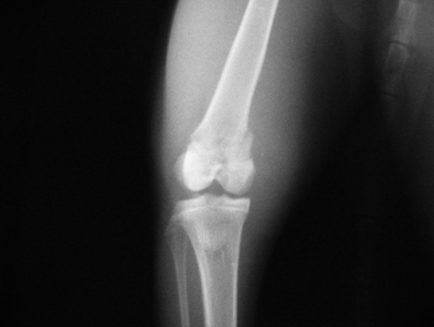
Признаками перелома кости являются боль, отечность тканей, патологическая подвижность и крепитация костных отломков, нарушение функции, при возникновении смещения отломков – деформация конечности. Для внутрисуставных переломов, кроме того, характерен гемартроз, а при смещении отломков – изменение взаимоотношений опознавательных точек (костных выступов).
Для открытых переломов, наряду со всеми клиническими признаками перелома со смещением отломков, обязательно наличие раны кожи, артериальное, венозное, смешанное или капиллярное кровотечение, выраженное в разной степени. Сломанная кость может быть обнажена на большем или меньшем протяжении. При множественных, сочетанных, открытых переломах общее тяжелое состояние пострадавших часто обусловлено травматическим шоком.
При переломе со смещением отломков отмечают вынужденное, порочное положение конечности, деформацию с нарушением ее оси, припухлость, кровоподтек. При пальпации определяют резкую локальную болезненность, патологическую подвижность и крепитацию костных отломков. Нагрузка вдоль оси поврежденной конечности вызывает резкое усиление боли в области перелома. Наблюдается также укорочение конечности. Нарушение правильного расположения костных выступов – анатомических ориентиров кости выявляют при пальпации. Около– или внутрисуставные переломы сопровождаются сглаживанием контуров сустава, увеличением его в объеме из‑за скопления крови в его полости (гемартроз). Активные движения в суставе могут отсутствовать или быть резко ограничены из‑за боли. Попытка пассивных движений также усиливает боль или сопровождается несвойственными данному суставу патологическими движениями. При переломах без смещения отломков и вколоченных переломах некоторые клинические симптомы могут отсутствовать. Например, при вколоченных переломах шейки бедра больные могут даже передвигаться с нагрузкой на конечность, что приводит к смещению отломков и превращению вколоченного перелома в перелом со смещением.
Основным в диагностике переломов является рентгенологическое исследование. Как правило, достаточно рентгенограмм в двух стандартных проекциях, хотя в некоторых случаях используют косые и атипичные, а при переломах черепа и специальные проекции. Диагноз перелома во всех случаях должен быть подтвержден объективными рентгенологическими симптомами. К рентгенологическим признакам перелома относятся наличие линии перелома (линия просветления в теневом отображении кости), перерыва коркового слоя, смещения отломков, изменения костной структуры, включая как уплотнение при вколоченных и компрессионных переломах, так и участки просветления за счет смещения костных осколков при переломах плоских костей, деформации кости, например при компрессионных переломах. У детей, помимо перечисленных, признаками перелома являются также деформация коркового слоя при переломах по типу зеленой веточки и деформация хрящевой пластинки зоны роста, например при эпифизеолизе. Следует учитывать и косвенные симптомы переломов – изменения прилежащих мягких тканей. К ним относят утолщения и уплотнения тени мягких тканей за счет гематомы и отека, исчезновение и деформацию физиологических просветлений в области суставов, затемнение воздухоносных полостей при переломах пневматизированных костей. Косвенным признаком перелома, имеющего давность не менее 2–3 недель, является местный остеопороз, обусловленный интенсивной перестройкой костной ткани.
Первая помощь
• При серьезных переломах примите меры для остановки кровотечения и как можно скорее начните переливание крови во избежание гиповолемического шока из‑за большой кровопотери.
• Зафиксируйте конечность выше и ниже предполагаемого места перелома.
• Сделайте холодный компресс.
• Приподнимите поврежденную конечность, чтобы уменьшить отек.
• Подготовьте пациента к рентгенологическому исследованию.
• Подготовьте пациента к хирургической операции.
• По показаниям врача введите:
▫ внутривенные растворы, чтобы увеличить внутрисосудистый объем;
▫ анальгетики для уменьшения боли;
▫ противостолбнячные средства (при открытых переломах);
▫ антибиотики для лечения/предотвращения инфекции;
▫ слабительные для предотвращения запоров.
Последующие действия
После устранения смещения.
• Проверяйте нервно‑сосудистый статус пациента каждые 2–4 часа в течение суток, далее каждые 4–8 часов.
• Оцените цвет кожи поврежденной конечности, отеч ность.
• Сравните состояние обеих конечностей.
• Научите выполнять упражнения во избежание пролежней.
• Поощряйте пациента глубоко дышать.
• Следите за состоянием гипса.
• Следите за появлением раздражения вокруг кожи около гипса.
• Попросите пациента сообщать о таких явлениях, как покалывание, нечувствительность кожи.
Превентивные меры
• Посоветуйте пациентам соблюдать диету с высоким содержанием кальция, белков, витамина D, регулярно выполнять физические упражнения.
• Необходима пропаганда соблюдения правил личной безопасности.
Осложнение перелома – жировая эмболия
Жировая эмболия – одно из грозных осложнений травматической болезни.
Это множественная окклюзия кровеносных сосудов каплями жира. Впервые жировая эмболия упоминается в 1862 г., а сам термин предложен Ценкером, обнаружившим капли жира в капиллярах легких пациента, скончавшегося в результате скелетной травмы. Жировая эмболия сопровождает 60–90% скелетных травм, но синдром жировой эмболии, когда появляется выраженная клиническая симптоматика, встречается лишь у 5–10% пострадавших, а смерть развивается в 1–15% случаев. Жировая эмболия встречается и при анафилактическом и кардиогенном шоке, панкреатите, клинической смерти с успешной реанимацией.
Обновление статических данных: 02:00:02, 28.06.20
Читайте также:


