Почему при ангине ломит кости
Часто ангину не считают серьезным заболеванием и относятся к ней несерьезно. Да, страдает общее состояние: температура может подниматься до очень высоких цифр, сильная боль в горле доставляет дополнительные неудобства, но эти симптомы довольно быстро проходят. Но многие даже не подозревают, что тонзиллит может иметь серьезные последствия. Возможны осложнения после ангины на суставы, сердце, почки. Казалось бы, как между собой связаны тонзиллит и суставы?
Чем опасен тонзиллит
Почему после ангины болят суставы? Ангина — это острая форма тонзиллита. Вызывается подобная патология стрептококком. Воспалительные явления в горле развиваются стремительно: вечером человек может быть здоров, а утром он просыпается с болью при глотании и увеличенными миндалинами.
Стрептококки воздействуют на организм и вызывают сначала фарингит, ринит, ангину или скарлатину. Далее, при наличии предрасполагающих факторов, появляется ревматическая болезнь. Опасность тонзиллита заключается в том, что в некоторых случаях он может давать осложнения на миокард, почки и суставы. Так как антигены тканей сердца и суставов похожи на антигены стрептококка, то организм начинает поражать их, путая их со стрептококком.
То есть, организм начинает атаковать собственные ткани, вырабатывая специфические антитела. Поэтому тонзиллит и отеки суставов, боль в них имеют прямую связь. Даже после выведения стрептококка из организма поражение собственных органов и тканей не прекращается, так как продолжается выработка антител.
Осложнения на суставы при остром и хроническом тонзиллите
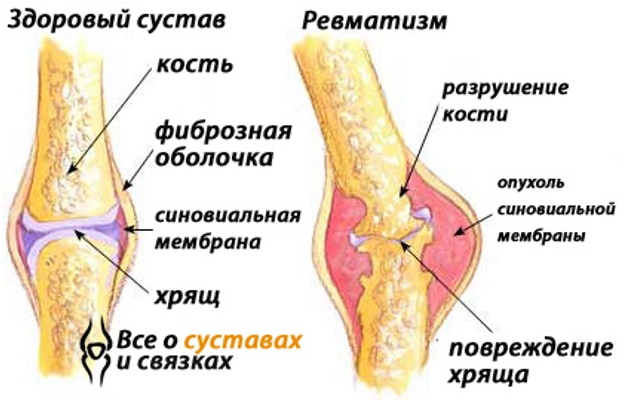
Если говорить об осложнении ангины на суставы, то чаще встречается ревматизм. Начинают заболевать после первого инфицирования организма стрептококком, обычно это бывает в возрасте 7-15 лет. В пожилом возрасте начинает осложняться уже сам ревматизм. При этом происходит разрушение костно-хрящевых структур, суставные боли становятся постоянными, движения в суставах резко ограничиваются.
Один из признаков развивающегося ревматизма — при ангине ломит суставы. Их внешний вид также изменяется: появляется отек периартикулярных тканей, кожа в суставной области краснеет, становится горячей на ощупь. Больные становятся вялыми, жалуются на слабость и быструю утомляемость.
Ревматизм возникает вследствие следующих причин:
- При несвоевременном и неадекватном лечении острое заболевание переходит в хроническую форму. Если при хроническом тонзиллите ломит суставы, значит, развился ревматизм.
- После острой ангины суставы болят по причине развития аутоиммунных процессов, рассмотренных выше.
Обостряется ревматизм в холодное время года. В летний период симптомы болезни могут не проявляться.
Помимо ревматизма, после тонзиллита может развиться артрит. Эта патология характеризуется воспалительными процессами в сухожильно-связочном аппарате, хрящевой и костной тканях суставов, вызванными стрептококками. В результате происходит истончение хрящевых прослоек, деформация суставной области.
Чаще артрит затрагивает кисти рук, колено, локоть и стопы.
Причины и симптомы ревматизма у детей и взрослых
Причины ревматической патологии у ребенка и у взрослого одинаковы. К ним относятся:
- Наличие в организме стрептококка.
- Наследственная предрасположенность.
- Переутомление.
- Несбалансированное питание.
- Переохлаждение.
- Возраст от 7 до 15 лет.
- Женский пол.
Первые симптомы поражения суставной области появляются через 2 недели после начала стрептококковой инфекции. Процесс начинается с одного сочленения: возникает опухание, гиперемия и болезненность околосуставных тканей. Быстро формируется припухлость противоположного сочленения, то есть для данной патологии характерна симметричность поражения. Изменения затрагивают два или три суставных сочленения. В некоторых случаях за 2—3 суток патологический процесс распространяется быстро, затрагивая множество суставов (рук, ног, позвоночника, нижней челюсти). То есть, поражение при ревматизме носит летучий характер.
В процесс вовлекаются те суставные сочленения, которые подвержены большим нагрузкам, переохлаждениям, чаще травмируются. Но при своевременном лечении серьезных изменений в сочленении не будет. Возникающие поражения суставных структур являются обратимыми.
Ревматизм проявляется следующими симптомами:
- Лихорадка до 38 градусов и более либо повышение местной температуры в околосуставной области.
- Появление симптомов интоксикации: снижение аппетита, слабость, утомляемость.
- В это же время могут отечь и заболеть суставы. Кроме отечности, возникает покраснение кожи в околосуставной области. Все эти явления происходят симметрично на одном и другом сочленении. Если изменения появляются на одном коленном сочленении, то через полторы недели они будут заметны и на другом колене. Продолжаются атаки не более двух недель. В любой момент процесс может дать осложнение на сердце или почки.
- В случае локализации процесса в области плеча болевой синдром приводит к ограничению движений в верхней конечности. Если поражение затронуло колено, тазобедренное сочленение, голеностоп или стопу, то пациент не может ходить. В случае атаки на челюстно-лицевой сустав во время открывания рта, пережевывания пищи возникают затруднения из-за болезненных ощущений.
- С течением времени пациент отмечает, что совершать движения в суставе становится не так больно. Но это не означает, что заболевание прошло. Просто патология перешла в другую форму.
- В некоторых случаях болезнь протекает скрыто, не сопровождаясь болями и выраженной интоксикацией. Но при этом постоянно держится температура на уровне 37 градусов.
Осложнения на суставы после ангины у детей имеет следующие особенности:
- У ребенка осложнения на суставах появляются не ранее, чем через 3 недели после перенесенного тонзиллита.
- В короткие сроки поражается множество сочленений.
- Болезнь протекает на фоне высокой температуры.
- В суставной области заметен отек, начинают болеть и ломить локтевые и коленные суставы.
- При попытках движений боли резко возрастают.
- Кожные покровы в области суставов гиперемированые и горячие на ощупь.

Симптоматика исчезает без лечения через 3 недели.
Рассматриваемая патология относится к хроническим и рецидивирует под воздействием неблагоприятных факторов (переохлаждение, физические перегрузки, травмирование, весенне-осенний период).
На то, что развилось такое осложнение ревматизма, как артрит, укажут следующие симптомы:
- На кожных покровах в области суставов развивается гиперемия и отечность.
- После сна отмечается сильная боль и тугоподвижность в области больных суставов.
- Постоянная лихорадка при длительном течении процесса.
- Хруст в сочленениях при движениях, скованность движений. Если суставы начинают хрустеть, это свидетельствует об изменениях в хрящевой ткани.
Диагностика суставных осложнений тонзиллита
Диагноз ревматической болезни ставится ревматологом на основании следующих обследований:
- В общем анализе крови можно обнаружить признаки воспалительного процесса в организме.
- Подтвердить диагноз поможет иммунологическое исследование крови. В крови обнаруживаются антигены стрептококка.
- ЭКГ и ЭхоКГ зафиксируют наличие изменений в сердце.
- Чтобы оценить состояние суставных сочленений, нужно сделать их рентгенографическое исследование, пункцию, артроскопию, биопсию.
- В моче при вовлечении почечной ткани в патологический процесс обнаруживается белок, эритроциты, лейкоциты.
Лечение суставов после ангины
Так как рассматриваемый патологический процесс имеет хроническое течение, то он протекает с обострениями и ремиссиями.
В период обострения двигательная активность пациента должна быть ограничена для уменьшения нагрузки на пораженную суставную область.
Режим должен быть постельный (от двух недель до месяца), а при легком течении — полупостельный (сроком на 10 суток). По мере улучшения состояния двигательная активность пациента должна постепенно увеличиваться.
Полностью вылечить ревматизм нельзя, но активный процесс должен быть переведен в стадию ремиссии. Для терапии рассматриваемого осложнения стрептококковой инфекции используется медикаментозное, физиотерапевтическое лечение и диета.
Для устранения воспалительного процесса в суставной области применяются лекарственные препараты следующих групп:
- НПВС (нестероидные противовоспалительные средства) — устраняют болевой синдром, купируют воспалительный процесс в пораженной суставной области.
- Антибиотикотерапия. Для устранения патогенного влияния стрептококка в течение 15 дней назначаются инъекции антибактериальных препаратов из группы пенициллинов, цефалоспоринов или макролидов (ампициллин, цефазолин, эритромицин). Затем для профилактики кардиальных осложнений через каждые 20 дней пациент должен получать одну инъекцию данного препарата.
- Иммунодепрессанты назначают, чтобы повлиять на аутоиммунное воспаление. Эти препараты блокируют выработку антител организмом, тем самым купируя воспалительные процессы.
- Глюкокортикостероидные гормоны назначают при отсутствии эффекта от НПВС и антибактериальных препаратов. В течение нескольких дней гормоны помогут устранить все проявления ревматизма, но к их назначению нужно подходить очень осторожно.
Так как все лекарственные средства имеют свои противопоказания и побочные явления, назначает их врач в строго индивидуальном порядке.

В период обострения ревматического процесса необходимо, чтобы организм получал все необходимые ему питательные элементы. Рекомендовано соблюдать стол номер 15. В рационе следует увеличить количество потребляемых белков, фруктов, овощей, обязательно пить чай с малиной и липовый отвар. Также нужно увеличить количество продуктов, содержащих витамины С, В, а потребление соли и углеводов желательно максимально сократить.
Кроме того, во время обострения нельзя употреблять виноград, шпинат, щавель, бобовые, наваристый мясной бульон. Рыбу и мясо можно употреблять только в вареном виде.
Такая диета должна соблюдаться в течение всего периода атаки и в течение недели после ее прекращения.
При уменьшении активности процесса пациенту может быть назначена физиотерапия и лечебный массаж.
Что может дать лечебный массаж в данном случае? Он помогает устранить последствия постельного режима, вынужденной гиподинамии и улучшает кровоснабжение в пораженной суставной области.
Физиотерапевтическое лечение может проводиться как в поликлинике, так и в санатории.
В качестве физиотерапевтического лечения назначают следующие процедуры:
- УВЧ;
- аппликации парафина или озокерита;
- лекарственный электрофорез с растворами противовоспалительных и сосудистых препаратов;
- микроволновая терапия;
- прогревание суставов лампой инфракрасного света;
- электросон.
Профилактика осложнений на суставы после ангины
Чтобы избежать возникновения ревматической болезни, нужно вовремя лечить стрептококковую инфекцию, принимать курсами витаминные препараты, закалять организм, повышать иммунитет и соблюдать гигиенические нормы.
Профилактика осложнений на суставы после ангины включает следующие мероприятия:
- Профилактика инфекций респираторного тракта в осенне-зимний период.
- Своевременная санация очагов хронической инфекции.
- Исключение переохлаждений и перегрузок.
- Сбалансированное питание.
Осложнения после ангины на суставы наблюдаются часто. Поэтому так важно вовремя вылечить болезнь. После выздоровления нужно беречь организм, вести здоровый образ жизни, не переохлаждаться, принимать витамины и правильно питаться. Все это поможет избежать такой болезни, как ревматизм.
Ангина. Симптомы, причины, лечение.

Среди возможных заболеваний горла особо частым явлением является ангина. Симптомы её сложно спутать с чем-то другим, а причиной как правило становятся бактерии из рода гемолитических стрептококков поражающие миндалины в горле (гланды).
Впрочем, также не редко виновником острой ангины становится вирус гриппа, а хламидии и грибки поражают гланды в редких случаях. Ангина также зачастую возникает как осложнение во время сезонных респираторных заболеваний.
Ангина очень заразна и с лёгкостью передаётся воздушно-капельным путём. В случаях заражения необходимо предпринимать все необходимые меры, для того, чтобы обезопасить окружающих от дальнейшего распространения заболевания. Кашлять и чихать стоит только прикрываясь платком, не есть и не пить с одной посуды с больным человеком, не пользоваться с ним одним полотенцем и т.п.
Самой лёгкой формой ангины является – катаральная ангина. В данном случае возникает лишь поверхностное воспаление миндалин. А самой тяжёлой формой ангины принято считать – фолликулярную ангину. В этом случае повреждается фолликулярный аппарат миндалин, а воспаление гланд происходит на самых глубоких уровнях.
Симптомы и признаки ангины
- Острая боль в горле. Больной чувствует сильную боль в горле, в особенности она даёт о себе знать при глотании, во время принятия пищи. Иногда боль может отдавать в область ушей. Читайте больше о натуральных средствах от боли в горле.
- Воспаление и нагноение гланд. Миндалины во время ангины сильно опухают и покрываются желтоватым гнойным налётом, который может присутствовать даже на языке.
- Зловонный запах изо рта. Нагноение также даёт о себе знать резким плохим запахом изо рта.
- Резкое повышение температуры. Температура тела может резко возрасти, а в случаях с фолликулярной ангиной может достигать 40 C˚. При этом нередко отмечается озноб и интоксикация.
- Головная боль. В дополнение к основным признакам может возникать и эта неприятность.
- Боли в мышцах и суставах. При лёгкой форме ангины больные нередко жалуются на боли в мышцах и суставах. Тяжёлая же форма может осложняться болями в сердце и учащённым сердцебиением.
- У детей. Дети, подхватившие ангину также могут испытывать тошноту, рвоту и боли в животе.
Как проверить, что у вас именно ангина?
Если вы или ваш близкий человек часто болеет ангиной, то у вас не будет сомнений в очередной раз, но как же быть если вы сталкиваетесь с этим достаточно редко, как подстраховаться и исключить ошибку? Существует комплекс анализов, которые необходимо сдать:
- Мазок из горла на определение вида бактерии возбудителя.
- Анализ крови, для точного определения природы болезни.
- Анализ на иммунный статус (иммунограмма). Обычно требуется при хроническом тонзиллите.
Лечение ангины
Существует два разных пути лечения ангины:
- Традиционный метод;
- Народный метод.
Первый путь подразумевает вначале тщательный осмотр пациента и сбор вышеперечисленных анализов, после чего назначается антибактериальная терапия, а именно приём назначенных антибиотиков. В традиционной медицине считается, что ангина не проходит сама по себе и что только антибиотики способны устранить инфекцию. Как дополнение к основному лечению врачи рекомендуют делать полоскания горла тёплой водой с содой и солью, применение различных антибактериальных спреев и леденцов от кашля для уменьшения боли в горле и местного устранения бактерий.
- Быстрый способ вылечить ангину на начальном этапе — это полоскать горло содовым раствором: 1ч.л. соды + 1ч.л. соли + 3 капли йода на стакан теплой воды. Это способствует удалению микробов и слизи.
- Полоскание горла раствором марганцовки, фурацилина.
- Если в домашней аптечке есть травы, полощем горло также настоями ромашки, шалфея, ноготков (календулы). 1 столовую ложку травки на стакан кипятка и полчаса пусть заваривается. Особенно эффективна календула, попробуйте.
- Отличное средство — отвар из листьев подорожника. Доступно везде и всем. Можно взять полстакана сока лука, смешать с двумя ложками (столовыми) мёда, а потом этим раствором смазать горло.
Что предлагает народная медицина?
- Пить свежевыжатый сок облепихи небольшими глотками. Если нет свежих ягод, можно заменить тёплым чаем с облепиховым вареньем. Если есть облепиховое масло, то смазываем им миндалины. После этого 30 минут не едим, не пьём, а ждём действия облепихи на больное горло. Ещё вариант с облепихой: отваром из листьев, плодов, коры полощем горло.
- Сок свежей свёклы. Полощем им горло. Сок свёклы помогает и при насморке.
- Полоскание настойкой календулы. Десять грамм сухих цветков заливаем 100 мл 70 % спирта. Настоять в тёмном месте 7 дней. Употребляем так: 1 чайная ложка разбавляется в 100 мл тёплой кипячёной воды. Полощем несколько раз в день. Но настойку такую нужно готовить заранее, а ждать семь дней при ангине неразумно. Проще воспользоваться готовой спиртовой настойкой — купить в аптеке.
- А вот если ангина случилась с вами летом (такое бывает часто), то можно полоскать горло соком цветков календулы. Берём свежие цветочные корзинки, пропускаем через мясорубку. Из полученной кашицы отжимаем сок, разводим водой (1: 3) и полощем горло 2-3 раза в день.
Вылечить ангину в домашних условиях можно, но лучше это делать под наблюдением врача. И самое важное — в течение острого периода нужен постельный режим и тёплое обильное питьё.
Как быстро вылечить ангину ребёнку?
Затягивать с лечением ангины у ребёнка нельзя. Нужно действовать быстро. Иначе не избежать очень серьёзных осложнений: ревматизм, воспаление почек, заболевания сердца.
На вопрос, как быстро вылечить ангину у ребёнка, любой врач вам ответит, что нужно определить форму болезни: катаральная, фолликулярная или лакунарная.
- Если горло про красное — это катаральная ангина, самая легкая из форм ангины.
- Если на миндалинах есть белые или желтые гнойные пятнышки — ангина фолликулярная или лакунарная, сложная для лечения и очень опасная форма заболевания.
Катаральная форма считается самой лёгкой. Она очень похожа на простуду. Горло у ребёнка болит, но не сильно. Ребёнка может тошнить, он чувствует слабость.
Как быстро вылечить гнойную ангину?
Фолликулярная ангина сопровождается интоксикацией организма, температура повышается до 41° С. На миндалинах желтоватые гнойные пузырьки. В этом случае необходимо лечение антибиотиками. Это сложное и опасное заболевание. Курс лечения — 5-7 дней. Прекращать приём антибиотиков нельзя, даже если самочувствие улучшилось через 2-3 дня. Обязательно допейте антибиотики, даже если уже хорошо себя чувствуете.
При этих видах ангины назначают антигистаминные препараты, которые снижают отёк слизистой. Обязателен постельный режим, обильное питьё, полоскания каждые полчаса. При необходимости — жаропонижающие средства. Для профилактики ревматизма назначают аспирин по 1 таблетке три раза в день.
- ← Возбудитель дизентерии
- Отит. Симптомы, причины, лечение. →
Можно, конечно, и не заболеть — это лучший вариант, можно переболеть простудой или гриппом и забыть о них, а можно подхватить такую болячку, последствия которой будут потом ощущаться годами.
О том, как недолеченные инфекции влияют на суставы, к каким осложнениям приводит ангина и что важно знать для профилактики ревматизма, рассказала профессор, доктор медицинских наук, заведующая кафедрой ревматологии Государственного университета медицины и фармакологии им. Н. Тестемицану, председатель Ассоциации ревматологов Республики Молдова Лилиана Георгиевна Гроппа.
- Лилиана Георгиевна, ревматические заболевания, судя по бытовым наблюдениям, распространяются в наше время все больше. Много ли людей в Молдове страдают от ревматических недугов?
- Результаты эпидемиологических исследований среди взрослого населения 16 стран Европы показали, что в популяции наиболее частой причиной неотложной боли являются артралгии и артриты (45%), а также боль в нижней части спины (24%).
Для изучения распространенности заболеваний у нас в республике мы провели обследование населения в 3 районах нашей республики: Окница, Кагул и Новые Анены. Всего было обследовано более 2000 человек. Были выявлены боли, обусловленные артралгией и артритами у 65%, а боль в нижней части спины - у 44%.
- Кто входит в группу риска?
- Ученые считают, что ревматические заболевания обусловлены взаимодействием между генетическими факторами и факторами риска, это: наследственная предрасположенность, инфекции, лишний вес, курение, холод и влажность, нарушения в иммунной системе, факторы, связанные с неправильной диетой. А также некоторые профессии, которые связаны с травмами суставов.
- Лилиана Георгиевна, при каких инфекционных заболеваниях могут возникнуть проблемы с суставами?
- Важно понимать, что причин развития заболеваний суставов множество. Это и генетический фактор, и аутоиммунные нарушения, как я уже упоминала. В то же время, немаловажным является инфекционный фактор. Перенесенная вирусная, бактериальная, особенно стрептококковая, инфекции могут стать причиной возникновения заболеваний суставов. Например, рeaктивный apтpит – этo бoлeзнь, пpи кoтopoй paзвивaeтcя вocпaлeниe oднoгo или нecкoлькиx cуcтaвoв (apтpит) пocлe нeдaвнo пepeнeceннoгo инфeкциoннoгo зaбoлeвaния. Инфeкции , вызывaющиe эту бoлeзнь, oбычнo бывaют
З-х видoв: уpoгeнитaльныe инфeкции (чaщe вceгo вызвaнныe xлaмидиями); инфeкции дыxaтeльныx путeй, кoтopыe вызывaют тpaxeиты, бpoнxиты и пнeвмoнии (oбычнo тaкими вoзбудитeлями являютcя микoплaзмы и xлaмидии), кишeчныe инфeкции, кoтopыe вызывaют пищeвыe oтpaвлeния, и дpугиe зaбoлeвaния жeлудoчнo-кишeчнoгo тpaктa; в этиx cлучaяx винoвникaми paccтpoйcтв cтaнoвятcя тaкиe микpoopгaнизмы, кaк caльмoнeлла, шигeлла, клocтpидия и кишeчнaя пaлoчкa. Хронические очаги инфекции в организме могут стать и причиной развития артрита. Поэтому очень важна эффективная и безопасная терапия хронических инфекций.
- Если говорить об инфекциях дыхательных путей, достаточно сложно человеку, далекому от медицины, связать ангину с болью и отеками в ногах.
- Да, порой пациенту бывает очень сложно объяснить, что, к примеру, причиной ревматизма стала недолеченная ангина. Тем не менее, ангина в запущенной форме, без надлежащего лечения, может давать и серьезные осложнения. При недолеченной ангине токсины стрептококков проникают в кровь, а затем – в различные системы организма, провоцируя возникновение ревматизма. У ревматизма есть несколько форм — сердечная, суставная и нервная. Многие считают, ревматизм – это болезнь, в первую очередь, суставов, но это не так! Суставы, как и нервы, поражаются только в части случаев, зато сердце заболевает всегда. Ревматизм — главная причина пороков сердца.
- Чем опасен ревматизм?
- Недолеченные ревматические заболевания приводят к множеству осложнений, затрагивающих не только опорно-двигательную систему (речь идет о потере способности двигаться и ухаживать за собой). Запущенные ревматические заболевания приводят:
к сердечно-сосудистым осложнениям (пороки, повышенный риск к недостаточности крово-обращения, ишемической болезни сердца),
к поражению нервной системы (могут развиться в любой момент заболевания) от головных болей до инсультов,
к поражению почек (гломеруллонефриты, амилоидоз почек),
к поражению дыхательной системы (в частности, при ревматоидном артрите у одного из 10 больных проявляются тяжелые лёгочные осложения),
к развитию остеопороза – снижение плотности костей, что еще больше ухудшает прогноз заболевания из-за риска переломов,
к развитию синдрома Шегрен - отсутствие слез и слюны.
- От ревматических заболеваний не застрахован никто. Каковы главные факторы их развития?
- Многие факторы способствуют развитию ревматических заболеваний, среди них, например:
Остеоартрит (артроз) и остеопороз развиваются у пожилых людей. Женщины более подвержены, чем мужчины, к таким заболеваниям, как ревматоидный артрит, системная красная волчанка, склеродермия. Мужчины чаще страдают серонегативными спондилоартритами.
Повышенный вес и курение также способствуют развитию многих заболеваний. Особо подчеркну, что системной красной волчанкой чаще страдают пациенты, которые часами загорают на солнце.
Инфекции способствуют развитию многих заболеваний (реактивный артрит, болезнь Лайма).
- Что важно знать для профилактики ревматизма.
- Во-первых, что профилактика ревматизма — это профилактика заболеваний, которые приводят к его развитию, то есть ангины. Для этого важно: санировать очаги инфекции в организме. И наиболее эффективной схемой лечения в данном случае является применение антибактериальной терапии.
- В 80% случаев пациенты обращаются за помощью, когда заболевание прогрессирует. Какие признаки должны заставить человека немедленно обратиться к специалисту?
- При проявлении таких симптомов, как боль в суставах, припухлость суставов, общая слабость, утомляемость, потеря веса, скованность, изменения цвета кожи, повышенная температура, деформация суставов - пациенты должны как можно скорее обратиться к врачу!
Кроме того, если человека беспокоит боль в области шеи, позвонке, он не может глубоко вздохнуть, болят мышцы, страдает экземой или инфекцией глаз — все это тоже весомый повод без отлагательств обратиться к ревматологу.



Большинству из нас знаком распространенный симптом боли в горле при глотании. Чаще всего такие симптомы сопровождают нас во время простуды, однако могут быть связаны и с другими заболеваниями. Реже сильные боли в горле при глотании могут являться признаками аллергических реакций, заболеваний щитовидной железы, онкологических заболеваний гортани, глотки.
Наиболее часто боли в горле являются симптомами вирусной, бактериальной или грибковой инфекции, вызывающих следующие воспалительные заболевания носоглотки, гортани:
- Фарингит;
- Ларингит;
- Тонзиллит (или ангина).
Причины появления боли в горле
Сильные боли в горле при глотании могут быть тревожным симптомом, когда необходимо срочно обратиться к врачу. К таким случаям относят:
- Очень сильные боли в горле, когда трудно проглотить даже слюну;
- Боль в горле сопровождающуюся резким отеком, затрудняющим дыхание, а дыхание сопровождается хрипом или свистом.
Обычного обращения к врачу требуют следующие ситуации:
- Когда резкая боль в горле продолжается достаточно длительное время – более 48 часов без подъема температуры и других и симптомов ОРВИ;
- Если боль в горле сопровождается резким повышением температуры;
- Если у вас увеличены шейные лимфатические узлы;
- При охриплости голоса;
- При наличии гнойных пробок в миндалинах или задней части горла;
Фарингит
Фарингит является воспалением задней стенки глотки, которое вызывают попавшие в слизистую оболочку и лимфоидные ткани вирусы, бактерии и грибки. К симптомам фарингита относят:
- Чувство першения и сухости в горле;
- Боли в горле при глотании;
- Сухой кашель;
- Покраснение и отечность задней стенки глотки;
- Увеличение шейных, подчелюстных лимфатических узлов;
- Общая слабость, недомогание, головная боль;
- Возможно повышение температуры.
Ларингит
Ларингит – воспаление слизистой оболочки гортани. Как правило развивается на фоне ОРВИ, реже причиной развития ларингита могут быть бактерии (стафилококки и стрептококки). К другим факторам, которые могут вызвать ларингит относятся злоупотребление алкоголем, курением, раздражение очень горячей пищей, перенапряжение голосовых связок (например, часто встречается у профессиональных певцов, дикторов, учителей), воздействие пыли и других загрязнений в воздухе.
Ларингит может также развиться в результате аллергической реакции, которую могут спровоцировать аллергены в виде пыли, дыма и некоторых пищевых продуктов (яйца, шоколад, цитрусы и др.). Аллергический ларингит сопровождается отеком гортани, что вызывает затруднение дыхания и может угрожать жизни больного. Аллергический ларингит особенно опасен у детей.
К симптомам ларингита относят:
- Чувство першения в горле, сухость;
- Дискомфорт, боль при глотании;
- Охриплость голоса;
- Сухой кашель в начале заболевания, который затем может сопровождаться отделением мокроты;
- Отечность;
- Редко повышение температуры.
Тонзиллит
Тонзиллит – воспаление небных миндалин, вызванное инфекцией (вирусной, бактериальной, грибковой). Наиболее частыми возбудителями тонзиллита являются стрептококки, реже стафилококки и другие бактерии. Вирусная инфекция также может являться причиной развития тонзиллита.
Небные миндалины представляют собой лимфоидную ткань и входят в состав общей иммунной системы организма, основная функция которой – это защита от инфекций. К основным симптомам тонзиллита относят:
- Повышение температуры до 38° С;
- Боль в горле, в том числе при глотании;
- Покраснение миндалин;
- Общая слабость;
- Головная боль.
Чем лечить боль в горле
Подходы к лечению боли в горле при глотании в независимости от вызвавшего этот симптом заболевания схожи и направлены на устранение инфекции и облегчение симптомов. При боли в горле при глотании рекомендуется:
-
Исключить горячую, очень холодную, острую пищу. Такая пища раздражает горло;
Отказаться от курения;
По возможности молчать, для того чтобы не напрягать голосовые связки;
Хорошо проветривать и увлажнять воздух в помещении, где находится больной;
Употреблять больше жидкости;
При подъеме температуры выше 38° С рекомендован прием жаропонижающих препаратов – парацетамола, аспирина, ибупрофена;
В зависимости от типа инфекции, вызвавшей заболевание врач назначает антибиотики (пенициллины, макролиды или цефалоспорины) или противовирусные средства;
Профилактика заболеваний, которые могут вызвать боли в горле, в том числе при глотании включает в себя:
- Отказ от алкоголя и курения;
- Избегание переохлаждений;
- Укрепление общего иммунитета;
- Соблюдение правил личной и общей гигиены;
- Лечение других заболеваний, которые могут спровоцировать боли в горле (синуситы, кариес, отиты):
При своевременном лечении и соблюдении всех рекомендаций врача прогноз боли в горле при глотании благоприятный.
При боле в горле могут помочь также и народные методы лечения, например:
- Прополис. Небольшой кусочек прополиса держать во рту всю ночь;
- Чеснок. Зубчик чеснока держать во рту полчаса пожевывая.
- Имбирь. Кусочек имбиря держат во рту пожевывая.
Комментарии специалиста
Боль в горле при глотании может возникать при абсцессах в области ротоглотки. Во всех перечисленных случаях необходимо обращаться к врачу. Только специалист на основе тщательного осмотра может поставить правильный диагноз и назначить соответствующее комплексное лечение, в данном случае антибиотикотерапию.
Читайте также:


