Почему тошнит после операции по удалению грыжи
Лечение паховой грыжи может быть только хирургическое, а любая операция может стать причиной развития осложнений.
Осложнения можно разделить на несколько групп:
- Связанные непосредственно с операционной раной.
- Связанные с сопутствующей патологий самого пациента.
- Связанных непосредственно с данным методом оперативного лечения.
- открытая методика (классическая)
- открытая с использованием полипропиленовой сетки
- эндоскопическая методика (где априори используется сетчатый имплантат)
- Связанных с анестезией.
Остановимся подробно по каждому из пунктов:
1. Операционная рана
К любой ране кожных покровов, в том числе и операционной, может присоединиться инфекция. Рана нагнаивается и требует больше время для лечения (антибиотикотерапия, ежедневные перевязки), косметический эффект гораздо хуже.
Расхождение швов, краёв раны – снижает косметический эффект
Формирование келоидного рубца
Формирование лигатурного свища (отторжение шовного материала) Часто требует повторной операции для иссечения свища, и удаления используемого ранее шовного материала.
2. Патология у пациента
Оперируемые пациенты могут быть разных возрастных групп и с разным набором хронических заболеваний. Операция это стресс для организма, которое может спровоцировать обострение хронических заболеваний или стать причиной развития острой патологии
Все представленные осложнения несут непосредственную угрозу жизни пациента и требуют комплексного квалифицированного стационарного лечения.
3. Особенности операции
Многое зависит от выбора метода оперативного лечения. При использовании для пластики грыжевого дефекта исключительно ниток и собственных тканей исключены осложнения со стороны полипропиленовой сетки. При использовании эндоскопических методов снижается вероятность осложнений со стороны послеоперационной раны, т.к. разрезы не 6-7 см, а один 1 см и два по 0,5 см, но тем самым увеличена вероятность повреждения крупных сосудов. Каждый способ имеет свои преимущества и недостатки, и выбор метода операции остается за лечащим врачом.
Рецидивы (повторное появление грыжи на месте операции) является одним из главных осложнений после операции, то есть требуется повторная операция, и мы возвращаемся к тому с чего начали – требуется оперативное лечение по поводу рецидивной паховой грыжи.
Классическая открытая методика с пластикой собственными тканями имеет шанс рецидива до 20%
Открытая методика с использованием полипропиленовой сетки позволило снизить рецидивы до 5%
Эндоскопические методы (ТАРР, ТЕР) занимают лидирующее место и имеют шанс рецидива менее 1%
Так же стоит отметить тот факт, что каждое последующие оперативное вмешательство (при рецидивах, а их может быть и 2 и 3 и более) становится гораздо сложней, в области операции формируется рубец, анатомические ориентиры смещены и определяются с трудом. Выполнения операция при рецидивной паховой грыжи требует большого опыта в лечении данной патологии.
В лечении грыжевых дефектов большое внимание уделяется купированию болевых синдромов. Одним из самых неприятных осложнений связанных с болью является хронический болевой синдром, который проявляется дискомфортом и болью (разной степени интенсивности) в области послеоперационной раны до 6 месяце и более.
Связан этот синдром чаще всего из-за попадания одного из нервных окончаний в рубец и ущемлен затянутой ниткой (иногда требуется повторная операции для ревизии проблемного участка и ликвидации ущемления).
В норме боль становится умеренной уже на 3е сутки после операции, к моменту снятия швов, а это 10е сутки незначительная болезненность появляется лишь при резких движениях и пальпации зоны операции. Иногда болевые ощущение могут сохраняться до 1го месяца, и это не является редкостью, а просто требует адекватного обезболивания, выполнения комплекса физиотерапевтического лечения.
4. Наркоз
Есть несколько вариантов анестезии используемых для лечения данной патологии
Общий наркоз – используется при всех эндоскопических методах.
Спинальная анестезия – может применяться во всех случаях, кроме эндоскопических.
Местная анестезия – используется при грыжах не большого размера и у возрастных пациентов.
Именно с анестезией связано еще один не совсем приятный момент. После общего наркоза и спинальной анестезии очень важно проследить момент первого самостоятельного мочеиспускания, потому что пациент может просто не чувствовать позыва к мочеиспусканию, а будет жаловаться на сильные боли внизу живота, встречается не часто, но помнить об этом стоит (при невозможности самостоятельно справить нужду, больному, однократно выпускают мочу уретральным катетером)
Опираясь на мировую статистику частота осложнений связанных с оперативным лечением паховых грыж составляет примерно 3%, сюда входят все встречаемые осложнения от самых безобидных до самых фатальных. В большой хирургии, проблемы, вызванные самой операцией неизбежны, и встречаются во всех клиниках мира, где то реже, где то чаще. Если медицинский центр заявляет цифру близкую к нулю стоит задуматься о правдивости данной информации. Нет проблем только у тех, кто не работает.
- Потеря мужской силы после операции – данная проблема встречается крайне редко, и скорее всего, является банальным совпадением и ее можно смело отнести к казуистике.
- Бесплодие – может встречаться после операции, но есть ряд серьёзных оговорок. Во время операции технически невозможно сохранить яичко (например, рецидивная пахово-мошоночная грыжа больших размеров с ущемлением), и по каким либо причинам (аномалия развития, серьёзная травма и тд.) у пациента не выполняет свою функцию второе яичко, тогда пациент будет бесплодным. Совпадение такого количества переменных встречается, мягко говоря, не часто. Следовательно, о репродуктивной функции после плановой операции, беспокоиться не стоит.
Вся реабилитация и восстановление после операции по поводу паховой грыжи сводится к ограничению физической нагрузки и уходу за послеоперационной раной.
Открытые методики - до 2-х месяцев ограничение физических нагрузок (запрещаются любые физические упражнения, связанные с напряжением брюшного пресса, резкий подъём вещей от 1 кг и выше). Поднятие тяжестей свыше 5 кг стоит отложить на 6 месяцев.
Эндоскопические методы – физических нагрузок стоит избегать в течении 14 дней (тоже что и для открытых методик), в первую неделю рекомендовано стоять, ходить или лежать, а не сидеть (рекомендация не обязательна, выполняется по возможности), воздерживаться от подъёма тяжестей свыше 5 кг. в течении 1-го месяца.
Не зависимо от способа оперативного лечения перевязки выполняют каждые 2 дня (при отсутствии осложнений), швы снимают на 10е послеоперационные сутки.
В раннем послеоперационном периоде стоит избегать простудных заболеваний (во время кашля внутрибрюшное давление резко возрастает, что может привезти к рецидиву в раннем п/о периоде). Нарушение стула, а в частности запоры, так же могут стать фактором, способствующим раннему рецидиву.
Потеря трудоспособности в среднем до 30 дней при открытых методах, и 15 дней после эндоскопических.
Поскольку грыжесечение ни является операцией на желудочно-кишечном тракте, специальной диеты не требуется. Однако сразу после операции прием пищи ограничен (питьевая вода, овсяный отвар), так как есть вероятность развития ранних послеоперационных осложнение которые могут требовать повторной операции, при этом необходим наркоз, а наркоз настоятельно рекомендуют проводить на тощак. После общей анестезии часто беспокоит тошнота и рвота (первые 4-6 часов), данный факт так же объясняет ограничение прима пищи в раннем послеоперационном периоде. При выполнении операции под спинальной или местной анестезией снимают любые ограничение по приему пищи.
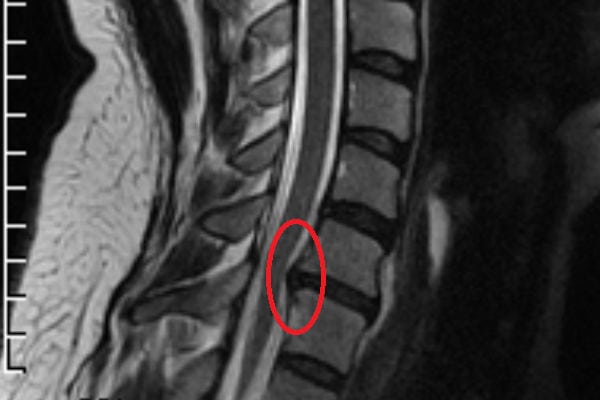
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
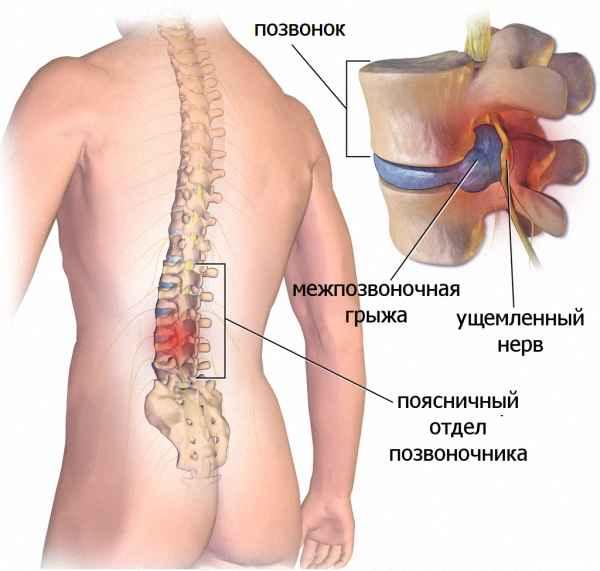
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
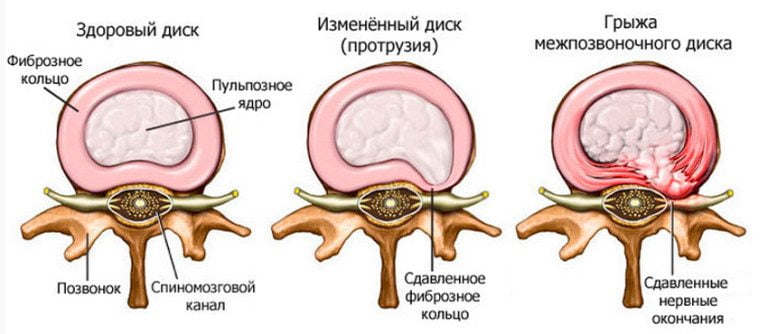
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
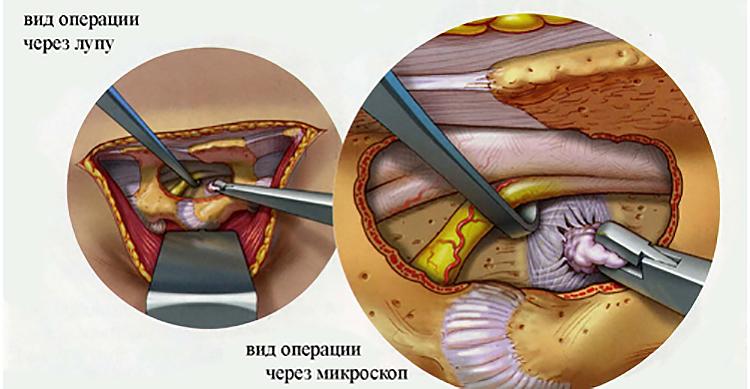
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
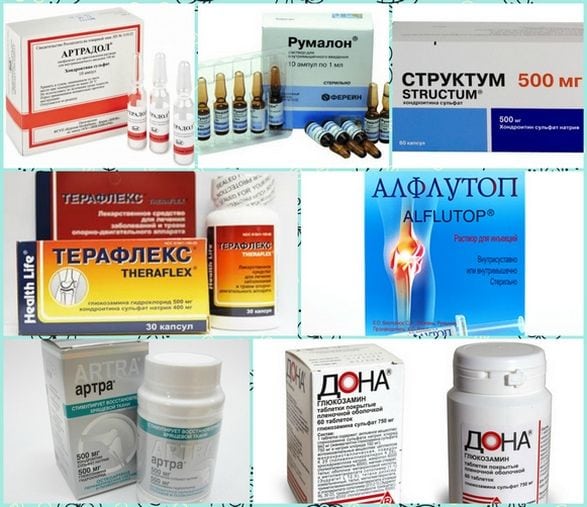
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Если внутренние органы, расположенные в большом сальниковоом и кишечном отделах, вышли через маленькие отверстия в шве за пределы брюшной стенки, то это называется грыжей.
Грыжа может образоваться в этой области после операции по удалению жёлчного пузыря у взрослых, а симптомы могут быть выражены выпячиванием возле рубца, образовавшегося после операции. Помимо прочего, наблюдается появление боли в области живота, а если наблюдается ущемление, то человеком ощущается тошнота, рвота, наблюдается отсутствие стула и отхождение газообразных веществ. При появлении подобных явлений проводятся диагностические мероприятия, по результатам которых и решается вопрос с постановкой диагноза.

Вероятность появления грыжи после удаления жёлчного пузыря
Развитие послеоперационных грыжеобразных проявлений (рубцовых, вентальных) может произойти сразу же после оперативного вмешательства, а может спустя некоторое время.
Специалисты говорят, что грыжи образуются из-за холецистита, патологии часто возникающей после оперативного вмешательства не только на органах желудочно-кишечного тракта, но и других отделов. Возникают грыжи при несоблюдении определённых правил послеоперационной реабилитации, а появляться признаки недуга могут сразу же или по истечении небольшого срока. В большинстве случаев грыжа образуется после хирургических вмешательств, проводимых экстренно, ведь возникнуть болезнь может в любой момент и нельзя провести в полной мере подготовку органов желудочно-кишечного тракта к оперативному вмешательству. А это подчас приводит к невозможности вывода образовавшегося газа, дисфункции моторики кишечного отдела, что приводит к метеоризму, а также к тому, что замедляется пассаж кишечных масс.

Кроме того, часто после увеличения внутрибрюшного давления, дисфункции органов дыхания, кашля происходит развитие вентральной грыжи, которое является последствием неправильного формирования послеоперационного рубца и наличии некачественно зашитых областей небольшого размера.
Патология может возникнуть после операции на желчевыводящих путях, удаления жёлчного пузыря. Развиться заболевание может, если воспользоваться некачественным шовным материалом, при чрезмерном натяжении местных тканей.
Если происходит поражение желчного пузыря и попадание в поражённую область жёлчи, лапароскопический (лапароскопия) метод помогает устранить возникший воспалительный процесс из-за присутствия длительной тампонады или проведения дренирования брюшной полости.
Причины образования послеоперационных грыж могут быть самыми разнообразными. Но подчас к развитию недуга приводит то, что самим больным не соблюдаются правила после проведения операции. Он не придерживается необходимой диеты, отказывается от ношения бандажа или подвергает организм физической нагрузке.
Признаки образования грыжи
Заболевание представляет собой сложный и опасный недуг, поэтому диагностировать его очень непросто.
На образование грыжи после лапароскопии жёлчного пузыря указывает то, что в области шва возникла припухлость. Но появление выпячивания в виде грыжи и припухлости не наблюдается, если больной имеет лишний вес или проявления заболевания небольшие.
Выпячивание внутренних органов и появление сильных болевых ощущений значительно увеличивается, если пациент резко двигается, начинает поднимать тяжёлые предметы или напрягаться. Через какое-то время наблюдается постоянство болевого синдрома или он становится схваткообразного характера. Постхолецистэктомический синдром жёлчного пузыря может проявляться целым рядом других симптомов:
- наблюдается сильное вздутие кишечника,
- частая отрыжка после съеденной пищи,
- больного может тошнить, порой до появления рвоты,
- наличие длительных запоров,
- снижена работоспособность пациента.

Если наблюдается проявление болезни над лобком, то это может привести к дисфункции мочеиспускания. Если возле шва образовалась грыжа в переднебрюшном отделе, то воспаляются кожные покровы возле рубца, а также происходит их раздражение.
Стоит сразу же проконсультироваться с врачом, если пациентом замечены следующие признаки грыжи после удаления:
- длительно не может сходить в туалет,
- в испражнениях наблюдаются кровяные тельца,
- длительная тошнота с периодическим появлением рвотных масс,
- нарастание болевых ощущений в области выпячивания,
- наличие анемии и низкой работоспособности.
Подобная симптоматика указывает на осложнения в состоянии больного, если грыжа появилась после оперативного вмешательства, поэтому следует в срочном порядке проконсультироваться со специалистом. Он назначит ряд исследований с проведением УЗИ живота, фото признаки болезни поможет установить.
При прохождении ультразвукового исследования врачом определяется по фото жёлчного пузыря в разнообразных проекциях, почему возникло грыжевое выпячивание в области рубца. Помимо этого, процедура позволяет определиться с размерами и формой грыжевого проявления, а также определить, появились ли спайки в брюшной полости после ЖКБ пузыря, также помогает понять, если ли желчнокаменная болезнь.
Методы диагностики должны быть применены в комплексе. В обязательном порядке пациентом проходится рентгенографическое обследование, необходимое для определения:
- в каком состоянии находятся органы желудочно-кишечного тракта,
- есть ли спайки,
- как располагаются внутренние органы относительно грыжеобразных проявлений.
Врач назначает и другие исследования. К примеру, по месторосположению грыжи назначается колоскопическое, эзофагогастродуоденоскопическое обследование или МРТ. Подобные методы помогают получить более точные данные, необходимые для постановки правильного диагноза.
Считается важным проведение полноценной диагностики сразу же после появления первых тревожных симптомов. Это способствует сохранению здоровья пациента, а также поможет устранить выпячивание до наступления неприятных последствий.
Лечение грыжи после лапароскопии

Применение консервативных методик терапии показано, если возникшее выпячивание нельзя устранить хирургическим способом. Показано у беременных подобное консервативное лечение. Лечить грыжу оперативно в этом случае следует после рождения ребёнка. В подобном случае рекомендуется ношение бандажного приспособления и соблюдение диеты. Это помогает в борьбе с симптоматикой опасной патологии на некоторое время. Но обычно проводится устранение заболевания оперативно. Устранение грыж проходит герниопластическим методом. Из собственных тканей заболевшего берутся необходимые для операции средства. Лечение с помощью подобной методики в каждом третьем случае ведёт к неприятным последствиям.
Специалисты советуют проводить герниопластику, когда берётся спецприспособление в виде сетки, с помощью которой и происходит устранение выпячивания, так как подобная конструкция более надёжна и способна устранить даже обширные области патологического процесса.
Профилактика
После оперативного вмешательства стоит проводить послеоперационную профилактику:
- следует правильно лечить осложнения после операции,
- проводить атравматичное оперирование,
- предохранять ткани от различных заражений,
- правильно подготовить пациента к оперативному вмешательству и провести реабилитацию.
Пациентом необходимо соблюдение всех правил, предписанных врачом:
- ограничение чрезмерной нагрузки, ношение тяжестей способствует к развитию патологии,
- соблюдение строгой послеоперационной диеты,
- нормализация веса до нормального показателя,
- ношение поддерживающего бандажного приспособления,
- своевременное опорожнение кишечника.
Чтобы предотвратить наступление неприятных последствий, стоит заниматься спортом. Именно это является отличной профилактикой, ведущей к тому, чтобы укрепить мышцы. Если придерживаться вышеперечисленных мер, то можно избежать повторного выпячивания в области желчевыводящих путей после устранения. В серьёзных случаях послеоперационная грыжа предполагает удаление жёлчного пузыря. Но в любом случае, если наблюдается появление своеобразного выпячивания, стоит проконсультироваться со специалистом.
Видео
Послеоперационная грыжа: причины, симптомы, осложнения.

- Локализация и классификация
- Почему у одних пациентов после операции образуются грыжи, а у других нет?
- Симптомы
- Как проводится диагностика?
- Какие осложнения возможны при нелеченой грыже?
- Что делать людям при обнаружении послеоперационных признаков грыжи?
- Прогноз и профилактика
- Видео по теме
Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Локализация и классификация
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Почему у одних пациентов после операции образуются грыжи, а у других нет?
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Симптомы
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Как проводится диагностика?
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Какие осложнения возможны при нелеченой грыже?
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
Читайте также:


