Подвывих ладьевидной кости и его лечение
Кости запястья сочленяются друг с другом плоскими, тугоподвижными межзанястными суставами. Суставы с тыла и с ладони подкреплены мощной системой коротких и прочных связок, и вывихи запястья наблюдаются редко.
Рис. 94. Боковая проекция кистевого сустава в норме (а), при перилунарном вывихе кисти (б), при чресладьевидно-перилунарном вывихе (в), при переломовывихе Де Кервена (г) — по М. В. Громову с соавт. (1977). Различные степени смещения полулунной кости в зависимости от повреждения межзапястного связочного аппарата (3).
Могут быть различные варианты вывиха костей запястья, вовлекающие одну или все кости. Более часты вывихи полулунной кости, затем — ладьевидной и реже — гороховидной. Как большая редкость описан случай тыльного вывиха трапециевидной кости.
Вывихи полулунной кости происходят в тыльную и ладонную сторону (рис. 94). Трудности вправления зависят от разновидности вывиха и повреждения связок. М. В. Громов с соавт. (1977) за 15 лет наблюдали 67 больных с вывихами и переломо-вывихами костей запястья: перилунарных вывихов кисти было 22, чресладьевидно-перилунарных — 30, вывихов полулунной кости — 9, переломо-вывихов Де Кервеиа — 4, чрестрехгранно-перилунарных вывихов кисти — 2. Возраст больных — от 16 до 68 лет.
Распознавание вывиха полулунной кости довольно трудно. По нашим данным, до рентгенологического обследования почти в половине случаев был поставлен неправильный диагноз: растяжение связок, перелом луча, перелом ладьевидной кости и др. При внимательном осмотре и ощупывании запястья можно заметить выступ на ладонной стороне в центре запястья и западение на тыльной, боли при ощупывании этой области и при выпрямлении пальцев. Пальцы полусогнуты и почти неподвижны: часто имеет место парез срединного нерва вследствие сдавления сместившейся костью. Луче-запястный сустав припухший с ладони, движения ограниченны и болезненны.
Решающее значение для распознавания и выбора правильных приемов вправления имеет рентгеновский снимок в двух проекциях, из которых особенно важен снимок в строго боковом положении. При этом обнаруживается расположение кости впереди запястья, с суставной поверхностью, обращенной к кости-трапеции. Существенным признаком является изменение обычной четырехугольной формы полулунной кости (тыльная рентгенограмма) на треугольную.
Согласно единодушному мнению хирургов, вывих полулунной кости должен быть немедленно вправлен путем тяги, противотяги и проталкивания по методу Белера.
Рис. 95. Застарелый окололунный вывих запястья.
а — смещение кисти к тылу; полусогнутое положение пальцев, вдавление в области луче-запястного сочленения; б — схема с рентгенограммы.
Вправление достигается тем легче, чем совершеннее обезболивание и миорелаксация и чем тщательнее выполняются акты вправления.
Анализируя причины неудавшегося вправления, мы почти в каждом из них могли отметить излишнюю поспешность действий хирурга. Если вывих полулунной кости не удается вправить, то не следует откладывать с операцией открытого вправления. При этом рекомендуется предварительное скелетное вытяжение, использование компрессионно-дистракционного аппарата, что обеспечивает атравматичность и успех вправления. Такого мнения придерживается большинство современных хирургов.
После вправления накладывается двухлонгетная гипсовая повязка на 4 нед. Затем вновь делается контрольная рентгенография. Дальнейшее лечение проводится, как при переломе луча. Средняя продолжительность лечения — 4—6 нед.
Из осложнений вывиха полулунной кости наиболее часты случаи сдавления срединного нерва, проявляющиеся синдромом запястного канала. При застарелых вывихах полулунной кости М. В. Громов с соавт. (1977) рекомендуют двухэтапное вправление с использованием дистракционного аппарата собственной конструкции в течение 7—14 дней с последующим открытым вправлением кости. Другие авторы в запущенных случаях рекомендуют удаление кости или артродез запястья.
Нередко полулунная кость сохраняет нормальное положение по отношению к лучу, в то время как остальные кости запястья смещаются косо и к тылу. Это так называемый окололунный вывих костей запястья. Характерный признак данного вывиха — ступенчатая деформация, провал в области луче-запястного сочленения (рис. 95). При свежих, вывихах вправление легко осуществляется при вытяжении и надавливании на соответствующую область запястья.
Показанием к оперативному вправлению вывиха является неудавшееся бескровное сопоставление. Редко наблюдается чресладьевидный вывих полулунной кости, при котором проксимальная половина ладьевидной кости сохраняет нормальное соотношение с полулунной, а остальные кости запястья смещаются по отношению к ним косо кзади. Вправление осуществляется по той же методике, но представляет еще большие трудности удержание правильных соотношений.
Вывих ладьевидной кости
Вывихи и подвывихи ладьевидной кости без перелома наблюдаются редко. Вывихи ладьевидной кости происходят в тыльно-лучевую сторону. Распознавание без рентгенологического обследования затруднено, так как отмечающиеся симптомы (припухлость, сглаженность контуров запястья, ограничение подвижности) наблюдается при всех видах повреждений. Только в первые часы после повреждения можно прощупать болезненный выступ в области анатомической табакерки и заметить отведение кисти и большого пальца в лучевую сторону.
Вывихи ладьевидной кости рекомендуется вправлять под наркозом или внутрикостным обезболиванием. Пользуясь тягой за пальцы и противотягой за локоть, хирург, поставив ногу на табурет, коленом создает упор в запястье. Помощник, тянущий за пальцы, придает кисти крайнее локтевое приведение и ладонное сгибание. Достигнув достаточного растяжения, хирург надавливает на выступающую кость и подталкивает ее к ладони. Получив ощущение удавшегося вправления, хирург постепенно переводит кисть в положение небольшого локтевого приведения и ладонного сгибания и фиксирует руку гипсовыми лонгетами от головок пястных костей до локтя. Сейчас с помощью дистракционных аппаратов вправление осуществляется легче и атравматичнее.
Повязка при вывихе, не осложненном переломом, накладывается на 3—4 нед. Лечебная гимнастика назначается, как только хирург убедится в правильности соотношений костей, проверит состояние кровоснабжения и иннервации кисти, а также удобство гипсовой повязки. После снятия гипсовой повязки уроки лечебной гимнастики продолжаются, назначается физиотерапия в зависимости от течения. Трудоспособность восстанавливается через 5—6 нед. При невправленных и застарелых вывихах рекомендуется хирургическое вмешательство в соответствующих условиях.
В нашей практике дважды встретились вывихи гороховидной кости: у юноши-спортсмена вывих произошел во время борьбы и у молодой женщины — при падении на руку. В первом случае гороховидная кость была смещена в лучевую сторону; повернувшись на 90°, косточка встала ребром, и сочленяющаяся поверхность ее оказалась обращенной к большому пальцу. Вывих очень легко вправился.
Во втором случае гороховидная кость была смещена проксимально и в локтевую сторону. Вывих распознан через две недели при рентгенологическом обследовании. Несмотря на прошедший срок, хирургу удалось вправить вывих.
Изолированных закрытых вывихов других костей запястья и вывихов в межзапястном сочленении мы не наблюдали, и в литературе они почти не отражены. Вывихи в запястно-пястных сочленениях.
Закрытые вывихи в запястно-пястных суставах (за исключением I луча) наблюдаются очень редко.
В 1941 году описано наше наблюдение вывиха II—III—IV и V пястных костей с симптомом сдавления локтевого нерва. Спустя 14 ч после травмы под наркозом вывих легко вправлен с помощью тяги, противотяги и проталкивания кисти в сторону ладони. После вправления вывиха расстройства со стороны нерва прошли. Распознавание вывихов в запястно-пястном суставе нетрудно, если пациенты обращаются к хирургу сразу после травмы, когда заметна характерная ступенчатая деформация. Однако ошибочные диагнозы более часты, чем правильные. Вправление вывиха в запястно-пястном сочленении легко сразу после травмы, а при несвоевременном обращении пациентов приходится вправлять вывих с помощью дистракцинного аппарата или оперативным путем.
При рецидивирующих вывихах рекомендуется оперативное вправление с фиксацией сочленяющихся поверхностей спицей Киршнера.
Вывихи большого пальца
При застарелых вывихах, осложненных стойкими болями и функциональными расстройствами, производится артродез сочленения.
Е.В.Усольцева, К.И.Машкара
Хирургия заболеваний и повреждений кисти
И вот какой бесценный совет по восстановлению больных суставов дал Профессор Пак:
- Что такое Вывих ладьевидной кости
- Симптомы Вывиха ладьевидной кости
- Диагностика Вывиха ладьевидной кости
- Лечение Вывиха ладьевидной кости
- Причины и механизм травмы
- Виды переломов ладьевидной кости
- Симптомы перелома ладьевидной кости руки
- Методы диагностики
- Лечение перелома ладьевидной кости кисти
- Лечение травмы без смещения
- Лечение травмы со смещением
- Первая помощь пострадавшему
- Возможные последствия перелома ладьевидной кости кисти
Что такое Вывих ладьевидной кости
Такое повреждение является редким. Смещение ладьевидной кости происходит в лучевую и ладоннолучевую стороны (ротационный вывих).
При вывихе определяется диффузная припухлость в области кистевого сустава и особенно анатомической табакерки. Кисть занимает характерное положение: она отклонена в лучевую сторону, а I палец находится в положении небольшого отведения в результате напряжения длинного разгибателя, под которым пальпируется вывихнутая кость. Имеется значительное ограничение движений.
Точная диагностика основывается на рентгенографии кистевого сустава в 3 проекциях.
Причины и механизм травмы
Причиной перелома ладьевидной кости может быть падение на ладонь, сильный удар по кисти, удар кулаком, а также этот вид перелома может сопровождать вывих полулунной кости, когда она сдавливает ладьевидную, при резком разгибании кисти.
Механизм перелома чаще всего непрямой, то есть без непосредственного удара в кисть. Например, при резком переразгибании кисти ладьевидная кость прижата к лучевой кости, другая ее половина подвергается резкому давлению головчатой кости, в итоге кость разламывается.
Виды переломов ладьевидной кости
Различают несколько видов:
- По наличию повреждения кожных покровов:
- Закрытый – без нарушения целостности кожи;
- Открытый – с наличием раны на коже.
- По характеру повреждения кости:
- Без смещения отломков – перелом-трещина;
- Со смещением – осколки кости отдалены друг от друга;
- Каздробленный – с множеством осколков;
- Компрессионный – сдавление тела кости, уменьшение его толщины.
- По анатомическому уровню:
- Перелом тела кости;
- Перелом полюса кости;
- Отрыв бугристости (бугорка), к которой прикрепляются связки.
- Краевой перелом – отрыв краевого фрагмента.
Все перечисленные переломы ладьевидной кости являются внутрисуставными, сообщающимися с полостью лучезапястного сустава или суставов запястья, за исключением отрыва бугорка.
Симптомы перелома ладьевидной кости руки

Боль определяется несколько выше основания 1-го пальца кисти, усиливается при движениях. Здесь же определяется хруст отломков при пальпации, отечность тканей. Сгибания и разгибания пальца и всей кисти ограничены.
Подкожное кровоизлияние распространяется по тыльной поверхности кисти. Типичным симптомом перелома ладьевидной кости является резкое усиление болей при надавливании на 1-й палец вдоль его оси.
Пациенты предъявляют жалобы на резкую боль в области повреждения. Лучезапястный сустав и проксимальная часть кисти отечны, резко болезненны. Движения в суставе невозможны или резко ограничены. При истинном вывихе кисти определяется пружинящее сопротивление пассивным движениям.
Все тыльные вывихи сопровождаются выбуханием на тыле кисти и сгибанием пальцев. При сдавлении срединного нерва выявляется нарушение чувствительности в зоне иннервации. Окончательный диагноз устанавливается на основании рентгенограмм в двух, а в сомнительных случаях – в трех проекциях.
Методы диагностики
Большинство переломов ладьевидной кости кисти хорошо видны на обычной рентгенограмме, но не всегда. Если присутствуют явные симптомы перелома, а на снимке он не виден, назначают более точное исследование:
- Компьютерную томографию;
- МРТ (магнитно-резонансную томографию).
Эти исследования проводятся в 3D-формате, то есть изображение получается 3-мерное. У детей младшего возраста применяют ультразвуковое сканирование. Характерным рентгенологическим признаком перелома является наличие линии просветления в кости, это и есть линия перелома.
Лечение перелома ладьевидной кости кисти
Лечебная тактика зависит от характера перелома, точнее – от состояния отломков кости.

Если нет смещения, лечение перелома ладьевидной кости проводится консервативно, оно включает 2 периода:
- Иммобилизацию;
- Восстановительное лечение.
Для иммобилизации накладывается гипсовая шина. При этом она должна фиксировать 1-й палец полностью, остальные пальцы остаются свободными.
Верхняя граница повязки должна доходить до локтевого сустава, но оставлять его свободным. Кисть устанавливается в положение легкого разгибания (до 30°) и легкого отклонения в локтевую сторону.
Так создаются лучшие условия для стояния отломков и кровообращения кисти. Иммобилизация продолжается не менее 2 месяцев. Через 10 недель повязку осторожно снимают и делают контрольный снимок. В зависимости от состояния щели перелома, фиксация может продолжаться до 3 месяцев, критерием опять-таки является рентгенологический контроль.
По снятии повязки назначается комплекс реабилитационного лечения.
Если имеется смещение отломков, даже незначительное, рассчитывать на их сращение нельзя из-за плохого кровообращения ладьевидной кости. Поэтому выполняется операция остеосинтеза. Остеосинтез при переломе ладьевидной кости может выполняться в 2-х вариантах:
- Соединение отломков металлическими спицами;
- Соединение с помощью трансплантата – небольшого участка кости, взятого, например, с голени.
При краевых переломах просто удаляют оторвавшиеся участки кости, чтобы они не вызывали в дальнейшем боли и нарушения функции. После операции накладывают гипсовую шину на срок 2-3 месяца, затем делают контрольный снимок. Если наступило сращение перелома, назначают восстановительное лечение.
Первая помощь пострадавшему
Человеку, получившему травму кисти, необходимо оказать первую помощь. Ее задачей является уменьшение боли, отека и предупреждение смещения отломков, которое может произойти во время движений. Пострадавшему нужно дать обезболивающий препарат из серии анальгетиков (анальгин, баралгин, пенталгин) или нестероидных противовоспалительных средств (ибупрофен, диклофенак, индометацин и аналоги).
Иммобилизацию кисти нужно наложить так, чтобы обездвижить лучезапястный сустав: руку нужно подвесить в удобном согнутом положении, охватив косынкой или шарфом шею. Для уменьшения травматического отека на область запястья нужно положить холод: пузырь или пакет со льдом, грелку с холодной водой. Если рядом есть аптека, можно купить ампулу хлорэтила и обработать область травмы с обеих сторон
Если рука деформирована, нельзя пытаться вправить ее. Достаточно фиксировать руку в таком положении, какое сформировалось в результате травмы.
Возможные последствия перелома ладьевидной кости кисти
Осложнения после травмы могут быть вызваны 2 причинами:
- Плохим кровоснабжением кости;
- Длительным сроком иммобилизации;
- Некачественной реабилитацией.
В результате плохого кровоснабжения кости и небольшого количества кровеносных сосудов процессы восстановления замедлены, довольно часто развивается несращение перелома и образование ложного сустава. Эта патология лечится только оперативно, накладывается металлоостеосинтез.
Длительная иммобилизация приводит к развитию контрактуры (тугоподвижности) лучезапястного сустава, и даже к полной его неподвижности (анкилозу). Поэтому очень важно начинать восстановительное лечение уже в первые дни после травмы, а после снятия гипса оно должно проводиться в полном объеме, с постепенным увеличением нагрузки.
Лечение перелома ладьевидной кости длительное. Профессионализм специалиста плюс упорство пациента во время проведения реабилитации – гарантия отсутствия осложнений и восстановления функции кисти.

Ладьевидная кость – это одна из маленьких костей средней части стопы. С остальными костями формирует подъём по арочному типу. К ней крепится задняя большеберцовая мышца (посредством сухожильного образования), которая распространяется под сводом и участвует в его удержании.
Немного статистики
По статистическим данным подобные травмы самостоятельных костей составляет примерно 2,8 % к общему количеству. Количество травм отдельных костей (в том числе и ладьевидной) занимает 2,7%, а количество травм стопы — 3,8%. Последнее число распространяется на вывихи в голеностопе, в таранно-пяточно-ладьевидном суставном образовании, в поперечном суставе предплюсны и предплюсно-плюсневой суставе.
Самые распространенные смещения считаются подтаранные, в поперечном суставе, самостоятельные диспозиции костей предплюсны — таранной или ладьевидной кости и пальцевые вывихи. Механизм развития (а, следовательно, и клиника) патогенетического процесса во всех описанных выше суставных образованиях и костях (в том числе и ладьевидной) сходны. По этой причине в статье речь пойдет о подтаранных вывихах.
Патогенетический механизм развития травматического повреждения
Для описанных вывихов общим выступает существование в истории чрезмерной непрямой травмы (процесс подворачивания ступни). В этом случае таранная кость остается на своем месте, а сдвигаются пяточная и кости перед поперечным предплюсневым суставом (ладьевидная и кубовидная). В результате воздействия непрямого чрезмерного воздействия (падения с высоты с упором на подвернутую ступню) вывих происходит кпереди, кзади, внутрь и наружу. В этом случае страдают суставные образования: таранно-пяточный и таранно-ладьевидный. Соединение теряет нормальную форму, кость смещается, происходит разрыв суставного связочного аппарата.
Симптомокомплекс
В связи с нарушением целостности кровеносного русла во время травмы происходит быстрое заполнение межтканевого пространства жидкой части крови (гематома) и, соответственно, появляется отек задней части ступни. Внутренние вывихи приводят ее в варусное положение и позицию подошвенного изгиба, таким образом, она становится похожа на косолапость. Латеральная лодыжка четко прощупывается под кожей. Надлодыжечные ткани в напряженном состоянии. А медиальная лодыжка, наоборот, трудновато пальпируется. В результате такой травмы любые двигательные действия сильно ограничиваются, ощущается резкий болевой синдром. Опорная функция ноги нарушается либо отсутствует вообще. При внутреннем вывихе присоединяется диспозиция стопы в заднем направлении, отмечается резкое увеличение пяточных размеров. Окончательное диагностирование можно провести лишь после двух проектного рентгенографического исследования.
Лечение
Процесс вправления достаточно сложный и требует квалифицированного умения. Его проводят под наркозом или внутрикостной анестезией. Ургентное вправление показано из-за стремительно распространяющейся геморрагии и отека, поскольку последние сильно затрудняют лечебную процедуру. Травматолог оказывает помощь в группе с двумя ассистентами, один из которых удерживает ступню, другой — голень рядом с голеностопом. С целью окончательного мышечного расслабления ногу сгибают в колене под углом в 90 0 . После этой процедуры накладывают гипсовую повязку на 4 недели. Последняя захватывает часть ноги от кончиков пальцев и до колена, который сгибается под углом 150°. После этого проводится повторное рентгенисследование с целью контроля правильного совмещения. С истечением четырехнедельного периода коленный сустав освобождается, а стопа фиксируется дополнительно от 3-х до 4-х недель. С целью реабилитации в лечебный комплекс также вводят массаж, ЛФК, физиопроцедуры (тепловые ванны). В этот период рекомендуется передвижение на костылях, а также уменьшенная нагрузка на конечность. Далее обязательно ношение супинатора в обуви на протяжении полугода. Трудоспособность может восстановиться лишь спустя 2 мес.
При невозможности вправления и несвежих и застарелых вывихах показано хирургически способ лечения: фиксация спицами Киршнера
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
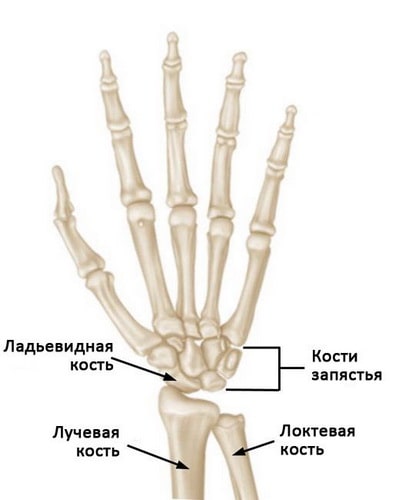
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
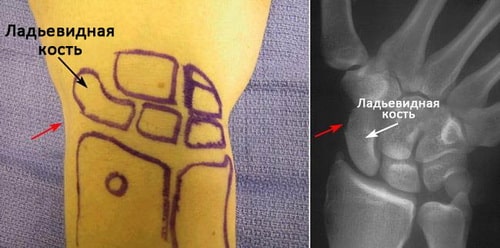
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
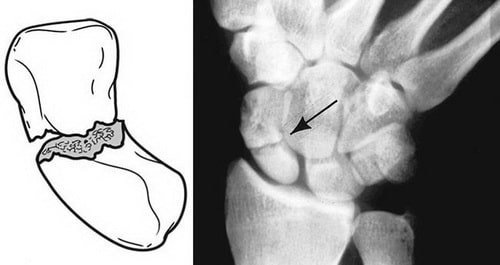
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
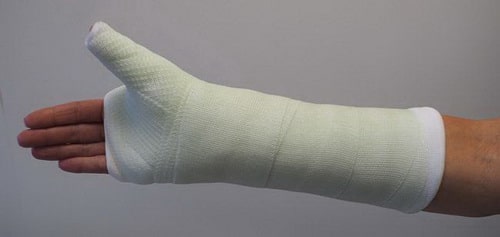
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
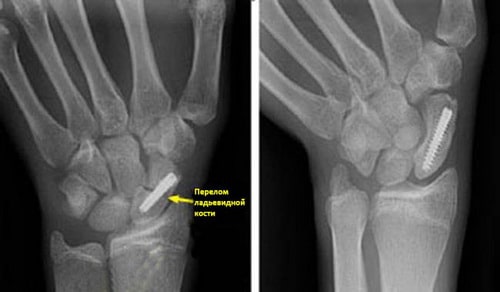
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
Читайте также:


