Полиартрит при болезни шегрена
Болезнь Шегрена – это системное заболевание, характерной чертой которого является хроническое аутоиммунное поражение слюнных и слезных желез.
Синдром Шегрена – аналогичное болезни Шегрена поражение слюнных и слёзных желёз, развивающееся у 5-25% больных с системными заболеваниями соединительной ткани, чаще ревматоидным артритом, у 50-75% больных с хроническими аутоиммунными поражениями печени (хронический аутоиммунный гепатит, первичный билиарный цирроз печени) и реже при других аутоиммунных заболеваниях.
Заболевание считается довольно редким, заболеваемость колеблется от 4 до 250 случаев на 100000 населения. Пик заболеваемости приходится на 35-50 лет. Женщины болеют в 8-10 раз чаще мужчин.
Диагноз болезни Шегрена устанавливается на основании жалоб, данных истории болезни, клинико-лабораторного и инструментального обследования пациента, и обязательно при исключении других заболеваний, о которых речь пойдет дальше.
Клинические признаки, повышающие вероятность болезни Шегрена.
Поражение секретирующих эпителиальных желёз (аутоиммунный эпителиит).
- Слюнные железы: сиаладенит (чаще паротит), субмаксиллит или постепенное увеличение околоушных/поднижнечелюстных слюнных желёз, редко — малых слюнных желёз слизистой полости рта.
- Сухой коньюнктивит/кератоконъюнктивит наблюдается у всех больных в зависимости от длительности течения и стадии развития заболевания.
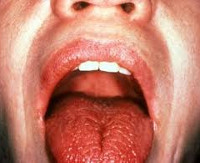
- Поражение красной каймы губ — хейлит, рецидивирующий стоматит, сухой субатрофический/атрофический ринофаринголарингит.
- Поражение эпителия желчевыводящих путей и канальцевого аппарата почек.
Внежелезистые системные проявления
- Боли в суставах (артралгии) наблюдаются у 70% больных. У трети больных встречается рецидивирующий неэрозивный артрит, преимущественно мелких суставов кистей.
- Васкулит: язвы, преимущественно на голенях, реже на верхних конечностях и слизистой оболочке полости рта.
- Поражение почек: интерстициальный нефрит, гломерулонефрит, нефротический синдром.
- Поражение периферической нервной системы: полинейропатия, множественная мононевропатия, мононеврит, радикулоневропатия, туннельная невропатия.

Методы диагностики.

Для диагностики поражения слюнных желез используют:
- сиалографию околоушной слюнной железы с омнипаком,
- биопсию малых слюнных желёз нижней губы,
- биопсию увеличенных околоушных/поднижнечелюстных слюнных желез,
- сиалометрию (измерение стимулированной секреции слюны),
- УЗИ и МРТ слюнных желез.
Для диагностики поражения глаз (сухого кератоконъюнктивита) используют:
- Снижение уровня лейкоцитов (лейкопения) — является характерным признаком заболевания, часто связано с высокой иммунологической активностью болезни.
- Повышение СОЭ — выявляются примерно у половины больных.
- Увеличение СРБ — НЕ характерно для болезни Шегрена. Высокие цифры наблюдаются при тяжелом течении болезни и развитии осложнений.
- Ревматоидный (РФ) и антинуклеарный фактор (АНФ) определяются у 95-100% больных.
- Антитела к Ro/SS-A и La/SS-B ядерным антигенам при использовании иммуноферментного метода выявляются у 85-100% больных. Одновременное обнаружение Ro и La антител наиболее специфично для болезни Шегрена, но наблюдается только у 40-50% больных. La антитела более специфичны для заболевания.
- Криоглобулины выявляются у трети больных.
- Снижение С4 компонента комплемента является неблагоприятным признаком, влияющим на выживаемость больных при этом заболевании.
- Увеличение IgG и IgA, реже IgM.
Критерии диагноза болезни Шегрена:
- Поражение глаз — сухой кератоконъюнктивит
- Поражение слюнных желез — паренхимотозный сиаладенит
- Лабораторные признаки: положительный ревматоидный фактор или положительный антинуклеарный фактор (АНФ) или наличие анти-SSA/Ro и (или) анти-SSB/La антиядерных антител
Диагноз определенной болезни Шегрена может быть поставлен при наличии первых двух критериев (1 и 2) и не менее одного признака из 3 критерия, при исключении аутоиммунных заболеваний (СКВ, ССД, РА, аутоиммунных гепатобилиарных заболеваний).
Синдром Шегрена может быть поставлен при наличии чётко верифицированного аутоиммунного заболевания и одного из первых двух критериев.
Дифференциальная диагностика

Симптомы болезни Шегрена не уникальны: сухость глаз и полости рта могут встречаться при различных заболеваниях и состояниях.
Сухость рта: лекарственные препараты (диуретики, антидепрессанты, нейролептики, транквилизаторы, седативные, антихолинергические), тревожное состояние, депрессия, саркоидоз, туберкулёз, амилоидоз, сахарный диабет, панкреатит, лимфомы, дегидратация, вирусные инфекции, облучение, постменопауза и др.
Лечение.

Цели лечения: достижение ремиссии заболевания, улучшение качества жизни больных, предотвращение развития опасных для жизни проявлений заболевания.
- Избегать ситуаций, усиливающих сухость слизистых оболочек: сухой или кондиционированный воздух, сигаретный дым, сильный ветер, длительная зрительная (особенно компьютерная), речевая или психоэмоциональная нагрузка.
- Ограничить применение препаратов, усиливающих сухость и определенных раздражающих веществ (кофе, алкоголь, никотин).
- Частое употребление небольших количеств воды или не содержащей сахара жидкости облегчает симптомы сухости рта.
- Полезна стимуляция выделения слюны с использованием жевательной резинки и леденцов без сахара.
- Тщательная гигиена полости рта, использование зубной пасты и ополаскивателей с фторидами, тщательный уход за зубными протезами, регулярное посещение стоматолога.
- Терапевтические контактные линзы для дополнительной защиты эпителия роговицы, однако их ношение должно сопровождаться адекватным увлажнением.
Лечение железистых проявлений болезни Шегрена.
Лечение внежелезистых системных проявлений болезни Шегрена.
Для лечения системных проявления болезни Шегрена используются глюкокортикоиды, алкилирующие цитостатические (лейкеран, циклофосфан) и биологические (ритуксимаб) препараты.
- Больным с минимальными системными проявлениями назначают глюкокортикоиды в малых дозах либо НПВП.
- При значительном увеличении больших слюнных желёз (после исключения лимфомы), отсутствии признаков тяжёлых системных проявлений, умеренных и значительных сдвигах показателей лабораторной активности необходимо назначение малых доз глюкокортикоидов в сочетании с лейкераном в течение нескольких лет.
- При лечении васкулита назначается циклофосфан.
- Тяжелые системные проявления требуют более высоких доз глюкокортикоидов и цитостатических средств в сочетании с интенсивными методами терапии.
Интенсивная терапия должна использоваться при тяжелых и угрожающих жизни проявлениях болезнью с целью купирования высокой иммуновоспалительной активности, изменения характера течения и улучшения прогноза заболевания.
Применение генно-инженерных биологических препаратов позволяет контролировать системные внежелезистые проявления болезни и уменьшать функциональную железистую недостаточность.
Профилактика.
Первичная профилактика невозможна ввиду неясной этиологии заболевания. Вторичная профилактика направлена на предупреждение обострения, прогрессирования заболевания и своевременное выявление развивающихся лимфом. Она предусматривает раннюю диагностику и своевременно начатую адекватную терапию. Некоторые больные нуждаются в ограничении нагрузки на органы зрения, голосовые связки и исключении аллергенов. Больным противопоказана вакцинация, лучевая терапия и нервные перегрузки. С большой осторожностью должны применяться электропроцедуры.
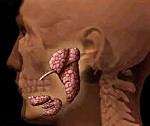
Болезнь Шегрена – аутоиммунное системное поражение соединительной ткани, характеризующееся экзокринными железистыми и внежелезистыми проявлениями. Наиболее частым железистым проявлением болезни Шегрена служит снижение секреции слезных и слюнных желез, сопровождающиеся жжением в глазах и сухостью носоглотки. К внежелезистым проявлениям относятся миалгии, мышечная слабость, артралгии, геморрагии, увеличение лимфоузлов, невриты и пр. Диагноз болезни Шегрена ставится с учетом комплекса клинических и лабораторных признаков, функциональных тестов. Лечение проводят кортикостероидными гормонами и цитостатиками; течение заболевания чаще доброкачественное.
- Классификация болезни Шегрена
- Симптомы болезни Шегрена
- Диагностика болезни Шегрена
- Лечение болезни Шегрена
- Прогноз и осложнения болезни Шегрена
- Цены на лечение
Общие сведения
Болезнь Шегрена лидирует среди коллагенозов по частоте встречаемости и значительно чаще развивается у женщин возрастной группы от 20 до 60 лет; у мужчин и в детском возрасте заболевание встречается реже. Причины болезни Шегрена неизвестны. Наиболее вероятными предопределяющими факторами служат наследственность и аутоиммунный ответ на вирусную (предположительно ротавирусную) инфекцию.
Патогенетический механизм болезни Шегрена заключается в развитии иммуноагрессивной реакции с образованием антител к собственным тканям и лимфоплазматической инфильтрации протоков желез внешней секреции - слюнных, слезных, ЖКТ и др. При генерализованной форме болезни Шегрена у трети пациентов развивается поражение мышц (миозит), почек (интерстициальный абактериальный нефрит), сосудов (продуктивно-деструктивный, продуктивный васкулит), легких (интерстициальная пневмония) и др. Болезнь Шегрена часто протекает вместе с ревматоидным артритом, тиреоидитом Хасимото, системной красной волчанкой.

Классификация болезни Шегрена
Течение болезни Шегрена может быть подострым и хроническим. С учетом клинических проявлений и осложнений выделяют начальную (раннюю), выраженную и позднюю стадии заболевания. Патологические процессы при болезни Шегрена могут протекать с различной степенью воспалительной и иммунологической активности. Для высокой степени активности болезни Шегрена характерны клинически выраженные явления паротита, кератоконъюнктивита, стоматита, артрита; генерализованная лимфаденопатия, гепатоспленомегалия, лабораторные признаки активного воспаления.
Умеренно активному течению болезни Шегрена свойственно уменьшение воспаления и иммунологической активности с одновременной тенденцией к деструктивным изменениям в секретирующих эпителиальных железах. При минимальной активности процессов отмечается преобладание функциональных, склеротических, дистрофических изменений в слюнных, слезных, желудочных железах, что проявляется тяжелыми формами ксеростомии, кератоконъюнктивита, гастрита. В лабораторных тестах - слабо выраженные признаки воспаления.
Симптомы болезни Шегрена
При осмотре выявляется ярко-розовая окраска слизистых, их легкое травмирование при контакте, сухость языка, малое количество свободной слюны пенистого или вязкого характера. На таком фоне присоединение вторичной (вирусной, грибковой, бактериальной) инфекции ведет к развитию стоматита. Для поздней стадии болезни Шегрена характерны резкая сухость полости рта, ведущая к расстройствам глотания и речи, трещины губ, ороговение участков слизистой рта, складчатый язык, отсутствие свободной слюны в полости рта.
Отмечается гипофункция других экзокринных желез с явлениями сухости кожи, носоглотки, вульвы и влагалища, развитием трахеита, бронхита, эзофагита, атрофического гастрита и т. д. При болезни Шегрена могут отмечаться суставной синдром по типу полиартралгий или полиартрита, нарушение чувствительности стоп и кистей, невропатии тройничного нерва и лицевого нерва, геморрагические сыпи на конечностях и туловище, лихорадка, миозиты, гепато- и спленомегалия.
Диагностика болезни Шегрена
Из методов лабораторной диагностики проводится исследование общего анализа крови, показывающее умеренную лейкопению, анемию, ускорение СОЭ. В биохимии крови при болезни Шегрена определяется повышение уровня γ-глобулинов, общего белка, фибрина, серомукоида, сиаловых кислот, обнаружение криоглобулинов. Иммунологические реакции выявляют повышение уровня иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, мышцам, коллагену и пр.; увеличение количества В-лимфоцитов, уменьшение Т-лимфоцитов.
При болезни Шегрена отмечается специфическая реакция на тест Ширмера – определяется уменьшение слезной продукции в ответ на стимуляцию нашатырным спиртом. При маркировании роговицы и конъюнктивы красителями выявляются эрозии и дистрофические очаги эпителия. При болезни Шегрена проводится контрастная рентгенография (сиалография), биопсия слюнных желез, УЗИ слюнных желез, МРТ слезных/слюнных желез. Для выявления осложнений со стороны других систем выполняется рентгенография легких, гастроскопия, ЭХО-КГ.
Лечение болезни Шегрена
Ведущая роль в терапии болезни Шегрена отводится гормональным (преднизолон) и цитостатическим препаратам иммуносупрессивного действия (циклофосфамид, хлорбутин) и их комбинациям (преднизолон+хлорбутин, преднизолон+циклофосфан). Сочетание методов экстракорпоральной гемокоррекции (плазмафереза, гемосорбции, двойной фильтрации плазмы) с медикаментозной терапией при лечении болезни Шегрена показано в случаях язвенно-некротического васкулита, гломерулонефрита, цереброваскулита, полиневрита и др. поражений.
Симптоматическая терапия при болезни Шегрена направлена на устранение сухости слизистых и предупреждение вторичного инфицирования. При сухости глаз назначается искусственная слеза, ношение мягких контактных линз, промывание глаз растворами антисептиков. Для нормализации слюноотделения проводятся новокаиновые блокады, назначаются препараты Ca; при воспалении околоушных желез используются местные аппликации димексида, системные антибиотики и антимикотики.
Пораженные слизистые полости рта при болезни Шегрена нуждаются в смягчении и стимуляции регенерации с помощью аппликаций масел облепихи и шиповника, обработки мазями (метилурациловой и солкосериловой). При секреторной недостаточности желудка проводится длительная заместительная терапия соляной кислотой, натуральным желудочным соком, пепсином; при недостаточности поджелудочной железы назначается ферментная терапия: прием панкреатина и др.
Прогноз и осложнения болезни Шегрена
Течение болезни Шегрена не носит жизнеугрожающий характер, однако значительно ухудшает качество жизни. Своевременно начатая терапия замедляет прогрессирование патологических процессов и сохраняет трудоспособность пациентов. При отсутствии лечения нередки осложнения, приводящие к инвалидизации.
К первичным поражениям при болезни Шегрена нередко присоединяется вторичное инфицирование с развитием синуситов, рецидивирующих трахеитов, бронхопневмоний. При системных поражениях возможно развитие почечной недостаточности, нарушений кровообращения головного и/либо спинного мозга.
Специфической профилактики болезни Шегрена не разработано.
Системное аутоиммунное заболевание, характеризуется поражением многих секретирующих желез, главным образом слюнных и слезных. Встречается чаще у лиц среднего и пожилого возраста, преимущественно у женщин. Различают первичную и вторичную формы заболевания — болезнь Шегрена и синдром Шегрена . Последний наиболее часто встречается при ревматоидном артрите, системной склеродермии, системной красной волчанке, хроническом активном гепатите, тиреоидите Хашимото, в патогенезе которых имеют значение аутоиммунные нарушения.
Этиология и патогенез
Причины заболевания неизвестны. Предполагается роль наследственного фактора, у больных часто обнаруживаются антигены HLA-B8, DW3, DW2. Не исключается роль вирусной инфекции, в частности, ретровирусов, которые вызывают экспрессию HLA-DR-антигена и транслокацию аутоантигенов на мембраны эпителиальных клеток с последующей активацией В-лимфоцитов на фоне недостаточности Т-супрессоров. Обсуждается возможная роль цитомегаловирусов и вируса Эпштейна-Барр в развитии заболевания.
Основным патогенетическим фактором является развитие аутоиммунных реакций с появлением антител к ткани протоков слюнных, слезных и других экзокринных желез (поджелудочной железы, париетальным клеткам желудка). Аутоиммунный характер заболевания подтверждается сочетанием синдрома Шегрена с другими ревматоидными заболеваниями, обширной лимфоидной инфильтрацией пораженных слезных и слюнных желез, а также обнаружением не только органоспецифических (к слезным и слюнным железам), но и органонеспецифических аутоантител (РФ, антиядерных антител, антител к антигенам SA/Ro и SS-B/La).
Лимфоидные инфильтраты при болезни Шегрена продуцируют большое количество интерлейкина-2, интерлейкина-6 и интерлейкина-10, способствующих развитию аутоиммунных реакций. При генерализованном течении заболевания (у 30% больных) в процесс вовлекаются мышцы (миозит), почки (интерстициальный нефрит), сосуды (продуктивно-деструктивный васкулит).
Клиническая картина складывается из симптомов поражения секретирующих эпителиальных желез и внежелезистых системных проявлений заболевания. Для выраженного синдрома Шегрена характерна триада: паротит, кератоконъюнктивит и артрит. Течение заболевания характеризуется стадийностью в виде обострений и ремиссий.
Начальные изменения длительное время могут проявляться в виде уменьшения количества слюны (ксеростомия) и повышения ее вязкости. Гипосаливация постепенно приводит к и атрофии сосочков языка, язык становится гиперемированным, появляется ощущение жжения. К этому времени нередко обнаруживются атрофические изменения слизистой оболочки верхних дыхательных путей. У больных развиваются рецидивирующие бронхиты и бронхопневмонии. Возможно развитие интерстициальных пневмоний и фиброзирующего альвеолита; при функциональном исследовании легких чаще выявляются нарушения рестриктивного типа.
Наряду с ксеростомией у больных часто развивается двусторонний сухой кератоконъюнктивит с отсутствием слезовыделения. Больные предъявляют жалобы на рези, жжение, ощущение песка в глазах, отсутствие слез. В более поздних днях заболевания постепенно снижается зрение. Отмечаются умеренная светобоязнь, небольшая гиперемия век, своеобразное тягучее отделяемое в конъюнктивальном мешке, имеющее вид сероватых тонких нитей или комочков. При микроскопии этого нитчатого секрета обнаруживаются эпителиальные клетки и слизь. Иногда отмечается папиллярная гипертрофия конъюнктивы. Роговая оболочка теряет блеск, становится менее прозрачной и шероховатой, особенно в нижнем сегменте.
Поражение пищеварительного тракта проявляется в виде хронического атрофического гастрита, гипомоторной дискинезии кишечника. Развивается патология системы желчевыделения (хронический холецистит, дискинезия желчевыводящих путей). Нередко болезнь сочетается с хроническим активным гепатитом, поражением поджелудочной железы со снижением внешнесекреторной функции.
Поражения суставов протекают в виде хронического деформирующего полиартрита (напоминающего ревматоидный) с преимущественным поражением суставов запястья и пальцев рук.
Поражение других экзокринных желез характеризуется такими явлениями, как сухость кожи и слизистых оболочек наружных половых органов, носа, глотки.
Системные проявления заболевания разнообразны. В период обострения болезни у многих больных отмечается лихорадка (чаще субфебрильная). Характерна умеренно выраженная, чаще регионарная (в зоне слюнных желез) лимфаденопатия. Приблизительно у 40% больных отмечается синдром Рейно; у 70% — артралгии или неэрозивный артрит. Иногда наблюдаются очаговый или диффузный миозит, васкулит с поражением мелких и средних артерий, с чем связано развитие язв кожи, периферической полинейропатии. При выраженной гипергаммаглобулинемии, криоглобулинемии и повышенной вязкости крови могут отмечаться рецидивирующие петехиальные высыпания (чаще на коже голеней), оставляющие при рецидивирующем течении бурую точечную пигментацию. У некоторых больных обнаруживаются изменения функции почек (умеренная протеинурия, признаки тубулярного ацидоза, фосфатурия, глюкозурия, аминоацидурия), описано также развитие гломерулонефрита.
Одним из самых серьезных осложнений заболевания является развитие злокачественных лимфом.
Кроме выраженных типичных проявлений синдрома Шегрена, наблюдаются и стертые формы заболевания, когда выявляется лишь сухость слизистых оболочек, небольшое увеличение слюнных желез и изменения конъюнктивы. Возможны также очень тяжелые формы заболевания.
Диагноз основывается на характерной клинико-лабораторной картине заболевания и использовании специальных тестов. При лабораторных исследованиях отмечаются: значительное увеличение СОЭ, анемия, повышение содержания общего белка в сыворотке крови, гипергаммаглобулинемия, повышение содержания иммуноглобулинов (обычно IgM и IgG), наличие ревматоидного (в средних и высоких титрах) и антинуклеарного факторов. Реже определяются криопреципитины, антитела к нативной ДНК, LE-клетки. Могут быть выявлены также антитела к различным тканям: к гладким мышцам, антимитохондриальные, к ткани щитовидной железы и др.
Использование теста с бенгальским розовым при офтальмологическом осмотре позволяет установить степень дистрофических изменений конъюнктивы. Биомикроскопия с флюоресцеином позволяет уточнить степень эпителиальной дистрофии роговицы глаза.
При рентгенологическом исследовании слюнных желез с введением контрастного вещества (сиалографии) определяются расширение крупных протоков, повышение их проницаемости и попадание контрастного вещества в паренхиму, а в выраженных случаях — множественные очаги скопления вводимого вещества в паренхиме.
Основные диагностические критерии:
- наличие сухого кератоконъюнктивита, подтвержденного тестами с бенгальским розовым или флюоресцеином;
- наличие паренхиматозного паротита со снижением секреции слюны, характерными морфологическими (при биопсии) и сиалографическими признаками;
- лабораторные проявления системного аутоиммунного заболевания: положительный ревматоидный фактор, антинуклеарный фактор, обнаружение Ро/Ла-антител. Другие проявления болезни рассматриваются как дополнительные диагностические признаки.
При проведении дифференциальной диагностики в первую очередь следует обосновать наличие болезни или синдрома Шегрена в сочетании с ревматоидным артритом, системной склеродермией, системной красной волчанкой и т. д. Необходимо также исключить другие заболевания, при которых наблюдается увеличение слюнных желез, главным образом саркоидоз, лимфому, инфекционное поражение.
Лечение при синдроме Шегрена должно быть направлено в первую очередь на ликвидацию основного заболевания. При болезни Шегрена необходимо сочетание местной и общей терапии, включающей малые дозы кортикостероидов (преднизолон — по 10 мг в день), цитостатики (хлорбутин — по 4 мг в день) и аминохинолиновые препараты (делагил — по 0,25 мг в день). НПВП недостаточно эффективны, но могут быть использованы в комбинации с вышеуказанными средствами.
В начальной стадии заболевания применяют длительное лечение малыми дозами преднизолона. В выраженной и поздней стадиях заболевания необходимо назначение преднизолона и хлорбутина с последующим длительным, в течение нескольких лет, приемом поддерживающих доз преднизолона (5 мг в день) и хлорбутина (6-14 мг в неделю).
При наличии выраженных системных проявлений — васкулита, прогрессирующего полиневрита, гематологических аутоиммунных осложнений показана пульс-терапия высокими дозами преднизолона и циклофосфана (1000 мг 6-метилпреднизолона в/в ежедневно в течение трех дней подряд и однократное в/в введение 1000 мг циклофосфана) с последующим переводом на умеренные дозы преднизолона (30-40 мг в день) и цитостатиков (хлорбутин — 4-6 мг в день или циклофосфамид — 200 мг внутримышечно 1-2 раза в неделю).
С целью защиты роговицы применяются лечебные мягкие контактные линзы. Назначают искусственные слезы (каждые 30-60 минут). Используются глазные капли с витаминами, мази с метилурацилом и солкосерилом.
Для профилактики вторичной инфекции используют растворы фурацилина (в разведении 1:5000), 0,25% раствор левомицетина, ципрофлоксацина и др.
При ксеростомии рекомендуют частое полоскание полости рта раствором Гордеева, включающим лизоцим. На область увеличенных паротидных желез применяют аппликации с 30% раствором димексида продолжительностью 20-30 минут (15-20 процедур). Возможно использование новокаиновых блокад этой области, а также введение в протоки околоушных желез антибиотиков (линкомицин) в комбинации с противогрибковыми препаратами. При сухости слизистой оболочки носа применяют частые аппликации изотонического раствора натрия хлорида (с помощью турунд). Сухость влагалища уменьшается при использовании калиево-йодистого желе. При сухости трахеи и бронхов рекомендуется длительный прием бромгексина (8-16 мг 3 раза в сутки в течение 2-3 месяцев). При наличии симптомов хронического гастрита с секреторной недостаточностью в течение длительного времени проводят заместительную терапию (соляная кислота, натуральный желудочный сок, пепсидил). Недостаточность панкреатической секреции требует приема ферментов: панзинорма, креона, фестала курсами по 2-3 месяца или постоянно, проводится также лечение солкосерилом (по 2 мл в/м 2 раза в день в течение 15-30 дней).
Больные должны наблюдаться ревматологом, окулистом и стоматологом.
Прогноз для жизни благоприятный. При своевременно начатом лечении удается замедлить прогрессирование заболевания, восстановить трудоспособность больных.

Одним из самых сложных и опасных аутоиммунных заболеваний, способных привести к онкологии, является болезнь Шегрена. О том, как выявить это заболевание и приостановить его развитие, нашему корреспонденту рассказывает профессор, ведущий научный сотрудник Института ревматологии РАМН Владимир Иванович ВАСИЛЬЕВ.
– В медицинской литературе упоминаются то болезнь, то синдром Шегрена. Чем они отличаются и откуда у них такое необычное название?
– Семьдесят пять лет назад шведский офтальмолог Генрих Шегрен впервые описал этот недуг. Ключевой признак болезни таков: в результате хронического воспаления желёз, прежде всего слёзных и слюнных, они выделяют все меньше секрета, в результате чего пересыхают слизистые оболочки.
Нарушения в других железах приводят к сухости кожи, слизистых оболочек носовой полости, трахеи и бронхов, пищевода, области гениталий. В желудке часто начинается атрофический гастрит.
– Получается, что болезнь Шегрена сильнее всего бьёт по железам, а другие органы поражаются меньше. Зато при синдроме Шегрена наблюдается обратная картина?
– В большинстве случаев так оно и бывает. Синдром и болезнь Шегрена встречаются примерно с одинаковой частотой: в целом примерно у 1% россиян в возрасте до 40 лет и приблизительно у 4% населения после 60 лет, то есть этот недуг весьма распространен. В России им страдают более 2,5 миллионов человек.
– Считается, что болезнь Шегрена обычно дебютирует на фоне простуды, гриппа у стареющей женщины, во время менопаузы или вскоре после нее. Значит, все же можно говорить о каких-то приемах профилактики недуга?
– Вы привели данные медицинской литературы. А вот мой опыт говорит, что примерно в 80% случаев болезнь начинается у женщин среднего и даже молодого возраста при остром эмоциональном стрессе. Причинами стресса могут служить развод, конфликт на работе, а нередко и что-то незначительное. Скажем, провал на экзамене. Развитию такой реакции способствуют психологические особенности человека: чаще всего наши пациентки – сверхответственные, сверхтребовательные к себе, мнительные, тревожные люди с повышенной эмоциональностью.
– Владимир Васильевич, но нет ли противоречия в ваших высказываниях? Сначала вы сказали, что болезнь Шегрена в 4 раза чаще встречается у пожилых пациентов старше 60 лет, чем в более раннем возрасте, а затем – что эта болезнь обычно начинается в молодом и среднем возрасте…
– Болезнь Шегрена – достаточно сложное для диагностики заболевание, которое врач может много лет, а то и одно-два десятилетия принимать за аутоиммунные поражения суставов, печени, слёзных желез и других органов. Поэтому подавляющее большинство диагнозов болезни Шегрена у пациентов удаётся уточнить только к 50-60 годам.
- А как этот симптомокомплекс выявить, и вообще как устанавливается окончательный диагноз болезни Шегрена?
– В аптеках всегда в большом ассортименте представлены всевозможные искусственные слезы, опрыскиватели и мази для рта. Поэтому лечение этого недуга, по крайней мере на ранних стадиях, не представляет труда?
– Вы говорите о так называемой заместительной терапии. Так вот она, хотя и незаменимый, но не первостепенный способ борьбы с этим недугом. Главная же задача лечения, которая, подчеркну, должна решаться с первых же месяцев болезни – подавление аутоиммунной агрессии в организме. Иначе говоря, иммунносупрессивная терапия. Но здесь она проводится иначе, чем при других аутоиммунных заболеваниях!
Ранее считалось, что таким пациентам достаточно заместительной терапии. А иммунносупрессивную надо начинать только тогда, когда возникнут осложнения. У нас по этому вопросу давно была особая точка зрения. Лишь в последнее десятилетие наша точка зрения стала находить все больше сторонников в мире. В России же благодаря лечению болезни Шегрена по способу, разработанному в нашем Институте, удалось добиться того, что для 80% пациентов продолжительность жизни превышает 70 лет!
– Я их начал в 1975 году, когда решил найти эффективный приём профилактики перерождения болезни Шегрена в злокачественные новообразования. В течение 30 лет наблюдал три группы таких больных. Лечение они получали различное.
100 пациентов отказались от любой другой терапии, кроме заместительной. 150 больных использовали гормональный препарат преднизолон, который применяется и при прочих аутоиммунных заболеваниях. 140 пациентов принимали в рамках иммунносупрессивной терапии лейкеран и циклофосфан. Это цитостатики, то есть лекарства, неспецифически подавляющие деление клеток. В результате в первой группе рак развился у 28 человек, во второй – у 9. А в третьей – у трех. Всего-навсего!
Но с годами наблюдений над моими больными я заметил и другое чрезвычайно важное преимущество такого лечения. Поражения желёз у таких пациентов были менее выражены, чем в других группах. Скажем, реже наступали такие тяжелейшие осложнения сухого глаза, как прободения роговицы. Да и заместительная терапия давала большую отдачу. А ведь это очень важно. Например, закапывать капли в глаза (а это лишь одна из многих ежедневных процедур) некоторые из таких пациентов должны через каждые полчаса! Отечественных искусственных слез не выпускают, импортный же флакон стоит 300-400 рублей и больше.
В случае болезни Шегрена цитостатики для подавления размножения лимфоцитов в железах надо применять много лет, но в значительно меньших дозах, чем при раковых заболеваниях. И обязательно следует добавлять гормональные препараты. Они восстанавливают деятельность костного мозга, которую подавляют цитостатики. Однако и гормоны мы назначаем в меньших дозах, чем при лечении других аутоиммунных заболеваний.
В случае болезни Шегрена лучший цитостатик – лейкеран (Великобритания). Его принимают по 4 мг в день курсами по несколько лет без перерывов. Преднизолон добавляют по 5 мг в день. Но месячное лечение лейкераном обходится свыше 1500 рублей. А в федеральный льготный список он не включен. Вот и лечись!
– А какие цитостатики остались доступны?
– Приходится назначать метатрексат, хотя это лекарство токсично для печени. Его принимают по 7,5-10 мг в неделю. Из доступных по цене препаратов хорошо помогает циклофосфан, но он назначается врачом только в виде внутримышечных инъекций и при наиболее тяжелых осложнениях. В таблетках он не эффективен.
– Появились ли за последние годы принципиально новые препараты для лечения болезни Шегрена?
– Но все эти замечательные лекарства недоступны российским больным?
– Увы. Россияне, страдающие болезнью Шегрена, получают бесплатно мабтеру только в случаях перерождения этого недуга в лимфому. Или тогда, когда синдром протекает на фоне ревматоидного артрита, где не действуют все прочие лекарства. Считаю такое положение недопустимым. Поэтому директор Института ревматологии, академик РАМН Е.Л.Насонов и я направили в Минздрасоцразвития письмо, где мы отстаиваем необходимость включения мабтеры в список получаемых пациентом бесплатно препаратов для лечения болезни Шегрена, независимо от того, происходит ли озлокачествление, или присутствует ли к тому же ревматоидный артрит. Надеемся, что нас услышат.
Читайте также:


