После кишечной инфекции болит печень

Кишечная инфекция – заразное заболевание, поражающее желудочно-кишечный тракт. Основной путь заражения – немытые руки, овощи и фрукты, некачественно приготовленные блюда. Кишечной инфекцией может болеть как взрослый, так и ребенок. Однако в силу возрастных особенностей (недостаточность иммунитета, несоблюдение правил гигиены) дети, особенно малыши, тяжело переносят такое заболевание.
Симптомы кишечной инфекции

Проявления заболевания у взрослых и детей схожи.
- Понос. Расстройства стула сопровождают каждую кишечную инфекцию. В зависимости от возбудителя характер стула может различаться: зеленый при сальмонеллезе, с прожилками крови при дизентерии, типа рисового отвара при холере.
- Тошнота и рвота.
- Головные боли и боли в животе.
- Повышение температуры.
- Обезвоживание. Быстро нарастает у детей, особенно в возрасте до 1 года.
- Общая слабость, быстрая утомляемость.
- Желудочные или кишечные кровотечения.
- Гиповолемический шок. Из-за обезвоживания резко падает объем циркулирующей крови. Состояние больного становится очень тяжелым.
- Почечная недостаточность. Из-за обезвоживания снижается объем выделяемой за сутки мочи, появляются боли в пояснице, нарушается функция почек.
- Легочная недостаточность. Гипоксия, одышка.
Диагностика кишечной инфекции
Лечение кишечной инфекции
Состояние пациента и природа инфекции являются основополагающими факторами в подборе схемы лечения.
- Антибиотик, действующий на возбудителя.
- Препарат для восстановления микрофлоры кишечника (линекс, бифиформ).
- Обильное питье как простой кипяченой воды, так и специальных растворов (регидрон). При обезвоживании назначаются капельницы (раствор Рингера, ацесоль, физраствор).
- Адсорбенты (уголь, энтеросгель).
Взрослые и дети не на грудном вскармливании.
- Следует кушать 5-6 раз в день небольшими порциями.
- Механическое, термическое и химическое щажение желудочно-кишечного тракта. Вся пища должна быть теплой, приготовленной на пару, отварной или запеченной, легкоусвояемой. Нужно исключить кислое, острое, жирное, жареное, консервы.
- Пища должна быть богата белком и качественными углеводами. Каши рисовые, гречневые на воде, фрикадельки и котлеты из телятины, кролика, индейки, курицы.
- Употребление кисломолочных продуктов с низким процентом жирности. Помимо питательного эффекта, кефир и простокваша являются источником лакто- и бифидобактерий, которые необходимы для восстановления микрофлоры кишечника.
- Исключаются из пищи: свежие овощи и фрукты, сладкое, мучное, молоко. Нежелательно употреблять продукты, стимулирующие газообразование: капуста, бобовые, виноград.
- С самого начала нужно давать пациенту больше вареных и печеных овощей и фруктов (яблоки, картофель). В процессе переваривания из них освобождается пектин, который обладает адсорбирующим свойством. Проходя через кишечник, он собирает на себя остатки шлаков и токсинов, способствуя улучшению состояния больного. Сегодня в аптеках есть препараты, основным действующим веществом которых является пектин (Пепидол), их можно давать даже маленьким детям.
Оптимальной пищей для грудных младенцев было и есть материнское молоко. Лучше всего придерживаться режима свободного вскармливания (но не реже, чем каждые 2 часа по 50 мл). Если необходимо, то малыша следует будить. Тогда ребенок будет получать достаточный объем сбалансированной по всем нутриентам пищи.Если мама будет жалеть малыша, не будить для кормления и отказываться от попыток допаивания против воли ребенка, то могут развиться осложнения (гиповолемический шок, почечная и сердечно-сосудистая недостаточность).
Если ребенок находится на искусственном вскармливании или докармливается из бутылочки, то выбор делается в пользу безлактозных или низколактозных смесей (Нутрилон, Хумана, Фрисопеп). Если ребенок нуждается в допаивании, то назначаются специальные растворы (например, регидрон).
Дети, получающие докорм, могут кушать рисовую и манные каши на воде, творожок, кисель, сваренный вкрутую желток, мясные фрикадельки, овощное пюре.
После выздоровления процесс восстановления продолжается еще долгое время в зависимости от того, насколько тяжелая была инфекция.
Следует продолжать соблюдать диету минимум 2 недели, потом можно потихоньку начинать вводить новые продукты.
В течение месяца принимаются препараты, восстанавливающие микрофлору кишечника (линекс, бифиформ, примадофилус).
При необходимости можно принимать ферменты (мезим, панзинорм, фестал, вобэнзим).
Профилактика кишечных инфекций

- Соблюдение правил личной гигиены. Мытье рук перед едой.
- Употребление в пищу тщательно вымытых овощей и фруктов, правильно термически обработанных продуктов. Нельзя есть просроченную еду, как бы ни было жалко ее выбрасывать.
- Воду можно пить только кипяченую или бутилированную.
- Следует предпочитать домашнюю еду и отказаться от разнообразной готовой продукции, особенно от фастфуда из сомнительных ларьков.
Итак, кишечной инфекцией может заболеть и взрослый, и ребенок. Лечение в основном тоже одинаковое, если не брать во внимание деток, находящихся на грудном вскармливании. Главная особенность заключается именно в восстановительном процессе, который зависит от правильно определенной диеты.

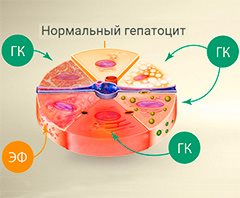
Разрушение клеток печени (гепатоцитов) нередко начинается с воспаления. В борьбе с ним помогают препараты на основе глицирризиновой кислоты (ГК) и эссенциальных фосфолипидов (ЭФ). Имеются противопоказания. Необходимо проконсультироваться со специалистом.


Печень — самая крупная железа в организме человека, которая выполняет более 70 функций. Она располагается в правом подреберье под диафрагмой. Структурно-функциональной единицей печени является так называемая печеночная долька — шестигранник, через середину которого проходит центральная вена. От центра к периферии расходятся печеночные пластинки, состоящие из гепатоцитов — печеночных клеток. Через каждую дольку проходят кровеносные и желчные капилляры.
Примерный вес печени — 1,5 кг, размер — 26–30 см справа налево, спереди назад — до 22 см. Орган находится в специальной капсуле, которая представляет собой двухслойную оболочку. Первый слой — серозный, второй — фиброзный. Фиброзная капсула проникает внутрь органа, образуя каркас, в ячейках которого находятся печеночные дольки.
Итак, перечислим основные функции печени:
Липидный обмен — процесс расщепления, транспортировки и обмена липидов, состоящих из спиртов и жирных кислот. Сложные липиды — фосфолипиды — состоят из высших жирных кислот и остатка фосфорной кислоты. Доминирующее действующее вещество фосфолипидов — фосфатидилхолин, участвует в защите клеточных мембран.
Кроме того, могут наблюдаться субфебрильная температура (37–38 градусов) с периодическими лихорадочными состояниями, возникать суставно-мышечные боли, кожный зуд, изменения вкуса, снижение аппетита, легкая тошнота, плохая переносимость жирной пищи, нарушения стула, головные боли и головокружение, чувство тяжести и дискомфорта в животе. На более поздних стадиях могут появляться тянущие и тупые боли в области печени, пожелтение кожных покровов и белков глаз (желтуха), существенное изменение массы тела (резкое похудение или набор веса), высыпания на коже. Повышенный холестерин и стул жирной консистенции могут свидетельствовать о нарушении липидного обмена.
О крайне серьезном патологическом состоянии печени говорят такие симптомы, как увеличение селезенки, варикозное расширение вен пищевода и желудка, асцит (накопление жидкости в брюшной полости), печеночная энцефалопатия , потеря волосяного покрова.
Среди наиболее частых причин появления болей в области печени можно выделить следующие:
- Хроническая интоксикация, вызванная приемом алкоголя, лекарственных средств или отравлением химическими веществами (растительного, животного или технологического происхождения).
- Вирусные, бактериальные и паразитарные инфекции.
- Опухолевые процессы.
- Заболевания органов пищеварения, аутоиммунные заболевания, генетические патологии.
Согласно данным ВОЗ, около 40% россиян подвержены риску алкогольного поражения печени, 27% — имеют неалкогольную жировую болезнь печени. Хроническим гепатитом С больны около 5 000 000 наших соотечественников. В разных странах алкогольный цирроз составляет от 20 до 95% от всех заболеваний печени, вирусные инфекции (гепатиты) — 10–40%. Всего порядка 170 млн человек в мире страдают гепатитом С, вдвое больше — гепатитом B.
При возникновении болей в области печени необходимо безотлагательно обратиться в врачу-гепатологу или гастроэнтерологу. После физикального осмотра и сбора анамнеза, специалист может направить вас на клинические, биохимические и серологические исследования крови, кала и мочи, а также назначить прохождение УЗИ печени и желчевыводящих путей. Необходимо будет исключить или подтвердить наличие вирусного или механического гепатита, жировой дистрофии печени, других функциональных расстройств печени и желчного пузыря.
Постоянное наблюдение у гастроэнтеролога и гепатолога необходимо всем лицам, регулярно употребляющим алкоголь, страдающим ожирением и сахарным диабетом.
Независимо от причин возникновения болей в печени врачи часто назначают прием так называемых гепатопротекторных препаратов, направленных на восстановление функций печени и защиту от повреждений гепатоцитов — клеток печени. На данный момент в России зарегистрировано около 700 лекарственных средств данной категории. Все гепатопротекторы состоят из тех или иных комбинаций действующих веществ из 16 групп. Рассмотрим основные действующие вещества гепатопротекторов:
При болях в области печени любой этиологии назначается так называемая диета № 5 (или более жесткая — № 5а), целью которой является снижение нагрузки на данный орган. Рекомендуется регулярный прием пищи небольшими порциями 5–6 раз в день, рацион должен быть полноценным и сбалансированным. В день необходимо выпивать не менее 1,5 литров воды. Сладкие газированные напитки, крепкий чай и кофе необходимо исключить. Следует ограничить употребление любых продуктов, содержащих консерванты и другие вредные химические добавки. Необходимо отказаться от жареного, соленого, маринованного, копченого. Пища должна быть вареной, приготовленной на пару или в духовом шкафу. Из рациона следует исключить жиры животного происхождения (жирное мясо и мясные бульоны) и кондитерские жиры (в особенности, маргарин). Запрещены к употреблению жирные молочные продукты (более 6% жирности), шоколад, мороженое, кондитерские изделия. Также не рекомендуется употреблять следующие виды овощей: бобовые, редька, шпинат, редис, щавель, чеснок, лук, а также кислые фрукты и ягоды.
При болях в области печени обязательным условием является изменение образа жизни. В частности, необходимо отказаться от любых вредных привычек: курения, приема алкоголя, фастфуда, полуфабрикатов. При наличии неблагоприятных экологических факторов рекомендован частый отдых на свежем воздухе, санаторно-курортное лечение, отказ от работы на вредных производствах, умеренная физическая активность. Особенно важным является соблюдение правильного распорядка дня: глубокий сон — лучшее лекарство. Занятия аутотренингом и медитацией не будут лишними, поскольку серьезную угрозу для печени создают стрессы и эмоциональные перегрузки.
Как уже было сказано, гепапротекторов для профилактики и лечения заболеваний печени существует огромное множество, однако следует помнить, что немногие из них прошли полный цикл клинических исследований. Некоторые из препаратов также продаются по неоправданно высокой цене. Из новейших разработок российских ученых можно выделить уникальный комплекс фосфолипидов и глицирризиновой кислоты. Данное сочетание было протестировано на пациентах с алкогольной болезнью печени, неалкогольной жировой болезнью печени, лекарственной болезнью печени. Во всех проведенных исследованиях были получены положительные результаты: было доказано противовоспалительное и антифибротическое действие глицирризиновой кислоты. Комбинация же этих веществ включена в стандарты лечения заболеваний печени, утвержденные Министерством здравоохранения РФ, а также в Перечень ЖНВЛП (Жизненно необходимые и важнейшие лекарственные препараты).
Комбинация глицирризиновой кислоты и фосфатидилхолина (основного компонента эссенциальных фосфолипидов) оказывает на клетки печени — гепатоциты — защитное и регенеративное действие, укрепляя их стенки и делая эластичными межклеточные мембраны.
Печень — очень выносливый орган и разрушается он медленно. Поэтому следует понимать, что любая лекарственная терапия при заболеваниях печени, направленная на восстановление функций этой железы, — не сиюминутное дело, требуется многомесячный курс, совмещенный со строгой диетой и изменением образа жизни.
Собрала себя в кучу, решила описать, что с нами произошло. Мой горький урок. В пятницу (полторы недели назад) воспитатель из сада позвонила более чем половине родителей, чтобы забирали детей с температурой. В Киеве и Киевской области на тот момент, как и сейчас, эпидемия гриппа. Болеют и взрослые, и дети. Школы закрыты на карантин, а сады не закрывали. И вот, забрали мы в срочном порядке Максима с температурой 38,5 (утром был совершенно здоров). Через час поднялась до 39,5. Вызвали скорую. Сбили. Спустя 3 часа температура была 40,3. Снова приехала скорая. Снова сбили. На втором визите скорой я написала отказ от госпитализации (о чем сейчас жалею), подумала, что уже сбили температуру, и все будет хорошо. Ночью у ребенка впервые в жизни случилась судорога, а точнее икроножный спазм. Он плакал и пищал от боли. Длилось это около 5 минут. В этот момент муж, как мог, пытался облегчить состояние сына, а я вызывала такси. Закончилось это тем, что сын на руках у мужа уписялся, видимо спазм отпустил и мочевик расслабился. Он стал писять и перестал плакать, видно было, что у него все прошло. После этого он лег и уснул. На следующий день мы на такси поехали к педиатру. Педиатр увидела красное горло и высокую температуру, поставила диагноз ангина, выписала антибиотик (без анализов). Я (дура) этот антибиотик стала давать. 2 дня температура держалась. Потом температура ушла, но на 3-й день появилась рвота, а на 4-й день — понос. На тот момент я не знала, что по нашей группе пошла ротавирусная инфекция. Я с ней не сталкивалась никогда и не подумала, что она у нас. Нас вели два педиатра, к которым мы ездили через день. И вот, наконец, я случайно узнала о том, что в группе обнаружились детки, которые болеют ротавируской. Я в больницу — сдаем анализы, мочу на ацетон — у нас 4 плюса. Кал на ротавирус — ротатест положительный. Знаете, даже тогда нам не отменили антибиотик. Сказали выпаивать и послали домой. Антибиотик я сама убрала, так как чувстовала, что нам от него только хуже. Еще 2 дня мы пытались дома бороться с этой инфекцией. Каждый день к педиатру. Максиму все хуже. Не спали ни дни, ни ночи, выпаивали постояно — к регидрону и всяческому питью добавились боржоми без газа, энтерол, энтеросгель, раствор глюкозы, нифуроксазид от поноса. Ничего не помогало. Ходить уже не мог, белый как стена. Ацетон стойко держался 4 плюса, полоска буро-фиолетовая.
Капаться мы стали тут же. Поставили Максиму в руку катетер и стали капать.
Капали 3 дня. 3 бутылки за раз. 3 часа по времени. (Глюкоза, физраствор и какой-то регидратационный раствор еще). После первого же прокапывания ацетон ушел полностью. Прямо в тот же вечер. Утром его тоже не было. Откапались 3 дня. Состояние нормализовалось. Аппетит наладился. Жаль только, что мы на очень строгой диете. Бедный ребенок, не могу ему объяснить, что нельзя ничего. Сегодня были на узи. Печень и поджелудочная увеличены. Есть застой желчи в желчном. Все это — последствия. Нас еще не выписали из больницы. Но мы приезжаем домой после процедур, утром возвращаемся к обходу заведующей. Сегодня нам назначили 5 сеансов электрофореза. То есть еще минимум до конца этой недели нас не выпишут. Это я больше двух недель на больничном. Вот такие у нас последствия невовремя выявленного заболевания и неправильного лечения. Мне — горький урок. Теперь я буду водить ребенка исключительно к этой заведующей. Ее все очень хвалят, жаль, что я не узнала ее раньше. Всего этого мы могли избежать. На данный момент мы на креоне, энтероле, энтерожермине и фосфалюгеле. Плюс электрофорез. Плюс диета. Пока очень строгая. За неделю потратили 2 500 тыс грн, а конца края лекарствам не вижу, все дорогое, покупать надо каждый день, из больницы еще не выписаны, при выписке ведь тоже надо будет. Сами понимаете. Ну и конечно, это не главное, я очень переживаю, что мы вот так затянули, боюсь за поджелудочную.
Заведующая говорит, что все наладим, все будет хорошо, просто надо пережить это. Пока что не едим молочки и кисломолочки, мяса, рыбы, яиц и многого другого. У кого была ротавируска? Сколько эта диета длится? Не знаете, когда можно будет потихоньку что-то вводить?
Всем спасибо за внимание и понимание. Может сумбурная история вышла, не перечитываю. Раскисла совсем вместе с малым. Прямо в депрессию впала… Жаль, что все так сложилось как-то. Поэтому и пропала немного отсюда. Буду рада советам по питанию.
П.С. Добавлю, что ацетон просто так у нас никогда не повышался. Это на фоне ротавирусной инфекции случилось. Ротатест был положительным. Вместе с нами заболело 6 детей из группы
Даже безобидный зуд спины может быть признаком серьёзной патологии. Не поленитесь провериться.
Печень — один из самых больших органов Liver Deseases в нашем теле. Она помогает переваривать пищу, синтезировать жизненно необходимые вещества, выводить из организма токсины.
Если вдруг печень остановит работу, это аукнется серьёзными проблемами для всего организма — вплоть до летального исхода. Загвоздка в следующем: иногда распознать, что печень требует помощи, сложно.
Нарушения в работе печени — распространённая проблема. Только в США от этого страдают Liver Pain по меньшей мере 30 миллионов человек.
Лайфхакер выяснил, как не пропустить опасные симптомы и что с ними делать.
Почему нельзя игнорировать то, что печень болит
Сразу скажем очень важную вещь. Если вы регулярно чувствуете неприятные — тянущие, спазматические, болезненные — ощущения в области печени, считайте это поводом немедленно обратиться к гепатологу, гастроэнтерологу или хотя бы терапевту. Сейчас объясним, почему.
Вот она, печень, на рисунке ниже. Положите руку на правый бок, прикрыв ладонью рёбра, а пальцами, направив их в сторону пупка, подреберье — вы её нашли.
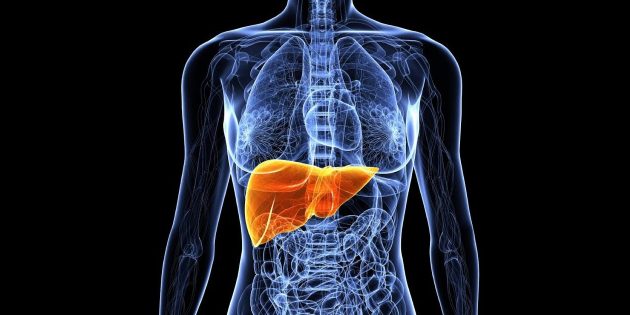
Сама по себе печень болеть не может Liver Pain — Causes & Location , даже если ей действительно нехорошо: у неё нет болевых рецепторов. Обычно неприятные ощущения проявляются лишь в том случае, когда то или иное заболевание зашло достаточно далеко. Печень отекает, увеличивается и давит на стенки окружающей её оболочки (капсулы). В капсуле нервные окончания уже есть — так возникает чувство тяжести или боли.
Ещё раз: если появился дискомфорт в правом боку и повторяется несколько дней или длится дольше нескольких часов, — бегом к врачу.
Возможно, ничего серьёзного у вас не обнаружится. Может быть, причиной неприятных ощущений окажется не печень: болезненностью проявляют себя, например, камни в жёлчном пузыре (что тоже опасно). Но это тот самый случай, когда лучше перебдеть.
Какие ещё есть симптомы болезней печени
Боль в области печени — очевидный признак. Но не слишком-то частый. Иногда прогрессирующие заболевания этого органа дают о себе знать дискомфортом в совсем других местах: например, отдают в переднюю часть живота, поясницу, а порой даже в правое плечо Liver Pain .
А иногда болезненности нет вовсе. Человек живёт, не зная, что приближается к циррозу в той его стадии, справиться с которой медицина уже не сможет.
Чем раньше выявлены нарушения в работе печени, тем проще её восстановить. Поэтому важно знать и другие симптомы — прямые и косвенные. Сочетание сразу нескольких — повод как можно быстрее посетить терапевта или гепатолога.
- Быстрая утомляемость, немотивированная усталость в течение долгого времени — дней, недель.
- Потеря веса, особенно если она происходит без изменений в диете или образе жизни.
- Регулярная тошнота, головокружения.
- Снижение аппетита, горьковатый привкус во рту.
- Отёки, регулярно возникающие в районе лодыжек.
- Участившиеся случаи вздутия живота.
- Затянувшийся зуд непонятного происхождения — кожа может чесаться в любой области: на спине, груди, руках, ногах.
А если на фоне любого из этих симптомов вы обнаружите потемнение мочи, стул очевидно жёлтого или слишком светлого цвета, пожелтение кожи и слизистой глаз, ставший внезапно очень чувствительным (до болезненности) и мягким живот, — визит к медику должен перейти в разряд экстренных.
Если вас мутит, темнеет в глазах, вам больно или вы оцениваете своё состояние как очень нехорошее — это повод вызвать скорую.
Речь может идти о серьёзной интоксикации организма.
Почему болит печень
Существуют десятки заболеваний Liver Pain — Causes & Location , способных практически незаметно разрушить данный орган. Вот самые распространённые из них.
Речь о воспалении печени, вызванном одним из гепатовирусов — А, В, С или D.
Вирусы В, С и более редкий D — вещи куда серьёзнее. Передаются они с биологическими жидкостями — например, кровью или спермой. Прививок от них нет, симптомы, как правило, стёрты, их можно спутать с обычным недомоганием. А тем временем эти гепатоинфекции в большинстве случаев становятся хроническими. В конечном итоге любой из этих гепатитов может перерасти в цирроз, печёночную недостаточность или даже рак печени.
Тоже воспаление печени, только вызывает его не вирус, а алкоголь. Регулярное и неумеренное употребление спиртного перегружает печень, разрушает её изнутри и может в итоге привести к циррозу (так называют заболевание, при котором здоровая ткань печени замещается рубцовой и более не может выполнять свои функции).
Кроме алкоголя, разрушительное действие на печень оказывают перебор с медикаментами или отравление тяжёлыми металлами. В таких ситуациях говорят о медикаментозном или токсическом гепатитах. Также он может быть аутоиммунным: когда иммунная система сбоит и атакует клетки собственной печени.
Лишний жир в организме откладывается не только на талии и бёдрах, но и вокруг внутренних органов. В том числе он может накапливаться в клетках печени, увеличивая её размеры и мешая выполнять свои функции.
Что делать, если болит печень
Повторим: постарайтесь как можно быстрее попасть к врачу. Медик выслушает жалобы, проведёт осмотр, прощупает живот и, скорее всего, предложит сделать анализ крови — так называемые печёночные пробы и тест на вирусные гепатиты. Они помогут в общих чертах установить, насколько здоровой чувствует себя ваша печень.
Возможно, потребуются и другие исследования, например:
- УЗИ печени и желчевыводящих путей — чтобы определить размер органа и возможные повреждения;
- компьютерная или магнитно-резонансная томография;
- биопсия — манипуляция, в ходе которой кусочек ткани печени возьмут на лабораторный анализ.
Дальнейшее лечение будет зависеть от результатов анализов. Иногда, чтобы привести печень в чувство, достаточно Liver Pain лишь внести некоторые изменения в образ жизни:
- сбросить лишний вес;
- отказаться от алкоголя;
- перейти на здоровую диету, снизив содержание жирной пищи.
Но не все проблемы с печенью решаются так легко. Возможно, потребуется приём лекарств или операция. Окончательное решение о том, как именно восстанавливать повреждённый орган, должен принимать только врач. Ни в коем случае не занимайтесь самолечением — это может стоить вам жизни.

Кишечная инфекция – заразное заболевание, поражающее желудочно-кишечный тракт. Основной путь заражения – немытые руки, овощи и фрукты, некачественно приготовленные блюда. Кишечной инфекцией может болеть как взрослый, так и ребенок. Однако в силу возрастных особенностей (недостаточность иммунитета, несоблюдение правил гигиены) дети, особенно малыши, тяжело переносят такое заболевание.
Симптомы кишечной инфекции

Проявления заболевания у взрослых и детей схожи.
- Понос. Расстройства стула сопровождают каждую кишечную инфекцию. В зависимости от возбудителя характер стула может различаться: зеленый при сальмонеллезе, с прожилками крови при дизентерии, типа рисового отвара при холере.
- Тошнота и рвота.
- Головные боли и боли в животе.
- Повышение температуры.
- Обезвоживание. Быстро нарастает у детей, особенно в возрасте до 1 года.
- Общая слабость, быстрая утомляемость.
- Желудочные или кишечные кровотечения.
- Гиповолемический шок. Из-за обезвоживания резко падает объем циркулирующей крови. Состояние больного становится очень тяжелым.
- Почечная недостаточность. Из-за обезвоживания снижается объем выделяемой за сутки мочи, появляются боли в пояснице, нарушается функция почек.
- Легочная недостаточность. Гипоксия, одышка.
Диагностика кишечной инфекции
Лечение кишечной инфекции
Состояние пациента и природа инфекции являются основополагающими факторами в подборе схемы лечения.
- Антибиотик, действующий на возбудителя.
- Препарат для восстановления микрофлоры кишечника (линекс, бифиформ).
- Обильное питье как простой кипяченой воды, так и специальных растворов (регидрон). При обезвоживании назначаются капельницы (раствор Рингера, ацесоль, физраствор).
- Адсорбенты (уголь, энтеросгель).
Взрослые и дети не на грудном вскармливании.
- Следует кушать 5-6 раз в день небольшими порциями.
- Механическое, термическое и химическое щажение желудочно-кишечного тракта. Вся пища должна быть теплой, приготовленной на пару, отварной или запеченной, легкоусвояемой. Нужно исключить кислое, острое, жирное, жареное, консервы.
- Пища должна быть богата белком и качественными углеводами. Каши рисовые, гречневые на воде, фрикадельки и котлеты из телятины, кролика, индейки, курицы.
- Употребление кисломолочных продуктов с низким процентом жирности. Помимо питательного эффекта, кефир и простокваша являются источником лакто- и бифидобактерий, которые необходимы для восстановления микрофлоры кишечника.
- Исключаются из пищи: свежие овощи и фрукты, сладкое, мучное, молоко. Нежелательно употреблять продукты, стимулирующие газообразование: капуста, бобовые, виноград.
- С самого начала нужно давать пациенту больше вареных и печеных овощей и фруктов (яблоки, картофель). В процессе переваривания из них освобождается пектин, который обладает адсорбирующим свойством. Проходя через кишечник, он собирает на себя остатки шлаков и токсинов, способствуя улучшению состояния больного. Сегодня в аптеках есть препараты, основным действующим веществом которых является пектин (Пепидол), их можно давать даже маленьким детям.
Оптимальной пищей для грудных младенцев было и есть материнское молоко. Лучше всего придерживаться режима свободного вскармливания (но не реже, чем каждые 2 часа по 50 мл). Если необходимо, то малыша следует будить. Тогда ребенок будет получать достаточный объем сбалансированной по всем нутриентам пищи.Если мама будет жалеть малыша, не будить для кормления и отказываться от попыток допаивания против воли ребенка, то могут развиться осложнения (гиповолемический шок, почечная и сердечно-сосудистая недостаточность).
Если ребенок находится на искусственном вскармливании или докармливается из бутылочки, то выбор делается в пользу безлактозных или низколактозных смесей (Нутрилон, Хумана, Фрисопеп). Если ребенок нуждается в допаивании, то назначаются специальные растворы (например, регидрон).
Дети, получающие докорм, могут кушать рисовую и манные каши на воде, творожок, кисель, сваренный вкрутую желток, мясные фрикадельки, овощное пюре.
После выздоровления процесс восстановления продолжается еще долгое время в зависимости от того, насколько тяжелая была инфекция.
Следует продолжать соблюдать диету минимум 2 недели, потом можно потихоньку начинать вводить новые продукты.
В течение месяца принимаются препараты, восстанавливающие микрофлору кишечника (линекс, бифиформ, примадофилус).
При необходимости можно принимать ферменты (мезим, панзинорм, фестал, вобэнзим).
Профилактика кишечных инфекций

- Соблюдение правил личной гигиены. Мытье рук перед едой.
- Употребление в пищу тщательно вымытых овощей и фруктов, правильно термически обработанных продуктов. Нельзя есть просроченную еду, как бы ни было жалко ее выбрасывать.
- Воду можно пить только кипяченую или бутилированную.
- Следует предпочитать домашнюю еду и отказаться от разнообразной готовой продукции, особенно от фастфуда из сомнительных ларьков.
Итак, кишечной инфекцией может заболеть и взрослый, и ребенок. Лечение в основном тоже одинаковое, если не брать во внимание деток, находящихся на грудном вскармливании. Главная особенность заключается именно в восстановительном процессе, который зависит от правильно определенной диеты.
Читайте также:


