После вывиха образовалась киста
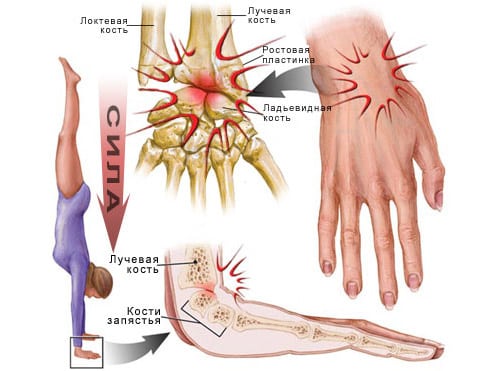
В большинстве случаев к вывиху руки приводят неожиданные падения, при которых человек ударяется кистью. Это может случиться во время пробежки по неровной местности, занятия в спортзале или в быту. Спровоцировать вывих может и резкий прямой удар по лучезапястному суставу.
Определение и классификация
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
В медицине вывихом называют нарушение конгруэнтности суставных поверхностей костей вследствие их смещения. Это приводит к нарушению функций сустава и уменьшению объема движений в нем. Причина подобного явления – дисконгруэнтность, то есть несоответствие формы суставных поверхностей друг другу.
Кисть состоит из запястных, пястных и фаланговых костей. Под воздействием травмирующего фактора сместиться может любая из них. Травматологи выделяют вывихи запястных, пястных костей и фаланг пальцев. В данной статье речь пойдет о смещении костей запястья.
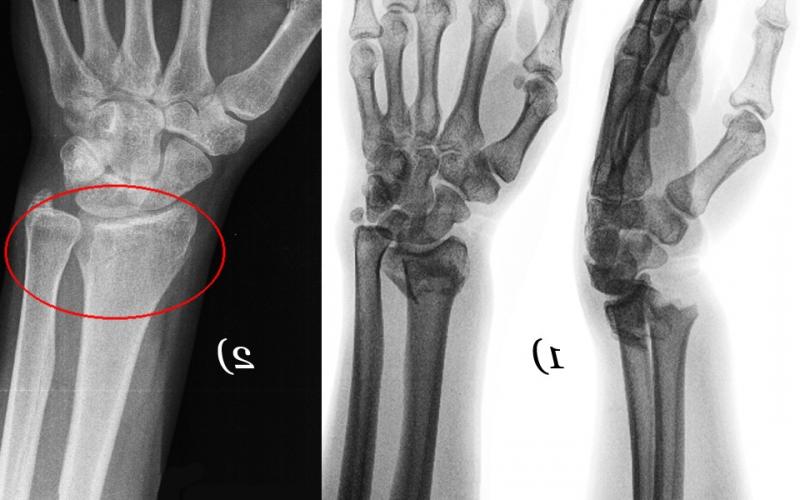
Таблица 1. Виды вывихов кисти руки
| По характеру смещения | |
| Истинный | Характеризуется полным смещением запястных костей относительно суставной поверхности лучевой кости |
| Перилунарный | Проявляется тыльно-центральным смещением всех костей запястья, за исключением полулунной. Часто сопровождается различными переломами |
| Другие вывихи | Запястье состоит из 8 мелких костей. Под воздействием травмирующих факторов смещаться может любая из них. Ввиду анатомических особенностей строения чаще всего происходит вывих костей верхнего ряда запястья (ладьевидная, полулунная) |
| По давности | |
| Свежие | О свежих вывихах речь идет в том случае, если с момента травмы прошло менее 3-х суток |
| Несвежие | Несвежими называют смещения, которые произошли максимум за 2 недели до обращения в больницу |
| Застарелые | После травмы прошло больше двух недель. Подобные вывихи плохо поддаются лечению |
| По наличию осложнений | |
| Неосложненные | Характеризуются смещением суставных поверхностей костей без переломов, разрыва связок, сухожилий и т. д. |
| Осложненные | Сопровождаются повреждением нервов, сосудов, мягких тканей. В ряде случаев у больных выявляют внутрисуставные переломы костей запястья |
| По возможности закрытого вправления | |
| Вправимые | Репозицию костей можно успешно выполнить без хирургического вмешательства. Вправимыми считаются все свежие неосложненные вывихи |
| Невправимые | Восстановить конгруэнтность суставных поверхностей закрытым методом невозможно. В этом случае врачи выполняют хирургическое вмешательство. К невправимым относится большинство застарелых и осложненных вывихов |
Симптомы вывиха руки
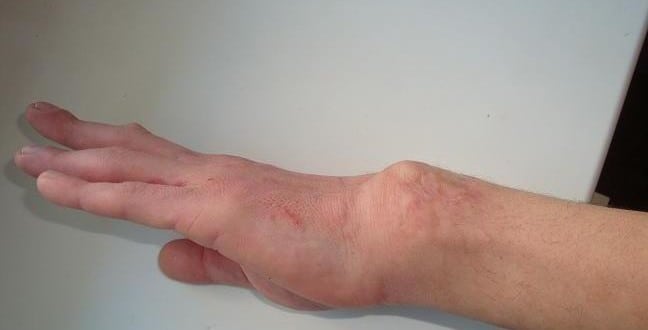
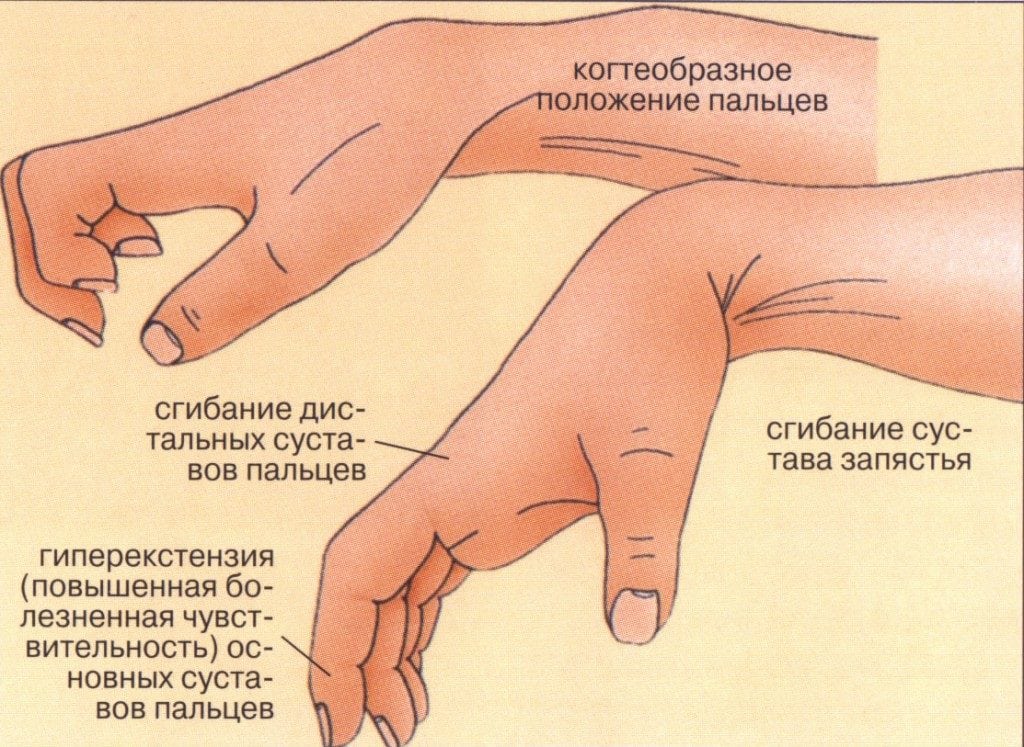
Первый явный признак патологии – это резкая боль в верхней конечности. Она возникает в момент травмы и доставляет больному немало страданий. Человеку становится трудно двигать рукой, а в области запястья у него появляется выраженный отек. Еще один типичный симптом вывиха кисти – деформация руки. Довольно часто ее можно увидеть невооруженным взглядом.
Поставить диагноз по одной клинической картине невозможно. Для этого врачам необходимо обнаружить признаки вывиха руки на рентгенограмме. Во время обследования специалисты выявляют у больного смещение одной или нескольких костей запястья.
Что делать при вывихе руки
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
В первую очередь, пострадавшую конечность нужно иммобилизировать, то есть зафиксировать в вынужденном положении. Ни в коем случае нельзя пытаться самостоятельно выполнить вправление: это может навредить человеку и заметно усугубить его состояние. Больного нужно как можно быстрее доставить в больницу.
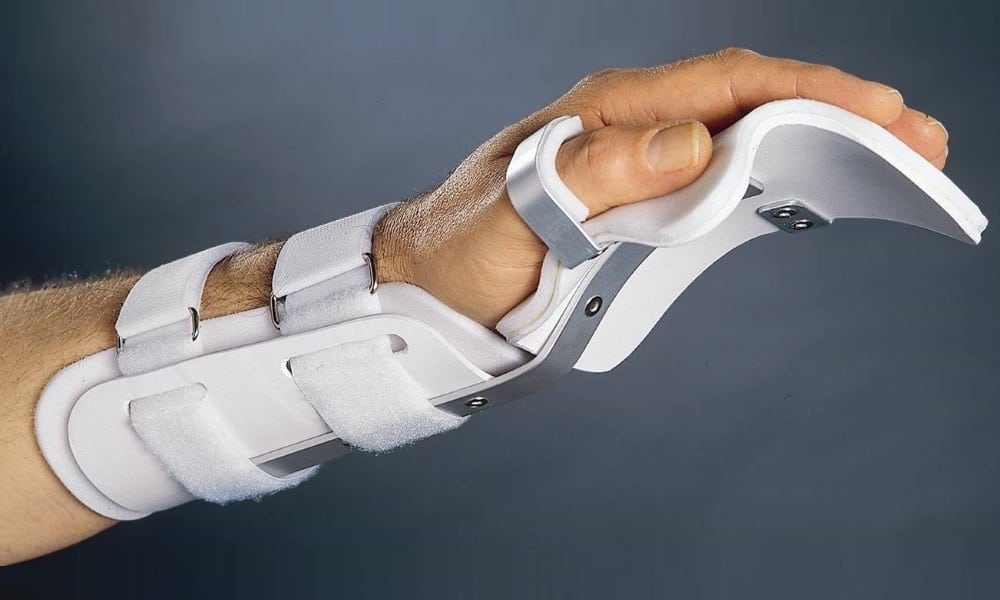
Чтобы облегчить боль, вы можете дать пострадавшему любое обезболивающее средство. В этом случае лучше всего подойдет Кеторолак или Кетанов. К поврежденному запястью можно приложить холодный компресс или пакет со льдом.
Лечение в больнице
После подтверждения диагноза врачи определяются с лечебной тактикой. Чаще всего они выполняют закрытое вправление с дальнейшей фиксацией кисти гипсовой лонгетой. Спустя 4 недели гипс снимают и оценивают состояние лучезапястного сустава. При наличии нестабильности хирурги выполняют фиксацию спицами Киршнера.
После снятия гипсовой повязки пациент проходит реабилитацию. Она включает лечебную гимнастику, массаж, физиопроцедуры. Все эти мероприятия помогают восстановить функции запястья и полный объем движений в нем.
Если врачам не удается выполнить вправление закрытым способом, они используют компрессионно-дистракционный аппарат Илизарова. При осложненных вывихах медики проводят хирургическое лечение вывихов кисти руки. В случае повреждения срединного нерва операцию делают без промедлений.
Что будет, если не лечиться
Все осложненные вывихи требуют немедленного лечения. При отсутствии медицинской помощи они могут приводить к безвозвратной потере функций кисти.

Вывих кисти — довольно распространённая травма, которая в большинстве случаев связана с падением на рефлекторно вытянутую вперед руку с упором на кисть или с непосредственным ударом по кисти.
Виды вывихов кисти:
- вывих костей запястья (ладьевидной, гороховидной, полулунной, трехгранной, колючковидный, головчатый, трапециевидной, трапеции);
- вывих пальца на руке;
- вывих пястной кости;
- вывих дистального лучелоктевого сустава;
- вывих лучезапястного сустава.
Очень часто вывих запястья сопровождается разрывом связок или переломом костей. При подозрении на вывих необходимо как можно скорее обратиться к врачу — правильное и своевременное лечение поможет быстро восстановить функциональность кисти.
- Симптомы вывиха кисти
- Первая помощь при вывихе кисти
- Консервативное лечение вывиха кисти
- Хирургическое лечение вывиха кисти
- Реабилитация после вывиха кисти
- Комплекс упражнений при вывихе кисти
Симптомы вывиха кисти
Вывих суставов кисти часто воспринимается как ушиб. Однако основные признаки и симптомы вывиха кисти помогут дифференцировать травму:
- после удара или падения ощущается резкая боль в ушибленном месте, которая заметно усиливается при попытке подвигать кистью;
- в течение пяти минут кисть опухает;
- невозможно совершить полноценные движения;
- возможна деформация кисти — в месте расположения сустава может образоваться ямка или выступ;
- на ощупь кисть в поврежденном месте горячее, чем другие участки руки;
- возможно нарушение чувствительности пальцев (при повреждении нервных волокон).

Для постановки диагноза врач проводит тщательный осмотр травмированной руки, в ходе которого уточняет, при каких обстоятельствах была получена травма. В большинстве случаев назначается проведение рентгенографии, иногда может потребоваться проведение МРТ.
Первая помощь при вывихе кисти
Первая помощь при вывихе кисти может быть оказана до визита к врачу. В первую очередь нужно обездвижить руку (не запястье и кисть, а именно всю руку), согнув её в локте и прижав к торсу. Зафиксировать руку в подвешенном состоянии можно с помощью косынки или другой ткани, протянутой через шею. Затем рекомендуется приложить холод — это позволит остановить развитие отека. Если используете лед, рекомендуется прикладывать его через ткань, а не на голую кожу. Ни в коем случае не нужно самостоятельно вправлять сустав. Это может только усугубить состояние пострадавшего. Для купирования боли можно дать любое обезболивающее средство. После проведенных процедур необходимо доставить пострадавшего в травмпункт для оказания квалифицированной медицинской помощи.

Консервативное лечение вывиха кисти
Хирургическое лечение вывиха кисти
Оперативное вмешательство требуется в редких случаях — при защемлении нерва, повреждении сосудов или полном разрыве связок. В таких случаях назначается операция, в ходе которой будет восстановлено полноценное кровоснабжение кисти и возвращена двигательная функция. Также хирургическое лечение вывиха кисти оправдано, если при развитии осложнений пострадавший длительное время не обращался за врачебной помощью. В таком случае проводится аппаратное вытяжение и фиксация сустава спицами Киршнера. Спицы снимаются через 1-4 месяца, после чего делается повторный рентгеновский снимок для контроля восстановления анатомического расположения сустава.
Реабилитация после вывиха кисти
После любого метода лечения (консервативного или хирургического) назначается комплекс реабилитационных мер. Исключение составляет лишь легкий вывих кисти руки, когда необходимость реабилитации определяется врачом в каждом конкретном случае. При вывихе кисти программа реабилитации состоит из физиотерапевтических процедур, массажа и лечебной физкультуры.

Физиопроцедуры и массаж помогут нормализовать обменные процессы в поврежденном участке, а комплекс лечебных упражнений, составленный врачом-реабилитологом, ускорит восстановление подвижности сустава и укрепит травмированные связки. Выполнение упражнений под присмотром специалиста поможет избежать неблагоприятных последствий вывиха.
Комплекс упражнений при вывихе кисти
Вывих кисти — распространенная травма, встречающаяся как в спортивном мире, так и в жизни обычных людей. Анатомические особенности строения кисти задают ей высокую подвижность, но и повышенную уязвимость перед травмами. Без наличия сопутствующих повреждений врач осуществит вправление вывиха кисти, после чего назначит консервативное лечение и последующий комплекс занятий с реабилитологом. Это позволит избежать повторного вывиха в будущем и скованности движений кисти. В большинстве случаев полное восстановление наступает в течение месяца.
Патологические новообразования различаются размером, по строению эпителиальные и ложные без устилки эпителия. По механизму образования их различают — приобретенные (инфекционного, травматического характера) и врожденные, возникающие при порочном дегенеративном формировании в эмбриональный период. Костная киста на ноге, как правило, рамолиционная, образующая очаг воспаления тканей, с последующим омертвением и разложением пораженной части. Различают дизонтогенетические, травматические, паразитарные, ретенционные, опухолевые.
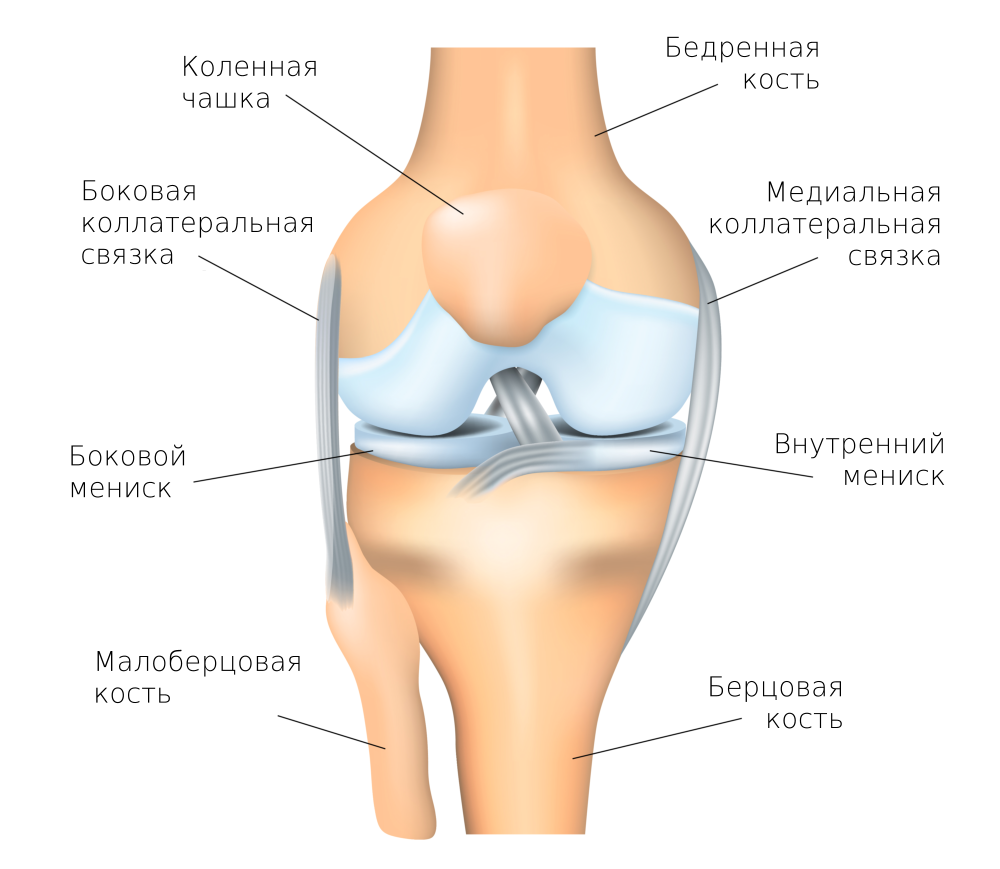
Коленный сустав ![]()
Строение сустава характеризуется следующими признаками:
- подвижные скелетные кости, покрытые гиалиновым хрящом — буфером движения, разделяющим сустав на две камеры, под которым расположена субхондральная кость, поддерживающая его структуру, трофику;
- суставная микрополость, содержащая синовиальную жидкость, питающую хрящевую ткань для обеспечения гладкости движения коленного сустава, включает мениск;
- суставная оболочка герметически плотно окружает суставную микрополость, предохраняющую сустав от внешних повреждений;
- внутренний слой костно-фиброзного канала (суставной оболочки) состоит из синовиальной оболочки, наполненной кровеносными сосудами;
- протеогликаны – высокомолекулярные белковые соединения, образующие вещество соединительной ткани для выработки смазочного материала.
Сустав непосредственно окружен мышечными связками, сухожилием, нервными волокнами, кровеносными сосудами. Все суставные элементы кроме хрящевых, имеют нервные окончания, следовательно, являются возможным источником боли. Выполняет двигательную, опорную функции организма.
Воспаления, новообразования нижних конечностей
Гигрома – новообразование, состоящее из 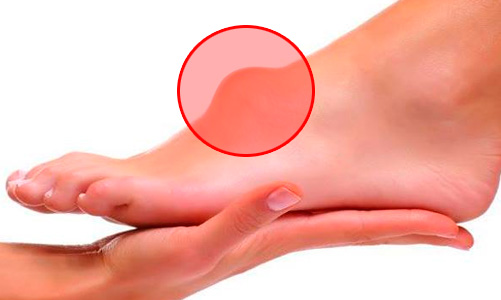
скопления жидкости слизи, фибрина и капиллярной крови. Возникает как результат воспалительных процессов суставной микрополости травматического, инфекционного характера.
Тендовагинит – воспалительное заболевание суставной оболочки, возникающее вследствие инфекционных поражений суставов (артрит), однотипного механического воздействия – профессиональная однотипная нагрузка на сустав.
Бурсит – воспаление слизистых оболочек сустава по причине инфицирования, травм, нагрузки.
Синовиома – опухоль внутреннего слоя оболочки сустава, вызванная нарушением обмена веществ микрополости, вследствие травм, а также инфекционных поражений эндотелия, которым устлана вся внутренняя оболочка.
Эндотелий – орган, диффузно находящийся во всех тканях организма, синтезирующий субстанции для обеспечения проведения процесса фибролиза, поддержания уровня АД, фильтрационной функции почек. Реагирует на инфекционные, химические, органические, анатомические повреждения посредством тромбообразования, оседания липидных конгломератов.
Остеоартроз – дегенеративно-дистрофическое изменение сустава, синовиальной оболочки, периартикулярных мышц тела.
Объединяет группу заболеваний, при которой в патологический процесс вовлекается весь сустав, включая субхрональную кость и синовиальную оболочку. Основные клинические симптомы – боль, деформация, приводящая к недостаточному функционированию органа. Болезнь инициирована наследственными, метаболическими, травматическими, эволюционными причинами.
Исход артроза – полное разрушение сустава с формированием полной его неподвижности, утратой амортизационной функции хрящевой ткани. Результатом являются дистрофические и некротические процессы в субхондральной кости.
Основные принципы лечения – ограничение нагрузки, соблюдение ортопедического режима, ЛФК, физиотерапия.
Гонартроз – воспаление коленного сустава, коксартроз – бедренного.
Киста – рамолиционного типа образуется в тканях при очаговом воспалении, с последующим размягчением отмершего участка ткани.
Киста на ноге под коленом
Киста Бейкера — это подколенная грыжа, 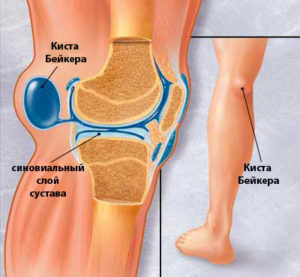
названная кистой Бейкера по имени обнаружившего ее доктора У. Бейкера. Представляет собой эластичное новообразование, располагающееся с внутренней стороны коленной чашечки.
При некоторых случаях киста возникает и исчезает бессимптомно. В других случаях возникают симптомы:
- возникновения уплотнения в форме шарика;
- обширной боли колена, близлежащих тканей;
- болезненного ощущения при сгибании-разгибании.
К причинам возникновения относят заболевания опорно-двигательного аппарата, систематические нагрузки на коленный сустав, травмы.
При возникновении грыжи вследствие остеартрита, применяют медикаментозное лечение кортикостероидами, применяя препараты — Гидрокортизон, Кортизон, Альдостерон. При недостаточном отклике на лечение, возникающем рецидиве, проводят хирургическую операцию по удалению.
- метод прокола стенки полости с введением препарата;
- метод аспирационного оттока;
- оперативное лечение.
Введение препарата кортикостероидной группы проводится металлическим шприцом, прокол производится непосредственно в центре грыжи. Одного-двух введений препарата через определенные промежутки времени бывает достаточно для снятия опухоли, болевых ощущений, воспалительного процесса.
Аспирационный дренаж грыжи выполняют при помощи толстой в диаметре иглы, высасывая содержимое опухоли шприцом. После вводят противовоспалительные средства. Двигательные функции быстро восстанавливаются.
При отсутствии положительного результата, возникновении рецидива – роста кисты, скованности движения, увеличенного объема коленного сустава – проводят хирургическую операцию по удалению новообразования. Патологическую опухоль рассекают и удаляют.
Наиболее частым осложнением является произвольный разрыв кисты. При этом скопленная жидкость попадает в икроножные мышцы, что вызывает отечность голеностопа и тканей. Разрыв сопровождается воспалением тканей, их покраснением, наблюдается повышение температуры тела, зуд, острая боль. Осложнений разрыв, как правило, не приносит. При приеме противовоспалительных препаратов, обезболивающих – жидкость рассасывается за 10-20 дней.
Киста стопы
Киста на стопе ноги возникает, как 
правило, в пяточно-кубовидном, таранно-пяточном суставах. Причиной возникновения выступает, как правило, тендовагинит – воспаление внутренней оболочки сухожилия. По этиологии различают инфекционный и асептический тендовагинит.
Это патологический процесс, вызванный воспалением инфекционного, травматического характера, характеризуется появлением болей в области пораженного участка. При пальпации обнаруживается экспансивная опухоль с характерной крепитацией. Ткани на границе с опухолью деформируются, вызывая острые боли. Происходит распространение отека на голень, икры. Острая форма может переходить в хроническую форму, при которой характерно ограничение движений.
Воспалительный процесс не специфической формы, проходит с нагноением тканей, при этом повышается температура тела, появляется озноб. Возможно развитие лимфоденита.
Опухолеподобные процессы у детей
Киста на ноге у ребенка может быть следствием врожденной патологии, в детской онкологии рассматриваются опухолеподобные процессы, большинство относят к группе тератом – патологий, образующихся в результате нарушения между стволовой клеткой и ее окружением.
Кистозная нефрома у детей — доброкачественное поликистозное новообразование с эпителиальной выстилкой, заполненное эмбриональным секретом. Обычно четко ограничена.
Для предупреждения артрита, полиартрита детского возраста целесообразно провести операцию по удалению опухоли.
Профилактика возникновения
К профилактике возникновения новообразований относят:
- контроль веса;
- своевременное, полное излечение инфекционных заболеваний;
- диагностика и лечение заболевания опорно-двигательного аппарата;
- профилактика сердечно-сосудистых заболеваний.
Хроническая форма тендовагинита, симовиомы может привести к развитию хронических заболеваний опорно-двигательного аппарата – ревматизму, артритам.
Фармакотерапия
На первом месте лечения новообразований 
стоит терапия нестероидными противовоспалительными препаратами для снятия воспалительного процесса, острой боли. В фазе острой боли практикуют введение кортикостероидов непосредственно в центр воспаления. Необходима консультация врача для назначения адекватного лечения.
Заключение
Диагностическое исследование опухолевых новообразований включает сбор анамнеза, рентгеноскопию, сбор анализов крови на гормональные нарушения и инфекции, гистологические исследования. Своевременное обращение к специалисту позволит избежать наступления хронических форм нарушения и болезней опорно-двигательного аппарата.
Киста в плечевом суставе – это круглая опухоль доброкачественного характера. По размерам образование способно достичь пары сантиметров. Кистозное формирование выглядит в виде почти недвижимой оболочки вокруг суставного экссудата. Еще следует заметить, что новообразование не спаяно с подкожной клетчаткой на плече, обладает чёткими контурами и уплотнённой структурой.

Круглая опухоль доброкачественного характера.
Причины возникновения
Медики определили основные факторы, которые способны спровоцировать развитие кистозной опухоли в суставной ткани плеча или локтя. Патология способна сформироваться:
- при артрозе, артрите, остеоартрозе;
- при бурсите либо образовании тендовагинита;
- при частом травматизме или сильном одноразовом поражении сустава;
- при интенсивных занятиях спортом, нагрузках либо напряженной физической работе.
Кто подвержен риску?
Киста плечевого сустава способна сформироваться у каждого человека. Хотя в большей степени склонны к появлению подобных новообразований люди:
- занимающиеся спортом;
- у которых работа связана с поднятием тяжестей;
- которым диагностирована общая суставная патология;
- с травмой плечевого сустава в анамнезе.
Симптомы
Проявление симптоматики на фоне кистозного образования в плече обусловлено размерами опухоли. На ранней стадии её формирования признаки слабо выражены либо заболевание протекает вовсе бессимптомно. В процессе увеличения кисты в месте ее локализации формируется выпуклость. В результате пациент предъявляет жалобы на наличие:
- дискомфортных ощущений;
- болей (когда человек двигает суставом);
- покалывания;
- онемения.

Под кожными покровами можно определить образование округлой формы.
Во время ощупывания пораженной области под кожными покровами можно определить образование округлой формы. Суставы функционируют нормально. Иногда отмечается появление небольшой скованности в движениях плечами.
Диагностика
Чтобы выявить подобное заболевание в плечевом суставе, назначаются диагностические мероприятия. Для начала нужно пройти ультразвуковое исследование плеча. Данная процедура – это самый простой и дешевый метод диагностики, не оказывает негативного воздействия на организм. Проведение УЗИ данной области дает возможность провести оценку состояния всех плечевых элементов, мышечных и связочных волокон, хрящевой ткани и самого новообразования, причём довольно информативно.

Патология на рентгене.
Полученная информация позволит доктору точнее определить, насколько поражено плечо. Кроме того, если потребуется, врач назначает ещё и рентгенологическое исследование этого участка. Благодаря этой диагностике специалист сможет точно определиться с плотностью тканей опухоли и её локализацией. Затем больному нужно сдать анализ крови и пройти МРТ, чтобы понять каков характер и этиология новообразования.
Лишь получив все результаты обследований, доктор сможет точно сказать, имеется ли кистозное формирование в суставной ткани плеча, проанализировать состояние костей и суставов, определиться с фактором, спровоцировавшим развитие патологии. Это, в свой черед, даст возможность определиться со схемой медикаментозной терапии и необходимым физиотерапевтическим лечением.
Кроме того, в целях диагностики может понадобиться проведение пункции, при которой осуществляется забор жидкого содержимого с пораженной плечевой суставной ткани. Данную манипуляцию выполняют с помощью тонкой и длинной иглы, определяя локализацию опухоли по рентгенологической пленке. Процедуру проводят под местным обезболиванием.

Пункция опухоли плечевого сустава.
Затем проводят лабораторное исследование полученного синовиального экссудата для определения фактора, спровоцировавшего развитие патологической опухоли — травма плеча либо развитие воспалительного процесса на фоне инфицирования. Подобная диагностика назначается обязательно, когда врач принимает решение проводить лечение с помощью антибиотиков. Благодаря такой процедуре появляется возможность выявления чувствительности изначальной инфекции к разным группам медикаментов.
По окончании манипуляции на область сустава накладывается тугая повязка, а иногда возможно использование в этих целях гипса. Цель выполнения подобной иммобилизации – снижение напряжения на плечо, существенное ограничение его движений, но полностью обездвиживать пациента не следует. Немаловажным является своевременное начало восстановительных мероприятий, чтобы не атрофировалась мускулатура, ответственная за поддержание суставной ткани. Однако нагружать плечо нужно не мгновенно, а понемногу повышая уровень нагрузки.
Лечение
Назначение соответствующего лечения кисты плечевого сустава должно проводиться врачом в соответствии с полученными результатами исследований, а также с учетом симптоматики патологии.
При кистозном формировании небольших размеров обычно назначают консервативное лечение. Цель подобной терапии – устранение синовиального экссудата из опухоли. Подобную манипуляцию проводят, делая прокол новообразования специальной иголкой. Когда жидкость будет удалена, полученную пустоту подвергают старательной санации с помощью антисептического препарата. Помимо этого, по окончании манипуляции пациенту назначают курсовое лечение нестероидными противовоспалительными средствами в инъекционной форме.

Используют целебные средства в форме мази.
Чаще всего разрастание новообразования по окончании курса уколов останавливается. После выполнения всех процедур на плечо накладывается тугая повязка и гипс. Когда же гипс и повязка будут сняты, пациенту прописывают лечение:
- компрессами;
- физиотерапевтическими процедурами;
- целебными средствами в форме мази.
Через некоторое время, из-за неизбежного напряжения плеча, происходит повторное наполнение полости синовиальным экссудатом. Как следствие может потребоваться вторичное выполнение прокола.
При проведении традиционного хирургического вмешательства ткани новообразования удаляют в полном объёме. Послеоперационная рана зашивается специальным швом, укрепляющим суставную ткань плеча.
Проведение операции при патологии плечевого сустава показано при наличии:
- опасности ущемления сосудов либо сжатия нервных рецепторов;
- риска формирования тромбоза;
- быстро увеличивающегося по габаритам формирования, которое способно вскрыться самостоятельно;
- тяжелого воспаления.
Эта терапевтическая методика при доброкачественном образовании в суставной ткани плеча наиболее оптимальная. Она подразумевает иссечение кистозной ткани хирургическим путем с использованием для больного местного обезболивания.
Артроскопическое устранение патологического формирования обладает некоторыми преимуществами:
- снижается возможность образования отрицательных реакций и серьёзных осложнений;
- операция продолжается приблизительно 30 минут;
- нет необходимости во вскрытии суставной ткани плеча.
По окончании процедуры на плечо больного накладывается гипс и тугая повязка. Сустав начинает функционировать по-прежнему буквально через 8-10 дней после выполнения операции.
В качестве дополнения к медикаментозной терапии и в восстановительный период после оперативного вмешательства врач может назначить применение физиотерапевтических процедур:
- электрофореза;
- УВЧ;
- лазеротерапии;
- ультразвука.
Данные манипуляции способствуют укреплению плечевого пояса, снятию мышечного спазма, ускорению циркуляции крови. Но такое лечение имеет некоторые противопоказания к использованию. Запрещено посещать эти процедуры при острой боли и выраженном воспалении в суставной ткани плеча.
Народные средства
При кистозном формировании на раннем этапе, для устранения воспалительного процесса и болевого синдрома, можно воспользоваться средствами нетрадиционной медицины. В настоящее время существует много всевозможных рецептов:
- Траву чистотела нужно измельчить, залить горячей водой, так чтоб она покрыла сырьё, настаивать в течение 15 минут. Настой используется для постановки компрессов на очаг поражения дважды в день.
- Сок алоэ нужно смешать с лимонным соком в равных количествах (по 1 ст. ложке), добавить стрептоцид (1 грамм). В полученном растворе смачивается ткань и прикладывается к поврежденному плечу на ночь.

Делаются компрессы из сока алоэ и сока лимона.

Лист капусты смазывают медом и прикладывают к опухоли.
Но следует учесть, что лечение только нетрадиционными методиками не избавит окончательно от кистозного образования в плече. В любом случае требуется получить консультацию врача и пройти курс медикаментозной терапии.
Профилактика
Любое заболевание проще предотвратить, нежели потом продолжительное время лечиться, проходить всевозможные процедуры, а иногда и подвергаться оперативному вмешательству. Это относится и к кистозному образованию в плечевой суставной ткани, и к кисте головки плечевой кости. По этой причине, если появились подозрения по поводу формирования этой патологии, нужно сразу нанести визит врачу.
Прибегнуть к специализированной помощи необходимо при:
- обнаружении в районе плеча небольшого выпячивания, не провоцирующего болей;
- возникновении незначительных дискомфортных проявлений при движении плечевым поясом;
- появлении систематического чувства онемения в плечах.

Нужно выполнять специальную гимнастику сустава.
В целях профилактики следует:
- Избегать активной физической нагрузки на плечо (не поднимать тяжелые предметы).
- Избегать любого травмирования суставов плеча.
- Укреплять мышцы, находящиеся вблизи плечевого сустава. Нужно выполнять специальную гимнастику, которую поможет разработать специалист по физподготовке.
Читайте также: