Посттравматические изменения большеберцовой кости
Переломы проксимального конца большеберцовой кости
Переломы большеберцовой кости тотчас ниже уровня коленного сустава называются переломами проксимального конца большеберцовой кости. Проксимальный конец большеберцовой кости – это ее верхняя расширенная часть, участвующая в образовании коленного сустава.
В дополнение к перелому возможно одновременное повреждение окружающих мягких тканей – кожи, мышц, нервов, кровеносных сосудов и связок. Лечение всех этих повреждений должно выполняться одновременно. Во многих случаях для восстановления прочности, подвижности и стабильности голени, а также снижения риска развития посттравматического остеоартрита лечение таких повреждений хирургическое.
Коленный сустав – это самый крупный несущий нагрузку сустав человеческого тела. Он образован тремя костями: бедренной, большеберцовой и надколенником. Связки и сухожилия как прочные веревки удерживают эти кости вместе. Они же работают и как некие сдерживающие структуры, обеспечивающие возможность одних движений и препятствующие другим. Дополнительную стабильность коленному сустава обеспечивает также форма сочленяющихся суставных поверхностей костей.
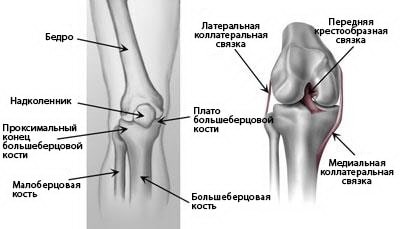
(Слева) Проксимальный конец большеберцовой кости – это верхняя часть кости, участвующая в образовании коленного сустава. (Справа) Связки соединяют бедренную кость с большеберцовой и малоберцовой костями.
Выделяют несколько типов переломов проксимального конца большеберцовой кости. Это могут быть поперечные переломы или переломы с образованием нескольких костных фрагментов (оскольчатые переломы).
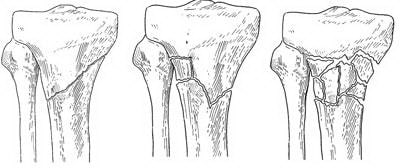
Примеры различных типов переломов проксимального конца большеберцовой кости.
Иногда эти переломы распространяются в коленный сустав, разделяя суставную поверхность большеберцовой кости на несколько отдельных фрагментов. Такие переломы называются внутрисуставными или переломами плато большеберцовой кости.
Верхняя поверхность большеберцовой кости (плато) образована губчатой костью, напоминающей по виду пчелиные соты и более мягкой, чем кость нижележащих отделов большеберцовой кости. Переломы плато большеберцовой кости возникают вследствие давления нижнего конца бедренной кости на более мягкую кость плато наподобие пресса. В результате такого воздействия губчатая кость сминается и поверхность плато погружается вглубь.
Подобное повреждение суставной поверхности может вести к изменению нормальной оси конечности и со временем – развитию остеоартрита, нестабильности и ограничения движений в коленном суставе.
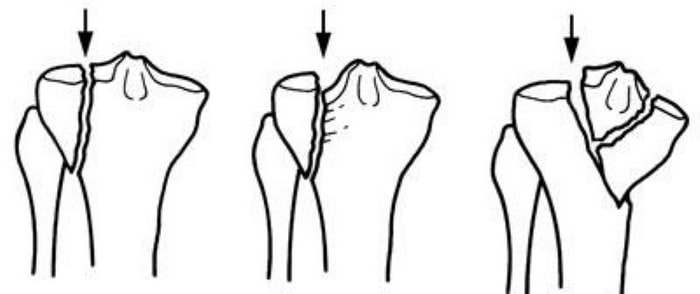
Варианты переломов большеберцовой кости, проникающие в коленный сустав и затрагивающие плато.
Переломы проксимального конца большеберцовой кости могут быть закрытыми, т.е. без повреждения кожных покровов, и открытыми. При открытых переломах костные фрагменты перфорируют кожу либо имеется рана, сообщающаяся с местом перелома. Открытые переломы сопровождаются более значительным повреждением окружающих мышц, сухожилий и связок. Они характеризуются более высоким риском инфекционных осложнений и заживают дольше закрытых.
Переломы проксимального конца большеберцовой кости могут быть результатом стрессовых нагрузок (постепенно формирующийся перелом на фоне необычных и интенсивных физических нагрузок) или патологических изменений самой кости (рак или инфекция). Однако чаще всего эти переломы возникают в результате травмы.
У лиц молодого возраста эти переломы часто являются результатом высокоэнергетической травмы, например, падения со значительной высоты, спортивной травмы или автомобильной аварии.
У лиц пожилого возраста с низким качеством костной ткани такие переломы могут возникать в результате низкоэнергетической травмы (например, падения с высоты собственного роста).
- Боль, усиливающаяся при нагрузке на ногу
- Отек коленного сустава и ограничение движений
- Деформация – коленный сустав может выглядеть не так, как обычно
- Бледность, похолодание стопы – основание подозревать нарушение кровоснабжения
- Онемение стопы или ощущение покалывания – позволяет заподозрить повреждение нервов или слишком сильный отек мягких тканей голени
Если после травмы у вас появились названные симптомы, немедленно обратитесь в ближайшее экстренное приемное отделение.
Доктор расспросит вас о обстоятельствах полученной вами травмы, об имеющихся у вас жалобах и других возможных проблемах со здоровьем, например, нет ли у вас сахарного диабета.
Доктор осмотрит мягкие ткани в области коленного сустава на предмет кровоизлияний, отека, открытых ран, оценит чувствительность и кровообращение голени и стопы.
Дополнительные методы исследования
- Рентгенография. Это наиболее распространенный метод диагностики переломов, который позволяет в т.ч. оценить характер имеющегося перелома.
- Компьютерная томография (КТ). КТ позволяет более точно оценить характер перелома, дает доктору ценную информацию, касающуюся тяжести перелома, и помогает ему выбрать наиболее оптимальную тактику лечения.
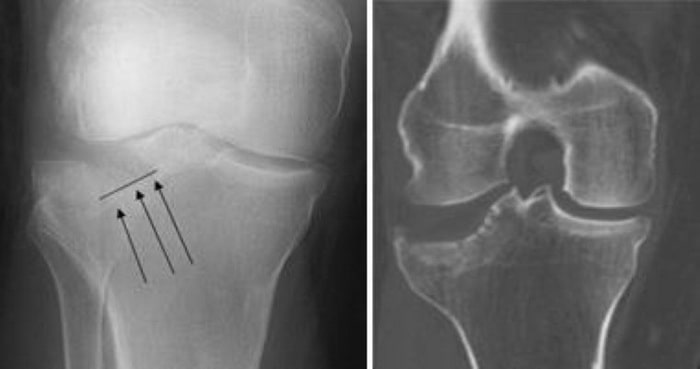
Рентгенографию (слева) и КТ (справа) нередко назначают для оценки локализации перелома и характера смещения костных фрагментов.
- Магнитно-резонансная томография (МРТ). Этот метод исследования используется для визуализации мягких тканей, например, сухожилий и связок. В рутинной диагностике переломов большеберцовой кости этот метод не применяется, однако он позволяет выявить сопутствующие повреждения мягких тканей в области коленного сустава. Кроме того, если у вас есть все признаки перелома плато большеберцовой кости, однако на рентгенограммах его не видно, может быть назначена МРТ. При переломах обычно бывает реакция со стороны окружающего перелом костного мозга, что хорошо видно на МРТ и что означает, что перелом все же есть.
- Другие исследования. Доктор может назначить вам исследования других областей тела, чтобы исключить повреждения и там (голова, грудь, живот, таз, позвоночник, руки, другая нога). Иногда назначаются специальные исследования, помогающие оценить состояние кровообращения конечности.
Лечение переломов проксимального конца большеберцовой кости может быть консервативным и хирургическим. Каждый из этих методов имеет свои преимущества и недостатки.
Решение об оперативном лечении должно приниматься совместно пациентом, членами его семьи и лечащим врачом. Предпочтительный метод лечения выбирается исходя из типа перелома и индивидуальных запросов пациента.
Составляя план лечения, доктор учитывает несколько вопросов, в т.ч. ваши ожидания, образ жизни и состояние вашего здоровья.
У физически активных пациентов хирургическое восстановление сустава обычно является оптимальным методом лечения, позволяющим максимально полно восстановить стабильность и подвижность сустава и минимизировать риск развития посттравматического остеоартрита.
У других пациентов, однако, преимущества хирургического лечения могут быть не так очевидны. Некоторые сопутствующие заболевания или исходные проблемы с нижней конечностью могут свести на нет возможные преимущества операции. В таких случаях операция лишь увеличивает возможные риски для пациента (риски анестезии или инфекции, например).
Открытые переломы. При повреждении кожных покровов в области перелома возможна контаминация перелома бактериальной флорой и развитие инфекции. В таких случаях показано максимально раннее хирургическое лечение, направленное в т.ч. на очищение загрязненных мягких тканей и снижение риска инфекции.
Наружная фиксация. При значительном повреждении мягких тканей (кожи и мышц) в области перелома или если состояние вашего здоровья внушает опасения относительного того, как вы перенесете обширную операцию, доктор может временно наложить вам наружный фиксатор. При этой операции в кости выше и ниже уровня перелома вводятся металлические спицы или стержни, которые фиксируются к аппарату наружной фиксации. Последний представляет собой рамку, удерживающую кости в правильном положении до тех пор, пока вы не будете готовы к операции.

В ранние сроки после травмы и без того поврежденные кожа и мягкие ткани в области перелома могут подвергнуться еще более значительному повреждению в результате операции. В таких случаях с целью временной стабилизации перелома и создания условий для заживления мягких тканей может быть наложен наружный фиксатор.
Компартмент-синдром. В небольшом числе случаев отек мягких тканей голени может быть выраженным настолько, что начинает угрожать кровоснабжению мышц и нервов голени и стопы. Это состояние называется компартмент-синдромом, и оно требуют немедленного хирургического лечения. Во время операции, называемой фасциотомией, выполняются вертикальные разрезы стенок мышечных футляров голени. Эти разрезы оставляются открытыми и закрываются только через несколько дней или недель после операции, когда отек купируется. В некоторых случаях для закрытия таких разрезов необходима кожная пластика.
Консервативное лечение включает иммобилизацию гипсом или брейсом, а также ограничение движений и нагрузки на ногу. В процессе такого лечения доктор периодически будет назначать вам контрольную рентгенографию для оценки сращения костей. Движения в коленном суставе и нагрузка на ногу будут зависеть от типа перелома и особенностей выбранного метода лечения.
Существует несколько методов, позволяющих хирургу добиться восстановления правильного положения костных фрагментов и удержания их в этом положении до наступления сращения.
Внутренняя фиксация. Во время этой операции костные фрагменты сначала возвращаются в свое нормальное положение. В этом положении они удерживаются специальными фиксаторами – интрамедуллярными стержнями или пластинами и винтами.
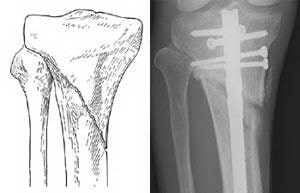
(Слева) Перелом проксимального конца большеберцовой кости. (Справа) Такой же тип перелома, фиксированный интрамедуллярным стержнем.
При переломах проксимальной четверти большеберцовой кости, если линия перелома не проникает в сустав, возможная фиксация как стержнем, так и пластиной. Стержень вводится в костномозговой канал в центре кости, а пластина фиксируется винтами к наружной поверхности кости.
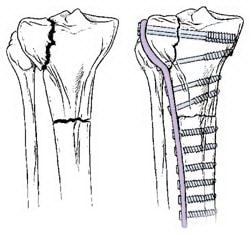
Переломы, проникающие в сустав, обычно требуют стабилизации пластиной. Пластина фиксируется к наружной поверхности кости.
Пластины и винты обычно используются при переломах, проникающих в сустав. Если перелом сопровождается вдавлением суставной поверхности, для восстановления нормальной анатомии и функции сустава необходимо восстановить эту суставную поверхность. После этого обычно образуется дефект кости в области перелома. Такие дефекты заполняются костным материалом, взятым у самого пациента или из костного банка. Также возможно использование синтетических или естественных продуктов, стимулирующих регенерацию кости.
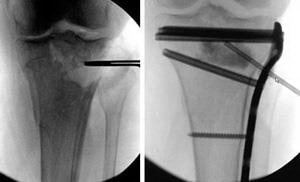
При вдавленных переломах для восстановления сустава необходимо вернуть вдавленный фрагмент не место. Это уменьшает риск развития остеоартрита и нестабильности. После этого в области перелома обычно образуется дефект (слева), который заполняется костью, синтетическими или естественными материалами (справа).
Наружные фиксаторы. В некоторых случаях мягкие ткани в области перелома могут быть повреждены настолько, что использование внутренних методов фиксации не представляется возможным. В таких случаях описанный выше наружный фиксатор может использоваться в качестве окончательного метода лечения и снимается только после сращения перелома.
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения. Это неотъемлемая часть процесса заживления. Врач и медицинские сестры сделают все необходимое, чтобы уменьшить выраженность болевого синдрома и тем самым ускорить процесс вашего восстановления.
С целью обезболивания в послеоперационном периоде применяются различные типы препаратов: опиоиды, нестероидные противовоспалительные препараты и местные анестетики. С тем, чтобы оптимизировать их эффект и снизить потребность в опиоидных анальгетиках препараты могут назначаться в различных комбинациях друг с другом.
Помните, что хотя опиоиды и позволяют эффективно купировать послеоперационный болевой синдром, они являются наркотиками и к ним возможно развитие привыкания. Наркотическая зависимость и передозировка наркотиков давно уже стали социально значимыми проблемами в большинстве развитых стран. Применение опиоидов возможно только по назначению врача. Как только болевой синдром становится менее выраженным, от них лучше отказаться. Если этого не происходит в течение нескольких дней после операции, проблему следует обсудить с лечащим врачом.
Доктор расскажет вам, когда лучше всего начать восстановление движений в коленном суставе для предотвращения его контрактуры. Это зависит от того, как хорошо заживают мягкие ткани в области перелома и насколько прочно фиксированы костные фрагменты.
Раннее восстановление движений иногда начинается с пассивной мобилизации коленного сустава, когда физиотерапевт без вашего участия аккуратно осуществляет движения в суставе либо для этого используется специальный аппарат.
При многооскольчатых переломах или низком качество костной ткани переломы могут срастаться медленней, в связи с чем разрешить мобилизацию суставов доктор может разрешить позже.
Что касается нагрузки на ногу, то чтобы избежать проблем, необходимо четко соблюдать все рекомендации доктора, касающиеся этого вопроса.
Вне зависимости от выбранного метода лечения, консервативного или хирургического, доктор скорее всего запретит вам наступать на ногу до появления первых признаков сращения перелома. Безопасно опираться на ногу можно будет только через 3 месяца или даже позже. В этот период вам придется пользоваться костылями или ходунками. Также для дополнительной стабилизации перелома вам, возможно, придется использовать брейс для фиксации коленного сустава.
Доктор будет регулярно назначать вам контрольную рентгенографию для оценки темпов сращения перелома. При консервативном лечении эти рентгенограммы назначаются в т.ч. для исключения вторичного смещения фрагментов. Когда доктор решит, что перелом уже достаточно стабилен, вы сможете нагружать ногу, однако и в этом случае вы все равно еще будете периодически пользоваться костылями или ходунками.
Когда вы только начнете нагружать ногу, у вас будет чувство, что нога слабая, не держит вас и плохо вас слушается. Это нормально, однако мы все же рекомендуем вам поделиться этой информацией с вашим доктором. Для вас будет подобран план реабилитационных мероприятий, который позволит восстановить нормальную силу мышц и движения в суставах.
Ваш физиотерапевт как тренер будет сопровождать вас на протяжении всего реабилитационного периода. Строго соблюдая все рекомендации и отказавшись от вредных привычек, вы быстро поймете, как на самом деле все хорошо и быстро у вас получается. Например, если вы курите, доктор или физиотерапевт могут порекомендовать вам отказаться от этой привычки. Некоторые врачи считают, что курение мешает нормальному сращению переломов и могут даже порекомендовать профессионалов, которые помогут вам бросить курить.
Поскольку переломы проксимального конца большеберцовой кости могут проникать в коленный сустав, в отдаленным периоде после перелома у пациента могут возникнуть проблемы с этим суставом, связанные с ограничением движений, нарушением стабильности, а также выраженные в виде посттравматического остеоартрита.
Доктор обсудит с вами все вопросы, касающиеся ваших личных проблем, рисков и ожиданий. Также доктор расскажет вам, как ваша травма может повлиять на вашу повседневную жизнь, работу и т.д. в будущем.
Больные с переломами и дефектами больше-берцовой кости, как правило, осложненными остеомиелитом, составляют значительную часть инвалидов с последствиями повреждений конечностей (от 6 до 30%) Во второй половине XX в. в лечении этой категории пострадавших произошли значительные изменения, которые были связаны с распространением в нашей стране метода Илизарова.
Однако высокая частота неудовлетворительных исходов лечения таких пациентов сохраняется, и исключительная сложность решения данной проблемы определяется прежде всего особенностями анатомии голени.
Особенности строения голени и патогенез посттравматического остеомиелита большеберцовой кости
Как известно, основной анатомической особенностью голени является поверхностное расположение большеберцовой кости. Результатом этого является высокая частота открытых переломов большеберцовой кости, которые составляют до 60% при травмах мирного времени. Исключительно близкое расположение отломков кости к краям кожной раны и частое их выстояние способствуют возникновению остеомиелита большеберцовой кости (схема 32.4.1).
Размеры дефекта могут существенно увеличиться после первичной хирургической обработки раны. Если же хирург не владеет современными методами пластической и реконструктивной хирургии, то костные фрагменты могут остаться обнаженными, что неизбежно приводит к развитию остеомиелита. Этому способствуют и особенности кровоснабжения кожи, покрывающей иередневнутреннюю поверхность большеберцовой кости.
Таким образом, при развитии посттравматического остеомиелита большеберцовой кости всегда имеется поражение ее участков, радикальное удаление которых приводит к появлению (увеличению уже имеющихся) дефектов кости.
Последние, как правило, сочетаются с дефектами или обширными Рубцовыми изменениями мягких тканей в очаге поражения, что делает лечение пациентов данной группы еще более сложным. Решение этой задачи под силу лишь травматологам, специализирующимся в выполнении пластических и реконструктивных операций и владеющим их сложной техникой.
Классификация дефектов большеберцовой кости
Многочисленные комбинации дефектов мягких тканей и большеберцовой кости обобщены в виде классификации, разработанной авторами в 1997 г. (схема 32.4.2).
В основу классификации положено выделение 3 групп пациентов:
1) на уровне дефекта большеберцовой кости (независимо от его величины) имеется относительно полноценный покров мягких тканей; в связи с этим в их пластике нет необходимости;
2) продольные границы дефекта покровных тканей и дефекта большеберцовой кости совпадают, а костные отломки имеют удовлетворительный мягкотканный покров; в этом случае при пластике дефекта большеберцовой кости кровоснабжаемыми костными трансплантатами необходима и пластика дефекта покровных тканей; в последней нет необходимости только при несвободной костной пластике по Илизарову, когда сближение и контакт санированных концов костных отломков устраняют и дефект кожи;
3) дефект мягких тканей значительно превышает по своим продольным размерам величину дефекта большеберцовой кости; в связи с этим костно-пластические операции могут осуществляться либо одновременно, либо после восстановления полноценного кожного покрова.
Существенные различия в реализации планов лечения в пределах каждой из выделенных групп возникают в зависимости от характера дефекта большеберцовой кости (краевой или циркулярный) и его величины. При этом в каждом из этих вариантов могут быть предложены и наиболее рациональные методы лечения (см. схему 32.4.2).
Лечение больных с краевыми дефектами большеберцовой кости без значительного нарушения ее механической прочности
При краевом поражении большеберцовой кости ее механическая прочность остается достаточной для опорной функции конечности, если сохранено не менее половины поперечника кости. В этом случае показаний для костной пластики, как правило, нет и основной задачей лечения является устранение гнойного очага. В зависимости от состояния мягких тканей в области дефекта большеберцовой кости тактика лечения может быть следующей.
Дефект кожи на уровне очага отсутствует. При удовлетворительном состоянии мягких тканей на уровне очага поражения (рис. 32.4.1, а) проводится санация остеомиелитического очага с максимальным сохранением непораженных участков кости. Пластика остеомиелитической полости может осуществляться лоскутами из местных тканей (использование неизмененных мышц вблизи очага поражения) либо островковыми лоскутами на центральной или периферической сосудистой ножке.
Использование мышечных лоскутов на широком основании. Мышечные лоскуты на широком основании часто применяются при пластике остеомиелитических полостей. Как правило, используют мышечные лоскуты на центрально расположенном основании, хотя возможна и пересадка мышц на периферической тканевой ножке (рис. 32.4.2).
Данная операция показана в следующих случаях:
— при нормальном состоянии используемых мышц (отсутствие рубцовых изменений тканей и питающих мышцу сосудистых пучков);
— если пересадка мышцы не приведет к значительному нарушению контуров передней поверхности голени, что имеет важное значение прежде всего у женщин;
— при относительно небольших дефектах большеберцовой кости;
— когда дефект перекрывается дугой ротации мышечного лоскута и при этом последний не подвергается значительному перегибу.
Отметим, что выкраивание мышцы, прилежащей к большеберцовой кости на уровне очага поражения, имеет существенный недостаток, так как в связи с повреждением сосудистых связей между мышцей и костью кровоснабжение последней может снизиться, а это, как известно, является прогностически неблагоприятным фактором, увеличивающим вероятность рецидива остеомиелита.
Следует отметить, что если хирург использует мышечный лоскут на дистально расположенном основании, то он должен быть уверен в том, что в мышечный фрагмент входит хотя бы один питающий сосудистый пучок. В противном случае кровоснабжение мышечного лоскута может оказаться недостаточным.
Наиболее часто используют мышцы передней группы голени, с помощью которых может быть выполнена пластика даже значительных дефектов кости либо ее обнаженных участков. Реже используют головки икроножной мышцы или камбаловидную мышцу. Их перемещение вызывает значительное нарушение контуров голени.
Пересадка островковых мышечных лоскутов является эффективным методом пластики дефектов большеберцовой кости, который имеет ряд преимуществ. В частности, выделенная на сосудистом пучке мышца является более мобильной и может быть перемещена в любом направлении. Во-вторых, за счет удаления избытка мышечной ткани может быть достигнуто меньшее изменение контуров поверхности сегмента на уровне очага поражения. В-третьих, дуга ротации этих лоскутов во многих случаях может перекрывать удаленные анатомические зоны.
В абсолютном большинстве случаев для пластики используют передний большеберцовый сосудистый пучок, на ветвях которого выкраивают мышечные лоскуты. Различают два основных варианта выделения фрагмента мышцы: без перевязки магистрального сосудистого пучка и с его перевязкой.
В первом случае мышечный лоскут формируют на ветвях магистральных артерии и вены, если длина этих ветвей позволяет переместить участок мышцы на достаточное расстояние (рис. 32.4.3).
В связи с тем, что длина отрезка сосуда до его вхождения в мышцу относительно невелика (до 2—3 см), такой лоскут может быть выделен лишь в непосредственной близости от очага поражения. Это не всегда возможно из-за рубцового изменения тканей, включая мышцу. В некоторых случаях удается использовать более длинные ветви, которые, отойдя от основного ствола, проходят в межмышечных пространствах и впадают в мышцы, удаленные от магистральных сосудов на большее расстояние (рис. 32.4.4).
Использование такого варианта пересадки требует обязательного применения хирургом средств оптического увеличения и выделения анатомических образований на умеренно обескровленном операционном поле. Последнее предполагает наложение обескровливающей манжетки после лишь частичного отжатия крови из сосудистого русла конечности. Если проводится полное предварительное бинтование конечности с максимальным отжатием крови, то мельчайшие сосудистые пучки могут стать практически незаметными.
Пересадка островковых лоскутов с перевязкой основной сосудистой магистрали показана в тех случаях, когда другие варианты несвободной мышечной пластики не удаются из-за обширных рубцовых изменений тканей на уровне очага поражения. Сосудистую ножку целесообразно выделять за пределами рубцово-измененных тканей. Предпочтительно формирование лоскута на центральной ножке, когда основной сосудистый пучок перевязывают на более дистальном уровне (рис. 32.4.5). При последствиях тяжелой травмы конечности сохранение питания зоны костного дефекта на прежнем уровне может существенно повысить шансы на неосложненное заживление раны.
Однако в нижней трети голени при сохранении сосудистых связей переднего и заднего большеберцовых сосудистых пучков могут быть выкроены и лоскуты на периферической сосудиетой ножке. Этот прием может быть использован при расположении костного дефекта в дистальном метаэпифизе большеберцовой кости, на уровне которого уже нет достаточных массивов мышечной ткани (рис. 32.4.6).
При обширных рубцовых изменениях тканей в зоне переднего костно-мышечного футляра голени и(или) повреждения переднего больше-берцового сосудистого пучка могут быть использованы островковые лоскуты, выделенные на ветвях малоберцовых сосудов как на центральной, так и на периферической сосудистой ножке.
Однако в связи с глубоким расположением сосудов данное вмешательство во многих случаях является значительно более сложным, чем свободная пересадка кровоснабжаемого лоскута.
Сосуды трансплантата подключают к передним либо задним болынеберцовым сосудам, в зависимости от расположения костной полости. Так, при ее локализации по передней и латеральной поверхности кости легче наложить анастомозы с сосудами переднего большеберцового сосудистого пучка; по задней и медиальной — с задними большеберцовыми сосудами.
В конечном счете, выбор хирургом варианта сосудистого этапа операции индивидуален, а сосудистый пучок трансплантата может быть проведен в направлении к сосудам воспринимающего ложа но кратчайшему расстоянию — через дополнительный костный канал (рис. 32.4.7).
При более распространенном краевом поражении большеберцовой кости либо при наличии близко расположенных остеомиелитических очагов их можно как обрабатывать изолированно, так и превращать в один продольный дефект. В последнем случае оптимальным видом пластики образовавшейся полости часто является свободная пересадка кожно-мышечного лоскута.
Дефект мягких тканей соответствует по продольным размерам или превышает размеры дефекта большеберцовой кости (см. рис. 32.4.1, б, в). В пределах эпифиза и метафиза небольшие дефекты большеберцовой кости после их санации можно вести открыто с последующим вторичным заживлением, в том числе и с перемещением расщепленных кожных лоскутов на гранулирующую поверхность раны. Однако более надежные и быстрые результаты достигаются при пересадке в дефект расположенных вблизи очага интактных мышц или островковых лоскутов.
При краевых дефектах и дефектах мягких тканей, превышающих по длине 6—8 см, наилучшие результаты часто могут быть достигнуты при пересадке свободных лоскутов с осевым типом питания.
Важным требованием к этой операции является сохранение общих контуров сегмента, что достигается при соответствии толщины мягких тканей лоскута толщине мягких тканей по краям дефекта, иначе образуется заметный косметический дефект, часто неприемлемый даже для мужчин.
Наиболее подходящими для пластики трансплантатами часто являются окололопаточный, дельтовидный и лучевой лоскуты.
Периостит большеберцовой кости – это воспаление кости, которое может возникать вследствие травматических событий и других причин. Но, каковы симптомы и какие лекарства наиболее подходят для предотвращения воспаления?
Что такое периостит большеберцовой кости
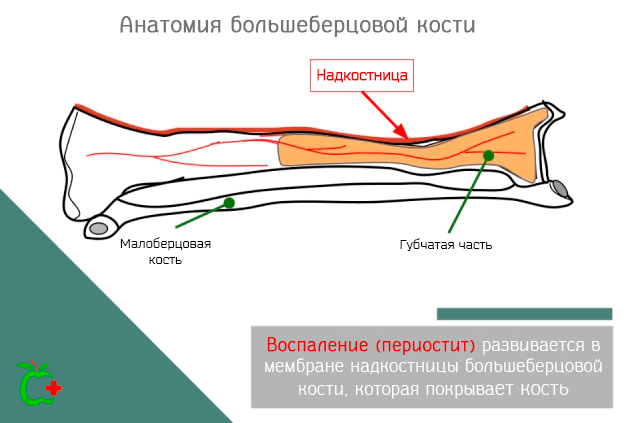
Периостит большеберцовой кости – это болезнь, которая затрагивает одну из двух длинных костей, которые образуют скелет ноги, точнее берцовую кость. В частности, воспаление затрагивает надкостницу, т.е. мембрану из соединительной ткани, которая покрывает все кости, в том числе большеберцовую кость, за исключением областей, покрытых хрящами.
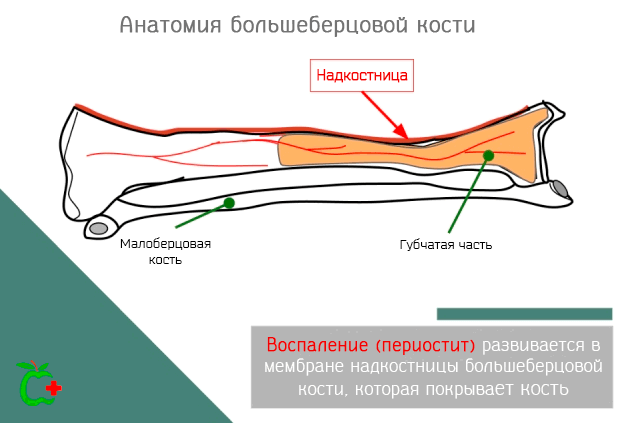
Периостит большеберцовой кости – это, обычно, следствие травмы, которая повлияла на зоны сцепления мышц с костью, реже может быть следствием бактериальной инфекции надкостницы.
В любом случае, независимо от характера воспалительного процесса, это стимулирует остеобласты внутреннего слоя надкостницы к производству новой костной ткани. Это особым образом влияет на анатомические области, пострадавшие от болезни: образуются костные пластины или даже аномальные возвышения костной ткани.
Симптомы воспаления надкостницы
Основным симптомом является локализованная боль в районе большеберцовой кости, пострадавшей от воспалительного процесса. Обычно, пострадавшие от воспаления зоны расширяются на 5-10 см и боль пронизывает всю часть, но также может быть локализована в определенных точках.
В начале заболевания боль появляется при нагрузках и исчезает во время отдыха, но с развитием воспаления становится острой и постоянной, затрудняет движения.
В воспаленной области может возникнуть покраснение, отёк и высокая чувствительность к пальпации. Боль обостряется при сгибании и вытягивании пальцев ноги.
Причины периостита большеберцовой кости
Как уже было сказано, периостит большеберцовой кости связан с воспалением соединительной ткани, которая покрывает кости.

Такое воспаление может быть вызвано:
- Бактериальной инфекцией, которые, как правило, достигают надкостницы через кровь. В этом случае периостит – следствие предыдущей инфекции. Эта ситуация, однако, очень редко встречается в нашей стране.
- Травмой. Гораздо чаще встречается периостит вызванный травмой большеберцовой кости. Травмы сопряжены с микроскопическими разрывами, из-за которых развивается воспалительный процесс.
Факторы риска периостита большеберцовой кости
Из сказанного раньше ясно, что особенно предрасположены к развитию патологии:
Спортсмены, в частности, те, которые занимаются подвижным спортом, например, бегуны, марафонцы, спринтеры, а также хопперы, волейболисты, баскетболисты и футболисты.
Вероятность воспаления надкостницы значительно повышается, если выполняются следующие условия:
- Слишком большая нагрузка без надлежащей подготовки.
- Проблемы осанки.
- Бег по пересеченной местности.
- Бег в гору или под гору.
- Использование слишком жесткой обуви.
- Неподходящая обувь. Один из факторов, который значительно увеличивает вероятность развития болезни. Бегуны должны заменять обувь, по крайней мере, каждый 450-500 км.
- Избыточный вес.
Неспортивные лица, имеющие проблемы осанки при ходьбе, увеличивающие нагрузку на мышцы ног.
Лица с пороками развития, такими как косолапие или плоскостопие, которые создают проблемы осанки при ходьбе, или ноги разной длины.
Диагностика периостита большеберцовой кости
Специалист, к которому вам следует обратиться, это врач-ортопед.
Чтобы сформулировать правильный диагноз он использует:
- Анамнестический анализ пациента.
- Анализ симптомов и признаков.
- Обследование конечности.
Поскольку симптомы в периостита большеберцовой кости имеют неспецифический характер, необходимо проведение дополнительных клинических исследований для исключения заболеваний со схожими симптомами.
Такие обследования включают:
- Рентген ноги, который помогает обнаружить аномалии надкостницы
- Сканирование костей, чтобы исключить какие-либо микротрещины в кости
- Ядерно-магнитный резонанс для выявления каких-либо образований, отёков на уровне костной ткани
Что делать при воспалении надкостницы большеберцовой кости
Если болезнь вызвана бактериальной инфекции, необходима терапия антибиотиками.
Если болезнь вызвана проблемами в мышцах, терапевтический протокол будет более сложным и, безусловно, более длинным.
Основной целью ухода является, прежде всего, устранение причин воспаления, а затем:
- Поддержание покоя, по крайней мере, в период, когда воспаление находится в своей острой фазе.
- Прикладывание ледяных компрессов в месте боли, по крайней мере, три раза в день.
- Введение противовоспалительных средств, как правило, противовоспалительных нестероидных средств.
- Местное введение кортизона. Но такие процедуры должны иметь ограниченную продолжительность и строго контролироваться специалистом, так как кортизон уменьшает прочность соединительных тканей и поэтому после первоначального эффекта, может усугубить ситуацию.
- Физиотерапевтические процедуры. Существует несколько видов процедур физиотерапии, которые могут использоваться для противовоспалительной терапии, но, чаще всего, применяют ультразвуковые средства.
После устранения воспаления необходимо восстановить тонус мышц, утраченный в период лечения.
Если существуют физические проблемы, например, плоскостопие, может потребоваться изготовление стелек для обуви с целью коррекции осанки во время ходьбы.
Как предотвратить воспаление большеберцовой кости
Коррекция следующих факторов риска поможет существенным образом снизить вероятность возникновения периостита большеберцовой кости:
- Постепенное увеличение нагрузки, с правильной подготовкой.
- Использование подходящей обуви с амортизирующей подошвой.
- Предотвращение появления избыточного веса.
- Исправление проблем осанки как статичных, так и динамических.
- Отказ от тренировок на пересеченной местности и длинных подъемов и спусков по горам.
Читайте также:


