Препараты для лечение анкилозирующего спондилита
Спондилоартрит (СПА) — это группа объединенных хронических воспалительных ревматических заболеваний аутоиммунной природы, характеризующиеся общими клиническими, рентгенологическими и генетическими особенностями. В зависимости от первичной локализации очага поражения выделяют аксиальную и периферическую формы СПА. Аксиальный СпА (АксСпА) включает в себя рентгенографический АксСпА, который по своей сути является синонимом анкилозирующего спондилоартрита (АС), при наличии характерной клинической картины данной патологии наряду с рентгенологически подтвержденным сакроилеит и нерентгенографичний АксСпА, когда поражение крестцово-подвздошных суставов рентгенологически еще не проявляют, однако клинические признаки АС имеющиеся. 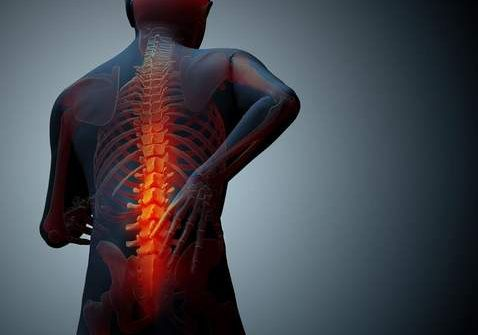
К периферийному СпА относят псориатический артрит (ПСА), реактивный артрит, артрит, ассоциированный с воспалительными заболеваниями кишечника (болезнь Крона, язвенный колит) и недифференцированный СпА. Кроме того, у многих пациентов встречаются в различных сочетаниях ентезиты, периферийные артриты, поражения глаз (увеиты), сердца и аорты (миокардиты и поражения аортального клапана — аортитом), почек (IgA-нефропатия) и т.д..
Наиболее распространенным и типичным АС, относится к группе заболеваний, наносят огромный медико-социальных и экономических убытков любом государстве, значительно ухудшая качество жизни больных в связи с быстрой потерей трудоспособности. По данным различных исследований, от 13 до 20% больных АС полностью теряют работоспособность через 20 лет после начала заболевания.
АС обычно дебютирует в молодом возрасте, его развитие в возрасте 45 лет и старше наблюдается крайне редко. Средний возраст дебюта этой болезни — от 20 до 40 лет. АС чаще встречается у мужчин, но нередко наблюдается и у женщин, у которых обычно имеет более доброкачественное течение и не приводит к выраженной деформации позвоночника. Распространенность АС ассоциируется с частотой выявления НLA-B27 и варьирует в широких пределах — от 0,15% в Финляндии до 1,4% в Норвегии и даже до 2,5% среди взрослого населения эскимосов Аляски, но в целом составляет 1: 200 взрослого населения, то есть 0,05%.
Распространенность АС не превышает 3-4 случаев на 10 тыс. Взрослого населения, причем в некоторых областях она еще ниже, тогда как в мире этот показатель варьирует в пределах 50-200 человек на 10 тыс.. Следует подчеркнуть, что за последние годы в нашей стране все же наблюдается рост числа таких больных, что может быть связано с улучшением диагностики, в частности с все более широким применением в рутинной клинической практике магнитно-резонансной томографии (МРТ), благодаря которой возможна ранняя диагностика АС еще до появления его рентгенологических изменений и, прежде всего, сакроилеита.
Этиопатогенез
Причины возникновения АС и пути его преодоления изучаются многими научными институтами мира, однако, несмотря на достигнутые многочисленные успехи, этиопатогенез полностью не расшифрован, а методики лечения данного заболевания, средств, которые полностью вылечили АС, не существует. В связи с этим остается актуальным поиск медикаментозных средств, которые эффективно предотвращали развития АС или замедляли воспалительный процесс в суставах и связках позвоночника, следствием чего является формирование анкилоза и деформаций.
Полученные к настоящему времени данные свидетельствуют о том, что ентезит как воспаление ентезису (места прикрепления сухожилия, связки, капсулы или фасции к кости) является специфическим проявлением АС. Морфологически ентезит проявляется зажигательной клеточной инфильтрацией лимфоцитами, плазматическими клетками и лейкоцитами с полиморфными ядрами и сопровождается эрозиями с явлениями склероза и деструкции. Местом первичной локализации ентезиту обычно крестцово-клубу суставы, однако распространены и другие участки: подвздошный гребень, седалищный бугор, большой вертел бедренной кости, надколенник и пяточная кость. В случае параллельного проведения МРТ и биопсии крестцово-подвздошных суставов выявлено, что при раннем сакроилеит воспалительный процесс развивается на грани кости и хряща с преобладанием Т-клеток и макрофагов. Подобные явления воспалительной инфильтрации и деструкции наблюдают как в ентезисах межпозвонковых дисков, так и в фиброзном кольце, которое также представлено волокнистым хрящом.
Явления воспаление кости и ентезиту обнаруживают во всех участках скелета, которые поражает заболевания, в частности в синовии, что свидетельствует о едином механизме развития АС.
Впервые имуногистологичне исследования ентезису выполнено на образцах, отобранных у 8 пациентов с спондилоартропатия и которые сравнили с такими же у пациентов с ревматоидным артритом и остеоартрозом (образцы ентезису бокового широкой мышцы или передней крестообразной связки взяли во время проведения артропластики). Выявлено, что костный мозг у больных спондилоартропатия был набухшим и содержал значительно больше Т-лимфоцитов, в частности Т-супрессоров, по сравнению с больными других групп. В этом и других подобных исследованиях доминирующей точкой зрения является то, что главным звеном патогенеза АС является взаимодействие Т-лимфоцитов с молекулой НLА-В27 в целом или ее патологическим фрагментом.
Доказано, что при АС имеет место дисбаланс CD8 + Т-клеточной (цитотоксической) ответы и активизация CD4 + Т-клеток (Th; лимфоцитов), которые отвечают за аутоиммунные реакции и развитие хронического воспаления. До недавнего времени преобладала концепция существования только двух типов Th-клеток. Однако в последние годы доказано наличие еще одной субпопуляции, так называемых Th17-клеток, является основным источником интерлейкина (ИЛ) -17, который в свою очередь индуцирует продукцию таких цитокинов, как ИЛ-1, ИЛ-6 и фактор некроза опухолей-α (ФНО -α). Известно, что подтип Th17-клеток, в частности ИЛ-17 играет важную роль в процессах деградации матрикса хряща за нарушения регуляции метаболизма хондроцитов и деструкции костной ткани.
В настоящее время уже известны исследования, где у больных АС отмечено повышенной концентрации ИЛ-17 в сыворотке крови и увеличенное количество циркулирующих полифункциональных Th17-клеток. Кроме того, имуногистологичний анализ ИЛ-17-секретирующих клеток показал, что частота их выявления была значительно выше в образцах позвонков больных АС по сравнению с такими больных остеоартритом.
По пролиферацию и активацию Th17 соответствует ИЛ-23, который является членом семьи ИЛ-12 и имеет с ним общий домен, общий аминокислотную последовательность, называется р40. Убедительным доказательством тесной взаимосвязи между Th17 и ИЛ-23 есть данные о том, что делеция гена ИЛ-23 или его блокировки приводит к отсутствию Th17-клеток.
Исследования последних лет показали, что ИЛ-23 и цитокины, которые он индуцирует (ИЛ-17, ИЛ-22), играют ключевую роль в иммунопатогенеза СПА. Системное увеличение их содержания в животных с экспериментально-индуцированным СпА путем введения гена, кодирующего субъединицу рецептора к ИЛ-23, привело к возникновению ентезиту, костного ремоделирования в местах этих ентезисив и аортита. Также есть сообщения, указывающие на увеличение содержания ИЛ-23 в сыворотке крови, периферийных и аксиальных суставах и кишечника. Недавнее имуногистологичне исследование продемонстрировало, что количество ИЛ-23-позитивных клеток в костном мозге позвонков больных АС была значительно выше по сравнению с образцами пациентов с остеоартритом и лиц без заболеваний позвоночника.
И дальше не отрицается ведущая роль ФНО-α в патогенезе АС, подтверждено обнаружением его повышенной концентрации в крестцово-подвздошных сочленениях, синовиальной оболочке и жидкости, суставной и мягких тканей, сыворотке крови, а также высокой эффективностью при АС применения моноклональных антител к ФНО-α.
Клиническая картина
Клиническая картина АС достаточно вариабельной, однако доминируют два основных проявления — боль воспалительного характера и ригидность мышц. Согласно критериям Рабочей группы по разработке оценочных стандартов для больных АС (2009; Assessment of SpondyloArthritis Иnternational Society, ASAS), боль воспалительного характера в спине характеризуется постепенным началом, появлением к достижению 40-летнего возраста, уменьшением после физической нагрузки, отсутствием улучшения в покое и наличием в ночные часы. Динамика воспалительного боли в позвоночнике является одним из критериев ответа на терапию и ремиссии заболевания.
Выраженность и длительность ригидности мышц адекватно отражает активность воспалительного процесса при АС, причем в большей степени, чем такие общепринятые лабораторные тесты, как скорость оседания эритроцитов (СОЭ) и уровень С-реактивного белка (СРБ), а ее динамика, как и динамика боли, имеет большое значение в оценке эффективности проводимой терапии.
Анализ двух основных симптомов — боли и ригидности мышц — важный для оценки воспалительной активности АС, поскольку при этом заболевании нет адекватных лабораторных тестов для ее определения, а показатели белков острой фазы имеют низкую чувствительность оценки воспаления и далеко не всегда коррелируют с выраженностью тканевых изменений.
Критериям ASAS, кроме анализа интенсивности боли и активности воспаления, принадлежит оценка функции локомоторного аппарата и глобальная оценка болезни пациентом, при этом должно быть улучшения не менее чем на 20% (ASAS20) или 40% (ASAS40) как минимум трех из четырех показателей и не допускается ухудшение одного из них.
На сегодня, учитывая данные ряда масштабных клинических исследований, удобным критерием оценки эффективности терапии следует считать интегральный индекс активности АС (ASDAS — Ankylosing Spondylitis Disease Activity Score), который охватывает не только клинические, но и лабораторные значения (содержание СРБ в крови). Отличительной особенностью ASDAS является суммарная детерминация как клинических, так и лабораторных данных, в отличие от широко используемых до недавнего времени монофункциональных показателей (BASFI — Bath Ankylosing Spondylitis Functionnal Index, BASMI — Bath Ankylosing Spondylitis Metrology Index) или суммарного индекса физической активности и тяжести АС BASDAI (Bath Ankylosing Spondylitis Disease Activity Index).
Для инструментального определения эффективности терапии используют индекс, указывает на оценку рентгенологической прогрессии, — mSASSS (Stoke Ankylosing Spondylitis Spine Score). Для дифференциальной диагностики АС применяют индексы, указывающие на состояние ентезисив — MASES (Maastricht Ankylosing Spondylitis Enthesis Score) и SPARCC (SрondyloArthritis Research Consortium of Canada).
Лечение
Главной мишенью терапии АС, исходя из концепции treat to target — Т2Т (лечение к достижению поставленной цели), является достижение стойкой ремиссии заболевания, основными критериями которой считается достоверное снижение клинической и лабораторно-инструментальной активности.
Новым направлением таргетной (целевой) терапии СпА применение биологических агентов (biologics) — противовоспалительных средств ХХ в., Введение которых стало революционным, поскольку привело к беспрецедентному улучшению не только клинической симптоматики АС, но и сдерживало рентгенологические признаки прогрессирования, способствовало существенному улучшению функций суставов и уменьшению смертности. Это генно-инженерные препараты, синтезированные с использованием современных биотехнологий и осуществляют целенаправленное (точечная, таргетной) блокировка ключевых элементов воспаления с помощью антител или растворимых рецепторов цитокинов, а также других биологически активных молекул. Их характерная особенность — селективное влияние на важнейшие звенья иммунопатогенеза воспалительных заболеваний при минимальной интерференции с нормальными механизмами иммунного ответа.
Согласно обновленным рекомендациям ASAS и Европейской антиревматической лиги (European League Against Rheumatism, EULAR) по ведению больных СпА (2014), основной целью лечения является максимальное сохранение качества жизни и социальной функции пациента путем контроля симптомов, предотвращение структурных изменений в суставах, нормализации или предотвращения потери их функции, минимизации риска. Цель лечения достигается с помощью постоянного мониторинга активности заболевания и коррекции терапии с учетом краткосрочных и долгосрочных результатов лечения.
Кроме того, согласно недавним рекомендациям американской коллегии гастроэнтерологов (American College of Gastroenterology), перед началом применения НПВП следует проводить тщательную оценку гастроинтенстинального и кардиоваскулярного риска, чтобы выбрать оптимальный режим лечения НПВП. У пациентов с высокими желудочно-кишечными и сердечно-сосудистыми рисками применения НПВП следует избегать и рассматривать альтернативную терапию АС.
Применение эффективных при ревматоидном артрите глюкокортикоидов (ГК) ограничено при АС только локальным использованием, а кратковременное системное их назначения (внутривенная пульс-терапия метилпреднизолоном или преднизолоном в течение 2 нед) может быть полезным только тогда, когда требуется быстрое снижение активности заболевания. Хворобомодификувальни антиревматические средства, в частности метотрексат, сульфасалазин и в меньшей степени — лефлуномид, как правило, активны при АС с периферийным артритом и недостаточно эффективны при АксСпА. Значительное повышение эффективности терапии АС произошло с началом использования в лечении этого заболевания биологической терапии, а именно ингибиторов ФНО α, которые считают препаратами второй линии.
Исходя из рекомендаций ASAS / EULAR (2014) по лечению АС, показаниями к применению ингибиторов ФНО-α является активная фаза заболевания ≥ 4 нед BASDAI ≥ 4 (по шкале от 0 до 10 баллов), неэффективность (непереносимость) не менее двух НПВП ≥ 3 мес, у больных с периферийным артритом или ентезитамы при неэффективности локального применения ГК и сульфасалазина (≥ 4 мес в дозе 3 г / сут). Улучшение на фоне применения анти-ФНО-α-терапии имеет наблюдаться через 6-12 нед, в случае его отсутствия лечения следует прекратить.
В плацебо-контролируемых исследованиях было установлено, что предикторами хорошего ответа на лечение ингибиторами ФНО-α является молодой возраст, короткая продолжительность заболевания (менее 10 лет), невыраженные функциональные изменения по BASFI, повышенный уровень СОЭ или СРБ, наличие воспалительных МРТ-изменений в крестцово подвздошных суставах и / или позвоночнике.
Сегодня на фармацевтическом рынке представлены пять представителей группы ингибиторов ФНО-α, которые отличаются между собой молекулярной структурой и способом введения, но продемонстрировали свою похожую высокую эффективность: моноклональные антитела инфликсимаб (ремикейд), адалимумаб (Хумира), голимумаб (симпони), цертолизумаб Пеголо (симзия) и растворимый рецептор ФНО-α этанерцепт (Энбрел). Только инфликсимаб применяют внутривенно медленно, в дальнейшем повторяют каждые 6-8 нед. Другие ингибиторы ФНО-α вводят подкожно, кроме голимумабу, который также экспериментально доступен для внутривенного введения.
Сейчас уже проведен ряд открытых и плацебо-контролируемых рандомизированных клинических исследований (РКИ) по изучению эффективности моноклональных антител к ФНО-α (ASSERT, ABILITY, ATLAS, GO-RAISE, RAPID-axSPA) и этанерцепт при АС. Анализ этих РКИ показал, что эффективность ингибиторов ФНО-α при СпА выше, чем при ревматоидном артрите. Причем, ингибиторы ФНО-α при АС можно использовать в виде монотерапии, без сопутствующего назначения метотрексата, как это рекомендуется при ревматоидном артрите.
Доказано, что инфликсимаб имеет высокую аффинность к ФНО-α, образует устойчивый комплекс с растворимыми и трансмембранными его формами, подавляя таким образом связывания этой молекулы с соответствующим рецептором. Вследствие такого взаимодействия происходит уменьшение выработки провоспалительных цитокинов, ограничения миграции лейкоцитов и экспрессии молекул адгезии на эндотелиальных клетках и лейкоцитах. Инфликсимаб подавляет активацию и, соответственно, функциональную активность нейтрофилов и эозинофилов, а также уменьшает выработку энзимов тканевой деструкции синовиоциты и хондроцитами.
В РКИ (n = 69), которое проводилось под руководством J. Braun et al., убедительно продемонстрировано, что уже на следующий день после введения инфликсимаба в дозе 5 мг / кг наблюдается существенное уменьшение утренней скованности, боли в суставах и позвоночнике, вплоть до полного их исчезновения. В 53% больных на 12-й неделе лечения наблюдается снижение суммарного индекса активности BASDAI на 53% по сравнению с 9% в группе плацебо. Частичная ремиссия АС наблюдалась у 20% пациентов только в случае терапии инфликсимабом. Последний активно влиял на все проявления АС, в том числе на признаки спондилита, артрита, ентезиту, острого переднего увеита. Достигнутый результат лечения сохранялся и после прекращения терапии.
Одновременное клиническое исследование, в котором приняли участие 40 больных с различными видами СПА, в том числе 11 пациентов с АС, продемонстрировало аналогичные клинические улучшения по показателям суммарного индекса активности BASDAI и функциональных изменений за BASFI течение 12 недель у больных, получавших инфликсимаб.
В крупнейшем на данный момент многоцентровом РКИ ASSERT (n = 279) через 24 нед лечения ответы ASAS20 достигли 61,2% пациентов на фоне лечения инфликсимабом по сравнению с 19,2% в группе плацебо (р 22.05.2016 0
Нестероидные противовоспалительные препараты, питание, упражнения при болезни Бехтерева (Июнь 2020).
Анкилозирующий спондилит (AS) - это тип артрита, который включает в себя позвоночник, крестцово-подвздошные суставы и другие суставы, такие как бедра и плечи. Это относится к категории артрита, называемой спондилоартропатией. Другие спондилоартропатии включают реактивный артрит и псориатический артрит. Мужчины развивают анкилозирующий спондилит в три раза чаще, чем женщины. Люди с анкилозирующим спондилитом развивают заболевание до 45 лет. Симптомы включают следующее:
- Частая боль в пояснице
- Задняя жесткость первой вещи утром или после длительного периода отдыха
- Боль или нежность ребер, лопаток, бедер, бедер и костных точек вдоль позвоночника
- Глазная боль, водянистые глаза, красные глаза, помутнение зрения и чувствительность к яркому свету (болезнь иногда поражает глаза и другие органы).
Точная причина анкилозирующего спондилита неизвестна. У многих людей с анкилозирующим спондилитом есть другие члены семьи с этим заболеванием. Маркер, известный как человеческий лимфоцитарный антиген (HLA) типа B27 (HLA-B27), обнаружен при анализе крови у большинства людей с анкилозирующим спондилитом, в то время как он также встречается в небольшом проценте от общей популяции. Этот анализ крови может помочь в диагностике анкилозирующего спондилоартрита.
Хотя AS преимущественно влияет на позвоночник, он также может влиять на другие суставы, такие как бедра, плечи, а иногда и другие суставы, включая колени, лодыжки, ноги и руки. Анкилозирующий спондилит может также влиять на другие части тела, кроме скелета, такие как глаза, сердце и легкие. Прогноз, как правило, хорош, но долгосрочные лекарства и физическая терапия необходимы для борьбы с болью и поддержания мобильности.
Ничто не лечит анкилозирующий спондилоартрит, но люди с болезнью могут уменьшить свою боль и сохранить свою мобильность. Лекарства обычно назначают для уменьшения боли и воспаления, которые вызывают суставную опухоль и могут способствовать боли. Упражнение является одним из самых важных видов деятельности по поддержанию и восстановлению подвижности суставов, уменьшению боли и укреплению мышц для улучшения осанки. Важное значение имеет здоровая диета и адекватный сон. Тепло или холод могут помочь облегчить симптомы. Применение тепла помогает расслаблять боль в мышцах и уменьшает боль и боль в суставах. Применение холода помогает уменьшить боль и суставы. Сгибание и подъем должным образом (с коленями, а не сзади) и перенос тяжелых предметов рядом с телом, когда это необходимо, защищают суставы и поддерживают функцию. Другие терапевтические меры включают спальную квартиру на спине на фирменном, поддерживающем матрасе и с помощью подушки, которая должным образом поддерживает шею.
Наркотики этого класса включают диклофенак (Cataflam, Voltaren), ибупрофен (Advil, Motrin), кетопрофен (Orudis), напроксен (Aleve, Naprosyn), пироксикам (Feldene), этодолак (Lodine), индометацин (индоцин), оксапрозин (Daypro), набуметон (Relafen) и мелоксикам (Mobic).
Как работают НПВП: НПВП не позволяют организму производить простагландины, которые были идентифицированы как причина боли и воспаления. НПВП предотвращают это путем ингибирования ферментов циклооксигеназы (СОХ), которые важны при образовании простагландинов клетками. Существует несколько видов противовоспалительных средств. Врачи рекомендуют NSAIDs как первый тип медицины, чтобы попытаться после того, как они первоначально диагностировали анкилозирующий спондилоартрит. Некоторые из этих препаратов можно купить без рецепта.
-
Кто не должен использовать эти препараты: Люди со следующими условиями не должны использовать НПВП:
- Аллергия на НПВС или аспирин
- Язвенная болезнь
- Нарушения кровотечения
- Нарушение функции почек
- Только некоторые НПВС должны использоваться людьми с условиями, требующими лечения с помощью разбавителей крови, таких как варфарин
- Тяжелая боль в желудке
- Кровавая рвота
- Кровавый или черный, смолистый стул
- Кровавая или облачная моча
- Необъяснимые кровоподтеки или кровотечения
- Проблемы с дыханием или дыханием
- Отек в области лица или вокруг глаз
- Сильная сыпь или красная зудящая кожа
Более новый класс НПВП, известный как ингибиторы ЦОГ-2 (или СОКСИ, включая Celebrex), уменьшает риск желудочно-кишечных осложнений и кровотечение с помощью НПВП. Однако обнаружено, что ингибиторы СОХ-2 имеют собственный потенциал, серьезные побочные эффекты, в том числе повышенный риск сердечного приступа, инсульта и сердечной недостаточности. Эти риски могут присутствовать в различной степени со всеми НПВП.

Анкилозирующий спондилит Тест IQ
Препараты этого класса, которые чаще всего назначаются для анкилозирующего спондилоартрита, - метотрексат (ревматикс) и сульфасалазин (азуртидин). Эти препараты обычно используются, когда НПВС неэффективны. Исследования показали, что эти препараты не помогают значительно с воспалением спинного мозга и лучше работают на воспаление в периферических суставах (таких как колени, руки и ноги).
- Как работает DMARD: эта группа включает в себя множество агентов, которые работают по-разному. Все они вмешиваются в иммунные процессы, способствующие воспалению.
- Кто не должен использовать эти препараты: людям со следующими состояниями не следует принимать метотрексат:
- Аллергия на метотрексат
- Алкоголизм
- Печень или почечная недостаточность
- Иммунологические синдромы дефицита
- Количество лейкоцитов
- Беременным женщинам не следует принимать метотрексат, поскольку он является тератогенным (вызывает серьезные проблемы с развитием ребенка).
- Кто не должен использовать эти препараты: людям со следующими состояниями не следует использовать сульфасалазин:
- Аллергия на сульфидные препараты, аспирин или аспириноподобные продукты (НПВП)
- Активная язвенная болезнь
- Тяжелая почечная недостаточность
- Токсичность для клеток крови
- Тошнота
- рвота
- Абдоминальные спазмы
- Запор
Препараты этого класса включают этанерцепт (Enbrel), инфликсимаб (Remicade), адалимумаб (Humira) и голимумаб (Simponi).
- Как работают ингибиторы ФНО: Эти агенты подавляют ключевые факторы, ответственные за воспалительные реакции в иммунной системе. Etanercept, инфликсимаб, адалимумаб и голимумаб являются антагонистами фактора некроза опухоли (TNF). TNF является естественным химическим веществом, которое способствует воспалению в организме. Антагонисты TNF блокируют TNF и, следовательно, уменьшают воспаление.
- Кто не должен использовать эти препараты: люди с тяжелой сердечной недостаточностью, активная инфекция, сепсис или активный туберкулез не должны принимать препарат. Пациенты с положительным результатом теста на кожу для туберкулеза или истории гистоплазмоза должны пройти лечение, чтобы уменьшить реактивацию этих инфекций.
- Применение: Etanercept принимается как подкожная (под кожу) инъекция один или два раза в неделю. Adalimumab принимается как инъекция два раза в месяц. Голимумаб принимается за инъекцию один раз в месяц. Инфликсимаб принимается в виде двухчасовой внутривенной инфузии. Это может быть дано в кабинете врача, в больнице или в другом амбулаторном учреждении. Он вводится каждые восемь недель после более частых доз. Все ингибиторы ФНО могут использоваться отдельно или с метотрексатом или сульфасалазином.
- Взаимодействие с лекарственными средствами или пищевыми продуктами: ингибиторы ФНО могут увеличить риск заражения или уменьшить количество клеток крови при использовании с другими иммуномодуляторами или иммунодепрессантами (например, противораковые агенты, кортикостероиды). Иммунизация некоторыми вакцинами может быть неэффективной.
- Побочные эффекты: ингибиторы ФНО следует использовать с осторожностью у людей с сердечной недостаточностью или нарушения функции почек. Если развивается серьезная инфекция, препарат следует прекратить. Обострение туберкулеза, заражение необычными организмами и редкое развитие лекарственно-индуцированной волчанки - другие редкие, но серьезные побочные эффекты. Ниже приводятся другие возможные побочные эффекты:
- Etanercept, adalimumab и golimumab иногда вызывают боль в области инъекций, покраснение и отек.
- Реакции на внутривенное вливание инфликсимаба могут возникать, например, одышка и ульи.
- лихорадка
- высыпание
- Простуда или грипп
- Расстройство желудка
- Тошнота
- рвота
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В статье представлены современные принципы терапии анкилозирующего спондилоартрита
Для цитирования. Кимова А.М. Современные принципы терапии анкилозирующего спондилоартрита // РМЖ. 2015. No 25. С. 1499–1503.
Классификационные модифицированные Нью-Йоркские критерии диагноза АС (1984):
1. Боль и скованность в нижней части спины – более 3-х мес., уменьшающиеся после физических упражнений и усиливающиеся в покое.
2. Ограничение движений в поясничном отделе позвоночника в сагиттальной и фронтальной плоскостях.
3. Уменьшение экскурсии грудной клетки (в сравнении с показателями нормы для пола и возраста).
4. Двусторонний сакроилеит 2–4 стадии или односторонний сакроилеит 3–4 стадии.
Диагноз определенного АС устанавливается при наличии рентгенологического и хотя бы 1 клинического критерия [3].
Заболевание может начаться в детском возрасте, но пик приходится на 3-е десятилетие (как правило, не позже 40 лет). Мужчины заболевают в 2–3 раза чаще, чем женщины. Более чем в 90% случаев выявляется генетический маркер HLA-B27. Несмотря на то, что клиническая картина АС описана еще полвека назад, диагноз АС устанавливается в среднем через 7–10 лет от начала первых проявлений. Это связано с рядом причин, таких как:
– разнообразие клинической картины в дебюте заболевания;
– внепозвоночные поражения, в связи с чем больные обращаются к различным специалистам;
– медленное развитие рентгенологических признаков сакроилеита, которые имеют решающее значение;
– спонтанные длительные ремиссии в первые годы болезни;
– отсутствие иммунологических маркеров;
– непостоянное повышение СОЭ и СРБ в первые месяцы и годы течения АС;
– отсутствие достаточных знаний о дебюте АС у врачей других специальностей.
Клиническая картина АС не зависит от пола и наличия HLA-B27. Примерно в 25% случаев заболевание появляется в детском возрасте. Далеко не всегда АС начинается со спондилита или сакроилеита.
Варианты начала заболевания
Поражение периферических суставов
Периферический артрит отмечается на протяжении всей болезни более чем у половины больных и начинается преимущественно с суставов нижних конечностей. Наиболее часто поражаются тазобедренные, коленные, голеностопные суставы, реже – височно-нижнечелюстные, плюсне-фаланговые, плечевые. Периферический артрит любой локализации является серьезной проблемой вследствие выраженных болей, а также из-за разрушения суставных поверхностей и нарушения функции. Наиболее неблагоприятным в отношении прогноза является коксит, нередко двухсторонний. Он чаще развивается у пациентов, заболевших в детском возрасте [8]. Периферический артрит при АС часто сочетается с энтезитами.
Увеит
Частота увеитов при системных ревматических заболеваниях составляет от 25 до 50%. Увеит является самым частым внескелетным проявлением АС, может быть манифестацией и долгое время – единственным проявлением заболевания. Увеит начинается остро и длится до 3 мес., имеет рецидивирующий характер, может поражать все отделы увеального тракта. В процесс поочередно могут вовлекаться оба глаза. У больных отмечаются боль в глазу, фотофобия, слезотечение, гиперемия конъюнктивы. Развитие осложнений приводит к снижению зрения и слепоте в молодом, трудоспособном возрасте. Слепота и слабовидение могут составить от 10 до 35% среди заболеваний глаза [9].
Поражение сердца и аорты
Поражение сердца и аорты определяет прогноз заболевания и тактику лечебных мероприятий. Известно отсутствие взаимосвязи между активностью и тяжестью поражения опорно-двигательного аппарата. Несмотря на то, что поражение сердечно-сосудистой системы зачастую протекает субклинически, на секции поражение аорты и клапанов аорты обнаруживают в 24–100% случаев [4, 11].
Ранняя постановка диагноза АС позволяет избежать ненужных обследований и уберечь пациентов от неправильной терапии, в т. ч. от оперативных манипуляций, ориентировать пациента на систематический прием нестероидных противоспалительных препаратов (НПВП), а при неблагоприятном прогнозе АС – назначить ингибиторы фактора некроза опухоли (анти-ФНО-терапия) в ранние сроки. Обучение лечебной физкультуре и здоровому образу жизни способствует более благоприятному исходу АС.
Лечение АС
Должно основываться на имеющихся в момент осмотра клинических признаках болезни (позвоночные, суставные, энтезисные симптомы), их выраженности, наличии индикаторов прогноза: активности болезни/ воспаления, функциональных возможностей/трудоспособности, структурных повреждений, вовлечения тазобедренных суставов, деформации позвоночника, общеклиническом статусе (возраст, пол, сопутствующие болезни и терапия), ожиданиях и предпочтениях пациента. Ведение пациента с АС требует обязательной комбинации нефармакологических и фармакологических методов лечения.
Немедикаментозные методы лечения
К немедикаментозным методам лечения относятся ежедневное выполнение комплекса физических упражнений, направленных на поддержание достаточного объема движения в позвоночнике и крупных суставах, укрепление скелетных мышц [12]; дыхательная гимнастика, массаж спины, физиотерапевтические процедуры с различными противовоспалительными мазями в виде фонофореза, бальнеолечение: радоновые и сероводородные ванны. Функциональное состояние позвоночника у лиц, регулярно занимающихся ЛФК и тренировкой мышц, лучше, чем у больных, по тем или иным причинам пренебрегающих упражнениями. Нефармакологические методы при АС могут включать образовательные программы – школы для больных. Они могут проводиться как в индивидуальном, так и в групповом режиме. Нефармакологические методы лечения при АС имеют лишь вспомогательное значение.
Хирургическое лечение
В случаях вовлечения в процесс тазобедренных суставов с развитием коксита и последующими функциональными нарушениями у больных может быть проведено эндопротезирование тазобедренного сустава. Операция на позвоночнике (корректирующая остеотомия) может проводиться при необходимости.
Несмотря на значительный прогресс в лечении АС в последнее время, остается много нерешенных проблем: мониторинг больных, иммуногенность ГИБП и их влияние на эффективность и безопасность терапии и т. д. Это оставляет тактику ведения и лечения больных АС в центре внимания ученых и врачей.
Читайте также:


