При ревматических заболеваниях лечение воспаления суставов

Ревматизм — распространенная болезнь. И хотя за последние годы отмечено снижение заболеваемости, все же 2—4 % населения различных стран страдают ревматизмом. Дети и подростки болеют чаще взрослых.
Ревматизм — это общее заболевание, поражающее весь организм, в том числе и суставы. Однако процесс в суставах, хоть и встречается часто, но не является главным. Основное при ревматизме — поражение сердца и сосудов, а у детей часто страдает и центральная нервная система.

Возбудитель ревматизма окончательно не установлен, но многие ученые считают, что это гемолитический стрептококк. Гнездясь в очагах хронической инфекции (миндалинах, кариозных зубах, носоглотке и т. п.), микробы отравляют организм токсинами, создавая состояние ненормально повышенной чувствительности — аллергии. На этом фоне обострение воспаления в очаге хронической инфекции, острый катар верхних дыхательных путей и т. п. могут вызвать приступ ревматизма. Не является случайностью его развитие у многих больных после ангины, обострение хронического тонзилита, скарлатины, фарингита, и других заболеваний стрептококковой природы.
Возникновению ревматизма способствуют переохлаждение, длительное пребывание на солнце, переутомление, нарушение режима, неблагоприятные бытовые условия и т. п. Предполагаемое семейное предрасположение к ревматизму не получило пока объяснения. Возможно, все дело в неблагоприятных условиях в отдельных семьях, облегчающих заражение стрептококком. Наследственный характер ревматизма не подтвержден.
При ревматизме возникают различные изменения в тканях, особенно в сердце и сосудах, где воспаление долго не затихает, приобретая хроническое течение со склонностью к обострениям (рецидивам). В отличие от этого изменения в тканях суставов неглубокие и кратковременные, а сам артрит имеет токсико-аллергический характер.

Клиническая картина и симптомы ревматического артрита
Среди, казалось бы, полного здоровья или спустя небольшой срок после ангины или других заболеваний температура тела повышается до 38—39 °С (реже до 40 °С и выше), появляются головная боль, иногда озноб, слабость, разбитость —признаки интоксикации. Иногда бывают боли в животе, сыпь на коже. Температура держится в течение нескольких дней на высоком уровне или снижается на 1— 1,5 °C утром, сопровождаясь значительным потоотделением, причем пот имеет своеобразный кисловатый запах.
Боли в суставах появляются в первый же день заболевания или на 2—3-й день лихорадки; опухают одновременно или поочередно сразу несколько суставов, т. е.отмечается множественность поражения. Чаще других бывают изменены коленные и голеностопные суставы, затем лучезапястные и плечевые, локтевые, реже всего поражаются тазобедренные и лишь при тяжелой атаке — мелкие суставы кистей и стоп. Практически воспаление может развиваться в любом суставе и обычно имеет симметричный характер.
Боли в пораженных суставах могут быть различными — от слабых до выраженных сильно. Иногда они настолько мучительны, что любая попытка изменить положение тела в постели причиняет больному тяжкие страдания, в связи с чем он лежит неподвижно, руки и ноги находятся в выпужденном положении, выражение лица страдальческое.
Опухание суставов обычно выражено нерезко, отмечается сглаженность контуров, изредка определяется небольшое скопление жидкости в суставе. Кожа бывает или нормальной окраски, или (над некоторыми суставами) покрасневшей, глянцевой и горячей на ощупь.
Суставные явления при ревматизме могут протекать и не столь ярко, а только в виде боли (без опухания) или с пебольшим опуханием единичных суставов.
У некоторых больных с началом атаки или позже выявляются признаки поражения центральной нервной системы — так называемая малая хорея, при которой развиваются непроизвольные беспорядочные движения и общая слабость мускулатуры. При ревматизме могут поражаться также легкие, плевра, почки, глаза и другие органы и системы.
Острый приступ ревматизма длится 1,5—2 месяца, переходя в подострый период продолжительностью в 3—4 месяцa; вся атака, таким образом, занимает в общей сложности 5—6 месяцев и на этом может благополучно закончиться. Нередко наблюдаются также повторные атаки — рецидивы. Воспаление суставов при рецидивах возникает реже, чем при первом приступе.
Таким образом, ревматизм — тяжелое и коварное заболевание, при котором артрит выявляется невсегда, а если он и бывает, то кратковременно, что отражает в известной степени остроту болезни; основной же процесс развертывается в полной мере в сердце и сосудах. Весьма опасно, если эти или другие признаки болезни проходят незамеченными или их серьезность недооценивается. Бывает горько и досадно, когда на лечение поступает больной с тяжелым поражением сердца, а из расспроса выясняется, что боли в суставах, их опухание и кратковременная температура отмечались давно, но на это в свое время не обратили внимания. Подобные случаи, к сожалению, не редкость.
Лечение
Лечение ревматизма должно быть комплексным, учитывающим все особенности проявлений заболевания, особенно при поражении сердечно-сосудистой и нервной систем.
Основное значение в терапии имеют препараты группы ацетилсалициловой кислоты — аспирин и его аналоги, а также группы нестероидных противовоспалительных средств (НПВС).
Препараты хинолинового ряда (делагил, плаквенил) обладают хорошей эффективностью при непрерывно рецидивирующих формах ревматизма, оказывают некоторый иммунодепрессивпый эффект (т.е. подавляют повышенную иммунную реактивноть организма). Для лечения ревматизма их используют, как правило, в сочетании с салицилатами. Доза делагила — 0,25 г, плаквенила — 0,3—0,4 г в сутки. Курс лечения при непрерывно рецидивирующих формах составляет от 3 до 6 месяцев, а иногда и 9—12 месяцев.
Цитостатические иммунодепрессанты — 6-меркаптопурин, имуран (азотиоприн), хлорбутин показаны только тем больным с непрерывно рецидивирующим течением и затяжным течением ревматизма, чье заболевание не поддается лечению классическими антиревматическими средствами, в том числе кортикостероидами, а также и хинолиновыми препаратами при их длительном, многомесячном применении. Доза 6-меркаптопурина, имурана (азотиоприна)—0,1—1,5 мг на 1 кг массы, хлорбутина — 5—10 мг в сутки. При их использовании необходим постоянный контроль за состоянием иммунитета и картиной периферической крови во избежание серьезных осложнений.

Противоположным эффектом на иммунные процессы обладают γ-глобулиновые препараты (γ-глобулин неспецифический, гистоглобулин), стимулирующие специфические иммунозащитные функции организма. Желательно использовать их вместе с десенсибилизирующими средствами (димедрол, тавегил, диазолин, кларитин), так как γ-гамма глобулины обладают аллергенными свойствами. Нельзя применять их при высокой активности ревматического процесса и серьезных нарушениях сердечной деятельности. В последнем случае в комплексную терапию включаются сердечные гликозиды (строфантин, коргликон, изоланид, дигоксин, днгитоксин), мочегонные препараты (фуросемид, лазикс, бринольдикс и др.).
Традиционно в комплекс мероприятий при ревматизме включают витаминные препараты, особенно аскорбиновую кислоту в больших дозах (до 1 г в сутки) и рутин.
Физические методы лечения ревматизма представляют собой неотъемлемую часть комплексной терапии, а также основное средство реабилитации пациентов. Физические (факторы при ревматизме применяют с целью повышения общей сопротивляемости организма, борьбы с патологически повышенной иммунной реактивностью и аллергизацией, оказания противовоспалительного, рассасывающего и обезболивающего действия, тренировки кровообращения, подавления очагов хронической инфекции. Круг используемых физических мер чрезвычайно широк. В него входят воздействие волновых и электрических импульсов, лечебных вод и грязей, ванн и сухого тепла (подробно — см. Физические меры профилактики обострений суставных заболеваний).

В период активизации ревматизма назначают ультрафиолетовые облучения на область суставов (2—3—5 биодоз), околосуставные поверхности (3—6 биодоз), внеочагово (2—4 биодозы) или по общей методике. Общее УФ-облучение используют после стихания острых проявлений заболевания и в неактивной фазе ревматизма.
С целью стимуляции функции надпочечников используют индуктотермию на область надпочечников (160—180 МА, до 20 минут, 10—12 процедур). Важную роль в комплексе лечебных мероприятий, особенно при уменьшении активноcти процесса, играет лекарственный электрофорез. Применяют кальций-электрофорез или электрофорез салицилатов по общей методике (или поперечно на область суставов).
При выраженном полиартралгическом синдроме или затянувшихся болях в суставах в активной и неактивной фазе, наряду с индуктотермией и электрофорезом можно использовать облучение области суставов лампой соллюкс или лампой инфракрасных лучей; УВЧ на область суставов в олиготермической дозировке (слабый прогревающий эффект); парафиновые аппликации на пораженные суставы.
В активной фазе ревматического процесса с целью улучшения кровообращения, ликвидации последствий гиподинамии рекомендуется проводить массаж конечностей (после стихания остроты воспаления присоединяют массаж суставов) и сегментарный массаж, выполняемый специалистом. В комплекс лечебных мероприятий обязательно включают лечебную физкультуру.
Для подавления очагов хронической инфекции применяются ультрафиолетовое облучение, УВЧ, микроволны или электрофорез антибиотиков.
В фазе ремиссии широко используется бальнеогрязелечение. Как правило, чаще используют углекислые, сероводородные, радоновые, кислородные и хлориднонатриевые ванны. Считается, что для больных с ревматическими пороками сердца наиболее эффективны углекислые и сероводородные ванны. Однако при вялотекущем и латентном ревмокардите (поражении сердца), развившемся на фоне уже существующего порока, эффективнее радоновые ванны.
Можно применять также грязелечение в виде аппликаций на область пораженных суставов.
После выписки из стационара больной с ревматизмом должен наблюдаться в районной поликлинике врачом-ревматологом. Периодически и при поступлении на учет ему назначают бициллип (после выписки в течение 1—2 месяцев бициллин-3, а затем бициллин-5 в соответствующих дозах) круглогодично до 5 лет. На протяжении 1 месяца продолжается прием одного из нестероидных противовоспалительных препаратов, антигистаминных средств к витаминов. При вялых и затяжных формах, наиболее часто встречающихся в настоящее время, такое лечение должно быть продолжено до 3—6 месяцев.
Необходимо тщательно соблюдать все рекомендации врача. Лишь после неоднократного клинического, лабораторного и инструментального обследования после стихания процесса больного переводят в группу неактивного ревматизма.
При переходе ревматизма в неактивную фазу больных целосообразно направлять в местные санатории. Допустимо курортное лечение больных даже с минимальной активностью ревматизма на фоне продолжающегося лекарственного противоревматического лечения в специализированных санаториях. При отсутствии недостаточности кровообращения больных можно направлять в Кисловодск или на Южный берег Крыма, а при недостаточности кровообращения 1 стадии, в том числе с нерезким митральным стенозом (порок митрального клапана сердца), — только в Кисловодск.
РЕВМАТИЗМ: народное лечение
Для наружного употребления при ревматизме народная медицина рекомендует следующие средства:
— молодые листья березы; листья промываются холодной водой, затем пропариваются и накладываются на болезненные суставы; листья фиксируются несколькими оборотами бинта, а бинт еще сверху покрывается целлофаном; продолжительность процедуры — 3-4 ч, делать так 2 раза в день;
— теплая хвоя; больной обкладывается теплой хвоей и укрывается толстым одеялом; делать так один раз в день в течение недели;
— мазь из лавровых листьев (сухие лавровые листья истолочь в порошок и смешать со сливочным маслом в пропорции 1:3-4) втирать в болезненные суставы 2 раза в день;
— лавровое масло (3 столовые ложки измельченных до порошкообразного состояния лавровых листьев залить одним стаканом растительного масла, поставить в духовку на 40-45 мин, следить за тем, чтобы нагревшееся масло не кипело, время от времени помешивать, остудить, дать маслу отстояться, слить масло с осадка; можно еще процедить через 2 слоя марли) 2 раза в день втирать в болезненные суставы;
— сок из свежей крапивы втирать в больные места.
Для внутреннего употребления при ревматизме рекомендуются:
— сок клюквы с медом (сок и пчелиный мед смешиваются в равных количествах) принимать по одной столовой ложке 3 раза в день;
— настойку корней шиповника (200 г сухих измельченных корней шиповника залить 500 мл водки, настаивать в темном месте несколько дней) принимать по одной столовой ложке 3-4 раза в день;
— настой плодов малины (3 столовые ложки сухих плодов залить одним стаканом крутого кипятка, настаивать под крышкой, укутав, до 30 мин, процедить, а плоды отжать) принимать по одному стакану перед сном;
— настой цветков и листьев зверобоя продырявленного (одну столовую ложку сухих цветков и листьев поместить в прогретую посуду, залить одним стаканом кипятка, настаивать под крышкой 1 5 мин,процедить) принимать по 1/2 стакана 4 раза в день;
— настой липового цвета (одну столовую ложку сухих цветков липы залить одним стаканом крутого кипятка, настаивать под крышкой минут 15, процедить) принимать по одному стакану 2 раза в день в теплом виде;
— настой листьев брусники (одну столовую ложку сухих листьев поместить в термое, залить одним стаканом кипятка, настаивать около часа, процедить) принимать по одной столовой ложке 5-6 раз в день;
— настой травы пастушьей сумки (одну столовую ложку сухой травы поместить в прогретый термос, залить одним стаканом кипятка, настаивать несколько часов, процедить) принимать по 1/2 стакана 3-4 раза в день;
— настой травы душицы (одну столовую ложку сухой травы поместить в термое, залить одним стаканом кипятка, настаивать не более часа, процедить) принимать по 1/2 стакана 4 раза в день за 30 мин до еды;
— отвар корней девясила высокого (одну столовую ложку смолотого в порошок корня девясила залить одним стаканом воды, кипятить на слабом огне 12-15 мин, остудить, процедить) принимать по одной столовой ложке 3-4 раза в день.
Лечение ревматизма народными методами
✅ Заполнить литровую емкость свежими майскими сосновыми иглами, доверху залить 56%-ным спиртом и поставить настаиваться на 21 день в теплое место. Принимать по 8 капель на сахаре три раза в день за полчаса до еды. Курс лечения до полугода.
✅ Залить стаканом кипятка столовую ложку толокнянки, настоять два часа, затем процедить. Употреблять по 2-3 стакана в день.
✅ Заварить в стакане кипятка 5-6 цветков картофеля, оставить на час настаиваться, процедить. Настой выпить в течение дня. Курс лечения 2 месяца, затем нужно сделать двухмесячный перерыв и вновь повторить курс лечения.
✅ Очистить и разрезать три крупные луковицы репчатого лука, варить их в литре воды в течение четверти часа, затем процедить. Отвар принимать по одному стакану утром, после пробуждения, и стакан вечером, перед сном. Средство эффективно при лечении и профилактике ревматизма.
✅ Залить стаканом холодной воды десертную ложку кукурузных рылец, поставить на огонь, довести до кипения, огонь убавить и кипятить 10 минут. В день выпивать по 2-3 стакана такого отвара. Курс лечения 2 месяца.
✅ Растолочь две чайные ложки ягод черники и залить 200 мл кипятка, дать охладиться минут 20. Принимать по 2-3 стакана в день при ревматизме, а также подагре.
✅ Завернуть в марлевую ткань сухую траву вербены лекарственной (4 ст. ложки), опустить в кипяток на 15-20 секунд, вынуть и дать охладиться до терпимой температуры, прикладывать к больным суставам.

Ревматизм суставной: причины, симптомы, диагностика, лечение.
Ревматизм — это болезнь детей и подростков в возрасте от 6 до 15 лет. Шанс заполучить эту болезнь у тех, кому больше 30 лет, практически равен нулю. И даже в классической для ревматизма возрастной группе детей 6-— 15 лет им страдает лишь один ребенок из тысячи.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!

Возраст появления заболеваний, существенно снижающих уровень жизни, постоянно снижается. Одной из наиболее актуальных проблем сегодня является ревматический артрит, характеризующийся вовлечением в воспалительный процесс симметрично расположенных мелких суставов на верхних и нижних конечностях. Полностью избавиться от болезни нельзя, можно только отсрочить ее появление или замедлить течение, однако, это не приговор и не стоит отчаиваться. Что такое ревматический артрит, его симптомы и лечение мы рассмотрим в этой статье.
Особенности патологии
Ревматический артрит – что это такое? Ревматический артрит – это патология, имеющая аутоиммунный характер, при ее наличии происходит поражение хрящевой ткани специфическими антигенами. Длительное воспаление является причиной болей, дистрофических процессов и деформации мелких фаланговых суставов на руках и ногах.
К наиболее характерным особенностям относят:
- длительное и даже пожизненное течение;
- болезнь поражает людей различного возраста, от детского до пожилого, но чаще от 30 до 40 лет;
- этиология: вызывает бета-гемолитический стрептококк группы А;
- полностью прекратить процесс дегенерации хрящевых клеток невозможно;
- выделяются периоды обострения и ремиссии;
- всегда наблюдается исключительно симметричное расположение патологических очагов на обеих конечностях.

Ревматический артрит – это очень сложное заболевание, которое характеризуется поражением соединительной ткани
К исследованиям касательно выявления истинных причин ревматизма приковано внимание сотен ведущих исследовательских центров по всей планете.
На сегодняшний день выявлены предполагаемые провоцирующие факторы, наиболее часто встречающимися являются:
- наличие генетической предрасположенности – считается, что присутствие болезни у одного из родителей приводит к повышению вероятности наличия такой же проблемы у детей на 70%;
- повышенная активность специфического звена иммунитета;
- перенесенные без должного лечения инфекции (скарлатина, ангина, фарингит);
- длительное влияние на организм химических, физических или психоэмоциональных травмирующих агентов;
- избыточная масса тела и эндокринные нарушения;
- неудовлетворительные экологические условия.
Классификация ревматического артрита
Для удобства коммуникации специалистами во всем мире были разработаны несколько специфических классификаций. С точки зрения серологических реакций, выделяются позитивные и отрицательные варианты, определение основывается на выявлении специфического фактора в сыворотке крови или внутрисуставной жидкости. По скорости развития существуют стремительно и медленно прогрессирующие формы.

Патогенез заболевания достаточно сложный
Для болезни характерно возникновение функциональных нарушений:
- 1 стадия – человек остается трудоспособным, наблюдается незначительная скованность в движениях суставов;
- 2 стадия – появляются контрактуры, являющиеся причиной резкого ограничения подвижности, больной теряет профпригодность и требует частичной помощи в обслуживании собственных потребностей;
- 3 стадия – полная утрата активных и пассивных движений в пораженных участках, необходим постоянный уход со стороны, приобретается конечная степень инвалидности.
Еще одной очень важной классификацией для правильного подбора лечения ревматического артрита является разделение по степеням активности.
Специалисты ревматологического профиля выделяют такие:
- 1 степень – минимальная, сопровождается незначительным болевым синдромом и умеренной скованностью в движениях, наблюдаемой именно в утренние часы после пробуждения. При этом у больного не наблюдаются явления местного повышения температуры;
- 2 степень – средняя, продолжительность скованности составляет несколько часов после длительного периода без движения в ночное или дневное время, присоединяется выраженный болевой синдром, наблюдаемый как во время активной работы, так и в состоянии покоя. На этом этапе начинает проявляться местное повышение температуры кожи;
- 3 степень – высокая активность процесса вызывает сильные боли в суставах, приводит к появлению значительного опухолевого процесса в местах их проекции, скованность на этом этапе становится постоянной, значительно увеличивается количество продуцируемой внутрисуставной жидкости.
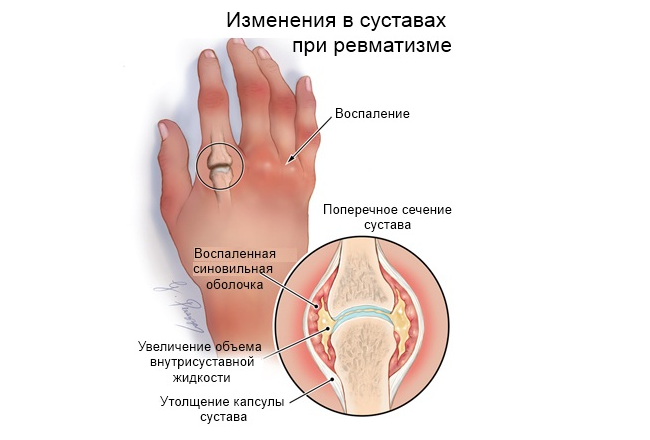
Острый артрит ревматического характера имеет сложный патогенез и неблагоприятные прогнозы
Патогенез
Воздействие различных провоцирующих факторов приводит к значительному повышению активности иммунной системы. Ее специфическое звено начинает вырабатывать антитела для подавления поступившего в организм чужеродного агента. В результате, образуются иммунные комплексы, состоящие из объединенного антигена и антитела. Такие комплексы длительно циркулируют в кровеносном русле пациента.
Далее происходит их отложение в различных, хорошо кровоснабжаемых участках тела, при ревматическом артрите – в мелких суставах. Здесь клетки синовиальной оболочки начинают продуцировать так называемый ревматоидный фактор. Высокая концентрация антител приводит к тому, что они приобретают активность в отношении обильно продуцируемого фактора.
В место поражения начинают поступать воспалительные медиаторы, лейкоциты, происходит выделение лизосомальных ферментов. Последние приводят к необратимому повреждению нормальных жизнеспособных тканей.
После снижения концентрации ревматоидного фактора в синовиальной жидкости, организм пытается восстановить разрушенные участки хряща, которые часто выполняются из соединительной ткани, в результате происходит деформация и ограничение в активных и пассивных движениях. Далее, без наличия должного медикаментозного влияния, вышеописанные периоды чередуются, приводя к инвалидизации пациента.
Симптомы ревматического артрита
Ревматический артрит имеет достаточно специфические симптомы, заподозрить наличие данной проблемы можно самостоятельно, внимательно проанализировав происходящие в организме изменения. Все проявления болезни обусловлены наличием воспалительного процесса в мелких суставах, в ходе которого наблюдается разрушение хондробластов и замена на неоформленную соединительную ткань.

Ограничение двигательной активности, так как любой поворот причиняет сильную боль
Клиническая картина выглядит следующим образом:
- изначально появляется легкая болезненность в области мелких суставов, характерным является строго симметричная локализация воспалительных очагов;
- далее присоединяется припухлость, повышение местной температуры в этой области;
- со временем, человек начинает отмечать присоединение скованности в движениях пальцев, наблюдаемое в утренние часы;
- постепенно начинается изменяться общее состояние больного, обнаруживается тяжесть в области грудной клетки, воспаляются слюнные железы, слизистая оболочка глаз, в периоды обострения повышается температура тела до 38 градусов;
- развивается астенический синдром, усиливается зависимость самочувствия пациента от погодных условий;
- снижается чувствительность кожи на руках;
- по мере прогрессирования заболевания, усиливается и степень проявления общей и местной симптоматики.
При отсутствии должной фармакологической и физиотерапевтической терапии, патология приводит к появлению более серьезных клинических проявлений. К ним относятся такие:
- поражение крупных скелетных мышц, расположенных на бедре или предплечье;
- истончение кожных покровов;
- поражается костная пластина, она становится хрупкой, под ней могут образовываться абсцессы, которые сливаясь, приводят к гангрене;
- ревматоидный фактор начинает откладываться в тканях пищеварительной, дыхательной и сердечно-сосудистой систем, развивается хроническая недостаточность пораженных органов;
- вследствие дистрофии внутренней стенки сосудов, на коже пациента начинают определяться элементы звездчатой сыпи, часто возникают кровотечения из слизистых оболочек.

Признаки ревматического артрита проявляются на 2-4 неделе после инфицирования
Болезнь нередко приводит к развитию серьезных и угрожающих жизни осложнений. Наиболее опасными из них являются инфаркты миокарда, недостаточности митрального или аортального клапана сердца, хроническая почечная недостаточность, амилоидоз.
Диагностика
Появление вышеописанной симптоматики должно натолкнуть на мысль о ревматическом артрите как опытного врача, так и простого обывателя. Для проведения тщательной диагностики и подтверждения наличия болезни, следует немедленно обратиться к ревматологу. Именно этот врач является специалистом в данной области. Основываясь на данных опроса, физического осмотра, а также результатах дополнительной инструментальной и лабораторной диагностики, устанавливается точный окончательный диагноз. Именно на основании его назначается лечение ревматического артрита.
Первое, что интересует специалиста в ходе опроса по поводу жалоб – это сроки появления жалоб, их выраженность, а также наличие отягощенного семейного анамнеза. Далее производится пальпаторное оценивание температуры, припухлости и подвижности суставов.
Дополнительными методами для оценки состояния пациента являются такие:
- клинический анализ крови, в котором важную роль играет скорость оседания эритроцитов, наличие или отсутствие анемии, уровень лейкоцитов и лимфоцитов;
- определения уровня С-реактивного белка;
- в качестве специфической диагностики назначаются серологические реакции на наличие АСЛ-О (антистрептолизина-О);
- редко производится анализ синовиальной жидкости, полученной при помощи пунктирования суставной капсулы;
- определить степень поражения суставов можно при помощи рентгенографии.
Для того чтобы начать лечить болезнь, пациента нужно тщательно обследовать
Лечение ревматического артрита
После установления окончательного диагноза, необходимо немедленно приступить к терапии. Ревматический артрит, лечение которого является комплексным, при отсутствии медикаментозного влияния неизбежно влечет за собой инвалидизацию пациента. В основном используются лекарства, обладающие противовоспалительным действием, способные снизить продукцию ревматического фактора, предотвратить влияние антител на хрящевую ткань и обеспечить нормальное заживление пораженных участков.
Первой группой лекарств, которые назначались после изучения патогенеза этой патологии, являлись именно кортикостероиды. Искусственные и натуральные гормоны коры надпочечников способны за короткий промежуток времени нивелировать воспалительные явления, уменьшить боль, отеки и местную температуру. Кроме того, осуществлялось влияние на активность иммунитета, переставали вырабатываться антитела, разрушающие суставы.
Длительное употребление препаратов этого ряда приводит к:
- развитию отеков;
- ожирению;
- глаукоме;
- остеопорозу;
- психическим нарушениям;
- гормональным сбоям;
- панкреатиту.

В основном терапия предполагает прием медикаментозных препаратов
Именно в виду вышеперечисленных причин, кортикостероиды назначаются либо на поздних этапах развития заболевания, либо в качестве дополнительного элемента в составе комплексного лечения.
В качестве лечения ревматического артрита, народная медицина использует различные примочки, компрессы и ванночки. Их действие направлено на снижение активности воспаления, купирование болевого синдрома. Тем не менее, не существует доказательной базы, подтверждающей эффективность таких методов.
Наиболее популярными являются:
- прикладывание компрессов с соком сырого картофеля;
- обертывание салфетками, пропитанными слабым раствором уксусной кислоты;
- прием хвойного отвара внутрь;
- отвар на основе лаврового листа.

Народные средства тоже можно использовать в лечении
Цены на лечение
Фармацевтическая промышленность сегодня на достаточно высоком уровне. Это позволяет производить необходимые для лечения артрита препараты по достаточно низкой себестоимости. Нестероидные противовоспалительные препараты являются доступными для всех слоев населения, что при условии своевременной диагностики, существенно снижает процент инвалидизации. Цена лечения в современных реалиях не так высока, какой она была, скажем, тридцать или даже сорок лет назад.
Прогноз и профилактика ревматоидного артрита
Прогноз при этой патологии полностью зависит от формы, течения процесса и его распространенности. Наличие воспаления в области одного-двух суставов при адекватной фармакотерапии обычно сопровождается благоприятным исходом и остановкой в развитии поражения хрящевой ткани. Диагностированный полиартрит является серьезной патологией и даже при должном лечении может привести к потере трудоспособности и приобретению инвалидности.
На сегодняшний день не существует специфических мер профилактики ревматоидного артрита. Обусловлено это не до конца изученной этиологией, поэтому выделяют лишь вторичные меры, способные оказать потенцирующее действие в отношении лечения. К ним относится: легкая диета, исключающая острую и мясную пищи в больших количествах, отказ от употребления алкоголя. Также необходимо контролировать активность иммунитета и течение хронических заболеваний.
Отзывы о методиках лечения
У мужа заболели ноги артритом. Боли были настолько сильные, что он не мог спуститься с лестницы. Сделал компресс по своему народному рецепту лечения ревматоидного артрита – и на следующий день болей уже не было. Этот компресс поставил его на ноги всего за одну ночь!
Заболела в прошлом году, пальцы рук сильно опухли, не могла ни согнуть ни разогнуть, не могла даже пуговицы на кофте застегнуть. Прошла лечение в ревматологии, сейчас суставы не беспокоят, один раз в неделю получаю укол методжекта. Главное вовремя начать лечиться, беречь себя и соблюдать то, что врач прописал.
Чувствовала тяжесть в теле, поэтому записалась на йогу. В первые месяцы было тяжко, не получалось и даже сильнее коленные суставы разболелись, но йогу не бросила. И через год боль прошла. Вообще вижу, что приходят на йогу пожилые грузные бабушки, и когда встречаю их через год-два, то поражаюсь их перевоплощению – видно легкость в теле, подтянутые, гибкие и довольные жизнью.
Заключение
Аутоиммунная природа ревматического артрита и невозможность его полного излечения говорит о том, что даже современная медицина не все знает о причинах развития различных заболеваний. От возникновения данной патологии не застрахован ни один человек, даже ведущий наиболее правильный образ жизни. Тем не менее, существуют методики, позволяющие практически полностью остановить патологические процессы, вызванные влиянием антител на суставные поверхности. Главное – это своевременная диагностика и уделение максимального внимания собственному здоровью и состоянию своих близких.
Читайте также:


