При сахарном инфекция в ноге
Сахарный диабет – тяжелое хроническое заболевание, которое сопровождается огромным числом осложнений. Самым грозным из них можно считать синдром диабетической стопы (СДС). По данным Всемирной организации здравоохранения этот синдром возникает у 15% больных со стажем диабета 5 лет и более.
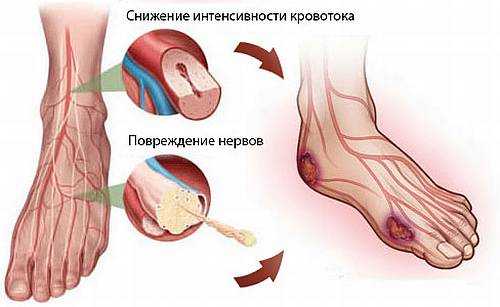
Синдром диабетической стопы — патологические изменения нервной системы, артериального и капиллярного русла, способные привести к формированию язвенно-некротических процессов и гангрены.
Около 85 % таких случаев составляют трофические язвы стоп, оставшуюся часть – абсцессы, флегмоны, остеомиелит, тендовагинит и гнойный артрит. Сюда же относят негнойное деструктивное поражение костей конечностей – диабетическую остеоартропатию.
Основные причины возникновения синдрома диабетической стопы
При диабете происходит недостаточная выработка гормона — инсулина, функция которого заключается в помощи глюкозе (сахару) доходить до клеток организма из кровотока, поэтому при его дефиците глюкоза повышается в крови, со временем нарушая кровоток в сосудах, поражая нервные волокна. Ишемия (недостаток кровообращения) приводит к нарушению заживления ран, а поражение нервов — к снижению чувствительности.
Эти нарушения способствуют развитию трофических язв, которые в свою очередь перерастают в гангрену. Любые трещины, ссадины переходят в открытые язвы, а также под мозолями и ороговевшими слоями формируются скрытые язвы.
Причиной позднего начала лечения и ампутации конечностей является то, что больной долгое время не замечает происходящих изменений, поскольку чаще всего не обращает внимание на свои стопы. Из-за плохого кровоснабжения ног на фоне снижения чувствительности, боль от порезов и потертостей не ощущается больным и даже язва долго может оставаться незамеченной.
Обычно поражение стопы происходит в тех местах, на которые при ходьбе приходится вся нагрузка, под малочувствительным слоем кожи образуются трещины, в которые попадает инфекция, создавая благоприятные условия для возникновения гнойной раны. Такие язвы способны поражать ноги вплоть до костей, сухожилий. Поэтому в конечном итоге возникает необходимость ампутации.
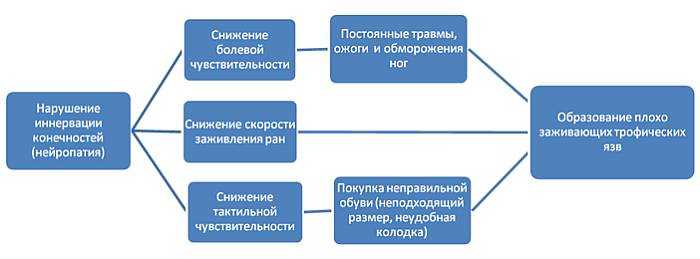
Итак, причинами развития синдрома диабетической стопы являются:
- снижение чувствительности конечностей (диабетическая нейропатия)
- нарушение кровообращения в артериях и мелких капиллярах (диабетическая микро- и макроангиопатия)
- деформация стоп (вследствие моторной нейропатии)
- сухость кожи
Главная причина поражения нервов – постоянное действие высокого уровня глюкозы на нервные клетки. Такая патология сама по себе не вызывает омертвение тканей. Язвы возникают по другим, косвенным причинам:
Язвы, образующиеся после микроссадин, порезов и потертостей, очень плохо заживают, приобретая хроническое течение. Ношение неудобной и тесной обуви усугубляет повреждение кожных покровов. Трофические язвы, разрастаясь и углубляясь, переходят на мышечную и костную ткань. По данным исследований к развитию невропатических язв в 13 % случаев приводит чрезмерное утолщение рогового слоя эпидермиса (гиперкератоз), в 33% — использование неадекватной обуви, в 16% — обработка стопы острыми предметами.
Ухудшение кровотока по артериям ног связано с атеросклеротическими бляшками (см. как снизить холестерин без лекарств). Атеросклероз, вызывающий повреждение крупных сосудов, при сахарном диабете протекает тяжело и имеет ряд особенностей.
- поражаются нижние отделы ноги (артерии голени)
- повреждение артерий обеих ног и в нескольких участках сразу
- начинается в более раннем возрасте, чем у пациентов без сахарного диабета
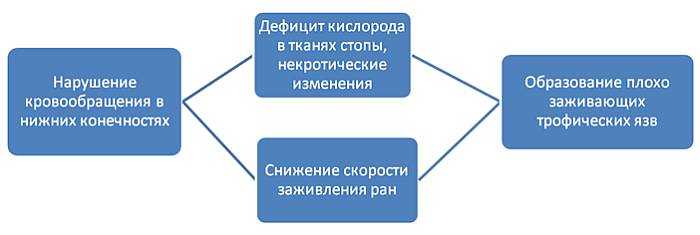
Атеросклероз у больного сахарным диабетом может вызвать отмирание тканей и образование трофических язв самостоятельно, без механического воздействия и травм. В кожу и другие части стопы поступает недостаточное количество кислорода (из-за резкого нарушения кровотока), в результате происходит отмирание кожных покровов. Если пациент не соблюдает меры предосторожности и дополнительно травмирует кожу, то зона повреждения расширяется.
Типичными клиническими симптомами при этом являются боль в области стопы или язвенного дефекта, сухость и истончение кожи, которое сильно подвержено микротравмам, особенно в области пальцев. По данным исследований пусковыми механизмами нейроишемических поражений служат в 39% случаев грибковые поражения стоп, в 14% обработка ног острыми предметами, в 14% — неосторожное удаление вросших ногтей хирургом.
Наиболее драматичным последствием СДС является ампутация конечности (малая – в пределах стопы и высокая – на уровне голени и бедра), а также смерть пациента от осложнений гнойно-некротического процесса (например, от сепсиса). Поэтому каждый больной сахарным диабетом должен знать первые симптомы диабетической стопы.
Признаки диабетического поражения ног
- Первым признаком появления осложнений является снижение чувствительности:
- сначала вибрационная
- затем температурная
- потом болевая
- и тактильная
- Также насторожить должно появление отеков ног (причины)
- Снижение или повышение температуры стоп, то есть очень холодная или горячая нога – признак нарушения кровообращения или инфекции
- Повышенная утомляемость ног при ходьбе
- Боль в голенях — в покое, ночью или при ходьбе на определенные дистанции
- Покалывания, зябкость, жжение в области стоп и другие необычные ощущения
- Изменение цвета кожи ног — бледные, красноватые или синюшные оттенки кожи
- Уменьшение волосяного покрова на ногах
- Изменение формы и цвета ногтей, синяки под ногтями — признаки грибковой инфекции или травмы ногтя, способные вызвать некроз
- Долгое заживление царапин, ранок, мозолей — вместо 1-2 недель 1-2 месяца, после заживления ранок остаются неисчезающие темные следы
- Язвы на ступнях — долго не заживающие, окруженные истонченной сухой кожей, часто глубокие
Еженедельно следует осматривать ноги, сидя на стуле в зеркало, поставленное снизу — пальцы и верхнюю часть стопы можно просто осматривать, обращать внимание на межпальцевое пространство, пятки и подошву ощупывать и осматривать с помощью зеркала. Если обнаруживаются какие-либо изменения, трещины, порезы, неязвенные патологии следует обратиться к подиатру (специалист по стопам).
Больным сахарным диабетом следует хотя бы 1 раз в год посещать специалиста и проверять состояние нижних конечностей. При обнаружении изменений подиатр назначает медикаментозное лечение по обработке стоп, ангиолог производит операции на сосудах ног, если требуется изготовление специальных стелек, то требуется ангиохирург, специальной обуви — ортопед.
  |   |
В зависимости от преобладания той или иной причины синдром разделяют на нейропатическую и нейроишемическую формы.
| Признак | Нейропатическая форма | Нейроишемическая форма |
| Внешний вид ног |
|
|
| Локализация язвы | Зона повышенной механической нагрузки | Зоны наихудшего кровоснабжения (пятка, лодыжки) |
| Количество жидкости на дне раны | Рана влажная | Рана почти сухая |
| Болезненность | Очень редко | Обычно выраженная |
| Кожа вокруг раны | Часто гиперкератоз | Тонкая, атрофичная |
| Факторы риска |
|
|
Группы риска развития СДС
![]()
Больные со стажем диабета более 10 лет- Пациенты с неустойчивой компенсацией или декомпенсацией углеводного обмена (постоянные колебания уровня глюкозы)
- Курильщики
- Люди, страдающие алкоголизмом
- Больные с инсультом
- Перенесшие инфаркт
- Лица с тромбозами в анамнезе
- Больные с тяжелым ожирением
Диагностика синдрома диабетической стопы
Общие клинические исследования:
Исследование нервной системы:
| Оценка кровотока нижних конечностей:
Исследование трофической язвы стопы:
Рентген стоп и голеностопных суставов |
Лечение синдрома диабетической стопы
Все осложнения сахарного диабета потенциально опасны и требуют обязательной терапии. Лечение диабетической стопы должно быть комплексным.
Лечение трофических язв при хорошем кровотоке в конечности:
- Тщательная обработка язвы
- Разгрузка конечности
- Антибактериальная терапия для подавления инфекции
- Компенсация сахарного диабета
- Отказ от вредных привычек
- Лечение сопутствующих болезней, которые препятствуют заживлению язвы.
Лечение трофических язв при нарушенном кровотоке (нейроишемическая форма диабетической стопы):
- Все вышеперечисленные пункты
- Восстановление кровотока
Лечение глубоких трофических язв с некрозом тканей:
- Хирургическое лечение
- При отсутствии эффекта – ампутация
Залогом успешного лечения язвы является полное снятие нагрузки на раневую поверхность. Это важное условие часто не выполняется, так как болевая чувствительность ноги снижена, и пациент в состоянии опираться на больную ногу. В итоге все лечение оказывается неэффективным.
- при язвах голени необходимо сократить время нахождения в вертикальном положении
- при ранах на тыльной поверхности стопы нужно реже носить уличную обувь. Допускается ношение мягкой домашней обуви.
- при язвах на опорной поверхности одной стопы применяют разгрузочные приспособления (иммобилизирующая разгрузочная повязка на голень и стопу). Противопоказаниями к ношению такого приспособления является инфекция глубоких тканей и тяжелая ишемия конечности. Нельзя забывать, что ортопедическая обувь, подходящая для профилактики, не применима для разгрузки стопы.
Заживление трофической язвы и других дефектов возможно только после стихания инфекционного процесса. Промывания раны антисептиками недостаточно, для излечения необходима системная антибиотикотерапия на длительный срок. При нейропатической форме СДС антимикробные средства применяют у половины больных, а при ишемической форме такие препараты необходимы всем.
Значительное повышение уровня глюкозы в крови вызывает появление новых трофических язв и осложняет заживление уже существующих в связи с поражением нервов. С помощью правильно подобранных сахароснижающих препаратов, инсулиновых помп или доз инсулина можно контролировать диабет, снижая риск диабетической стопы до минимума.
Курение увеличивает риск атеросклероза сосудов голени, снижая шансы на сохранение конечности. Злоупотребление спиртными напитками вызывает алкогольную нейропатию, которая в совокупности с диабетическим поражением нервов приводит к трофическим язвам. Кроме того, прием алкоголя исключает стабильную компенсацию углеводного обмена, в результате уровень глюкозы у пьющих больных постоянно повышен.
Многие болезни и состояния, неприятные сами по себе, при сахарном диабете становятся опасными. Они замедляют заживление трофических язв, увеличивая риск гангрены и ампутации стопы. К самым нежелательным спутникам диабета относятся:
- анемия
- несбалансированное и недостаточное питание
- хроническая почечная недостаточность
- заболевания печени
- злокачественные новообразования
- терапия гормонами и цитостатиками
- депрессивное состояние
При вышеописанных состояниях лечение синдрома диабетической стопы должно быть особенно тщательным.
При нейроишемической форме синдрома диабетической стопы кровоток бывает нарушен настолько, что заживление даже самой мелкой язвы становится невозможным. Результатом этого процесса рано или поздно становится ампутация. Поэтому единственным способом сохранить конечность является восстановление проходимости сосудов. Медикаментозное восстановление кровотока в ногах часто неэффективно, поэтому при артериальной недостаточности обычно применяют хирургические методы: шунтирование и внутрисосудистые операции.
- очищение и дренирование глубоких язв. При глубокой язве на ее дно ставится дренаж, по которому происходит отток выделений. Это улучшает заживляемость.
- удаление нежизнеспособных костей (при остеомиелите, например)
- пластическая операция при обширных раневых дефектах. Широко используется замещение поврежденных покровов искусственной кожей.
- ампутации (в зависимости от уровня поражения они могут быть малыми и высокими)
Ампутация конечности – крайняя мера, используемая при тяжелом общем состоянии больного или неудачах в других способах лечения. После ампутации необходимо восстановительное лечение и компенсация сахарного диабета для лучшего заживления культи.
Основные правила ухода за ногами
Предотвратить развитие синдрома диабетической стопы гораздо легче, чем вылечить. Диабет – заболевание хроническое, поэтому тщательный уход за ногами должен войти в ежедневную привычку. Существует несколько простых правил, соблюдение которых значительно снижает частоту появления трофических язв.
Главной проблемой для больного диабетом является подбор обуви. Из-за снижения тактильной чувствительности пациенты годами носят тесную, неудобную обувь, вызывающую необратимые повреждения кожи. Есть четкие критерии, по которым больной диабетом должен подбирать обувь.
Существует еще несколько важных правил ухода за ногами при диабете:
- Любые порезы, ссадины, ожоги и самые незначительные повреждения кожи ног – это повод для обращения к специалисту.
- Ежедневный осмотр ног, в том числе и труднодоступных участков, позволит своевременно выявить свежую язву.
- Аккуратное мытье и просушивание ног – обязательная каждодневная процедура.
- При нарушении чувствительности в ногах нужно внимательно контролировать температуру воды при купании. Исключить прием горячих ванн, использование грелок, чтобы не допустить ожогов.
- Переохлаждение также пагубно отражается на состоянии кожи ног. В зимние месяцы нельзя допускать переохлаждения.
- Каждый день должен начинаться с осмотра обуви. Камушки, бумага и другие посторонние предметы при длительном воздействии приводят к серьезным трофическим язвам. Перед тем как одеть обувь, следует убедиться, что в ней нет песчинок, камешек и пр.
- Смена носков и чулок должна проходить дважды в день. Лучше покупать носки из натуральных материалов, без тугой резинки, нельзя использовать носки после штопки.
- По причине снижения чувствительности стоп, людям, страдающие диабетом, не рекомендуется ходить босиком на пляже, в лесу, и даже дома, поскольку можно не заметить появившихся ран на стопе.

При сахарном диабете нельзя обрабатывать раны зеленкой
Гиперкератоз (ороговение кожи) в местах повышенного механического давления является провоцирующим фактором риска образования язвы. Поэтому профилактика их развития включает обработку проблемных областей стопы, удаление гиперкератоза, использование питательных и увлажняющих и кремов для ног. Ороговевшие участки удаляются механическим путем скалером или скальпелем без травмирования слоя кожи только врачом. 
Еще 10-15 лет назад любая язва на стопе у больного диабетом рано или поздно приводила к ампутации конечности. Снижение активности в результате калечащей операции вызывала ряд осложнений, продолжительность жизни снижалась существенно. В настоящее время врачи всеми силами стараются сохранить ногу и вернуть пациента к привычному образу жизни. При активном участии в лечении самого больного это грозное осложнение имеет вполне благоприятный прогноз.
Частые вопросы эндокринологу
Нет, риск развития СДС зависит только от стажа диабета. Контролировать уровень глюкозы при диабете 1 типа сложнее, поэтому и осложнения развиваются часто.
Использование мазей, не пропускающих воздух, является большой ошибкой. В связи с этим рана на Вашей ноге инфицировалась, поэтому визит к врачу откладывать нельзя!
Возможны 2 варианта: рецидив нарушения кровообращения и инфицирование культи. Необходима срочная консультация хирурга!
Если на ступнях нет повреждений или они быстро восстанавливаются, достаточно носить очень удобную обычную обувь. Если часто беспокоят трофические язвы, а кости и суставы стопы деформированы, то без специальной ортопедической обуви не обойтись.
Горячие ванны принимать нежелательно в связи с риском ожога или перегревания конечности, что повлечет за собой развитие диабетической стопы.
Процент ампутаций в последнее время стремительно падает. Мощная антибиотикотерапия, очищение язвы и соблюдение гигиены позволяет сохранить конечность в большинстве случаев. На радикальные меры идут только при угрозе жизни пациента. Своевременное обращение к специалисту увеличивает шансы на благоприятный исход.
Хроническое нарушение усвоения глюкозы и недостаточность гормона инсулина у пациентов вызывает самые разнообразные осложнения. Болезни ног при сахарном диабете развиваются довольно часто. Задача доктора и пациента – свести к минимуму риск возникновения патологий, ведь чем старше человек, тем больше вероятность поражения нижних конечностей.

Почему у диабетиков 1 и 2 типа возникают проблемы с ногами
Так как сахарный диабет дает осложнения на ноги, терапию проводят обязательно, иначе последствия могут быть самыми трагическими (вплоть до ампутации). Большое содержание сахара в крови очень опасно для организма. Глюкоза в нормальной концентрации дает энергию и улучшает процесс жизнедеятельности органов и систем, но при сахарном диабете она, наоборот, забирает силы, разрушая сосудистую и нервную систему.
Ноги находятся далеко от сердца, поэтому больше всего от развития осложнений СД 2 типа страдают именно они. Из-за плохого кровообращения и ежедневных физических нагрузок в стопах протекают патологические процессы. При повышенном уровне гликозилирующих веществ постепенно разрушается миелиновая оболочка нервных волокон, при этом количество нервных импульсов сильно уменьшается.
Еще одним из неприятных осложнений на ноги является сужение кровеносных сосудов. Закупоривание капилляров вызывает тяжелые последствия: кровообращение в тканях ухудшается, сосуды изнашиваются, деформируются, истончаются и разрываются. Питание тканей прекращается, их клетки постепенно отмирают, что чревато гангреной.
К основным причинам осложнений нижних конечностей при СД относят:
- сосудистые патологии, приводящие к гипоксии тканей;
- нейропатию, характеризующуюся снижением чувствительности и онемением ног;
- ожирение, создающее излишнюю нагрузку на кости и мышцы;
- курение и гиподинамию.
Каким поражениям подвержены ноги диабетиков
Чаще всего у пациентов осложнения на ноги при сахарном диабете, связывают с:
- грибком ногтевых пластин и ступней;
- гонартрозом;
- гангреной (некрозом);
- диабетической стопой;
- глубокими незаживающими трещинами;
- диабетической полинейропатией.
Все эти недуги требуют немедленного и адекватного лечения. В запущенной стадии от них крайне сложно избавиться, тем более справиться с их болезненными симптомами.
С этим синдромом знакомо 80% диабетиков 2 типа. Патологические изменения затрагивают костную, нервную, кровеносную систему стоп. Недуг способен привести к формированию язвы тканей, нередко перерождающейся в гангрену.
Развивается синдром диабетической стопы при:
- диабетической нейропатии;
- поражении кровеносных сосудов;
- инфицировании, обычно сопровождающем первые два фактора.
Из выраженных симптомов патологии выделяют:
- постоянную болезненность ног, вызванную деформацией стопы;
- покраснение кожи вокруг раны;
- распухание ног, свидетельствующее о воспалительном процессе;
- отсутствие волос на лодыжках и ступнях;
- огрубение и шелушение кожи;
- онемение конечностей;
- врастание ногтей;
- подошвенные наросты (или бородавки);
- грибок ногтей.

Специалистами доказана зависимость между высоким содержанием сахара в крови и грибком ног. При СД пациенты должны особенно осмотрительно относиться к состоянию кожи на стопах.
К факторам, провоцирующим развитие болезни, относят:
За врачебной помощью нужно обращаться, если ухудшение наблюдается в весенне-летний период. При этом отмечается изменение цвета и структуры ногтей на мизинцах и больших пальцах. В дальнейшем, когда грибок размножится и станет атаковать участки, а которых он поселился, кожа стопы начнет краснеть, шелушиться, а между пальцами появятся трещины, постоянно зудящие и незаживающие.
Данное заболевание появляется у больных через 5-10 лет после дебюта сахарного диабета 2 типа. Это поражение нервной системы, которое относят к самым опасным осложнениям при СД любого типа. Патологический процесс начинается из-за кислородного голодания нервных клеток, за питание которых отвечают мелкие капилляры, больше всего подверженные разрушению.
Существует несколько стадий болезни:
- Субклиническая, которую сам пострадавший поначалу может и не заметить. Только невролог после тщательного обследования ставит диагноз, если выявляет снижение чувствительности на температуру, боль, вибрацию.
- Клиническая стадия, характеризующаяся периодическими болевыми ощущениями в ногах онемением конечностей, нарушением чувствительности. При амиотрофической форме пациент жалуется на мышечную слабость и трудности при ходьбе.
- Третья, выраженная стадия, сопровождающаяся появлением язв на коже стоп. У 15 % таких пациентов во избежание осложнений ампутируют пораженные участки.
Этот недуг сопровождается постепенным разрушением, деформированием, истончением гиалинового хряща, размещенного в колене. У пациентов болят ноги, им больно и трудно ходить. Основными провоцирующими факторами, вызывающими артроз, являются сосудистые осложнения.
Кровь диабетика из-за густоты и вязкости медленно перетекает по сосудистому руслу и плохо снабжает клетки питательными элементами и кислородом. Также затрудняется процесс выведения ядов и токсинов, что способствует формированию внутриклеточных отравлений и воспалений.
Кроме этого 85% больных сахарным диабетом страдает ожирением. Дополнительный груз на истонченные коленные суставы и гипоксия хрящей приводит к возникновению гонартроза (артроза коленного сустава).
К одной из распространенных проблем ног при СД считается появление трещин в области пяток. Это далеко не косметический дефект, с которым легко справиться с помощью педикюра. Глубокие незаживающие трещины на ступнях грозят проникновением инфекций и бактерий, что чревато серьезными осложнениями.
При сахарном диабете рано или поздно начинают разрушаться нервные окончания в нижних конечностях, что практически всегда сопровождается повышенным шелушением и сухостью кожи. В результате кожа трескается, появляются раны (чтобы этого не произошло, используйте специальные крема). Если их не начать лечить вовремя, может развиться деформация стопы, гангрена, язва.

Нарушенный обмен веществ отрицательно сказывается на всех органах. По неутешительной медицинской статистике каждый второй пострадавший сталкивается с массой сопутствующих сахарному диабету патологий. Одним из самых тяжелых осложнений при СД является некроз тканей из-за ухудшения кровоциркуляции в тканях (гангрена).
Из основных симптомов патологического процесса можно отметить:
- изменение цвета кожи (синюшность, краснота, потемнение);
- потеря чувствительности стоп;
- острые боли, слабость при ходьбе (пациент жалуется на то, что у него буквально отказывают ноги);
- отечность пораженной конечности;
- пониженная температура в проблемной зоне;
- частые проявления грибковых инфекций.
Лечение нижних конечностей при СД
После постановки диагноза, врач подробно рассказывает, как лечить ноги при сахарном диабете. При появлении диабетической полинейропатии пациенту необходимо:
- оставить пагубные привычки (курение и употребление спиртного при сахарном диабете недопустимо);
- контролировать метаболизм углеводов;
- принимать ингибиторы альдозоредуктазы и ангиопротекторы, корректирующие микроциркуляцию крови и снижающие влияние глюкозы на нервные волокна;
- пить витамины, улучшающие передачу нервных импульсов.
Кроме этого назначаются гемосорбция, плазмаферез, энтеросорбция, противосудорожные препараты, физиотерапевтические процедуры, массажи, ЛФК. Если стопа деформирована, то ортопед подбирает специальную обувь и стельки.
При грибковых поражениях ног врачи рекомендуют применять перекись водорода, Хлоргексидин или антигрибковые кремы мази, лосьоны. Йод, зеленку и марганцовку использовать не рекомендуется. Лечение грибка стоп может длиться около года, в зависимости от степени заболевания и объема поражения кожных покровов и ногтевых пластин.
Лечение артроза коленных суставов базируется на применении:
- хондропротекторов, восстанавливающих хрящевые ткани. Но если болезнь находится в запущенной стадии, и коленный хрящ полностью разрушен, данные препараты не помогут;
- противовоспалительных препаратов, снижающих воспаление, уменьшающих отечность, купирующих болевой синдром;
- препаратах, снижающих вязкость крови и снимающих мышечный спазм.
В запущенных случаях проводится операция. Но до хирургического вмешательства лучше не доводить, так как регенерация тканей у больных сахарным диабетом 1 и 2 типа проходит намного медленней и хуже, чем у обычных людей.
При появлении глубоких незаживающих трещин врачи назначают пациентам специальные кремы, бальзамы, лосьоны, мази, ванночки, компрессы:
- вазелин, увлажняющий, дезинфицирующий, смягчающий кожу. Регулярное применение данного средства после разогревающих ванн позволяет быстро исцелить трещины на стопах;
- пихтовый бальзам – отличное средство, заживляющее глубокие раны. Им обильно смазывают каждую трещину, а сверху накладывают ватный тампон;
- парафиновый компресс делают, растопив немного парафина на водяной бане. Остудив, его наносят на пораженную область, а сверху надевают чистые носки.
При гангрене часто применяется хирургический метод лечения, приводящий к утрате работоспособности и инвалидности. Поэтому при первых симптомах опасной патологии необходимо принимать все возможные меры для ее устранения.
Профилактика болезней ног при диабете
Чтобы поражения ног не развились при сахарном диабете 2 типа, необходимо соблюдать такие меры профилактики:
- приложить максимум усилий для компенсации основного заболевания (сахарного диабета);
- контролировать кровяное давление;
- носить качественную натуральную обувь, подобранную по размеру;
- ежедневно мыть ноги и осматривать ступни на целостность кожных покровов;
- не допускать ожирения, которое намного ухудшает состояние пациента и провоцирует развитие тяжелых осложнений, связанных с ногами;
- не ходить босиком в общественном месте (баня, душ, бассейн, пляж);
- после стрижки ногтей протирать пальцы и ступни спиртом;
- регулярно принимать увеличенные дозы поливитаминов и хондропоекторов для предупреждения артроза суставов.
При сахарном диабете нужно понимать, что легче предупредить развитие осложнений, чем потом их лечить. Своевременное обращение за врачебной помощью, а также выполнение рекомендаций и профилактических мероприятий позволит избежать серьезных последствий и отсрочить возникновение проблем, связанных с нижними конечностями.
Читайте также: