Причины инфекции спинного мозга
Заболевания спинного мозга всегда требуют срочного лечения. Причем обращаться нужно только к медикам, никакое самостоятельное лечение недопустимо! Ведь любые болезни спинного мозга чреваты такими осложнениями, как паралич или парез, а в некоторых случаях – даже летальный исход. Поэтому любые подозрения на глубокую травму спины или воспалительный процесс должны быть сигналом к вызову скорой помощи. Врачи назначат лечение, которое поможет сохранить качество жизни пострадавшего в будущем.

Строение спинного мозга
Спинной мозг – часть центральной нервной системы. Он снабжает данными и импульсами головной мозг. Основная работа спинного мозга – адекватно транспортировать приказы головного мозга во внутренние органы и мышцы. В его составе – разнообразная нервная ткань, сигнализирующая из головного мозга в тело и обратно.
Состоит спинной мозг из белой и серой ткани, нервов и самих клеток. Посреди спинного мозга, в множестве нервов, находится чистая нервная ткань.
Если патологии либо травматические воздействия задействовали спинномозговую область, это может вылиться в большую опасность для нормальной жизнедеятельности, качества жизни человека. Кроме того, имеется опасность летального исхода. Даже небольшие компрессии, причиненные к примеру спинномозговыми грыжами, могут снизить чувствительность и подвижность, негативно отразиться на работе внутренних органов. Симптомов таких нарушений огромное количество, неизменным остается одно – повреждения и болезни в районе спинномозгового канала заметны сразу же.

Симптомы
К слабым проявлением патологических процессов можно отнести головокружение, болевой синдром, повышение давления. Боли и другие симптомы могут не всегда проявляться одинаково. Могут находить приступами, а могут плавно становиться то сильнее, то слабее. Могут носить и хронический характер. Зависит это от клинической картины и ее деталей. Кроме болевого синдрома патологические изменения позвоночника часто причиняют:
- Снижение чувствительности и подвижности;
- Недержание мочи и кала;
- Параличи и парезы, полного и частичного типа;
- Атрофические изменения мускулатуры.
Сдавленный спинной мозг
Если что-то оказывает давление на спинной мозг, результатом может стать большое количество неврологических проблем. Если содержимое спинномозгового канала меняет свое положение, или на него просто оказывается давление – начинают происходить негативные изменения в организме. Иногда необратимые, причем среди прочего может быть затронут и головной мозг.

Если происходят гнойные и воспалительные процессы, их очаги часто начинают давить на спинной мозг. Происходит это во многих случаях по причине каких-либо сторонних инфекционных заболеваний. Позвоночник хорошо снабжается кровью и достаточно уязвим перед различными заразными возбудителями. Здесь может образоваться воспаление или нагноение, которое зажмет нервные корешки либо начнет давить на спинной мозг, вызывая неизбежные боли.
При дорзальных грыжах межпозвонковый диск выпячивается назад. В итоге поврежденная хрящевая ткань может начать давить на спинной мозг, вызывая сильные боли и неврологические проблемы.
Стеноз спинномозгового канала
Из-за трения друг об друга позвонки могут наращивать остеофиты, острые грани по своим краям. Если такие наросты станут слишком большими, появляется опасность для жизни и здоровья пациента. Также пространство, в котором находится спинной мозг, может сузиться из-за изменения положения позвонков, протрузий и грыжевых образований. Чтобы дать свободу спинному мозгу, медики часто приходят к выводу, что единственный допустимый способ решить проблему – хирургическое вмешательство.
Опухоли
В близлежащей к спинному мозгу области могут развиваться новообразования. Такие как киста либо злокачественная опухоль. Также, если онкологическое заболевание затронуло внутренние органы (например, мочеполовую систему), в позвонки и спинномозговой канал могут проникнуть метастазы.
Миелопатия
При миелопатиях ткани спинного мозга начинают стремительно отекать. Врачи не всегда сразу обнаруживают причину патологического процесса. Иногда даже информация, полученная после магнитно-резонансной томографии, может не обрисовать полной картины.
Происходит это обычно из-за того, что в легких либо груди развивается злокачественное новообразование. Такие отечности трудно вылечить, а среди их симптомов быстро появляется затрудненная подвижность, недержание мочи и кала. В случаях, когда врачи не сразу обратили внимание на миелопатию и не назначили адекватного лечения, может случиться летальный исход.
Вызвать быстрое развитие отечности могут и такие заболевания, как гайморит. Такая миелопатия протекает в остром режиме и имеет инфекционную природу.
Инфаркт спинного мозга
Заболевания спинного мозга часто заканчиваются тем, что доступ крови к спинному мозгу оказывается нарушенным, и он начинает испытывать голод. Клетки начинают умирать, начинается некроз. Причина обычно кроется в травматических воздействиях на позвоночник. Если при этом уже присутствовала межпозвоночная грыжа, она может разорваться, а ее частицы распространиться внутри спинномозгового канала. Это может стать одной из причин позвоночного голодания.
Клиническая картина следующая:
Диагностировать врачи спинной инфаркт могут только с помощью магнитно-резонансной томографии. Если врачебная помощь подоспела вовремя, специалисты смогут не допустить летального исхода. Но скорее всего нарушения подвижности в той или иной мере останутся на всю жизнь.

Нарушиться спинальная циркуляция крови может по разным причинам. Иногда это генетически заданные особенности сосудистой системы. Симптоматика спинального инфаркта включает большое количество проявлений, которые зависят от того, какая область спинного мозга поражена. Если была пережата спинная передняя артерия, начнут умирать ткани спереди спинномозгового канала. Пациент почти сразу начнет страдать от нарушений работы органов таза, ухудшится чувствительность ног. Если же такая артерия находится в районе шеи, понизится чувствительность верхних конечностей, повысится температура. И опять же, человек может потерять контроль над дефекацией и мочеиспусканием.

Парестезия сильнее всего затрагивает ступни, а дальше несколько ослабевает. Хотя при этом ухудшается контроль человека над тазовыми органами. Может произойти и так, что вместо недержания мочи исчезнут как позывы, так и потребность мочиться. Это состояние опасно тем, что при нем накапливаются отравляющие организм вещества.
Если разорванными оказались нервные волокна спинного мозга, мышцы пострадавшего на короткое время может сковать сильный спазм, повышаются рефлексы сухожилий. Главное проявление – болевой синдром. Он отличается от болей, скажем, при грыже тем, что явственно локализован посередине спины, в точности по линии позвоночника. Опасным для жизни симптомом станет полный отказ в работе прямой кишки и мочевого пузыря. При этом болевой синдром будет отдавать в бедренную и паховую область.
Никакие попытки самостоятельного лечения недопустимы. Даже лекарственные препараты назначить имеет право только квалифицированный врач после диагностики.
Как правило, время не терпит, и как только медики начали работать с больным, они одновременно переходят к медицинской помощи и сбору анамнеза.

Чтобы улучшить кровообращение спинного мозга и не допустить некротической гибели тканей, используются такие средства, как никотиновая кислота или Кавинтон. Так как мочевой пузырь может отказаться работать, назначаются диуретики. Разжижают кровь аспирином или другими подобными лекарствами, особенно если присутствуют тромбы.
После того, как острый период закончился и за жизнь пациента доктора больше не беспокоятся, начинается период реабилитации. Чтобы восстановить подвижность и чувствительность тканей, используются физиолечение, ЛФК, массажные процедуры. Кроме того, потребуется улучшить проходимость импульсов через нервы. Иногда применяют медикаменты из группы миорелаксантов, чтобы минимизировать ненужные мышечные спазмы.
Хирургическое вмешательство необходимо при грыжах, компрессионных переломах, иногда – изменении положения позвонков. Сами по себе эти состояния не относятся к сосудистым патологиям спины, но при них часто развивается недостаток питания спинномозгового канала. Когда воспаление при абсцессах начинает затрагивать область спинного мозга, в срочном порядке его надрезают и откачивают содержимое, чтобы гнойные скопления не затронули нервные ткани.

Симптомы у детей
Клиническая картина в случае с ребенком находится в зависимости от того, насколько сильно затронуло нарушение кровообращения спинной мозг. По всей ли линии спинномозгового канала, а если нет – то где именно наблюдается недостаток питания
Если это шея, то ослабеют верхние конечности, понизится их чувствительность. В области поясницы или груди спинальный инфаркт покажет себя через парестезию в нижних конечностях. Часто эти симптомы сопровождаются нарушенным мочеиспусканием и дефекацией. Даже если ребенок уже перестал пользоваться памперсами, начинается недержание.
В случае детских проблем со спиной характерно плавное развитие симптомов. У взрослых такое редко встречается. Например, слабость может ощущаться только во время прогулок, и нарастать по мере того, как малыш устает.
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.
Причины появления
Разновидности миелитов подразделяются на две главные группы, которые формируются по признаку очередности появления процесса поражения:
- Первичные. Патология представляет собой результат прямого поражения (инфекции, травмы) спинного мозга пациента.
- Вторичные. Болезнь развивается на фоне другого заболевания или является ее осложнением (то есть последствием вторичного инфицирования).
Бывает одновременное воспаление головного и спинного мозга.
Классификация
Существует классификация по механизму возникновения процесса воспаления. В зависимости от этого миелиты делятся на такие категории:
- травматические;
- инфекционные;
- идиопатические (этиология неясная);
- интоксикационные.
Заражения инфекционного характера производятся преимущественно гематогенным способом, посредством системы кровоснабжения (исключение только занесение инфекции в открытую рану). Способ проникновения вирусных инфекций при миелитах первичного типа предполагает непосредственное попадание вирусов через укус зараженных людей и животных, кровососущих насекомых, нестерильные медицинские инструменты в кровь. Самими вероятными возбудителями инфекционных первичных миелитов являются нейротропные (обладающие способностью внедрения в нейроны) вирусы столбняка, гриппа, кори, ветряной оспы, бешенства, свинки, лишая, полиомиелита, различные типы герпеса (цитомегаловирус, простой герпес, Эпштейна-Барр). Как еще возникает воспаление спинного мозга?

Провоцирующие факторы инфекции вторичного типа
Очаги заражения инфекцией вторичного типа появляются в спинном мозге тоже в результате перемещения бактерий по системе кровоснабжения. Известны такие возбудители:
- грибковые (Cryptococcus, Blastomyces, Aspergillus);
- бактерии (сифилис, туберкулез);
- паразиты (трематоды, гельминты).
Травматические источники воспаления:
- облучение (излучения высокоэнергетические);
- поражение электричеством;
- декомпрессионное заболевание.
- перцинозная анемия (гибель нейронов, демиелинизация, недостаток витамина B12); сахарный диабет;
- хронические болезни печени.
Помимо перечисленных выше факторов воспалительный процесс в спинном мозге может быть спровоцирован токсическими веществами (включая анестезии при вмешательстве на позвоночнике), коллагенозами (болезнями соединительных тканей), тяжелыми металлами, воспалениями мозговых оболочек (арахноидит), аутоиммунными болезнями.
Воспаление спинного мозга может быть вызвано введением вакцины на какое-либо из перечисленных выше вирусных заболеваний.
Особенности развития
В спинной мозг инфекция попадает извне либо гематогенным или лимфогенным способом из первичного очага (с лимфой или кровью). Вторым путем внедрения становятся миелиновые оболочки либо волокна нервов спинного мозга.
Сначала происходит инфицирование пространства между и под оболочками, потом поражаются главные мозговые ткани (белое и серое вещество).
У спинного мозга есть деление на сегменты, которые соответствуют позвонкам по размерам. Каждый сегмент отвечает за рефлексы и осуществляет передачу в мозг головы и обратно сигналов от конкретной группы мышц или внутреннего органа. Миелиты в зависимости от числа зараженных сегментов определяются, как ограниченные (локализованные), распределенные по сегментам (диссеминированные) или очаговые (в не связанных друг с другом или соседних сегментах). Выделяется отдельно оптикомиелит, когда сочетаются миелит поперечный и неврит оптических нервов, который отличается демиелинизацией.
По локализации
По локализации в стволе мозга миелиты подразделяются на:
- поперечный (пораженная область – белое и серое вещество мозга в ряде сегментов сразу);
- передний (пораженная область – белое вещество в зоне борозды срединной передней);
- периферический (поражено на боковых и задней сторонах белое вещество мозга);
- центральный (подвергается поражению серое вещество).
Источником воспаления серого вещества спинного мозга становится ответ системы иммунитета на наличие патогенного фактора.
По интенсивности
Заболевание по интенсивности реакции определяется в качестве:
- Острого, что развивается быстро, глубокое тканевое поражение, может быть несколько очагов развития.
- Подострого. Медленно развивается, сопровождается болями неясного генеза, начало с нижних отделов.
- Хронического. В течение нескольких лет развивается, сопровождаясь дефектами тканевого питания. Главная причина заболеваний: первый тип Т-лимфотропного вируса и ВИЧ-инфекции.
Главный итог активности клеток иммунитета является нейроновая дегенерация и демиелинизация самых близких проводящих нервов, которые вовлекаются в сферу процесса воспаления. Некротизация тканей нервов проявляется в виде увеличения фрагментов структур клеток в цереброспинальной жидкости.
Воспаление спинного мозга выражается в форме отечности, тканевого набухания, смазанной границы между белым и серым веществом (видно на МРТ). Если сильно увеличить, то заметны тромбы в капиллярах, микроскопические кровоизлияния, разрушение стенок клеток, распад нейроновой миелиновой оболочки.
Болезнь чаще (около 40% случаев) задевает грудной позвоночный отдел и нижнюю часть позвоночного столба. По частоте инфицирования второй является верхняя половина отдела груди, поясница и торакально-поясничное соединение. Отдел шеи инфицируется довольно редко. Чаще поражены соседние пары позвонков либо сразу несколько отделов (диссеминированные воспаления).
Симптомы и лечение воспаления спинного мозга взаимосвязаны.
Симптомы
Симптомы миелита клинически различаются. Выраженность их определяется степенью и уровнем воспаления спинного мозга. Главные из них следующие:
- дефекты чувствительности;
- неприятные ощущения боли;
- нарушение функций таза;
- паралич.
Первые симптомы воспаления спинного мозга похожи на признаки любого инфекционного процесса: общая слабость, озноб, повышение температуры тела до 39˚. О присутствии неврологической патологии говорят боли в спине, способные распространяться на соседние ткани из пораженной области.
Сильно развитое воспаление вещества спинного мозга приводит к потере чувствительной и двигательной функций.

Особенности диагностики
Распознать инфекционное происхождение острых миелитов можно по характерным признакам, подтверждают ее неврологические тесты. Чтобы определить менее выраженные хронические и подострые формы, можно воспользоваться визуализационными диагностическими методами.
Компьютерная томография с применением контрастного вещества либо магнитно-резонансная томография – это ведущие визуализационные способы. Кроме того, применяется миелография (не такой эффективный тип рентгеноскопии).
Как определяется возбудитель?
Инфекционный возбудитель определяется посредством бактериологических анализов ЦСЖ, исследований экссудатов и крови в пораженной области. Проверяются пробы жидкости спинного мозга на количество лимфоцитов, содержание белков и физические изменения. Если нейтрофилы в большом количестве, это свидетельствует о тяжести патологии.
Анализы и симптомы могут говорить о заболеваниях, похожих по механизму развития: злокачественные опухоли, рассеянный склероз, эпидурит (эпидуральный гнойный абсцесс), арахноидит, полиневропатия, энцефаломиелит. С помощью дифференциальной диагностики диагноз уточняется.
Лечение
Производить лечение воспаления спинного мозга желательно в стационарных условиях или под постоянным врачебным контролем. Правильное положение тела человека в постели, непрерывный уход позволят обеспечить минимальные тканевые и кожные повреждения, поскольку миелит зачастую становится причиной нарушений трофики, которые, в свою очередь, провоцируют возникновение пролежней у пациента.

Процессы воспаления становятся стабильными и снижаются посредством гормональных медикаментов (кортикостероидов). Бактерицидное и противовирусное лечение (антибиотики, сульфаниламиды, иммуностимулирующие средства) обеспечивает ускоренное уничтожение инфекционного возбудителя.
Для профилактики появления пролежней делаются регулярно процедуры для улучшения трофики и кровообращения: облучение ультрафиолетом, повязки с целебными мазями, промывания кожи калия перманганатом.
При появлении гангренозных поражений терапия предусматривается оперативное вмешательство (некротизированные ткани иссекаются).
При дефектах функционирования мочеиспускания пострадавшему ставят катетер. Чтобы предотвратить болезни мочевыделительной системы, производятся регулярно промывания антисептиком. Укрепить деградирующую ткань мышц больному помогают стимулирующие средства. Высокий тонус и мышечные контрактуры при параличах спастического типа смягчают посредством миорелаксантов. Благодаря использованию антихолинэстеразных препаратов улучшается проводимость в мотонейронах возбуждения нервов.
Гимнастика и массаж
Осторожная гимнастика, а также массаж улучшают мускулатуру, снижают напряжение аппарата связок при воспалении корешков спинного мозга. Во время периода восстановления после стабилизации дефектов моторики пациенту рекомендуется делать упражнения для восстановления эластичности и подвижности связок.
Восстановительное комплексное лечение воспаления спинного мозга предполагает проведение физиопроцедур: электрофорезы с биологически активными веществами и препаратами, электростимуляцию в позвоночной области. Кроме того, желательны бальнеологические процедуры (лечение грязями, минеральные ванны).
На определение прогноза патологии влияют многие факторы: состояние и возраст больного, разновидность болезни (вторичная или первичная, сопровождающаяся прочими неврологическими нарушениями), возникновения воспалительного процесса и инфицирования. Положительная динамика в общей статистике преобладает.

Прогноз болезни
При воспалении спинного мозга его прогноз определяется местом локализации патологии, ее формой и остротой протекания. Как правило, врачи дают резко отрицательный прогноз только при менингококковом типе инфекции. Другие же разновидности поддаются лечению довольно эффективно.
Восстановительный процесс после воспаления спинного мозга способен занимать продолжительный период. Пациенту дается нерабочая вторая группа инвалидности с медицинской переаттестацией каждый год. Считается, что возможно полное восстановление подвижности нижних конечностей после миелита спинного мозга буквально через 6-8 месяцев после начала заболевания. При поперечном поражении спинного мозга инсультоподобного характера возможно сохранение параплегий и параличей. Также может закончиться абсолютным выздоровлением.
С аналогичной частотой отмечаются случаи, которые сопровождаются постепенным прогрессированием симптоматики, в конечном итоге завершаясь летальным исходом больного на протяжении 5-6 лет. Наиболее неблагоприятный прогноз, если воспалительный очаг локализуется в пояснично-крестцовой области. Также есть определенная опасность, если поражен шейный отдел.
Наиболее высокая вероятность выздоровления пациента после миелита отмечается при своевременно оказанной медицинской помощи. При обращении больного к врачу на этапе утраты чувствительности в конечностях значительно снизится возможность полного восстановления.
Как называется воспаление корешков спинного мозга, теперь мы знаем.
Профилактика
В настоящее время проводят вакцинацию людей, которая защищает их от инфекционных патологий, поражающих оболочки мозга головного и спинного:
- полиомиелит – поражение инфекцией двигательной функции позвоночного шейного отдела;
- корь – заболевание, симптомы которого – сыпь во рту и на коже, кашель;
- паротит – вирус, что влияет на слюнные железы.
Все остальные причины развития заболевания трудно предсказать и невозможно предотвратить. Самое главное – внимательное отношение к собственному здоровью, если что-то беспокоит, нужно вовремя обращаться за помощью к врачам и не заниматься самолечением.
Мы рассмотрели симптомы и лечение воспаления спинного мозга.
Болезни спинного мозга – это большая группа различных патологий, которые различаются по некоторым признакам. Спинной мозг, располагающийся в центре позвоночного столба, играет огромную роль в нервной системе. Поэтому важно знать сами заболевания их симптомы и вовремя начинать терапию.
Симптомы и признаки заболеваний спинного мозга
У болезней спинного мозга очень много признаков. Этот орган разделяется на определенные сегменты, которые связываются с конкретной парой нервных окончаний. Каждая такая пара полностью отвечает за работу определенных органов. Волокна серого вещества перекрещены, именно по этой причине патология с левой стороны является прямым нарушением с правой.
Ткань спинного мозга состоит из двух элементов: серого вещества (нервные клетки) и белого вещества (отростки). Его длина составляет примерно 45 см, он регулирует все функции организма, а его работа происходит при помощи передачи импульсов.
Симптомы могут различной степени. Самыми легкими из них считаются головокружение и тошнота, а также болезненность в мышцах, которая появляется периодически. В зависимости от интенсивности ощущений, состояние может ухудшиться.

Частыми и опасными признаками считаются двигательные нарушения, то есть ограничения движения полным или частичным параличом. Сопровождается это повышенным тонусом в мышечной ткани. Обычно такие нарушения симметричны, но в некоторых случаях могут быть исключения.
Нарушение чувствительности зависит от места нахождения болезни и ее степени. Оно бывает поверхностным, температурным или болевым. Вегетативные нарушения сопровождаются высокой температурой и сильной потливостью. При этом нарушается обмен веществ, меняется характер стула и мочеиспускания. При защемлении нервов болевые симптомы уходят в руки. Если произошло поражение поясницы, то боль будет ощущаться в нижних конечностях.
Кроме основных симптомов, которые сопровождают болезнь, она быть выражена в:
- бесконтрольном опорожнении кишечника,
- болезненности в мышцах,
- атрофии мышц.
Компрессионные заболевания спинного мозга
Некоторые патологии могут вызвать пережатие канала спинного мозга, которое называется компрессией. При этом всегда нарушаются функции этого органа. Этот процесс могут вызвать такие заболевания, как отит, гайморит. При их длительном течении появляются менингиты и энцефалиты. Также опасность возникновения компрессии имеют кровоизлияния, произошедшие вследствие травм или проблем со стенками сосудов. Кроме того, опасны опухоли, остеохондроз, грыжа и артрит.
Опухоли мозга
Абсолютно любые новообразования в спинном мозге опасны, поэтому большее значение уделяется не злокачественности, а расположению опухоли. Обычно выделяют три группы таких образований – экстрадуральные, интрадуральные и интрамедуллярные.
Экстрадуральные самые опасные и быстрее остальных прогрессируют. Они появляются в позвонках или твердой ткани мозга. Интрадуральные возникают под твердой тканью оболочки спинного мозга. Интрамедуллярные располагаются в самом мозге.
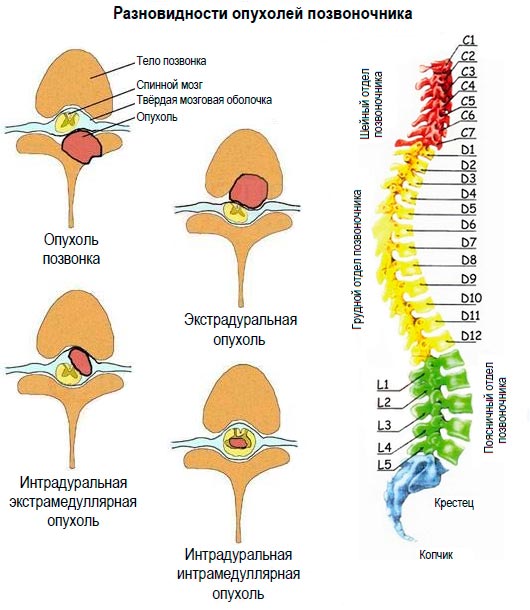
Опухоли лечатся только при помощи операции, которая не всегда проходит удачно. Восстанавливающая терапия назначается только после успешного хирургического вмешательства, иначе будет неэффективной.
Межпозвоночные грыжи
Самыми частыми среди всех заболеваний в спине являются межпозвоночные грыжи. Изначально образуется протрузия, а только спустя время возникает грыжа из-за того, что происходит разрыв фиброзного кольца, которое выполняет фиксирующую функцию ядра диска.
После того, как происходит разрыв, вся жидкость начинает вытекать и, чаще всего, она попадает в спинномозговой канал. Если заболевание затрагивает спинной мозг, начинает развиваться миелопатия (разрушение вещества позвоночника).
Бывают случаи, когда заболевание никак не проявляется, и больной чувствует себя прекрасно, но когда вовлекается в заболевание спинной мозг, то проступают такие симптомы:
- болезненность в пораженной зоне,
- изменение чувствительности,
- потеря контроля над конечностями,
- слабость,
- нарушение работы внутренних органов,
- боль распространяется от поясницы до коленной чашечки.
Эти признаки появляются, когда грыжа достигает огромного размера. Для лечения применяют терапевтическое воздействие, с применением медикаментозных препаратов и физиотерапии.
Некомпрессионные неопластические миелопатии
Радиационная и паракарциноматозная миелопатии считаются болезнями, которые тяжело разграничить. При проведении МРТ виден сильный отек спинного мозга, который лечится с использованием лучевой терапии.
Некротическая миелопатия в момент обострения поражает одновременно несколько отделов в спинномозговом канале. Причина этого – сильные раковые новообразования, которые сопровождаются воспалением. У больных может наблюдаться частичный или полный паралич, возможны нарушения тазовых органов.
Карциноматозный менингит возникает из карциномы. В некоторых случаях он не вызывает миелопатии, при условии, что не развивается расхождение по нервным корешкам, которые становятся причиной инфильтрации спинномозгового канала и провоцируют обостренную компрессию.
Инфаркт спинного мозга
Причиной инфаркта часто становится сильное нарушение спинального кровеносного обращения, в результате которого происходит сильный сбой в работе спинного мозга, так как кровь поступает к нему с сильным затруднением. Такое может случиться в любом позвоночном отделе. В том, который сильнее поражен, и развивается инфаркт.
Чаще всего, определить истинную причину, по которой произошел инфаркт очень сложно. Но самой распространенной является образование тромбов в мелких кровеносных сосудах. Они поставляют кровь к спинному мозгу даже тогда, когда происходит поражение экстравертебральных артерий.
Наиболее часто таким нарушением страдают люди в возрасте старше 50 лет, а у больных в возрасте до 40 лет инфаркт происходит при патологиях аорты и васкулите.
Развитие инфаркта происходит при образовании тромбоза или в момент расслоения аорты. Но он может появиться и по другим причинам – при артериите и сывороточной болезни. Ишемический инфаркт общего типа часто вызывается за счет нарушения спинального кровеносного обращения или при миелоишемии. Когда возникает инфаркт, поражается сразу несколько отделов.
Причиной для развития инфаркта может стать незначительная травма, например, при занятиях спортом. В этом случае его вызывает отколовшаяся от грыжи межпозвонкового диска микрочастица.
Симптомы болезней спинного мозга самые разнообразные. Возникает сильная болезненность в области спины, снизиться чувствительность, как болевая, так и температурная. В некоторых случаях случается двусторонний вялый паралич конечностей. Признаками спинального инфаркта является постоянная боль в голове, тошнота и слабость, которые сопровождаются обмороками.
Воспалительные миелопатии
Заболевания спинного мозга способны активировать воспалительный процесс. Этот синдром обычно развивается в течение нескольких дней или недель. Самой частой причиной считается инфекционная болезнь.
Если обостряется миелит, то больной жалуется на болезненность в области спины и сильную слабость в мышечном корсете, которая развивается очень быстро. К тому же, возможно появление парестезии в нижних конечностях.
Когда спинной мозг поражается вирусом, то могут возникать специфические типы миелита. Частой причиной болезни становится опоясывающий герпес.
Еще одним заболеванием является арахноидит – воспалительный процесс в спинном и головном мозге. Именно он поражает паутинную оболочку. Причин его появления много. Это болезни различного вида и степени тяжести, травмы и воспалительные процессы в носовых пазухах. При назначении лечения сначала ликвидируется инфекционный источник, для этого выписывают антибиотики и различную терапию.
Хронические миелопатии
Заболевания хронического типа могут локализоваться в различных участках и проявлять себя по-разному.
Одной из распространенных причин является спондилез. Он опасен тем, что способен вызывать сильные изменения в межпозвоночных дисках. Эти нарушения вызывают компрессионные отклонения в спинном мозге и нервных корешках. Локализоваться он может в грудном, шейном и поясничном отделах.
Спондилез становится причиной отложения солей, а они значительно сужают каналы позвоночного столба и отверстия между позвонками. Его осложнением является образование грыж между позвонками.
Само заболевание является следующим этапом развития остеохондроза и активно прогрессирует при плохом питании позвоночника, травмах и физических нагрузках. Это заболевание распространяется среди мужского населения старше 40 лет. Ключевым симптомом является болезненность после нагрузок, переохлаждения и при резких движениях. В некоторых случаях может ограничиваться движение позвоночного столба.
Лечение назначается в зависимости от степени и симптомов заболевания спинного мозга, но оно всегда комплексное и направлено на замедление течения болезни, снятие болезненности и симптомов, а также предотвращение возможных осложнений. Используют массаж, физиотерапию и медикаменты.
Еще одно хроническое заболевание – это люмбальный стеноз. Болезнь вызывает сужение центрального канала в позвоночном столбе, в результате чего образуется компрессия в позвоночнике и нервных окончаниях. Патология делится на два вида:
- Врожденный стеноз. Появляется из-за узкого прохода в позвоночном канале и определенных особенностей позвонков и их аномалий.
- Приобретенный стеноз. Вызывается смещением позвонков или их уменьшением, которое произошло после травмы. Болезнь может стать причиной опухолей, протрузий дисков или образования грыж.
Диагностирование заболевание осуществляется при помощи МРТ. Для лечения используют консервативный метод, а в некоторых случаях возможно оперативное вмешательство.
Сосудистые заболевания
Болезнь сосудов спинного мозга вызывается нарушениями в сосудистой системе. Развиваться они могут при компрессионном поражении или в момент изменения стенок, а также при врожденных аномалиях.
Бывают случаи, когда причиной сосудистых отклонений являются аномалии в строении самих капилляров, а также нарушения в венозных руслах. Такие отклонения могут не проявлять себя в течение многих лет. Прогрессировать они могут по-разному.
Лечение этих заболеваний назначают с особой осторожностью, и только после полного обследования с точной постановкой диагноза. Неправильно подобранные методы для терапии заболевания спинного мозга могут вызвать ухудшение состояния. В таких случаях болезнь начинает активно прогрессировать.
Кроме стандартного комплексного лечения в некоторых случаях требуется оперативное хирургическое вмешательство, которое восстанавливает кровообращение в спинном мозге.
Если при обследовании были выявлены острые или осложненные отклонения в кровеносной и сосудистой системе, то одновременно проводится дальнейшее обследование, назначается повторная сдача анализов и препаратов, которые будут снимать симптоматику и улучшать общее состояние больного.
Отклонения в спинном мозге, если не начать своевременное лечение, могут вызвать серьезные осложнения. Заниматься самостоятельным лечением в этом случае недопустимо, так как можно ухудшить состояние. Рекомендуется пройти полное обследование, установить истинные причины болезни и начинать лечение, которое в некоторых случаях назначается индивидуально.
Читайте также:


